
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Хронический калъкулезный холециститСодержание книги
Поиск на нашем сайте
Операция выбора - ЛХЭ или ОЛХЭ из мини-доступа. ЛХЭ предпочтительнее при "глубокой" брюшной полости, у тучных пациентов, при наличии показаний к сочетанным абдоминальным вмешательствам. ОЛХЭ из мини-доступа технически проще и безопаснее при: • больших размерах желчного пузыря и диамет ОЛХЭ из мини-доступа становится методом выбора при наличии противопоказаний к пневмопе-ритонеуму и лапаротомии в анамнезе. Остальные технические трудности можно считать относительными противопоказаниями для ЛХЭ. ТХЭ показана при "сморщенном" желчном пузыре и синдроме Мириззи (относительные показания). ИОХГ или ИОУЗИ показаны при возникновении технических трудностей при ЛХЭ, реже при ОЛХЭ из мини-доступа и в исключительных случаях при ТХЭ, особенно если имелись показания к дооперационной РХПГ, но исследование не было выполнено или не удалось. ОЛХЭ из мини-доступа возможна в виде конверсии при возникновении технических трудностей при ЛХЭ. Хронический калькулезный холецистит должен быть самым частым показанием к выполнению операций малых доступов, возраст больного и сопутствующие заболевания в стадии компенсации не могут служить противопоказаниями к выполнению современных вариантов оперативного лечения. Абсолютно неправильна тактика отказа в плановой операции на основе преклонного возраста больного и наличия сопутствующих заболеваний. Хронический калькулезный холецистит + патология ВЖП (нет изменений большого дуоденального сосочка) Наиболее типичный вариант - хронический калькулезный холецистит, холедохолитиаз, верифицированный при РХПГ. А. Двухэтапное лечение: ЭПСТ, санация гепати-кохоледоха. Операция холецистэктомия ЛХЭ = ОЛХЭ из мини-доступа. Б. Одномоментное лечение:
• ОЛХЭ или ЛХЭ + холедохоскопия и удаление • ОЛХЭ или ЛХЭ + интраоперационная фиброду- • ОЛХЭ или ЛХЭ + интраоперационная холедо- ОЛХЭ из мини-доступа технически проще при проведении манипуляций на ОЖП, особенно холе-дохолитотомии. Методы завершения холедохотомии: • глухой шов ОЖП (если ранее выполнена ЭПСТ); • глухой шов ОЖП + дренаж Холстеда - Пиков- • ушивание ОЖП на Т-образном дренаже (рубцо- • холедоходуоденостомия (при множественных Все перечисленные варианты завершения холедохотомии выполнимы при ЛХЭ без перехода на лапаротомию, в зарубежной литературе приводятся данные от 100 до 200 видеолапароскопических вмешательств на ОЖП. В отечественной литературе число наблюдений в среднем не более 20. Иными словами, видеолапароскопические вмешательства на ОЖП пока трудно назвать общепринятыми. ОЛХЭ из мини-доступа позволяет осуществить холедохотомию и все варианты ее завершения техническими приемами, более адаптированными для общего хирурга. Хронический холецистит + ургентная патология ОЖП (холедохолитиаз, механическая желтуха, возможно — холангит). ЭПСТ — санация ОЖП, при холангите назобилиарное дренирование, плановая холецистэктомия: ЛХЭ или ОЛХЭ в зависимости от предполагаемых технических трудностей и опыта хирурга. Если эндоскопическая декомпрессия и санация ОЖП невозможны или не удались — ОЛХЭ из мини-доступа возможна, но методом выбора является традиционная операция. Парадокс заключается в том, что это самая тяжелая группа пациентов. Совершенствование техники ОЛХЭ из мини-доступа в комбинации с холедохо-скопией, внедрение контактной и лазерной литот-рипсии позволит увеличить число этих больных, оперированных с помощью минимально инвазив-ных технологий. Хронический калькулезный холецистит, Холедохолитиаз, стеноз БСДК Метод выбора: ЭПСТ, санация гепатикохоледоха, плановая холецистэктомия любым вариантом операций малых доступов. При наличии показаний к ХДА возможно выполнение ОЛХЭ из мини-доступа, холедохолитото-мии, наложение билиодигестивного анастомоза. Возможна традиционная операция при наличии показаний к трансдуоденальной папиллосфинкте-ропластике. Хронический холецистит, холедохолитиаз, Стриктура БСДК, механическая желтуха, Возможно - холангит • ЭПСТ, санация гепатикохоледоха, ЛХЭ или ОЛ абдоминальная хирургия стита и патологии протоков и большого соска двенадцатиперстной кишки в случае нереализуемости операций малых доступов показана традиционная операция. Рецидивный или резидуалъный халедохалитиаз Рецидивный или резидуальный холедохолитиаз без стриктуры БСДК Метод выбора - эндоскопическая папиллос-финктеротомия, самопроизвольное отхождение или инструментальное удаление конкрементов. При расширении ОЖП до 2 см и более, наличии парафатеральных дивертикулов, выраженных воспалительных изменениях БСДК, а также при технической невозможности или неуспешности эндоскопической санации — минилапаротомия с элементами открытой лапароскопии, холедохолито-томия, по показаниям — ХДА. При невладении методикой минилапаротомии с использованием комплекта инструментов мини-ассистент - стандартная лапаротомия, холедохо-литотомия, завершение операции в зависимости от показаний. Рецидивный или резидуальный холедохолитиаз, стриктура БСДК Метод выбора - эндоскопическая папиллос-финктеротомия, инструментальная санация ОЖП. При неуспехе эндоскопической санации - минилапаротомия холедохолитотомия, если ЭПСТ выполнена и не удалось лишь эндоскопически устранить холедохолитиаз — возможна идеальная холедохолитотомия. На рубеже третьего тысячелетия хирургическое лечение ЖКБ является основным методом устранения холелитиаза и его осложнений. Сочетанное применение малоинвазивных технологий и операций малых доступов применимы для хирургического лечения абсолютного большинства клинических форм ЖКБ. Своевременная операция, основанная на применении минимально инва-зивных технологий, проведенная в плановом порядке в условиях высококвалифицированного медицинского учреждения до развития осложнений, ведет к значительному улучшению результатов лечения ЖКБ, существенным образом повышая качество жизни пациентов. Литература 1. Виноградов В.В., Зима П.И., Кочиашвили В.И. Непроходимость 2. Вишневский АА, Гришкевич Э.В., Саркисов Д.С. Хронический 3. Гальперин Э.И., Дедерер Ю.М., Нестандартные ситуации при 4. Дадвани С.А., Ветшев П.С., Шулутко AM., Прудков М.И. Желчно 5. Королев БА, Пиковский ДЛ. Осложненный холецистит. -М.: 6. Лидский AT. Хирургическое лечение заболевагний печени и 7. Родионов В.В., Филимонов М.И., Могучев В.М., Калькулезный хо 8. Савельев B.C., Филимонов М.И. Папиллосфинктеротомия при 9. Савельев B.C. Руководство по неотложной хирургии.- М.: Меди 10. Савельев B.C., Яблоков Е.Г., Сергеева НА и др. Дислипопротеи-
А. Г. Бебуришвили
настоящее время операции по поводу острого холецистита стали наиболее частыми в ургентной хирургии и, по некоторым статистикам, превышают количество операций при остром аппендиците. Такая тенденция, вероятно, сохранится в ближайшее десятилетие, что является характерным для отечественной медицины. Не уменьшается количество осложненных форм холелитиаза, частота которых достигает 35%. Большинство больных - люди пожилого и старческого возраста, имеющие различные сопутствующие заболевания. Основным видом хирургического вмешательства, проводимого по поводу острого холецистита, является холецистэктомия, дополняемая по показаниям коррекцией патологии желчных протоков. Вместе с тем результаты операций в экстренных клинических ситуациях нельзя признать удовлетворительными, - слишком высок процент послеоперационных осложнений и летальности. Кроме того, отдаленные результаты операций при деструктивном холецистите таковы, что более 10 % пациентов подвергают повторным вмешательствам. Современная история хирургического лечения холецистита насчитывает 120 лет с момента, когда в 1882 г. Лангебух выполнил первую холецис-тэктомию. До сих пор его фраза: " Желчный пузырь должен быть удален не потому, что он содержит камни, а потому, что он их продуцирует" считается догмой, и основным методом лечения калькулезного холецистита остается хирургический. Консервативные способы можно рассматривать как вспомогательные и сугубо паллиативные. Опыт факультетской хирургической клиники Волгоградской медицинской академии в лечении желчно-каменной болезни и ее осложнений охватывает период более 35 лет: с 1965 г., когда кафедру возглавил горьковчанин Д. Л. Пиковский из клиники Б.А.Королева, защитивший докторскую диссертацию "Осложненный холецистит и его хирургическое лечение" и имевший за спиной опыт известной хирургической школы. За эти годы произведено более 11 000 операций на желчных путях, выполненных в строгом соответствии с установками, разработанными под влиянием идей основоположника российской били-арной хирургии С. П. Федорова, труд которого стал абдоминальная хирургия главным руководством для отечественных хирургов по лечению желчно-каменной болезни. Монография С. П. Федорова "Желчные камни и хирургия желчных путей" издавалась дважды: в 1918 и 1934 гг. Последнее издание вышло незадолго до смерти знаменитого хирурга и можно предположить, что все самое важное в хирургии желчных путей автор успел изложить в ней. В этой книге содержатся не только и не столько результаты специальных исследований, сколько раздумья великого хирурга, большого ученого, мудрого врача над проблемами желчно-каменной болезни. В ней можно найти и дельные советы практическому хирургу районной больницы, и россыпи блестящих идей и мыслей по конкретной клинической ситуации, полемический задор и вдумчивый анализ историй болезни. Невозможно переоценить значение этой книги для становления хирургии желчных путей в нашей стране. "Воспалительный выпот при закрытом выходе из пузыря быстро повышает давление в полости его, особо сильная опасность возникает от закупорки d.cystici при остром холецистите и очень вирулентной инфекции. Тогда вследствие быстро наступающего перерождения стенки пузыря (ее ломкости и образования некротических участков и язв на фоне закупорки камнем резко повышается внутрипузыр-ное давление, что может привести к прободению пузыря)". Эти высказывания С. П. Федорова легли в основу разработки теории желчной гипертензии и, в частности, положения об остром обтурационном холецистите (Пиковский Д. Л., 1964). Согласно этому положению, давление в желчном пузыре при деструктивном холецистите всегда повышено. Фактические данные свидетельствуют о том, что возможна ситуация, когда после острой закупорки пузырного протока и возросшем, следовательно, давлении деструктивный процесс не развивается (деблокирование, водянка), но при развившемся деструктивном процессе давление всегда высокое. Только с момента обтурации пузырного протока появляется реальная опасность активации инфекции и деструкции желчного пузыря. Главная сложность заключается в невозможности прогнозирования болезни: гипертензия может быстро достичь больших величин; инфекция может четко проявиться не с самого начала, а несколько позднее, когда она уже окажется генерализованной; эти осложняющие моменты часто сопровождаются декомпенсацией сопутствующих заболеваний. Теоретические и клинические исследования В. В. Виноградова, Ю. М. Дедерера, Э. И. Гальперина, Д. Л. Пиковского, их учеников и последователей показали, что по существу понятие желчной гипертензии вбирает в себя патогенез всех форм осложненного холецистита. Она является пусковым механизмом появления деструктивного холецистита, хо-лангита, желтухи, панкреатита, хотя причина - окклюзия желчевыделительной системы на разных уровнях, может быть связана с камнями, другой патологией желчи, Рубцовыми изменениями мышечного аппарата. С развитием теории желчной гипертензии подходы и отношение к острому холециститу значительно изменились. Ю. М. Дедерер и соавт. установили прямую зависимость между уровнем давления в желчном пузыре и степенью деструкции его стенки: чем выше давление, тем выраженнее деструкция. Нарушение микроциркуляции способствует снижению сопро-тивлямости тканей, проникновению инфекции в более глубокие слои стенки и за ее пределы. Немаловажную роль в прогрессировании патологических процессов при деструктивном холецистите играет внутрипузырная бактериальная флора. Нарушение оттока желчи при обтурации или сосудистой ишемии ведет к бурному развитию не только патогенных, но и условно-патогенных микробов. Вследствие этого давление в желчном пузыре еще больше увеличивается, создаются предпосылки для проникновения инфекции экстрапузырно. Бактериальная обсемененность пузырной желчи, по данным разных авторов, колеблется от 40 до 90%, при этом бактоби-лия нарастает в зависимости от сроков обтурации. Есть все основания полагать, что абактериальные посевы являются следствием несовершенства методик исследования в стандартных условиях и в этих наблюдениях имеет место анаэробная инфекция. Определенное место в патогенезе острого холецистита занимают сосудистые изменения в стенке желчного пузыря. От расстройства кровообращения в пузыре за счет тромбоза пузырной артерии или атеросклеротических изменений зависят темп развития воспалительного процесса и тяжесть заболевания. Следствием сосудистых нарушений являются очаги некроза и перфорации стенки. У пожилых больных сосудистые нарушения, связанные с возрастными изменениями, могут вызвать развитие деструктивных форм холецистита, однако и в этих случаях пузырный проток бывает обтурирован воспаленными тканями и слизью. Под термином "холецистит" объединяют фактически все воспалительные заболевания желчного пузыря и желчевыводящих протоков, исходя из основополагающего постулата о первичности патологии желчного пузыря и вторичности поражения желчевыводящих протоков. Острый холецистит следует рассматривать как клиническую ситуацию, когда у больного впервые в жизни или страдающего хроническим (в абсолютном большинстве калькулезным) холециститом возникает характерный приступ. Здесь целесообразно привести классификацию С. П. Федорова, послужившую основой для всех современных классификаций: 1. Острый первичный холецистит с исходами в: a) полное выздоровление, b) первичную водянку, c) вторичную воспалительную водянку. 2. Хронический неосложненный рецидивирующий 3. Осложненный рецидивирующий холецистит с a) гнойный холецистит, обозначаемый также совер b) язвенный холецистит, c) гангренозный холецистит, d) острое или хроническое гнойное скопление в пу
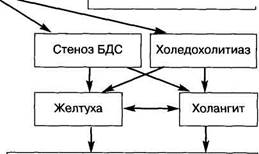
4. Склероз пузыря со сморщиванием, утолщением и 5. Актиномикоз пузыря. 6. Туберкулез пузыря. абдоминальная хирургия Воспаление желчных протоков: 1. Подострый холангит 2. Острый холангит 3. Гнойный холангит Совершенно очевидно, что современный хирург, имея перед глазами эту классификацию, не только усваивает основы, но и обязательно экстраполирует взгляды основоположника на современное состояние вопроса и собственный опыт. Блестящим примером такого анализа исторических аспектов проблемы может служить статья проф. Д. Л. Пиковского "Идеи и взгляды С.П.Федорова как основы становления и разработки теории желчной гипертензии", написанная в 1979 г. (Труды ВГМИ, Т.32, вып. 2). Исходя из положений классификации С.П.Федорова, в нашей клинике была разработана "Тактическая схема лечения острого холецистита", цель которой заключалась в создании унифицированного подхода к оказанию экстренной и плановой хирургической помощи (см. схему). В представленной схеме острый холецистит разделен на неосложненный (простой) и осложненный. При неосложненном холецистите воспалительный процесс не выходит за пределы желчного пузыря, не распространяется ни через стенку его, ни по протокам. Эта форма болезни протекает в виде острого простого холецистита. Острый простой (катаральный) холецистит характеризуется клиникой типичной желчной колики, при этом желчный пузырь не увеличен, а все другие симптомы выражены умеренно. При рано начатом правильном лечении приступ, как правило, легко купируется. Вопрос об оперативном лечении решается в плановом порядке после уточнения диагноза. Все остальные формы острого холецистита могут быть объединены термином осложненный холецистит. Патогенетически это оправдано тем, что главной причиной их развития является внезапно или постепенно возникающая желчная гипертен-зия. Острый холецистит, возникший на основе внезапной обтурации пузырного протока, является основой всех деструктивных форм и осложнений. Только с этого момента появляется реальная опасность развития инфекции и деструкции пузыря. Мы формулируем этот диагноз как "острый обтурационный холецистит". Прогнозировать течение приступа достаточно сложно, однако последовательность развития местных изменений определена достаточно четко и складывается из следующих компонентов: 1) обтурация пузырного протока; 2) резкое нарастание давления в желчном пузыре; 3) стаз в сосудах желчного пузыря; 4) бактериохолия; 5) деструкция стенки пузыря; 6) инфильтрат; 7) местный и разлитой перитонит. Процесс может развиваться в трех направлениях: 1. Деблокирование пузыря. Блокада пузыря возникает в абсолютном большинстве случаев вследствие закупорки гартмановского кармана или пузырного протока конкрементом. Спонтанно или под влиянием консервативной терапии камень может отойти в дистальном направлении к телу или к дну пузыря либо провалиться в общий желчный проток Пузырь освобождается от содержимого, явления желчной гипертензии в пузыре исчезают, больному становится легче. В этом случае лечение продолжают вплоть до полного исчезновения острых явлений, затем больного обследуют для выявления конкрементов, состояния функций желчного пузыря и т.д.
Неосложненный • (простой) Консервативное лечениие приступа, обследование
Операция в плановом порядке холецистэктомия С гипертензией протоков
(ЛХЭ, МХЭ) Операция в плановом порядке холецистэктомия (ЛХЭ, МХЭ)
ЛХС
Операция в срочном порядке Холецистэктомия, холедохолитотомия, папиллосфинктеропластика, Т-образный дренаж холедоха (ЭРПХГ, ЭПСТ, назобилиарное дренирование, ЛХЭ, МХЭ с ДПП)
абдоминальная хирургия 2. Водянка желчного пузыря. При маловирулентной инфекции или ее отсутствии, при сохраненной способности стенки пузыря к дальнейшему растяжению исходом острого приступа может стать водянка желчного пузыря. Такой исход приступа возникает сравнительно редко (менее 5% случаев). Стихание острых явлений патоморфологи-чески сопровождается исчезновением воспалительных явлений в стенке пузыря. Пузырь четко пальпируется в правом подреберье, боль и перифо-кальная реакция стихают. На протяжении длительного времени (иногда нескольких лет) такой желчный пузырь может не беспокоить больного; однако всегда рано или поздно обострение происходит. Вследствие такой опасности водянка пузыря является прямым показанием к плановой операции. Ъ. Деструктивный холецистит. Если консервативное лечение не имеет успеха, деблокирования не произошло, а в выключенном желчном пузыре развивается инфекционный процесс (что проявляется повышением температуры тела, ростом лейкоцитоза, появлением симптомов раздражения брюшины), то это означает начало деструктивного (флегмонозного, гангренозного) холецистита с резким и опасным повышением давления. Процесс в этих случаях становится неуправляемым и диктует принятие самых неотложных мер. Если в течение 24-48 ч при продолжающейся консервативной терапии не происходит деблокирования пузыря (не стихают признаки воспаления), то необходимо констатировать наличие у больного деструктивного холецистита. В нашей клинике при остром обтурационном холецистите (ООХ) оперировали 46,9% больных и у всех обнаружено деструктивное воспаление пузыря в разных стадиях развития. Необходимо отметить, что при плановой операции после стихания острых явлений обтурационного холецистита еще у 7,2% больных отмечено деструктивное воспаление, которое в предоперационном периоде ничем себя не проявляло. Мы пришли к твердому выводу, что при наличии обтурационного холецистита отсутствие эффекта консервативной терапии в течение указанного времени является обоснованным показанием к экстренной операции. Конечно, это не означает, что непременно во всех случаях именно за пределами указанных сроков наступает перфорация. Не менее чем у 1/3 больных при интенсивном лечении приступа последний все же удается купировать. Вместе с тем можно определенно сказать, что в настоящее время у нас нет признаков, по которым на протяжении первых суток наблюдения можно было бы предсказать исход приступа. В то же время дальнейшее наблюдение (3-й, 4-е сут и т.д.) подчас приводит к запоздалым операциям, о которых предупреждал Б. А. Петров еще в 1965 г. Таким образом, среди больных с клинической картиной острого обтурационного холецистита приблизительно каждый второй нуждается в оперативном лечении на протяжении 1—2 сут с момента поступления. Вместе с тем необходимо воздерживаться, по возможности, от операции в ночное время, если дежурная бригада не может в полной мере обеспечить весь объем необходимой помощи. Разумеется, это предостережение не касается случаев с явными признаками перитонита. Нередко поводом для откладывания операции являются сопутствующие заболевания и возраст. Со всей определенностью можно сказать, что именно пожилой возраст и сопутствующие заболевания при остром обтурационном холецистите должны побуждать хирурга к более ранней операции, поскольку быстрая декомпенсация в самое ближайшее время может привести к тому, что операция запаздывает или вообще окажется невозможной. Тяжесть состояния больного определяет интенсивность консервативной терапии, которая одновременно является предоперационной подготовкой. Тяжелую группу представляют собой пациенты с острым холециститом, осложненным гипертензи-ей желчевыводящих протоков. Распространение процесса в данном случае идет по желчным ходам. В большинстве случаев у таких больных во время операции обнаруживают расширенные желчевы-водящие протоки, широкий пузырный проток и сморщенный желчный пузырь. Трудно решить, является ли расширение пузырного протока и сморщивание желчного пузыря следствием обтурации холедоха или ее причиной. Важнее, однако, то обстоятельство, что такие значительные изменения, влекущие за собой к тому же тяжелую патологию печени, развиваются во времени. Иначе говоря, такие изменения возможны только у длительно болеющих, часто имеющих несколько желтух в анамнезе. Присоединение восходящей инфекции в условиях блокады желчеотделения делает ситуацию критической. Гнойный холангит и множественные мелкие гнойники в печени в случае промедления с операцией не являются редкостью. Последнее осложнение практически не поддается излечению. Одной из причин окклюзии протоков является стеноз большого дуоденального сосочка, рубцовой или рубцово-воспалительной природы. При этой форме острые явления желчной гипертензии нередко удается купировать консервативными мероприятиями. Однако повторные приступы с желтухой свидетельствуют о том, что скорее всего имеет место сочетание стеноза большого дуоденального сосочка (БДС) с закупоркой холедоха конкрементом. Такое сочетание крайне неблагоприятно, поэтому наличие стеноза следует рассматривать как показание к операции. В наших наблюдениях стеноз БДС при остром холецистите был выявлен в 11,3%. Для сравнения укажем, что в группе повторно оперированных больных стеноз БДС отмечен почти в 40%, что свидетельствует о затруднениях в диагностике рубцового процесса в этой зоне во время первичного вмешательства. Частый «просмотр» стеноза, множество повторных операций по этой причине позволяют настаивать на необходимости оперировать таких больных в специализированных хирургических отделениях. Чаще причиной гипертензии желчевыводящих протоков является холедохолитиаз. Камни имеют, как правило, вторичное происхождение, т.е. мигрируют в холедох через пузырный проток. Первичные камни общего желчного протока встречаются крайне редко и отличаются от камней пузырного происхождения отсутствием фасетчатости, мягкостью. Их появление обычно сочетается с нарушением пассажа желчи в терминальном отделе протока. При наличии этих двух факторов: холедохолитиаза и стеноза иногда трудно решить, что первично. Достаточно круп- абдоминальная хирургия ный камень может обтурировать просвет; в то же время ригидность папиллы может послужить причиной задержки камня в устье протока с появлением желтухи - ведущего симптома этой патологии. При остро возникшей закупорке общего желчного протока судьба больного во многом зависит от характера инфекции и быстроты оказания помощи. В среднем хо-ледохолитиаз встречается у 19% больных, а желтуха до операции выявляется в 28% наблюдений. Следует отметить, что у ряда больных с деструктивным холециститом желтуха обусловлена не нарушением жел-чеоттока, но выраженными воспалительно-дистрофическими процессами в паренхиме печени, интоксикацией и внутрипеченочным холестазом. Если при холедохолитиазе и стенозе БДС атаку желчной гипертензии протоков удается довольно часто оборвать интенсивной терапией, то холан-гит отличается большей тяжестью и необходимостью принимать решение об оперативном вмешательстве экстренно. При холангите в условиях плохого пассажа желчи по протокам активируется инфекция, появляется свойственное воспалению отделяемое, что еще больше затрудняет отток Процесс распространяется в сторону печени, возможен прорыв печеночного барьера с поступлением бактерий в кровоток или появлением холангиове-нозного рефлюкса. Запущенный процесс приводит к внутрипеченочному абсцедированию. Холангит, как самостоятельная форма заболевания, встречается редко, чаще он сочетается с холедохолитиа-зом и стенозом БДС. При холангите отсутствие эффекта короткой консервативной терапии является показанием к экстренной операции восстановления нарушенного пассажа желчи. Особую группу осложненного холецистита составляют больные с острым холецистопанкреатитом. По определению П. Малле-Гк, острым холецистопанкреатитом называют такое заболевание, при котором имеется сочетание острого холецистита с различными формами и стадиями поражения поджелудочной железы вне зависимости от очередности возникновения той или иной патологии. То обстоятельство, что в подавляющем большинстве случаев так называемый билиарный панкреатит начинается с холецистита свидетельствует о правомерности этого термина. Под обобщенным понятием "острый холецистопан-креатит" следует подразумевать комбинацию любой формы острого панкреатита с любой формой и стадией воспаления желчного пузыря. Наиболее значительными этиопатогенетическими факторами риска развития острого холецистопан-креатита являются небольшие камни диаметром менее 5 мм, мигрирующие через расширенный пузырный проток в холедох и двенадцатиперстную кишку, фиксированный в БДС конкремент. В настоящее время принято считать, что развитие панкреатита происходит стадийно в три этапа. Первый этап - фер-ментативно-шоковый, характеризуется повышением ферментативной активности поджелудочной железы и коллапсом. Второй - гепатоцитолитический или деструктивный, характеризуется некрозом поджелудочной железы и признаками поражения печеночных клеток, наступлением желтушной или безжелтушной недостаточности печени. Третий этап - полиорганная недостаточность на фоне гнойных процессов в поджелудочной железе с крайне неблагоприятным прогнозом (В. С. Савельев). Возможные сочетания клинико-морфологических изменений в желчном пузыре и поджелудочной железе условно ограничены: в желчном пузыре - 1) простым острым холециститом, 2) острым обтурационным холециститом;
1) острым отечным панкреатитом, 2) острым деструктивным панкреатитом. топанкреатита происходит при перекрестном сочетании указанных изменений в желчных путях и поджелудочной железе. Приведенные выше условные формы предопределяют выбор метода лечения, важнейшим принципом которого следует признать тот факт, что экстренное широкое и радикальное вмешательство на желчных путях в условиях панкреатита чревато развитием опасных гнойных и полиорганных осложнений. Исходя из этого, необходимо придерживаться максимально консервативой хирургической тактики и только в неизбежных ситуациях прибегать к оперативным вмешательствам, направленным на снятие желчной гипертензии и ограничение деструктивного воспаления в поджелудочной железе. Радикальную операцию целесообразно проводить после стихания острых процессов. Диагностика острого холецистита складывается из ряда признаков, которые можно охарактеризовать как основные и вспомогательные. К основным мы относим: 1) характерный приступ болей с типичной иррадиацией; 2) признаки воспаления; 3) признаки гипертензии и нарушения пассажа желчи. К вспомогательным - симптомы развивающейся инфекции и нарастающей интоксикации: 1) повышение температуры тела; 2) лейкоцитоз; 3) сухой или густо обложенный язык; 4) рвота желчью; 5) тахикардия. Клинические симптомы острого обтурационно-го холецистита достаточно хорошо изучены. К наиболее распространенным из них относятся выраженный болевой синдром и напряжение мышц в правом подреберье, пальпируемый желчный пузырь, симптомы Ортнера и Мэрфи. Наличие этих симтомов достоверно свидетельствует об обтура-ционном холецистите и в 25% наблюдений при операции обнаруживается флегмона или гангрена желчного пузыря. Однако стертость и атипич-ность сипмтоматики, сходство клинических проявлений с другой патологией гепатопанкреатодуо-денальной зоны и иными заболеваниями приводят к диагностическим ошибкам. Одним из наиболее распространенных и достоверных методов диагностики заболеваний желчного пузыря является ультразвуковое исследование (УЗИ). Преимущество метода в его неинвазив-ности, простоте и отсутствии противопоказаний. Использование в клинике УЗИ поставило диагностику на качественно новый уровень, позволило констатировать не только факт наличия холелитиаза, но и оценить характер патологических изменений в желчном пузыре и панкреато-билиарной зоне. Ряд отечественных и зарубежных авторов оценивают достоверность УЗИ в диагностике острого холецистита в 95,4-99,6 %. К наиболее типичным УЗ-признакам при остром холецистите о
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-08-01; просмотров: 372; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.145.88.104 (0.013 с.) |

 Желчная гипертензия и острый холецистит
Желчная гипертензия и острый холецистит


 Тактическая схема лечения острого холецистита.
Тактическая схема лечения острого холецистита. Острый холецистит
Острый холецистит








 Осложненный (желчная гипертензия)
Осложненный (желчная гипертензия)










 Обтурационный холецистит (гипертензия пузыря)
Обтурационный холецистит (гипертензия пузыря)
 Водянка желчного пузыря
Водянка желчного пузыря Деструктивный холецистит
Деструктивный холецистит
 Операция в срочном порядке холецистэктомия
Операция в срочном порядке холецистэктомия


 Предоперационная подготовка
Предоперационная подготовка
 Деблокирование желчного пузыря
Деблокирование желчного пузыря
 208
208


