Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Желудочковая пароксизмальная тахикардияСодержание книги
Поиск на нашем сайте
Механизм. Желудочковая пароксизмальная тахикардия является результатом повышенной активности эктопического очага, расположенного в одном из желудочков (рис. 101). Этот очаг генерирует импульсы с частотой 120—220 в минуту, обусловливающие учащенную деятельность желудочков. Так как импульсы эктопического желудочкового очага проводятся патологическим путем в желудочки, комплексы QRS при желудочковой тахикардии деформированы и уширены — 0, 12 секунды или больше. Как правило, импульсы из желудочков не могут перейти вверх к атриовентрикулярному узлу и активировать ретроградным путем предсердия. Предсердия сокращаются независимо от желудочков под действием нормальных синусовых импульсов с частотой, гораздо меньшей, чем желудочковая. Иными словами, налицо предсердие-желудочковая (атриовентрикулярная) диссоциация. Желудочковая форма пароксизмальной тахикардии по своему механизму может рассматриваться как поток частых, следующих друг за другом в правильном ритме желудочковых экстрасистол. Условно принято при наличии более 5 очередных экстрасистол говорить о желудочковой форме пароксизмальной тахикардии. Электрофизиологические механизмы создания желудочковой пароксизмальной тахикардии сходны с механизмами желудочковых экстрасистол. В значительной части случаев речь идет о микромеханизме повторного входа или о повышенной спонтанной диастолической деполяризации — фазе 4 трансмембранного потенциала небольшой группы клеток волокон сети Пуркинье или в другом месте проводящей системы желудочков. Сравнительно реже желудочковая пароксизмальная тахикардия может быть результатом механизма парасистол или некоторых патологических автоматических механизмов, как осцилляций, остаточных (следовых) потенциалов и местных разноетей потенциалов. Чтобы вызвать парасистолическую желудочковую пароксизмальную тахикардию, необходимо уменьшить или устранить местную блокаду на выходе около очага парасистолического возбуждения в желудочках. В некоторых случаях желудочковая пароксизмальная тахикардия обусловлена макро-повторным входом и круговым движением возбуждения в более обширном участке проводниковой системы и мускулатуры желудочков. Желудочковая тахикардия обычно одноочаговая, но может быть результатом активности двух или большего числа независимых эктопических очагов в желудочках. Ранние экстрасистолы, попадающие на восходящую часть волны Т предшествующего сокращения, так наз. уязвимый (вульнерабельный) период, и экстрасистолы, попадающие на волну U предшествующего сокращения, так наз. период сверхнормальной возбудимости, могут вызвать возникновение желудочковой тахикардии. Этиология. Желудочковая пароксизмальная тахикардия наблюдается при тяжелых заболеваниях миокарда, интоксикациях и операциях на сердце, при сердечной слабости или шоке. Наиболее важными этиологическими факторами являются:
Коронарная болезнь, особенно при свежем или старом инфаркте миокарда, постинфарктная аневризма сердца Интоксикация препаратами наперстянки Катетеризация и операция на сердце, ангиокардиография, коронарография, бронхоскопия, эндоскопия, пункция перикарда Гипертоническое сердце — прогрессировавшая стадия Тяжелая сердечная недостаточность или шок различной этиологии Миокардиты — острые, подострые, хронические Вторичные и первичные миокардиопатии Ревматические пороки клапанов Врожденные ангиокардиопатии (редко) Интоксикации хинидином, прокаинамидом, адреналином и сходными с ним соединениями, метараминолом, изопреналином, хлороформом, циклопропаном, особенно в сочетании с норадреналином, при гиперкалиемни
Очень редко желудочковая пароксизмальная тахикардия может наступить у лиц сравнительно молодого возраста, без клинических данных на органическое заболевание сердца. Природа этих, часто рециднвирующих доброкачественных форм остается невыясненной. Значение могут иметь все факторы, повышающие возбудимость миокарда: Психические или физические напряжения (повышенный катехоламиновый эффект) Симпатикотония Переутомление Перенесенные в прошлом инфекции (рубцы после миокардита) Синдром WPW Гипертиреоидизм Курение табака Гипокалиемия Гипоксемия Нарушения кислотно-щелочного равновесия Перечисленные экстракардиальные факторы играют роль в возникновении желудочковой пароксизмальной тахикардии и в случаях с органическими заболеваниями сердца. Коронарная болезнь и свежий инфаркт миокарда — наиболее частая причина желудочковой тахикардии. Почти у 35% больных с желудочковой тахикардией налицо свежий инфаркт миокарда, а у 60% больных со свежим инфарктом миокарда наблюдается желудочковая тахикардия. Приступы обычно начинаются в первые две недели после начала инфаркта миокарда, и ритм почти никогда не нормализуется спонтанно. Наступает, как правило, тяжелая сердечно-сосудистая недостаточность. Прогноз плохой. В таких случаях существует большая опасность перехода желудочковой тахикардии в опасное для жизни мерцание желудочков. Очень трудно распознать инфаркт миокарда, который начинается желудочковой пароксизмальной тахикардией. В клинической картине преобладают нарушение ритма, кардиогенный шок, а сильное изменение желудочковых комплексов на электрокардиограмме может замаскировать бесспорные признаки инфаркта. Интоксикация препаратами наперстянки бывает причиной почти 25% случаев желудочковой тахикардии. Количество наперстянки и строфантина, которое может вызвать желудочковую пароксизмальную тахикардию, варьирует в широких пределах. Большое значение имеет степень поражения миокарда и пониженное содержание калия в миокарде после применения салуретиков или после поноса, что становится причиной чрезмерной чувствительности к обычным дозам наперстянки. Катетеризация и операция на сердце, ангиокардиография и коронарография сравнительно часто сопровождаются желудочковой тахикардией. В этих случаях, помимо непосредственного механического раздражения, значение имеют и раздражение блуждающего нерва, влияние наркоза и аноксемии во время операции. При гипертонической болезни желудочковая пароксизмальная тахикардия наступает у больных с тяжелой гипертрофией и расширением левого желудочка при почти всегда сопровождающем ее коронарном атеросклерозе. Желудочковая пароксизмальная тахикардия, появляющаяся в процессе развития далеко зашедшей сердечной недостаточности или шока, характеризуется особенно неблагоприятным прогнозом. Не случайно Gallavardin называет эту форму „терминальной желудочковой тахикардией". Вторичные и первичные идиопатические миокард иопатии и миокардиты различной этиологии (дифтерит, стрептококковая инфекция, ревмокардит, миокардит Фидлера и др.) — другая, не совсем редкая причина возникновения желудочковой формы пароксизмальной тахикардии. Гемодинамика. Основными факторами, обусловливающими тяжелые гемодинамическне нарушения при желудочковой пароксизмальной тахикардии, являются: Короткая диастола с пониженным наполнением желудочков кровью (зависит от степени тахикардии)
Степень и вид поражения миокарда
Место эктопического очага в желудочках Отсутствие согласованности сокращений желудочков и предсердий
Гемодинамические нарушения выражены тем сильнее, чем выше частота сердечных сокращений. Наиболее тяжелые нарушения гемодинамики наступают при желудочковой пароксизмальной тахикардии, связанной со свежим инфарктом миокарда и хроническими кардиопатиями с большим расширением сердца и тяжелым поражением миокарда. Corday и сотр. устанавливают зависимость между локализацией эктопического очага в желудочках и степенью гемодинамических нарушений. При доброкачественном типе эктопический очаг расположен около верхушки сердца, и сократительная волна начинается с верхушки и выталкивает кровь в направлении вверх к аорте, как это бывает в норме. При злокачественном типе эктопический очаг локализован у основания желудочка, и сократительная волна направляет кровь вниз, в направлении, обратном нормальному, вследствие чего наступают тяжелые гемодинамические нарушения даже и при небольшой частоте тахикардии. Отсутствие согласованных предсердно-желудочковых сокращений приводит к выпадению систолы предсердий как фактора, обеспечивающего оптимальное наполнение желудочков и оптимальный минутный объем. Минутный объем уменьшается на 15—20% вследствие нарушенной координации между сокращениями предсердий и желудочков. Основными и гемодинамическими нарушениями являются: Кардиогенный шок Сердечная недостаточность Кардиогенный шок. Сильное уменьшение ударного и минутного объема не может компенсироваться рефлекторно наступающим сокращением сосудов, вследствие чего развиваются острая артериальная гипотония и ишемия всех органов. Желудочковая тахикардия редуцирует кровоток мозга на 40—75%. Ишемия мозга является результатом пониженного кровотока и рефлекторного спазма мозговых сосудов. В результате этого наступают головокружение, слабость, бледность кожных покровов, судороги, афазия, нарушения остроты зрения, парезы, кома. Резкое понижение кровотока в почках (примерно на 60%) вызывает ишемию почек, что может привести к некрозу канальцев и острой почечной недостаточности. Пониженный кровоток в желудочн о-кишечном тракте с компенсаторным спазмом сосудов брыжейки вызывает значительную ишемию брюшных органов, выражающуюся метеоризмом, диспепсией, пептическими язвами, геморрагическим дуоденитом, геморрагическим некрозом кишок, паралитической непроходимостью кишок. Пониженный коронарный дебит (почти на 75%) может стать причиной возникновения стенокардии, субэндокардиального некроза (микроинфаркта), расширения охваченного инфарктом участка, повышенных уровней трансаминазы в сыворотке, депрессий интервала ST и волны Т, остающихся длительное время после приступа. Сердечная недостаточность. При желудочковой форме пароксизмальной тахикардии в результате тяжелого поражения миокарда и сильного понижения наполнения желудочков кровью сравнительно часто и быстро наступает сердечная недостаточность или усугубление существующей уже сердечной недостаточности. Следует иметь в виду, что желудочковая тахикардия может быть вызвана сердечной недостаточностью или шоком, но и сама она часто становится причиной появления или усугубления существующих уже сердечной недостаточности и шока. Клиническая картина Субъективные симптомы Сердцебиение с внезапным началом и концом (не всегда четкими) Остро наступившая адинамия Чувство тяжести в сердечной области и боли типа стенокардии вплоть До типичного ангинозного состояния Симптомы со стороны мозга: слабость, головокружение, темные круги перед глазами, синкопе, афазия, парезы, дрожание, судороги Проявления шока: тяжелое общее состояние, профузные поты, низкое артериальное давление, похолодание и бледность кожных покровов, олигурия Приступы синдрома Морганьи—Эдемса—Стокса Явления декомпенсации сердца: одышка, кашель, боли в правом подреберье, олигурия Желудочно-кишечные явления: тошнота, рвота, метеоризм, боли в подложечной и во всей брюшной области Субъективные ощущения при желудочковой пароксизмальной тахикардии подобны ощущениям при наджелудочковых тахикардиях. Они выражены прежде всего приступообразным сердцебиением с внезапным началом и концом, которое длится от нескольких минут до нескольких часов. В отличие от наджелудочковой пароксизмальной тахикардии начало желудочкового приступа нередко больные не замечают, особенно при наличии хронической декомпенсации сердца. Очень часто больные вообще не ощущают ускоренную сердечную деятельность ввиду того, что на первый план выступают адинамия, боли типа стенокардии или явления внезапно наступившей сердечной недостаточности или шока. Чаще, чем при наджелудочковой пароксизмальной тахикардии, наблюдаются боли за грудиной и в области сердца, имеющие характер грудной жабы. Иногда развивается типичный ангинозный приступ. В других случаях больные жалуются только на легкое сжатье или неопределенное сдавливание в области сердца. Почти всегда налицо симптомы ишемии мозга. Приступы желудочковой тахикардии гораздо чаще, чем приступы наджелудочковой тахикардии, особенно при наличии инфаркта миокарда, начинаются явлениями тяжелого кардиогенного шока, которые могут господствовать в клинической картине. Жалобы больных при длительном приступе и при наличии тяжелого сердечного заболевания определяются наступившей недостаточностью сердца. Как правило, при желудочковой тахикардии больные не выделяют спастической мочи. Желудочковую пароксизмальную тахикардию всегда следует иметь в виду при приступообразном проявлении слабости, бледности, мозговых нарушений и боли в области сердца без других явных на то причин.
Объективные симптомы
Учащенная сердечная деятельность до 100—220 ударов в минуту Частота остается без изменения: не ускоряется после физического напряжения и не замедляется после раздражения блуждающего нерва Ритм правильный Интермиттирующее усиление первого тона Выраженное расщепление I и II тона у верхушки сердца Колебания систолического артериального давления и различия в наполнении артериального пульса (редко) Яремные вены пульсируют с частотой, гораздо меньше частоты артериального пульса. Временами появляются усиленные пульсации шейных вен, так наз. пушечные А-волны яремного венозного пульса Раздражение блуждающего нерва не купирует приступа Кардиогенный шок: бледность, гипотония, похолодание конечностей, профузные поты, легкая степень нарушения сознания Застойная сердечная недостаточность (примерно в 50% случаев) Общая мозговая и очаговая неврологическая симптоматика Синдром Морганьи—Эдемса—Стокса Олиго- или анурия с проявлениями острой почечной недостаточности (редко) Метеоризм, паралитическая непроходимость кишок (редко)
Место эктопического очага в желудочках Отсутствие согласованности сокращений желудочков и предсердий Гемодинамические нарушения выражены тем сильнее, чем выше частота сердечных сокращений. Наиболее тяжелые нарушения гемодинамики наступают при желудочковой пароксизмальной тахикардии, связанной со свежим инфарктом миокарда и хроническими кардиопатиями с большим расширением сердца и тяжелым поражением миокарда. Corday и сотр. устанавливают зависимость между локализацией эктопического очага в желудочках и степенью гемодинамических нарушений. При доброкачественном типе эктопический очаг расположен около верхушки сердца, и сократительная волна начинается с верхушки и выталкивает кровь в направлении вверх к аорте, как это бывает в норме. При злокачественном типе эктопический очаг локализован у основания желудочка, и сократительная волна направляет кровь вниз, в направлении, обратном нормальному, вследствие чего наступают тяжелые гемодинамические нарушения даже и при небольшой частоте тахикардии. Отсутствие согласованных предсердно-желудочковых сокращений приводит к выпадению систолы предсердий как фактора, обеспечивающего оптимальное наполнение желудочков и оптимальный минутный объем. Минутный объем уменьшается на 15—20% вследствие нарушенной координации между сокращениями предсердий и желудочков. Основными и гемодинамическими нарушениями являются: Кардиогенный шок Сердечная недостаточность Кардиогенный шок. Сильное уменьшение ударного и минутного объема не может компенсироваться рефлекторно наступающим сокращением сосудов, вследствие чего развиваются острая артериальная гипотония и ишемия всех органов. Желудочковая тахикардия редуцирует кровоток мозга на 40—75%. Ишемия мозга является результатом пониженного кровотока и рефлекторного спазма мозговых сосудов. В результате этого наступают головокружение, слабость, бледность кожных покровов, судороги, афазия, нарушения остроты зрения, парезы, кома. Резкое понижение кровотока в почках (примерно на 60%) вызывает ишемию почек, что может привести к некрозу канальцев и острой почечной недостаточности. Пониженный кровоток в желудочн о-кишечном тракте с компенсаторным спазмом сосудов брыжейки вызывает значительную ишемию брюшных органов, выражающуюся метеоризмом, диспепсией, пептическими язвами, геморрагическим дуоденитом, геморрагическим некрозом кишок, паралитической непроходимостью кишок. Пониженный коронарный дебит (почти на 75%) может стать причиной возникновения стенокардии, субэндокардиального некроза (микроинфаркта), расширения охваченного инфарктом участка, повышенных уровней трансаминазы в сыворотке, депрессий интервала ST и волны Т, остающихся длительное время после приступа. Сердечная недостаточность. При желудочковой форме пароксизмальной тахикардии в результате тяжелого поражения миокарда и сильного понижения наполнения желудочков кровью сравнительно часто и быстро наступает сердечная недостаточность или усугубление существующей уже сердечной недостаточности. Следует иметь в виду, что желудочковая тахикардия может быть вызвана сердечной недостаточностью или шоком, но и сама она часто становится причиной появления или усугубления существующих уже сердечной недостаточности и шока. Клиническая картина
Субъективные симптомы
Сердцебиение с внезапным началом и концом (не всегда четкими) Остро наступившая адинамия Чувство тяжести в сердечной области и боли типа стенокардии вплоть до типичного ангинозного состояния Симптомы со стороны мозга: слабость, головокружение, темные круги перед глазами, синкопе, афазия, парезы, дрожание, судороги Проявления шока: тяжелое общее состояние, профузные поты, низкое артериальное давление, похинидиние и бледность кожных покровов, олигурия Приступы синдрома Морганьи—Эдемса—Стокса Явления декомпенсации сердца: одышка, кашель, боли в правом подреберье, олигурия Желудочно-кишечные явления: тошнота, рвота, метеоризм, боли в подложечной и во всей брюшной области Субъективные ощущения при желудочковой пароксизмальной тахикардии подобны ощущениям при наджелудочковых тахикардиях. Они выражены прежде всего приступообразным сердцебиением с внезапным началом и концом, которое длится от нескольких минут до нескольких часов. В отличие от наджелудочковой пароксизмальной тахикардии начало желудочкового приступа нередко больные не замечают, особенно при наличии хронической декомпенсации сердца. Очень часто больные вообще не ощущают ускоренную сердечную деятельность ввиду того, что на первый план выступают адинамия, боли типа стенокардии или явления внезапно наступившей сердечной недостаточности или шока. Чаще, чем при наджелудочковой пароксизмальной тахикардии, наблюдаются боли за грудиной и в области сердца, имеющие характер грудной жабы. Иногда развивается типичный ангинозный приступ. В других случаях больные жалуются только на легкое сжатье или неопределенное сдавливание в области сердца. Почти всегда налицо симптомы ишемии мозга. Приступы желудочковой тахикардии гораздо чаще, чем приступы наджелудочковой тахикардии, особенно при наличии инфаркта миокарда, начинаются явлениями тяжелого кардиогенного шока, которые могут господствовать в клинической картине. Жалобы больных при длительном приступе и при наличии тяжелого сердечного заболевания определяются наступившей недостаточностью сердца. Как правило, при желудочковой тахикардии больные не выделяют спастической мочи. Желудочковую пароксизмальную тахикардию всегда следует иметь в виду при приступообразном проявлении слабости, бледности, мозговых нарушений и боли в области сердца без других явных на то причин. Объективные симптомы Учащенная сердечная деятельность до 100—220 ударов в минуту Частота остается без изменения: не ускоряется после физического напряжения и не замедляется после раздражения блуждающего нерва Ритм правильный Интермиттирующее усиление первого тона Выраженное расщепление I и II тона у верхушки сердца Колебания систолического артериального давления и различия в наполнении артериального пульса (редко) Яремные вены пульсируют с частотой, гораздо меньше частоты артериального пульса. Временами появляются усиленные пульсации шейных вен, так наз. пушечные А-волны яремного венозного пульса Раздражение блуждающего нерва не купирует приступа Кардиогенный шок: бледность, гипотония, похинидиние конечностей, профузные поты, легкая степень нарушения сознания Застойная сердечная недостаточность (примерно в 50% случаев) Общая мозговая и очаговая неврологическая симптоматика Синдром Морганьи—Эдемса—Стокса Олиго- или анурия с проявлениями острой почечной недостаточности (редко) Метеоризм, паралитическая непроходимость кишок (редко)
Частота сердечных сокращений варьирует в пределах от 100 до 220 в минуту, но чаще всего бывает 150—200 в минуту. При желудочковой тахикардии эта частота может быть меньше 140 в минуту. Желудочковая тахикардия меньшей частоты (70—130 в минуту) чаще всего вызвана по парасистолическому механизму. Приступы желудочковой тахикардии иногда спонтанно прерываются интервалами синусового ритма с частыми экстрасистолами. Это создает картину неправильной деятельности, близкую к картине полной аритмии. Интермиттирующее усиление первого тона наблюдается почти в 50% случаев и является одним из самых важных аускультативных симптомов. Усиление первого тона („пушечный тон") по своему происхождению аналогично усилению при полной атриовентрикулярной блокаде. Оно возникает только тогда, когда сокращение предсердий наступает за очень короткий срок (0,5—0,10 секунды) до систолы желудочков. При таких обстоятельствах створки атриовентрикулярных клапанов не имеют достаточно времени, как при нормальных условиях, постепенно приблизиться друг к другу перед окончательным смыканием. Быстро наступающая систола застает створки клапанов на большом расстоянии друг от друга, свисающими низко в полость желудочков, и поэтому они выполняют резкое и больших размахов движение энергичного смыкания, что создает сильный первый тон. Выраженное расщепление full тона у верхушки сердца является важным признаком и вызывается неодновременным сокращением желудочков и неодновременным закрытием клапанов. По мнению Friedberg, при желудочковой пароксизмальной тахикардии одновременное расщепление обоих тонов выслушивается часто и это способствует отличию ее от наджелудочковой пароксизмальной тахикардии, при которой может наступить расщепление только одного из сердечных тонов. В некоторых случаях выраженной тахикардии второй тон может стать более слабым или вообще исчезнуть в результате низкого давления в аорте и легочной артерии. В таких случаях при аускультации нельзя определить точную частоту сердечных сокращений, так как два первых тона ошибочно принимают за I и II тоны и частоту сердечной деятельности сосчитывают как половину действительной. Пульс очень учащен, мягкий, плохо наполненный, обычно правильный, соответствующий частоте сердечных сокращений. Небольшая неправильность ритма желудочков, обнаруживаемая электрокардиографически, обычно не выявляется при аускультации сердца и пальпации пульса. Колебания систолического артериального давления и различия в наполнении артериального пульса при желудочковой пароксизмальной тахикардии сравнительно редкий пульсовой феномен, описанный Lian. При внимательном и продолжительном измерении устанавливают при отдельных сердечных cokpaщeнияx изменения величин артериального систолического давления. Сердечные сокращения, обусловливающие более низкое артериальное давление, соответствуют более слабому наполнению пульсовых волн и, наоборот. Этот симптом также является проявлением предсердно-желудочковой диссоциации. Более высокие величины систолического давления и лучше наполненные, более высокие пульсовые волны образуются, когда систола предсердий приходится непосредственно перед систолой желудочков и таким образом наполнение желудочков кровью оказывается более хорошим. В тех случаях, когда систолы предсердий и желудочков совпадают по времени или интервал между ними больше, наполнение желудочков происходит слабее, и систолическое артериальное давление ниже, соответственно пульсовая волна будет меньше и более слабого наполнения. Вены на шее пульсируют вместе с предсердиями с частотой синусового ритма 60— 100 в минуту, тогда как частота артериального пульса и сердечной деятельности (установленная аускультативно) выше — от 120 до 220 в минуту. Разница между частотой пульса яремных вен и частотой артериального пульса имеет большое диагностическое значение как выражение диссоциации между сокращениями предсердий и желудочков. Этот симптом отсутствует при желудочковой тахикардии, сочетающейся с мерцанием предсердий, или при наличии ретроградного — от желудочков в предсердия — проведения с соотношением 1:1. Чередующееся появление усиленных пульсаций в яремных венах — пушечные волны А, наблюдается, когда желудочки и предсердия сокращаются одновременно или почти одновременно, когда трехстворчатый клапан еще закрыт. В такой момент наступает блокада предсердий и возвращение крови ретроградным путем к яремным венам. Главные симптомы желудочковой пароксизмальной тахикардии: Внезапное начало Тахикардия, частота которой обычно 150—200 в минуту Загрудинная боль, остро возникшая адинамия, кардиогенный шок, быстро наступающая сердечная слабость Интермиттнрующее усиление первого тона у верхушки сердца Одновременное расщепление первого и второго тона Разница в частоте пульсаций яремных вен и артериального пульса Отсутствие эффекта при проведении проб для раздражения блуждающего нерва
Электрокардиограмма
1. Интервалы R—R сильно укорочены. Частота сокращений желудочков чаще всего 150—200 в минуту 2. Ритм правильный или нередко слегка неправильный. Разница между длиной интервалов R—R от 0,02 до 0,03 секунды 3. Желудочковые комплексы деформированы, уширены — полностью сходны с формой желудочковых экстрасистол. Место эктопического очага определяется по правилам топического диагноза желудочковых экстрасистол. 4. Волны Р полностью независимы от желудочковых комплексов, с гораздо меньшей частотой. Расстояния между отдельными волнами одинаковы. Предсердные волны приходятся на различные расстояния перед или за желудочковыми комплексами или сливаются с ними, оставляя иногда небольшие расщелины или зазубрины.
Самое большое значение для диагноза имеют три классических электрокардиографических признака желудочковой пароксизмальной тахикардии: 1 Выявление предсердно-желудочковой (атриовентрикулярной) диссоциации. 2.Появление комплексов с так наз. желудочковым захватом („ventricular capture") и (или) комбинированные сокращения желудочков („fusion beats"). 3. Наличие перед и (или) после приступа желудочковых экстрасистол, форма которых такая же, как форма желудочковых комплексов во время желудочковой тахикардии.
Предсердно-желудочковая (атриовентрикулярная) диссоциация
Выявление волн Р, совершенно независимых и с меньшей частотой, чем желудочковые комплексы, является основным требованием для электрокардиографического диагноза желудочковой тахикардии. В большинстве случаев, однако, волны Р остаются совсем скрытыми в густо расположенных, сильно уширенных и измененных желудочковых комплексах, и таким образом практически невозможно доказать наличие атриовентрикулярной диссоциации. Кроме того, Предсердно-желудочковая диссоциация отсутствует при желудочковой тахикардии с ретроградным проведением импульсов к предсердиям. Как правило, при сочетании желудочковой тахикардии с мерцанием предсердий волны Р отсутствуют. Для выявления волн Р и доказывания атриовентрикурярной диссоциации при желудочковой тахикардии имеют значение грудные (V,. V2) и правые грудные отведения (V3R), как и некоторые специальные ЭКГ-отведения. В этом отношении наибольшее значение для диагноза желудочковой тахикардии имеют пищеводные отведения, а также и внутрисердечные отведения, получаемые при помощи введенного через вену электрода в правое предсердие или правый желудочек.
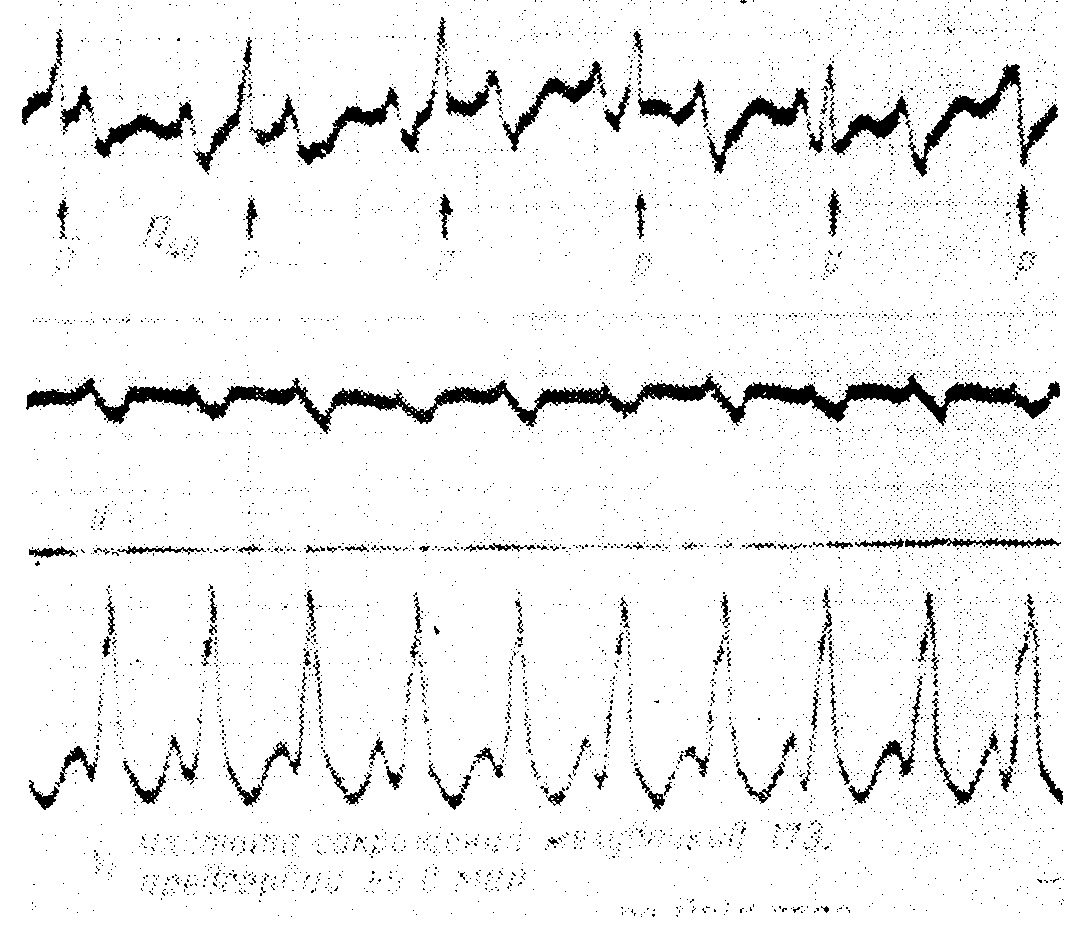
Желудочковая тахикардия с ясно выраженными волнами Р в пищеводном отведении П40 В отведениях II и V1 обнаруживают частые, расширенные и деформированные желудочковые комплексы с частотой 173 в минуту, но волны Р нельзя определить. На пищеводном отведении от уровня желудочков (П40) обнаруживают высокие положительные волны Р с частотой 95 в минуту, совершенно независимые от желудочковых комплексов. Волны Р оказываются на различных расстояниях перед желудочковыми комплексами, за ними или сливаются с ними, т.е. налицо предсердно-желудочковая диссоциация
Сокращения с желудочковым захватом („ventriculare capture") и комбинированные сокращения желудочков („fusion beats")
Иногда при желудочковой тахикардии синусовые импульсы из предсердий, независимые от желудочковых эктопических импульсов, могут достичь атриовентрикулярного узла во внерефрактерный период. Таким образом возникает возможность для прохождения некоторых предсердных импульсов через атриовентрикулярную систему, которые, достигнув желудочков, могут вызвать одиночные неэктопические сокращения желудочков. Такой захват желудочков одиночными синусовыми импульсами имеет большое диагностическое значение при желудочковой тахикардии. Сокращения с захватом желудочков узнают по тому, что на фоне близко расположенных уширенных и измененных эктопических комплексов QRS появляются одиночные сокращения с неуширенными и неизмененными комплексами QRS, которым предшествуют волна Р и неизменяющийся интервал P-Q (R). Чаще при желудочковой тахикардии обнаруживают появление комбинированных сокращений желудочков. И в этом случае имеет место прохождение одиночных синусовых импульсов через атриовентрикулярную систему в желудочки, что совпадает по времени с возникновением следующего эктопического желудочкового импульса. Таким образом желудочки одновременно активируются синусовым импульсом и эктопическим желудочковым импульсом. Комбинированные желудочковые сокращения узнают по тому, что в цепи расположенных рядом уширенных и измененных эктопических комплексов QRS появляются одиночные желудочковые сокращения, которым предшествует волна Р, а начальная часть желудочкового комплекса, являющаяся выражением активирования синусовым импульсом, не деформирована. Средняя и финальная части комплекса QRS значительно более деформированы, так как это является выражением активности, вызванной эктопическим желудочковым импульсом. Для выявления желудочкового захвата и комбинированных сокращений желудочков необходима непрерывная запись электрокардиограммы в течение многих минут. Они появляются чаще при замедлении частоты желудочковой эктопической активности после внутривенного введения лидокаина или прокаинамида. Желудочковая тахикардия с появлением желудочкового захвата и комбинированных сокращений желудочков Эктопические желудочковые комплексы расширены, деформированы и имеют форму блокады правой ножки пучка Гиса (эктопический очаг находится в левом желудочке). Частота эктопических сокращений желудочков — 170 в минуту; ритм их правильный. Не видно волны Р. Диагноз желудочковой тахикардии доказывается наличием сокращений с желудочковым захватом и комбинированных желудочковых сокращений. В отведении I видны два, а в V1 — одно сокращение с желудочковым захватом. Для них характерно наличие нормальной волны Р и одинаковой длины интервала Р—Q(R), как и неизмененного, неуширенного комплекса QRS. Комбинированные желудочковые сокращения, по одному в I и V1 отведении, характеризуются наличием волны Р и слегка измененным комплексом QRS
Появление сокращений с желудочковым захватом и комбинированными сокращениями желудочков нарушает правильный ритм желудочковой тахикардии Желудочковые экстрасистолы до и (или) после приступа Наличие желудочковых экстрасистол перед началом и (или) после окончания приступа тахикардии говорит о желудочковой тахикардии. Диагноз становится несомненным, когда желудочковые экстрасистолы одинаковы по форме с желудочковыми комплексами во время приступа и интервал (coupling) перед экстрасистолой равен интервалу R—R во время приступа.
Желудочковая тахикардия с предшествующими желудочковыми экстрасистолами Форма желудочковых экстрасистол и интервал перед экстрасистолой (0,25 секунды) полностью совпадают с формой желудочковых комплексов и длиной интервала R—R при приступе тахикардии. Это указывает на то, что желудочковые экстрасистолы и желудочковая тахикардия происходят из одного и того же эктопического очага в желудочках.
|
||||
|
Последнее изменение этой страницы: 2016-06-23; просмотров: 394; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.145.41.108 (0.011 с.) |