Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Смешанные опухоли из герминогенных клеток и производных полового тяжа или стромы яичника негонадобластомного типаСодержание книги
Поиск на нашем сайте
Часто встречаются у пациентов с дисгенезией половых желёз. Размеры варьируются от нескольких миллиметров до 8 см в диаметре. Метастатические опухоли В яичниках чаще встречаются метастазы рака органов пищеварительного тракта, молочной железы, эндометрия. Наибольшее клиническое значение имеет метастатическая опухоль Крукенберга, состоящая из перстневидных клеток со слизистым содержимым и «саркомоподобной» стромы. Типичная опухоль Крукенберга внешне напоминает головной мозг. Опухоль Крукенберга (Krukenberg Tumour) - быстро развивающееся злокачественное новообразование, поражающее одно или (чаще) оба яичника. Данная опухоль - вторичное образование; первичная опухоль обычно развивается в желудке или кишечнике. По размерам опухоль Крукенберга часто во много раз больше первичного очага рака, иногда к моменту обнаружения опухоли в яичниках остающегося нераспознанным. Первичная опухоль располагается чаще в желудке, реже - в другом органе пищеварительного тракта. В 70-90% случаев опухоль Крукенберга двусторонняя. По клиническим проявлениям она сходна с первичным раком яичника. У некоторых больных наблюдается аменорея, это связывают с наличием в опухоли гормонально-активных лютеинизированных стромальных клеток. Диагноз подтверждают результаты гистологического исследования опухоли и обнаружение первичного очага в другом органе. Лечение и прогноз зависят от основного заболевания, чаще он неблагоприятный. Опухолевидные процессы Наиболее распространены фолликулярная киста яичников и киста жёлтого тела, параовариальная киста, эндометриоидная киста яичника, множественные фолликулярные кисты яичников, или поликистозные яичники; оофорит, часто сочетающийся с воспалением маточной трубы и сопровождающийся формированием опухолевидного конгломерата - тубоовариального образования. Другие опухолевидные процессы яичников - гиперплазия стромы и гипертекоз, массивный отёк яичника. Множественные лютеинизированные фолликулярные кисты и жёлтые тела у детей практически не встречаются; как правило, это ятрогенные заболевания, возникающие в результате применения неадекватно больших доз препаратов, стимулирующих овуляцию. Фолликулярная киста - это опухолевидное образование, возникающее вследствие накопления жидкости в кистозноатрезирующемся фолликуле. В таком образовании отсутствует истинный бластоматозный рост. Макроскопически фолликулярные кисты представляют тонкостенные однокамерные образования тугоэластической консистенции. Фолликулярные кисты могут возникать в любом возрасте, но чаще образуются после периода полового созревания. В патогенезе фолликулярных кист может иметь значение перенесённый воспалительный процесс. Диаметр кисты не превышает 8 см. Основной симптом заболевания - боли в низу живота. По мере увеличения кисты клетки, выстилающие внутреннюю поверхность её стенки, атрофируются. Небольшие фолликулярные кисты, выстланные гранулёзными клетками, обладают умеренной гормональной активностью. Фолликулярные кисты диаметром до 4-6 см клинически часто не проявляются. При гормонально-активных кистах возможны гиперэстрогения и обусловленные ею нарушения менструального цикла: ациклические маточные кровотечения у менструирующих девочекподростков или преждевременное половое развитие у девочек первых 8 лет жизни. При больших размерах фолликулярной кисты (диаметре 8 см и более) может произойти перекрут ножки кисты, сопровождающийся нарушением кровообращения и некрозом ткани, и (или) разрыв кисты. В этих случаях развивается картина острого живота. Диагноз фолликулярной кисты устанавливают на основании клинических проявлений, данных гинекологического исследования и УЗИ. При гинекологическом исследовании (влагалищно-брюшностеночном, прямокишечно-брюшностеночном) спереди и сбоку от матки пальпируется опухолевидное образование тугоэластической консистенции с гладкой поверхностью, в большинстве случаев подвижное, малоболезненное. На ультразвуковой сканограмме фолликулярная киста представляет собой однокамерное округлое образование с тонкими стенками и однородным содержимым. Киста жёлтого тела по своему строению сходна с жёлтым телом и отличается от него лишь размерами (обычно не более 8 см в диаметре). Стенки её толстые. Внутренняя поверхность характеризуется складчатостью жёлтого тела. На МРТ кисты имеют низкую интенсивность сигнала на Т1-взвешенных изображениях и очень высокую интенсивность сигнала на Т2-взвешенных изображениях. Киста жёлтого тела образуется на месте нерегрессировавшего жёлтого тела, в центре которого в результате нарушения кровообращения накапливается геморрагическая жидкость. Диаметр кисты обычно не превышает 6-8 см. Для кисты жёлтого тела, как правило, характерно бессимптомное течение, она подвергается обратному развитию в течение 2-3 мес. Осложнения - перекрут ножки кисты и разрыв кисты в результате кровоизлияния в её полость, сопровождающиеся картиной острого живота. При гинекологическом исследовании определяется опухолевидное образование в области придатков матки, на ультразвуковой сканограмме оно может иметь такое же строение, как фолликулярная киста, чаще в кисте жёлтого тела выявляется мелкодисперсная взвесь (кровь). Гиперплазии стромы яичника и гипертекоз относятся к гиперпластическим процессам. При гипертекозе и гиперплазированной строме образуются очаговые скопления лютеинизированных клеток, при макроскопическом исследовании яичника на разрезе имеющие вид желтоватых очажков. По клиническим проявлениям гипертекоз напоминает болезнь поликистозных яичников. Однако при гипертекозе более выражены симптомы вирилизации, отмечают значительный гипертрихоз, атрофию молочных желёз, огрубение голоса, аменорею. При гинекологическом исследовании выявляют равномерно увеличенные (до 6 см в длину и 4 см в ширину) плотные яичники. При УЗИ их структура - гиперэхогенная и гомогенная. Диагноз может быть установлен только при гистологическом исследовании, до проведения которого больных обычно наблюдает гинеколог по поводу синдрома поликистозных яичников.Массивный отёк яичника возникает в результате нарушения кровообращения при частичном или полном перекруте брыжейки яичника, может сопровождаться некрозом, разрывом капсулы. Клинически проявляется симптомами острого живота. При гинекологическом исследовании обнаруживают резко болезненный увеличенный яичник (не более чем до 10 см в диаметре). При массивном отёке показана овариэктомия. Эндометриоидные кисты представлены в виде образований с плотной капсулой, наполненных густым содержимым тёмно-коричневого цвета (прежнее её название - «шоколадная киста»). Часто они сопровождаются спаечным процессом из-за микроперфораций кист во время менструации. Диаметр их редко превышает 12 см. Наиболее специфичные признаки эндометриоидных кист на МРТ-изображениях: многокамерность, гетерогенная интенсивность сигнала, отсутствие чётких границ с прилегающими органами, толстая капсула с неровными контурами. Структура опухоли бывает кистозной или кистозно-солидной. Высокая интенсивность сигнала кист на Т1- и Т2-взвешенных изображениях - нередкое проявление эндометриом. однако этот признак неспецифичен и может присутствовать при геморрагических (функциональных) кистах, а также при злокачественных опухолях яичников. Спайки, вызывающие сращение тазовых образований, могут представлять определённую сложность для диагностики. Лечение Цели лечения При функциональных кистах яичников лечение проводят с целью инволюции кисты, нормализации менструального цикла и восстановления гипоталамо-гипофизарно-яичниковых взаимоотношений. Немедикаментозное лечение При образовании фолликулярных кист внутриутробно или у новорождённых лечение обычно не требуется. Если имеются симптомы, проводят лапароскопию и удаление или раскручивание (деторзион) перекрученного придатка. При обнаружении кисты с тонкой капсулой и жидким содержимым в эмбриональном или раннем неонатальном периоде необходимо придерживаться выжидательной тактики. Аспирацию содержимого под контролем УЗИ производят только в случае риска гипоплазии лёг- кого при его сдавлении опухолевидным образованием. Медикаментозное лечение Медикаментозной терапии подлежат только длительно существующие или рецидивирующие функциональные кисты яичников. Однократно выявленная киста при УЗИ диаметром до 8 см подлежит лишь динамическому наблюдению с использованием УЗИ. Гормональную терапию в пубертатном периоде проводят при подозрении на функциональную кисту яичников или при персистирующем фолликуле диаметром более 2 см, а в нейтральном периоде - при наличии симптомов ППС. Применяют дидрогестерон (Дюфастон*) внутрь по 10 мг 2 раза в сутки или прогестерон(утрожестан*) внутрь по 100 мг 3 раза в сутки с 16-го по 25-й день менструального цикла или микродозированные КОК в 21-дневном режиме. Длительность вышеуказанной терапии и динамического наблюдения функциональных образований яичников не должна превышать 3 мес. Хирургическое лечение Отсутствие положительной динамики (уменьшения или исчезновения образования по данным УЗИ, проводимого на 5-7-й день менструального цикла в течение 3 мес) - показание к оперативному лечению путем энуклеации кисты (т.е. органосохраняющей операции) предпочтительно эндоскопическим методом. Принимая во внимание возможность развития функциональной кисты на фоне воспалительного процесса, рекомендуют также проводить противовоспалительную терапию (см. главу «Воспалительные заболевания органов малого таза у девочек»). Удаление кист яичника также показано при многокамерных образованиях; внутрибрюшном кровотечении. Истинные доброкачественные опухоли подлежат обязательному хирургическому удалению. Различают два типа операций: сберегающие ткань яичника и радикальные. К сберегающим ткань яичника операциям относят зашивание ткани яичника (например, при апоплексии); вылущивание кист с последующим зашиванием ткани яичника; резекцию (удаление части) яичника. Радикальную операцию - удаление яичника, или овариэктомию - выполняют главным образом при перекруте ножки кисты яичника с некрозом его ткани, при опухолях яичников. Лечение доброкачественных эпителиальных опухолей яичника оперативное, так как независимо от размера опухоли существует опасность озлокачествления. Во время операции проводят срочное гистологическое исследование опухолевой ткани. При серозной гладкостенной кистоме объём операции зависит от возраста больной: у молодых женщин допустимо вылущивание опухоли с оставлением здоровой ткани яичника. При серозных папиллярных кистомах, муцинозных кистомах и опухоли Бреннера у девочек и женщин репродуктивного возраста удаляют только поражённый яичник. При перекруте ножки опухоли яичника или разрыве капсулы опухоли операцию проводят в экстренном порядке. Лечение опухолей яичников всегда начинают с операции. Принцип органосохраняющего лечения (удаление придатков матки с одной стороны и обязательная резекция большого сальника) удаётся осуществить у больных с односторонней дисгерминомой, текомой, гранулёзок- леточной опухолью, а также с муцинозной цистаденокарциномой. Во всех наблюдениях злокачественных опухолей яичников у детей операция сочетается с полихимиотерапией, а при распространённой дисгерминоме проводится облучение таза и брюшной полости по индивидуальному плану. Герминогенные опухоли подлежат оперативному удалению. Доброкачественные (дермоидные кисты) удаляют в плановом порядке (за исключением случаев перекрута ножки опухоли, сопровождающихся симптомами острого живота), проводят энуклеацию образования. Прогноз благоприятный. При наличии злокачественных герминогенных опухолей у больных молодого возраста при небольшой опухоли, не прорастающей капсулу, допускается удаление поражённого яичника и большого сальника с последующей химиотерапией (6-8 г циклофос- фана* на курс). В последующие 3 года рекомендуется профилактическая химиотерапия. В остальных случаях проводят радикальную операцию (удаление матки с придатками) и химиотерапию. Прогноз при адекватном лечении относительно благоприятный. Лечение незрелых тератом - оперативное (удаление матки и её придатков), с последующей полихимиотерапией. Прогноз неблагоприятный. Лечение феминизирующих и вирилизирующих опухолей яичника оперативное. У девочек и молодых женщин допустимо удаление только поражённого яичника. Прогноз устанавливается после гистологического исследования опухоли, по данным которого определяют необходимость пангистерэктомии. Учитывая возможность рецидивов и метастазов в отдалённые сроки после операции, больные должны в течение всей жизни находиться под наблюдением гинеколога-онколога. В случае формировании женского фенотипического пола при наличии пула клеток, содержащих Y-хромо- сому, повышена частота опухолей половых желёз. При кариотипе 46,XY удаление половых желёз проводят сразу после постановки диагноза, так как описаны опухоли уже в возрасте 7 лет. В послеоперационном периоде после получения гистологического заключения назначают физиотерапевтическое лечение, направленное на профилактику развития спаечного процесса и облитерации маточных труб, а также на сохранение репродуктивной функции. В случае злокачественной опухоли у девочки лечение проводят в специализированных стационарах. Проводится радикальная терапия в объёме экстирпации матки с придатками и резекцией большого сальника. При необходимости проводят химиотерапевтическое лечение, поскольку большинство опухолей чувствительны к химиотерапии. При нерадикальной операции или лечении метастазов проводят лучевую терапию на очаг поражения. Дальнейшее ведение В случае оперативного лечения в первые полгода после операции 1 раз в 3 мес выполняют контрольное УЗИ и бимануальное ректоабдоминальное исследование, на следующий год после операции исследования проводят 1 раз в 6 мес. В дальнейшем контрольное обследование выполняют по необходимости при наличии показаний (нарушение менструального цикла, болевой синдром). После удаления фолликулезных кист в целях профилактики их рецидива применяют КОК в 21- или 63-днев- ном режиме в течение 6-9 мес. Прогноз При опухолевидных образованиях яичников и доброкачественных опухолях при своевременном оперативном лечении прогноз благоприятный. При злокачественных новообразованиях прогноз определяется возможностью радикального удаления опухоли. При опухолях яичников использование комбинированных схем терапии позволило получить 5-лет- нюю выживаемость у 89,7% больных. Дополнительные иллюстрации
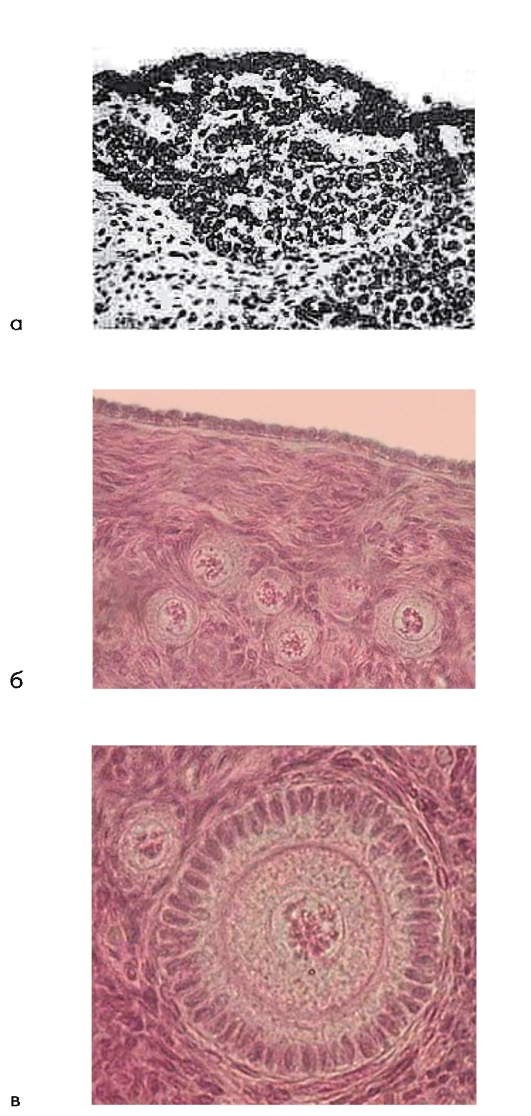
Рис. 1.1. Первые этапы дифференцировки половых клеток яичника от стадии оогониев, заключенных в яйценосные шары (а), через стадию ооцитов 1 порядка (б) до стадии примордиальных фолликулов (в)
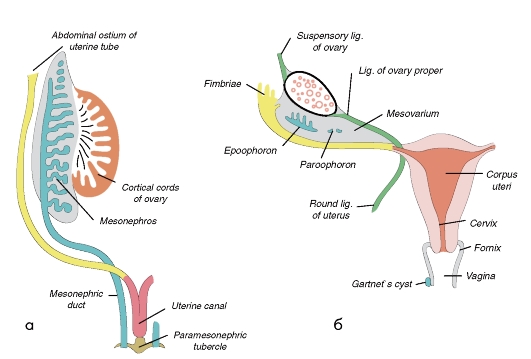
Рис. 1.2. Последовательность развития внутренних половых органов: а - начало образования матки из мюллерового протока (парамезонефроса) и регресса вольфового протока (мезонефроса); б - конец формирования матки и влагалища. Рудименты вольфового протока определяются в виде эпиофорона, пароофорона и кист гартнерова хода.
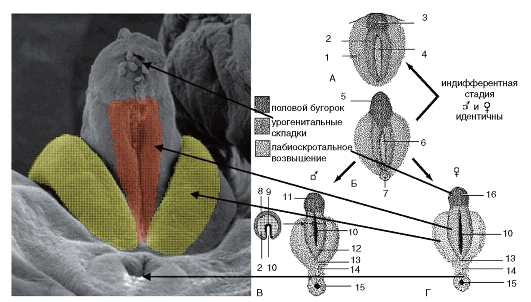
Рис. 1.3. Половая дифференцировка наружных половых органов: А, Б - индифферентная стадия: 1 - лабиоскротальное возвышение, 2 - урогенитальные складки, 3 - половой бугорок, 4 - урогенитальное отверстие, 5 - индифферентный фаллос, 6 - просвет урогенитального синуса, 7 - анальное отверстие; В - формирование мужских наружных половых органов; Г - формирование женских наружных половых органов
|
||||
|
Последнее изменение этой страницы: 2020-10-24; просмотров: 223; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.118.164.100 (0.013 с.) |