Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Рекомендації щодо діагностики і початкового лікуванняСодержание книги
Поиск на нашем сайте
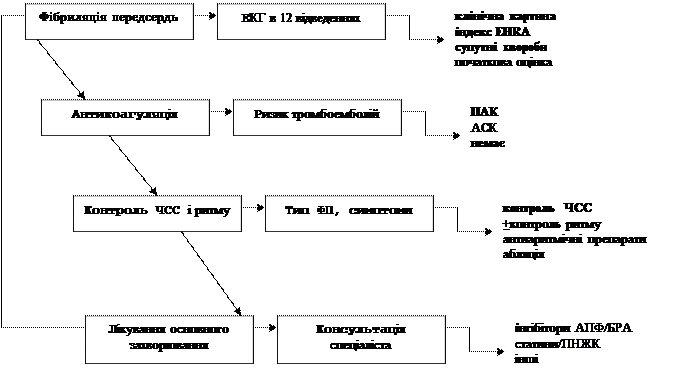
Лікування фібриляції передсердь Цілі лікування ФП – купування симптомів та профілактика тяжких ускладнень. Цієї мети слід досягати паралельно, особливо при вперше виявленій ФП. Методи профілактики ускладнень включають антитромботичну терапію, контроль ЧШР та адекватне лікування супутніх захворювань серця. Ці методи лікування самі по собі дають симптоматичний ефект, проте для купування симптомів можуть знадобитися кардіоверсія, антиаритмічна терапія або абляция (рис. 3).
Рис. 3. Тактика ведення пацієнтів з ФП Антитромботична терапія Когортні дослідження, а також результати спостереження за пацієнтами контрольних груп в клінічних дослідженнях варфарину дозволили встановити клінічні та ехокардіографічні фактори ризику інсульту у хворих з ФП [47,48]. Однак багато інших можливих факторів ризику систематично не вивчалися. Нещодавно в двох систематизованих оглядах були вивчені фактори ризику інсульту у хворих з ФП [47,48]. Був зроблений висновок, що перенесені інсульт/ТІА/тромбоемболії, вік, АГ, ЦД та органічне ураження серця є важливими факторами ризику. За даними багатофакторного аналізу наявність помірної або важкої систолічної дисфункції ЛШ була єдиним незалежним ехокардіографічним фактором ризику інсульту. Незалежними предикторами інсульту і тромбоемболій при ЧС-ЕхоКГ є тромб у ЛП (відносний ризик [ВР] 2,5; р = 0,04), атеросклеротичні бляшки в аорті (ВР 2,1; p <0,001), спонтанні ехосигнали (ВР 3,7; p <0,001) і низька швидкість кровотоку у вушку ЛП (≤20 см/с; ВР 1,7; p <0,01). У пацієнтів з пароксизмальною ФП ризик інсульту такий же, як у пацієнтів з персистуючою або постійною ФП (за наявності факторів ризику). У пацієнтів віком <60 років з ізольованою ФП (тобто за відсутності клінічних або ехокардіографічних ознак серцево-судинного захворювання) кумулятивний ризик інсульту дуже низький і становить 1,3% протягом 15 років. У молодих людей з ізольованою ФП ймовірність інсульту збільшується з віком або на тлі розвитку АГ, що вказує на важливість періодичної переоцінки факторів ризику інсульту. Невідповідності У деяких дослідженнях супутня терапія ацетилсаліциловою кислотою (АСК) впливала на частоту тромбоемболічних ускладнень. Слід зазначити, що частота інсульту зазвичай знижувалася. Ризик його нижче при моніторуванні антикоагуляції у пацієнтів, які отримують антагоністи вітаміну К. У найближчому майбутньому можуть знайти застосування новим пероральним антикоагулянтам (НПАК), ефект яких не потребує моніторування. Роль факторів ризику з часом може змінюватися. Наприклад, ризик інсульту у хворих з ФП починає збільшуватися після 65 років. У пацієнтів віком ≥75 років (навіть за відсутності інших факторів ризику) є високий ризик розвитку інсульту, а антагоністи вітаміну К щодо ефективності перевершують АСК [47,48]. З віком у пацієнтів з ФП відносна ефективність антитромбоцитарної терапії в профілактиці ішемічного інсульту знижується, а ефективність антагоністів вітаміну К не змінюється. Таким чином, абсолютна користь останніх у профілактиці інсульту у пацієнтів з ФП з віком збільшується, що підтверджується даними, отриманими клінічною практикою. У більш ранніх дослідженнях критеріями діагностики АГ, зазвичай, служили АТ> 160/95 мм рт. ст. без лікування або застосування антигіпертензивних засобів. У пацієнтів з адекватно контрольованою гіпертонією ризик інсульту і тромбоемболій може бути низьким. Крім того, у зазначених вище систематизованих оглядах клінічний діагноз СН не був постійним фактором ризику інсульту. Фактично цей діагноз не завжди відображає систолічну дисфункцію ЛШ. Хоча високий ризик тромбоемболій у пацієнтів з середньо-важкої або тяжкою систолічною дисфункцією ЛШ не викликає сумніву, наявність його у пацієнтів з СН та збереженою фракцією викиду не доведене [44,47,48]. Атеросклероз може сприяти підвищенню ризику інсульту. Збільшення ризику інсульту і тромбоемболій у пацієнтів з інфарктом міокарда в анамнезі було відзначено в більшості (але не всіх) досліджень [49], однак діагноз «стенокардії» сам по собі не надійний, тому що у багатьох пацієнтів відсутня коронарна хвороба серця. Крім того, прогноз несприятливий при ФП у пацієнтів із захворюванням периферичних артерій, а атеросклеротичні бляшки в низхідній частині аорти (за даними ЧС-ЕхоКГ) – це незалежний фактор ризику інсульту і тромбоемболій. У жінок ВР тромбоемболій підвищений у 1,6 рази [95% довірчий інтервал (ДІ) 1,3-1,9]. Результати популяційних, когортних і контрольованих клінічних досліджень і опитувань вказують на більш високий ризик тромбоемболічних ускладнень у жінок. За даними нещодавно проведеного аналізу, протеїнурія збільшує ризик тромбоемболій на 54% (ВР 1,54; 95% ДІ 1,29-1,85). Ризик інсульту вище при розрахунковій швидкості клубочкової фільтрації <45 мл/хв. Таким чином, ХХН може асоціюватися з підвищеним ризиком тромбоемболій у хворих на ФП, хоча у таких пацієнтів одночасно вища смертність і ризик кровотеч. Ці пацієнти не вивчалися в проспективних контрольованих дослідженнях. У пацієнтів з тиреотоксикозом можливий розвиток ФП, однак ризик інсульту більшою мірою відображає наявність асоційованих факторів ризику. Інші захворювання, такі як ГКМП та амілоїдоз, можуть підвищувати ризик інсульту, проте вони спеціально не вивчалися, а таких пацієнтів не включали в дослідження тромбопрофілактики.
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2017-02-19; просмотров: 297; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.119.143.45 (0.01 с.) |