

Мы поможем в написании ваших работ!
ЗНАЕТЕ ЛИ ВЫ?
|
Осложнения подострого периода инфаркта миокарда, диагностика, неотложная терапия.
Содержание книги
- Хроническая надпочечниковая недостаточность: этиология и патогенез. Классификация, осложнения, критерии диагноза, лечение, втэ.
- Гипотиреоз: классификация, этиология, патогенез, клинические проявления, терапевтические маски критерии диагноза, дифференциальный диагноз, лечение, втэ.
- Дерматомиозит: этиология, патогенез, классификация, основные клинические проявления,диагностика и дифференциальная диагностика, лечение, ВТЭ, диспансеризация.
- Максимальная ( III степень ).
- Деформирующий остеоартроз. Критерии диагноза, причины, патогенез. Клиника, дифференциальный диагноз. Лечение, профилактика. Втэ.
- А. Критерии диагностики коксартроза
- Клиническое значение асимптоматической гиперурикемии
- Экспертиза связи заболеванияс профессией
- Пневмокониозы, этиология, патогенез, классификация, рентгенологическая и морфологическая диагностика, осложнения, принципы лечения, ВТЭ.
- Экзогенный аллергический и токсический альвеолиты, этиология, патогенез, классификация, клиника, диагностика, лечение, втэ.
- Техногенные микроэлементозы, классификация, основные клинические синдромы при микроэлементозах. Принципы диагностики и детоксикационной терапии.
- Хроническая интоксикация бензолом
- Пестициды в зависимости от назначения, делятся на несколько основных групп.
- Хроническая интоксикация органическими и неорганическими соединениями ртути, этиопатогенез, клиника, диагностика, лечение, втэ.
- Профессиональные гемопатии. Механизмы действия промышленных ядов на гемопоэз. Дифференциальный диагноз в рамках анемического синдрома, лечение, втэ.
- Инструментальные методы диагностики вибрационной болезни.
- Острая сердечная недостаточность при инфаркте миокарда, диагностика и неотложная терапия.
- Кардиогенный шок, классификация, диагностика и неотложная терапия. Ареактивны кардиогенный шок.
- Гипертонический криз, классификация, дифференциальная диагностика, неотложная терапия.
- Острый коронарный синдром. Диагностика. Неотложная терапия.
- Ургентные av-блокады. Клинико-электрокардиографическая характеристика, неотложная терапия.
- Гипокалиемия: причины, диагностика, неотложная терапия.
- Тэла, причины, клиника, диагностика, неотложная терапия.
- Суправентрикулярная пароксизмальная тахикардия: диагностика, неотложная терапия.
- Трепетание и фибрилляция желудочков
- Осложнения подострого периода инфаркта миокарда, диагностика, неотложная терапия.
- Лечение ФЖ в острой стадии инфаркта миокарда и после реперфузии
- Инфекционно-токсический шок, диагностика, клиника, неотложная терапия.
- Лечение астматического статуса 1 стадии.
- Классификация легочного кровотечения
- Гиперосмолярная кома. Диагностика, неотложная помощь.
- Кетоацидотическая кома. Диагностика, неотложная терапия, профилактика.
- Для уменьшения гиперактивности симпатоадреналовой
- Отравление сельскохозяйственными ядохимикатами. Неотложные состояния и неотложныя помощь. Принципы антидотной терапии.
- Методы ускоренного выведения яда из организма.
- Гальванизация: физическое действие, показания и противопоказания.
- Магнитотерапия: физиологическое действие, показания и противопоказания.
- Гелио- и аэротерапия: физиологическое действие, показания и противопоказания.
- Водо- и теплолечение: физиологическое действие, показания и противопоказания.
- Грязелечение: показания и противопоказания.
- Б. Постоянная или длительная нетрудоспособность.
- Классификация сильнодействующих ядовитых веществ.
- Профессиональные бронхиты (пылевые, токсико-химические): этиология, патогенез, клиника, диагностика, медико-социальная экспертиза, профилактика.
- Вибрационная болезнь: условия развития, классификация, основные клинические синдромы, диагностика, медико-социальная экспертиза, профилактика.
- Отравление продуктами горения: клиника, диагностика, лечение на этапах медицинской эвакуации.
- Основные направления и принципы лечения острой лучевой болезни.
- Квалифицированная медицинская помощь.
- Острая почечная недостаточность: причины развития, клиника, диагностика, неотложная помощь на этапах медицинской эвакуации.
- Повреждения почек при механической травме: виды, клиника, неотложная помощь на этапах медицинской эвакуации.
- Профессиональная бронхиальная астма: этиологические производственные факторы, клинические особенности, диагностика, медико-социальная экспертиза.
Похожие статьи вашей тематики
Мелкоочаговый ИМ - это возникновение у больных ИБС мелких очагов некроза сердечной мышцы, хар-ся более легким по сравнению с крупноочаговым ИМ течением.
Крупноочаговый ИМ- острое заболевание, возникающее при развитии в сердечной мышце крупноочагового некроза вследствие окклюзии атеросклеротически измененной одной или нескольких венечных артерий тромбом или атеросклеротической бляшкой.
В течении крупноочагового инфаркта миокарда выделяют несколько периодов:
1) острейший (от развития ишемии сердечной мышцы до некроза), от 30 минут до 2 часов;
2) острый период (образование участка некроза и миомаляции), от 2 до 10 дней, при затяжном и рецидивирующем течении удлиняется;
3) подострый период (завершение начальных процессов организации рубца, замещение некротической ткани грануляционной), до 4-5-й недели от начала заболевания;
4) послеинфарктный период (период окончательного формирования и уплотнения рубца, адаптации миокарда к новым условиям функционирования), до 3-6 месяцев.
Подострый период на ЭКГ: Сегмент ST изоэлектричен, в грудных отведениях может быть несколько приподнят; "застывший", приподнятый сегмент - подозрение на аневризму, формируется отрицательный зубец Т и в дальнейшем увеличивается патологический зубец Q (QS).
В подостром периоде инфаркта миокарда возможны следующие осложнения:
1. Хроническая недостаточность кровообращения,
2. хроническая аневризма сердца,
3. тромбоэмболические осложнения,
4. постинфарктный синдром (синдром Дресслера).
Аневризма сердца - осложнение распространенного трансмурального ИМ - представляет собой распространенное выбухание или мешковидную полость, обычно содержащую пристеночный тромб. В подостром периоде аневризма развивается за счет растяжения неокрепшего рубцового поля. Часто полость аневризмы заполнена тромбами, которые приобретают плотный, слоистый или пластинчатый характер. На ее поверхности часто откладываются свежие отложения тромбов, часто крошащиеся, которые могут явиться причиной тромботических осложнений. В результате потери сократительной способности значительного участка сердечной мышцы при аневризме нарушается кровообращение. Соп. признаками явл. предшествующая ИМ арт. гипертония, повторные ИМ, упорная, не поддающаяся терап. лечению застойная СН. Осн. клиническим проявлением аневризмы сердца является прогрессирующая недостаточность кровообращения, протекающая по левожелудочковому типу с нарастающей одышкой, синюшностью, развитием застойных явлений в малом круге, появлением приступов серд. астмы с переходом в отек легкого.
При объективном исследовании в диагностике аневризмы имеет значение обнаружение в III-IV межреберьях кнаружи от срединно-ключичной линии пульсации, которая носит разлитой, иногда сотрясающий характер. По мере образования и тромбирования аневризматического мешка пульсация исчезает. При развитии аневризмы в этой области могут прослушиваться шумы низкого калибра, которые связаны с завихрением крови в аневризматическом мешке. Нередко аневризма сопровождается проявлениями тромбоэндокардита. Клиника пристеночного тромбоэндокардита складываются из длительной лихорадки с ознобами, слабостью, потливостью. Отмечается анемия, повышенное содержание лейкоцитов и увеличение СОЭ. У больных отмечается застойная СН с появлением синдрома ОНМК, острого нарушения проходимости основных сосудов конечностей, сосудов кишечника. Течение аневризмы прогрессирующее, часто приводящее больных к инвалидизации или смерти. Лечение аневризмы сердца хирургическое. Если операция невозможна, проводится терапия ССН. Прогноз чаще неблагоприятный. Развивающаяся СН и тромбоэмболические осложнения значительно снижают продолжительность жизни этих больных.
Тромбоэмболические осложнения. Причиной являются аневризмы сердца с пристеночным тромбоэндокардитом. В подостром периоде тромбоэмболии связаны с возникновением тромбофлебита вен нижних конечностей и малого таза. Тромбоэмболии наиболее часто локализуются в системе легочной артерии. ТЭЛА ствола легочной артерии приводит в большинстве случаев к смертному исходу. В течение первых суток после ТЭЛА мелких ветвей развивается картина инфаркта легкого. Необходимо провести ангиопульмонографию, так как для оперативного лечения нужен точный топич. диагноз. Тромбоэмболия абдоминального отдела аорты и артерий нижних конечностей приводит к острому нарушению проходимости соответствующих крупных сосудов с появлением острых болей в ноге, бледности кожных покровов, исчезновением пульсации артерии. В дальнейшем, развивается гангрена конечности.
Тромбоэмболия мозговых артерий сопровождается ОНМК.
Тромбоэмболия почечных артерий проявляется болями в поясничной области, а также может напоминать симптомы острого живота, почечно-каменную колику.
Тромбоэмболия мезентериальных сосудов напоминает острую катастрофу в брюшной полости и приводит к высокой смертности.
К поздним осложнениям относятся постинфарктный синдром, описанный в 1955 г. Дресслером, характеризующийся клиническим симптомокомплексом в виде перикардита, плеврита и пневмонии. В основе синдрома лежат нарушения иммунных реакций. Этот симптомокомплекс развивается не ранее 10-го дня в подостром периоде. Клиническими проявлениями являются лихорадка и боли в сердце. Боли носят постоянный характер, связаны с актом дыхания. Развитие болевого синдрома всегда заставляет дифференцировать это осложнение и повторный инфаркт миокарда. Постинфарктный синдром может протекать циклически, в виде повторных вспышек температурной реакции, перикардита, плеврита и изменений лабораторных показателей. При данном осложнении назначение глюкокортикоидов быстро купирует все симптомы.
В постинфарктном периоде отмечается постинфарктная недостаточность кровообращения. Крупноочаговый кардиосклероз после обширного ИМ может протекать бессимптомно или уже в подостром периоде приводить к недостаточности к-обращения. При этом выделяют скрытую и выраженную форму СН. Недостаточность к-обращения после перенесенного ИМ протекает в основном по левожелудочковому типу. В развитии хрон. формы левожелудочковой нед-ти основную роль играет нарушение сокращения левого желудочка вследствие наличия рубцовой зоны. С истощением компенсаторных возможностей левого желудочка возникает нарушение сократ. функции, проявляющееся в развитии левожелудочковой недостаточности. Клиника левожелуд. недостаточности м.б. различной - от упорной тахикардии и одышки при физ. нагрузке до приступов серд.астмы.
Клинически выделяют левожелуд. нед-ть I степени (тахикардия в покое, одышка при ходьбе), II степени (присоед. одышки в покое и застойных хрипов в ниж.отд. легких) и III степени (наличие приступов сердечной астмы).
У больных, которые перенесли ИМ, застойная СН с повышением давления в венозной системе при выраженных явлениях кардиосклероза, аневризмы сердца развивается значительно позже и протекает с нарастающими признаками правожелуд.нед-ти. К факторам, способствующим развитию правожелуд. нед-ти у больных, перенесших ИМ, относят длительно существующую АГ, повторные ИМ, развитие нед-ти митр. клапана.
Вопрос 96. Синдром слабости синусового узла, варианты, диагностика, неотложные меропрятия.
Синдром слабости синусового узла (СССУ, дисфункция синусовогоузла, синдром Шорта) – это клинико–электрокардиографический синдром, отражающий структурные повреждения синоатриального (СА) узла, его неспособность нормально выполнять функцию водителя ритма сердца и обеспечивать регулярное проведение автоматических импульсов к предсердиям. К СССУ следует относить строго очерченный круг аритмий и блокад, имеющих непосредственное отношение к СА– узлу. В их число входят:
1. Упорная выраженная синусоваябрадикардия.
2. Определяемая при суточном мониторировании ЭКГ минимальная ЧСС в течение суток < 40 уд./мин., а ее рост во время физической нагрузки не превышает 90 уд./мин.
3. Брадисистолическая форма мерцательной аритмии.
4. Миграция предсердного водителя ритма.
5. Остановка синусовогоузла и замена его другими эктопическими ритмами.
6. Синоаурикулярная блокада.
7. Паузы >2,5 с, возникающие вследствие остановки синусового узла, СА–блокады либо редких замещающих ритмов.
8.Синдром тахи–бради, чередование периодов тахикардии и брадикардии.
9. Редко – приступы желудочковой тахикардии и/или мерцания желудочков.
10. Медленное и нестойкое восстановление функции синусового узла после экстрасистол, пароксизмов тахикардии и фибрилляции, а также в момент прекращения стимуляции при электрофизиологическом исследовании сердца (посттахикардиальная пауза, не превышающая в норме 1,5 с, при СССУ может достигать 4–5 с).
11. Неадекватное урежение ритма при использовании даже небольших доз β–блокаторов. Сохранение брадикардии при введении атропина и проведении пробы с физ.нагрузкой.
Этиология СССУ
К первичным СССУ отн. дисфункция, вызванная органич. поражениями СА–зоны при:
а) кардиальной патологии – ИБС, гипертонической болезни, кардиомиопатии, пороках сердца, миокардитах, хирургических операциях и трансплантации сердца;
б) идиопатических дегенеративных и инфильтративных заболеваниях;
в) гипотиреозе, дистрофии костно–мышечного аппарата, старческом амилоидозе, саркоидозе, склеродермическом сердце, злок. опух. сердца, в стадии 3го сифилиса и др.
Ишемия, вызванная стенозом артерии, питающей синусовый узел и СА–зону, воспаление и инфильтрация, кровоизлияние, дистрофия, локальный некроз, интерстициальный фиброз и склероз вызывают развитие на месте функц. клеток СА-узла соед. ткани.
Вторичный СССУ обусловлен внешними факторами, воздействующими на синусный узел. К ним относят гиперкалиемию, гиперкальциемию, лечениелек.препаратами, снижающими автоматизм синусового узла (β–блокаторы, соталол, амиодарон, верапамил, дилтиазем, прокаинамид, сердечные гликозиды, допегит, резерпин и др.).
Особо среди внешних факторов выделяют вегетативную дисфункцию синусового узла (ВДСУ). ВДСУ часто наблюдается в связи с гиперактивацией блуждающего нерва (рефлекторной или длительной), вызывающей урежение синусового ритма и удлинение рефрактерности синусового узла. Тонус блужд. нерва может повышаться при различных физиол. процессах: во время сна, при мочеиспускании, дефекации, кашле, глотании, тошноте и рвоте, при проведении пробы Вальсальвы. Патологическая активация блужд. нерва может быть связана с забол. глотки, мочеполового и пищевар. трактов, имеющих обильную иннервацию, а также при гипотермии, гиперкалиемии, сепсисе, повышении внутричерепного давления. ВДСУ чаще наблюдается у подростков и молодых людей в связи со значительной невротизацией. Стойкий синусовый брадикардический ритм также может отмечаться у тренированных спортсменов в связи с выраженным преобладанием вагусного тонуса, однако такая брадикардия не является признаком СССУ, т.к. нарастание частоты сердечных сокращений происходит адекватно нагрузке. Вместе с тем, у спортсменов может развиваться истинный СССУ в сочетании с другими нарушениями ритма, обусловленными дистрофией миокарда.
Классификация СССУ
В зав. от хар-ра поражения выделяют истинный (органический), регуляторный (вагусный), лекарственный (токсический) и идиопатический СССУ.
По особенностям клиники выделяют следующие формы СССУ и варианты их течения:
1. Латентная форма – отсутствие клинических и ЭКГ–проявлений; дисфункция синусового узла определяется при электрофизиологическом исследовании. Ограничений трудоспособности нет; имплантация электрокардиостимулятора (ЭКС) не показана.
2. Компенсированная форма: клин. изменения отсутствуют, есть изменения на ЭКГ:
а) брадисистолический вариант – слабо выраженные клинич. проявления, жалобы на головокружение и слабость. Может быть профес. ограничение трудоспос.; ЭКС не пок-на;
б) бради/тахисистолический вариант – к симптомам брадисистолического варианта добавляются пароксизмальные тахиаритмии. Имплантация ЭКС показана в случаях декомпенсации СССУ под влиянием противоаритмической терапии.
3. Декомпенсированная форма: есть клинические и ЭКГ–проявления заболевания.
а) брадисистолический вариант – определяется стойко выраженная синусовая брадикардия, она проявляется нарушением церебрального кровотока (головокружением, обмороки, преходящими парезами), СН, вызванной брадиаритмией. Значительное ограничение трудоспособности; показаниями к имплантации служат асистолия и время восстановления функции синусового узла (ВВФСУ) более 3 с;
б) бради/тахисистолический вариант (синдром Шорта) – к симптомам брадисистолического варианта декомпенсированной формы добавляются пароксизмальные тахиаритмии (суправентрикулярная тахикардия, мерцание и трепетание предсердий). Пациенты полностью нетрудоспособны; показ. к имплантации ЭКС теже.
4. Постоянная брадисистолическая форма мерцательной аритмии (на фоне ранее диагностированного СССУ):
а) тахисистолический вариант – огранич. Труд-ти; показаний к имплантации ЭКС нет;
б) брадисистолический вариант – ограничение трудоспособности; показаниями к имплантации ЭКС служат церебральная симптоматика и СН. Развитию этой формы мерцат. аритмии может предшествовать любая из форм дисфункции синусового узла.
В зависимости от регистрации признаков СССУ при холтеровском ЭКГ–мониторировании выделяют латентное (признаки СССУ не выявляются), интермиттирующее (признаки СССУ выявляются при снижении симпатического и возрастании парасимпатического тонуса, например, в ночные часы) и манифестирующее течение (признаки СССУ выявляются при каждом суточном ЭКГ–мониторировании).
СССУ может протекать остро и хронически, с рецидивами. Острое течение СССУ часто наблюдается при инфаркте миокарда. Рецидивирующее течение СССУ может быть стабильным или медленно прогрессирующим.
По этиологическим факторам различаются первичная и вторичная формы СССУ: первичная вызывается органическими поражениями синусно–предсердной зоны, вторичная – нарушением ее вегетативной регуляции.
Клинические проявления СССУ
Клиническая манифестация СССУ м.б различной. На ранних стадиях течение м.б. бессимптомным даже при наличии пауз более 4 с. При прогрессировании пациенты отмечают симптомы, связанные с брадикардией. К наиболее частым жалобам относят ощущение головокружения и резкой слабости, вплоть до обмороков (синдром МАС), загрудинную боль, обусловленную гипоперфузией миокарда, и одышку, вызванную ограничением хронотропного резерва. В ряде случаев развивается ХСН. Обмороки кардиальной природы (синдром МАС) характеризуются отсутствием ауры, судорог (за исключением случаев затяжной асистолии).
Пациенты с маловыраженной симптоматикой могут жаловаться на чувство усталости, раздражительность, эмоциональную лабильность и забывчивость. У больных пожилого возраста может отмечаться снижение памяти и интеллекта. По мере прогрессирования церебральная симптоматика становится более выраженной.
Возможны похолодание и побледнение кожных покровов с резким падением АД, холодный пот. Обмороки могут провоцироваться кашлем, резким поворотом головы, ношением тесного воротничка. Заканчиваются обмороки самостоятельно, но при затяжном характере могут потребовать проведения реанимационных мероприятий.
Прогрессирование брадикардии может сопровождаться явлениями дисциркуляторной энцефалопатии (появление или усиление головокружений, мгновенные провалы в памяти, парезы, «проглатывание» слов, раздражительность, бессонница, снижение памяти).
Появление выскальзывающих ритмов может ощущаться как сердцебиение и перебои в работе сердца. Ввиду гипоперфузии внутренних органов могут развиться олигурия, острые язвы ЖКТ, усилиться симптомы перемежающейся хромоты, мышечной слабости.
ЭКГ–диагностика СССУ
При дисфункциях СА–узла ЭКГ признаки м.б. зарегистрированы задолго до возникновения клинических симптомов.
1. Синусовая брадикардия – замедление синусового ритма с ЧСС меньше 60 в 1 мин. вследствие пониженного автоматизма синусового узла. При СССУ синусовая брадикардия носит упорный, длит. характер, рефрактерный к физ. нагрузке и введению атропина.
2. Брадисистолическая форма мерцательной аритмии (МА, мерцание предсердий, фибрилляция предсердий)– хаотичные, быстрые и неправильные не координированные между собой фибрилляции отдельных волокон предсердной мышцы в результате эктопических предсердных импульсов с частотой от 350 до 750 в мин., вызывающие полный беспорядок желудочковых сокращений. При брадисистолической форме МА число сокращений желудочков составляет менее 60 в мин.
3. Миграция водителя ритма по предсердиям (блуждающий ритм, скользящий ритм). Различают несколько вариантов:
а) блуждающий ритм в синусовом узле. Зубец Р имеет синусовое происхождение (положительный в отведениях II, III, AVF), но его форма изменяется при различных сердечных сокращениях. Интервал PR остается относительно постоянным. Всегда налицо выраженная синусовая аритмия;
б) блуждающий ритм в предсердиях. Зубец Р положительный в отведениях II, III, AVF, форма и размер его изменяются при различных сердечных сокращениях. Наряду с этим изменяется продолжительность интервала PR;
в) блуждающий ритм между синусовым и АВ–узлами. Это наиболее частый вариант блуждающего ритма. При нем сердце сокращается под влиянием импульсов, периодически меняющих свое место, постепенно перемещаясь от синусового узла, по предсердной мускулатуре до АВ–соединения, и снова возвращаются в синусовый узел. ЭКГ–критерии миграции водителя ритма по предсердиям – это три и более различных зубца Р на серии сердечных циклов, изменение продолжительности интервала PR. Комплекс QRS не изменяется.
4. Пассивные эктопические ритмы. Пониженная активность СА-узла или полная блокада синусовых импульсов вследствие функционального или органического повреждения СА-узла вызывают включение в действие автоматич. центров II порядка (клетки водителей ритма предсердий, АВ–соединение), III порядка (система Гиса) и IV порядка (волокна Пуркинье, мускулатура желудочков).
Автоматические центры II порядка вызывают неизмененные желудочковые комплексы (наджелудочковый тип), тогда как центры III и IV порядка генерируют расширенные и деформированные желудочковые комплексы (желудочкового, идиовентрикулярного типа). Замещающий характер имеют следующие нарушения ритма: предсердные, узловые, миграция водителя ритма по предсердиям, желудочковые (идиовентрикулярный ритм), выскакивающие сокращения.
5. Синоаурикулярная блокада (блокада выхода из СА–узла) – нарушение образования и/или проведения импульса от синусового узла к предсердиям. СА–блокада встречается у 0,16–2,4% людей, преимущественно у лиц старше 50–60 лет, чаще у женщин, чем у мужчин. 1,2,3 степени.
6. Остановка синусового узла (отказ синусового узла) – периодическая потеря синусовым узлом способности вырабатывать импульсы. Это приводит к выпадению возбуждения и сокращения предсердий и желудочков. На ЭКГ наблюдается длительная пауза, во время которой не регистрируются зубцы P, QRST и записывается изолиния. Пауза при остановке синусового узла не кратна одному интервалу RR (PP).
7. Остановка предсердий (асистолия предсердий, парциальная асистолия) – отсутствие возбуждения предсердий, которое наблюдается в течение одного или (чаще) большего числа сердечных циклов. Предсердная асистолия может сочетаться с асистолией желудочков, в таких случаях возникает полная асистолия сердца. Однако во время предсердной асистолии обычно начинают функционировать водители ритма II, III, IV порядка, которые вызывают возбуждение желудочков. Выделяют три основных варианта остановки предсердий:а) остановка предсердий вместе с отказом (остановкой) СА–узла;
б) отсутствие электрической и механической активности (остановка) предсердий при сохранении автоматизма СА–узла, продолжающего контролировать возбуждение АВ– узла и желудочков. Такая картина наблюдается при выраженной гиперкалиемии (>9–10 мм/л), когда появляется правильный ритм с уширенными комплексами QRS без зубцов Р. Этот феномен получил название синовентрикулярного проведения;
в) сохранение автоматизма СА–узла и электрической активности предсердий (зубцы Р) при отсутствии их сокращений.
8. Синдром брадикардии/тахикардии (синдром тахи/бради). При этом варианте происходит чередование редкого синусового или замещающего наджелудочкового ритма с приступами тахисистолии.
Диагностика
Проба Вальсальвы. Простейшие вагусные пробы с задержкой дыхания на глубоком вдохе (в том числе и проба Вальсальвы), проводимые изолированно или в сочетании с натуживанием, иногда позволяют выявить синусовые паузы, превышающие 2,5–3,0 с, которые необходимо диф. с паузами, обусловленными нарушениями АВ–проведения.
Выявление таких пауз указывает на повышенную чувствительность синусового узла к вагусным влияниям. Если такие паузы сопровождаются клиникой, требуется проведение углубленного обследования пациента с целью определения тактики лечения.
Массаж каротидного синуса - в физиологических условиях вызывает брадикардию и гипотонию вследствие раздражения блуждающего нерва и сосудистого регуляторного центра в продолговатом мозге. При сверхчувствительном каротидном синусе надавливание на него может вызывать синусовые паузы более 2,5–3,0 с, сопровожд. кратковременным расстройством сознания. Важно подчеркнуть, что синдром каротидного синуса может, с одной стороны, развиваться на фоне нормальной функции синусового узла, а с другой, – не исключает наличия СССУ.
Тилт–тест (пассивная ортостатическая проба) рассматривается сегодня как «золотой стандарт» в обследовании пациентов с синкопальными состояниями неясной этиологии.
Нагрузочное тестирование (велоэргометрия, тредмил–тест). Нагрузочное тестирование позволяет оценить способность синусового узла учащать ритм в соответствии с внутренним физиологическим хронотропным стимулом.
Холтеровское мониторирование. Чередующееся появление бради. и тахиаритмий у больных с СССУ часто не обнаруживается на обычной электрокардиограмме в покое.
Изучение функции синусового узла методом ЧПЭС. Показателем автоматической активности синусового узла является продолжительность синусовой паузы от момента прекращения стимуляции (последней артефакт электростимула) до начала первого самостоятельного зубца Р. Этот период времени называется временем восстановления функции синусового узла (ВВФСУ). В норме длительность этого периода не превышает 1500–1600 мс. Кроме ВВФСУ рассчитывается еще один показатель – корригированное время восстановления функции синусового узла (КВВФСУ), которое учитывает длительность показателя ВВФСУ по отношению к исходной частоте синусового ритма.
Лечение СССУ
Экстренную терапию собственно СССУ проводят в зависимости от его тяжести. В случаях асистолии, приступов МАС необходимы реанимационные мероприятия. Выраженная синусовая брадикардия, ухудшающая гемодинамику и/или провоцирующая тахиаритмии, требует назначения атропина 0,5–1,0 мл 0,1% раствора п/к до 4–6 р./сут., инфузии дофамина, добутамина или эуфиллина под контролем кардиомонитора. С профилактической целью м.б. установлен временный эндокардиальный стимулятор.
Абсолютные показания к имплантации электрокардиостимулятора:
1. Приступы МАС в анамнезе (хотя бы однократно).
2. Выраженная брадикардия (менее 40 в мин.) и/или паузы более 3 с.
3. ВВФСУ более 3500 мс, КВВФСУ – более 2300 мс.
4. Наличие обусловленных брадикардией головокружений, пресинкопальных состояний, коронарной недостаточности, застойной сердечной недостаточности, высокая систолическая артериальная гипертензия – независимо от ЧСС.
5. СССУ с нарушениями ритма, требующими назначения антиаритмических препаратов, которое в условиях нарушенной проводимости невозможно.
Вопрос 97. Фибрилляция предсердий. Понятие. Причины, варианты, клинико-ЭКГ-критерии, диагностика, терапия.
ФП — несогласованное возбуждение отдельных волокон предсердий с частотой 350–600 в минуту вследствие процесса microreentry, который сопровождается выпадением механической систолы предсердий и приводит к неправильному и, как правило, частому ритму желудочков.
КЛАССИФИКАЦИЯ
Согласно принятой в 2001 г. клинической классификации ACC/AHA/ESC выделяют:
•пароксизмальную ФП (длится не более 7 дней, спонтанно купируется);
•персистирующую (устойчивую) ФП (длится более 7 сут, может быть купирована только с помощью медикаментозной или электрической кардиоверсии);
•постоянную ФП, которая не поддаётся устранению.
Выделяют также впервые возникшую и рецидивирующую ФП. Если эпизоды ФП любой формы повторяются, такой вариант аритмии называется рецидивирующим.
ЭТИОЛОГИЯ
Выделяют преходящие причины ФП, которые не приводят к развитию устойчивых форм (гипокалиемия, анемия, ТЭЛА, открытые операции на сердце), и действующие длительно (встречаются чаще, ведут к развитию всех форм ФП):
•АГ (при наличии гипертрофии и диастолической дисфункции ЛЖ);
•ИБС (имеют значение снижение сократительной и диастолической функции ЛЖ, митральная регургитация; первый пароксизм ФП может быть проявлением ИМ);
•врождённые и приобретённые пороки сердца (особенно митральные; следует помнить о возможности активного ревмокардита);
•кардиомиопатии (в первую очередь ДКМП);
•амилоидоз (в том числе изолированное поражение предсердий в старческом возрасте);
•гемохроматоз (ФП сочетается с АВ-блокадами, желудочковыми аритмиями);
•мио- и перикардиты, в том числе хронические (ФП может быть единственным проявлением); в рамках диффузных болезней соединительной ткани;
•инфекционный эндокардит (в том числе с иммунокомплексным миокардитом);
•гипертиреоз, в том числе амиодарониндуцированный; гораздо реже — феохромоцитома;
•алкогольная миокардиодистрофия (в том числе без дилатации камер сердца);
•другие миокардиодистрофии: дисгормональная, лучевая, химиотерапевтическая и т.д.;
•пролапс митрального клапана (непосредственную роль играет митральная регургитация);
•хроническое лёгочное сердце;
•опухоль сердца (миксома, ангиосаркома и др.);
•«спортивное сердце»;
•синдром сонного апноэ (имеют значение вагусный рефлекс, лёгочная и системная гипертензия, гипоксия), ожирение (возрастание ИМТ на 1 единицу приводит к увеличению относительного риска ФП на 4%);
•синдром Вольфа–Паркинсона–Уайта (появление ФП — абс. показание к операции);
•синдром Бругада.
При отсутствии названных причин ФП расценивается как идиопатическая (частота около 10–30%). Эта форма распадается на различные патогенетические варианты:
• катехоламинзависимая ФП (несколько чаще страдают женщины, ФП возникает днём, при физической и эмоциональной нагрузке, после употребления чая, кофе, алкоголя; ей могут предшествовать учащённое сердцебиение, экстрасистолия; сопровождается потливостью, внутренней дрожью, подъёмом АД, похолоданием конечностей, тошнотой; может заканчиваться учащённым мочеиспусканием);
•вагусиндуцированная (чаще страдают мужчины среднего возраста, отмечена провоцирующая роль алкоголя, ФП возникает ночью на фоне брадикардии); нередки смешанные формы;
•генетические формы ФП (дефекты генов белков калиевых каналов, коннексина 40);
•ряд больных с идиопатической ФП не подпадает ни под одну из этих категорий.
ПАТОГЕНЕЗ
В основе ФП лежит процесс microreentry, возникающий при наличии критической мышечной массы и патологического субстрата (фиброз, воспаление, растяжение кардиомиоцитов), который сопровождается неоднородностью проведения импульса по предсердию; ФП приводит к дополнительному ремоделированию предсердий (изменения в экспрессии Са-каналов, межклеточных контактов, миолиз). Важным показателем готовности предсердия (преимущественно левого) к развитию и поддержанию ФП служит его величина (линейные размеры, объём). По мере формирования субстрата роль триггера (импульсации из устьев лёгочных вен, других зон) снижается. Отсутствие «предсердной добавки», тахикардия и аритмия ведут к снижению сердечного выброса, вторичной дилатации камер сердца, к тромбообразованию (преимущественно в ушке ЛП) с тромбоэмболиями в сосуды большого круга кровообращения, в том числе нормализационными (вскоре после трансформации ФП в синусовый ритм).
КЛИНИЧЕСКАЯ КАРТИНА
При пароксизмальной ФП больные жалуются на внезапные приступы учащённого неритмичного сердцебиения длительностью от нескольких минут до нескольких суток, одышку, боли в грудной клетке, головокружение, слабость, подъём или снижение АД, изредка —синкопе (вследствие выраженной тахи- или брадиаритмии либо паузы «на выходе» из приступа). Обстоятельства возникновения пароксизма позволяют отнести ФП к катехоламин- или вагусзависимому типу. Вагусными пробами ФП не купируется.
При постоянной или персистирующей форме ФП неритмичное сердцебиение возникает или усиливается при нагрузках, обычно сопровождается одышкой, может восприниматься как перебои в работе сердца. В покое больной может полностью утрачивать ощущение аритмии и считать ритм нормальным, что затрудняет определение давности последнего эпизода ФП. Ведущие синдромы в клинике:
•синдром сердечной недостаточности;
•тромбоэмболический синдром (может стать первым проявлением ФП).
ДИАГНОСТИКА
В анамнезе обращают внимание на случаи ФП и заболеваний сердца у родственников, нарушения в гинеколог. сфере, совпадение сроков появления ФП с периодом климакса, перенесённой инфекцией, на хронические заболевания ЛОР-органов, щитовидной железы, эрозивно-язвенные заболевания ЖКТ, аллергические реакции. Учитывают давность возникновения первого эпизода ФП, предшествовавшие и сопутствующие нарушения ритма и проводимости, длительность предшествовавших пароксизмов, их циркадный ритм, переносимость и способы их купирования, электроимпульсная терапия в анамнезе, поддерживающая антиаритмическая и урежающая ритм терапия, приём антикоагулянтов и антиагрегантов, геморрагические и тромбоэмболические осложнения.
При наличии на момент осмотра ФП её диагностируют с помощью пальпации пульса. Аускультация сердца позволяет точно определить ЧСС за минуту, выявить дефицит пульса (отражает гемодинамическую неэффективность ФП). Обращает на себя внимание меняющаяся громкость I тона. В периоды между пароксизмами ФП оценивают частоту синусового ритма, число экстрасистол. Показаны проведение общего анализа крови (Hb, лейкоциты, СОЭ), определение липидного спектра, маркёров воспаления, в том числе C-реактивного белка, сердечных тропонинов Т или I, антител к миокарду, кардиотропным вирусам, стрептококкам. Обязательно определение уровня гормонов щитовидной железы (тироксина) и тиреотропного гормона.
Во время пароксизма или при постоянной форме ФП диагноз ставят с помощью стандартной ЭКГ по сочетанию следующих признаков: •отсутствие зубцов Р;
•нерегулярный ритм желудочков (полностью различные между собой интервалы R–R);
•волны фибрилляции ff (лучше всего различимы в отведении V1, но видны не всегда). По величине периода (обратного частоте) выделяют волны ff малых (0,12–0,14 с), средних (0,15–0,17 с) и крупных периодов (0,18 с и более), по амплитуде: крупные (≥2 мм), средние и мелкие (<1 мм), которые чаще всего свидетельствуют о неревматической этиологии ФП или выраженном фиброзе предсердий (чем чаще волны ff, тем хуже они проводятся через АВ-соединение). Выделяют бради- (<60 в минуту), нормо- (60–80 в минуту) и тахисистолический (>80 в минуту) варианты ФП, кот. часто меняют друг друга.
ФП с выраженной, относительно ритмичной тахиаритмией (ЧСС 150–200 в минуту) характерна для алког. интоксикации, гипертиреоза, синдрома Вольфа–Паркинсона–Уайта.
При развитии на фоне ФП полной АВ-блокады (синдром Фредерика) волны ff сочетаются с правильным желудочковым ритмом. Для идентификации волн ff можно использовать чреспищеводную запись ЭКГ.
При подозрении на пароксизмальную ФП и при отсутствии ЭКГ, записанных во время приступа, проводят (до назначения антиаритмических средств) холтеровское мониторирование; ЭхоКГ (всем больным), чреспищеводную ЭхоКГ (исключение тромбоза предсердий), рентгенографию органов грудной клетки, спирографию, сцинтиграфию, нагрузочные тесты, КТ сердца (анатомия лёгочных вен), МРТ, КАГ (при наличии других симптомов ИБС), биопсию миокарда, сомнографию. Всем больным перед назначением антикоагулянтов/антиагрегантов проводят ФГДС.
ЛЕЧЕНИЕ
Во всех случаях, когда это возможно, следует стремиться к проведению этиотропного и патогенетического лечения.
Существуют две принципиальные стратегии в лечении ФП:
•стратегия контроля ритма: восстановление синусового ритма с последующей профилактикой рецидивов аритмии при помощи постоянной медикаментозной антиаритмической терапии или методов катетерной аблации;
•стратегия контроля ЧСС: сохранение ФП (отказ от восстановления синусового ритма) с достижением адекватного урежения ЧСС и постоянной полноценной антикоагулянтной терапией.

Рис. 18-3. Выбор тактики лечения при рецидивирующей пароксизмальной ФП
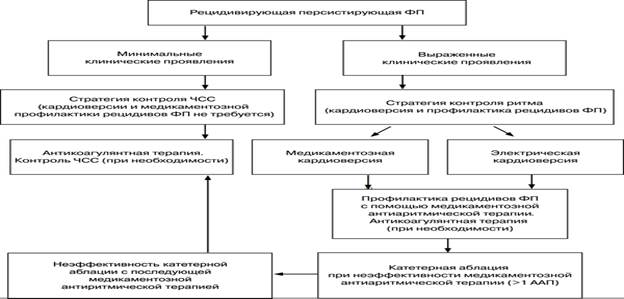
Рис. 18-4. Выбор тактики лечения при рецидивирующей персистирующей ФП
При постоянной форме ФП единственной оптимальной тактикой лечения является тактика контроля ЧСС. При всех формах ФП необходимо проведение профилактики тромбоэмболических осложнений.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
•впервые возникший пароксизм ФП;
•пароксизмальная форма ФП длительностью менее 48 ч, не поддающаяся медикаментозной кардиоверсии на догоспитальном этапе;
•пароксизмальная форма ФП длительностью менее 48 ч, сопровождающаяся выраженной тахисистолией желудочков (>150 в минуту), острыми расстройствами гемодинамики (артериальная гипотензия, сердечная астма, отёк лёгких) или выраженной коронарной недостаточностью (ангинозные боли, признаки ишемии миокарда на ЭКГ);
•пароксизмальная форма ФП длительностью более 48 ч и персистирующая форма ФП вне зависимости от ЧСС, наличия либо отсутствия признаков острой левожелудочковой и коронарной недостаточности. Цель госпитализации - решение вопроса о целесообразности восстановления синусового ритма и подготовка к нему;
•постоянная форма ФП, сопровождающаяся выраженной тахисистолией желудочков (>150 в минуту), острыми расстройствами гемодинамики (артериальная гипотензия, сердечная астма, отёк лёгких) или выраженной коронарной недостаточностью (ангинозные боли, признаки ишемии миокарда на ЭКГ). Цель - коррекция мед. терапии;
•наличие тромбоэмболических и геморрагических осложнений.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Медикаментозное лечение пароксизмальной формы ФП
Купирование пароксизма ФП. Выбор антиаритмического препарата зависит от характера основного заболевания, длительности существования ФП, наличия либо отсутствия признаков острой левожелудочковой и коронарной недостаточности. Для медикаментозной кардиоверсии могут использоваться либо антиаритмические препараты с доказанной эффективностью, относящиеся к I (флекаинид, пропафенон) или к III (дофетилид ибутилид, нибентан, амиодарон) классу, либо так называемые «менее эффективные или недостаточно изученные» антиаритмические препараты I класса (прокаинамин, хинидин). Нельзя использовать сердечные гликозиды и соталол.
Если пароксизм ФП длится менее 48 ч, то его купирование можно осуществлять без полноценной антикоагулянтной подготовки, однако оправдано введение либо нефракционированного гепарина 4000–5000 ЕД в
|








