
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Особенности повреждений тканей лица и челюстей, классификацияСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте Особенности повреждений тканей лица и челюстей обусловлены анатомо-фи-зиологическим строением и функциями их у детей: 1. В лицевой области, в тканях полости рта локализуются органы чувств, ре приема пиши и т. п. 2. Лицо играет эстетическую роль, поэтому деформации, возникающие в ре 3. При ранениях челюстно-лицевой области наблюдается несоответствие меж 4. Близость к челюстно-лицевой области жизненно важных органов — головного мозга, органов зрения и слуха, глотки — резко ухудшает состояние больного при их повреждении. В 50 % случаев тяжелые травмы челюстно-лицевой области сочетаются с сотрясением или ушибом головного мозга. Симптомы сотрясения мозга (потеря сознания, тошнота, рвота, головокружение) могут отсутствовать в r-аздел а Травматические повреждения тканей и органов челюстно-лицевой области
Рис. 233. Тот же больной после проведенной первичной хирургической обработки раны первые сутки после травмы, что обусловлено эластичностью костей черепа, костными швами и родничками, которые не закрылись и позволяют полости черепа увеличиваться при развитии отека мозга. Более позднее появление симптомов отека мозга при его ушибе или сотрясении можно объяснить наличием больших, чем у взрослых, су-барахноидальных пространств. У детей грудного возраста наблюдается преимущественно бессимптомное течение начального периода травмы головного мозга, обусловленное недостаточной дифференциацией нервной ткани, поэтому если речь идет о повреждении головного мозга, необходима срочная квалифицированная консультация детского невропатолога или нейрохирурга. 5. При повреждениях органов полости рта и челюстно-лицевой области 6. Невозможность или затруднение закрывания рта и глотания из-за травмы ЗЛЯ
7. Повреждения тканей лица и челюсти часто осложняются разными видами асфиксий (дислокационная, обтурационная, стенотическая, клапанная, аспира-ционная). В связи с выраженной узостью дыхательных путей и склонностью к отеку их слизистой у маленьких детей быстро развивается стенотическая асфиксия, может возникнуть угроза для жизни. 8. Угроза легочных осложнений. По бронхо-, гемато-, лимфогенным путям инфекция проникает в легочную ткань. Значительная кровопотеря, обезвоживание, нарушение питания создают условия для развития бронхитов и пневмоний. Аспирация слизи и крови, заполняющих мелкие бронхи, приводит к инфицированию их. Возникают нарушения легочного кровообращения, являющиеся результатом: а) нервно-рефлекторных раздражений зоны n.trigeminus, передающихся на ве б) циркуляторных расстройств, возникающих в связи с нервно-рефлекторны 9. Наличие поврежденных зубов и их отломков в полости рта может вызвать 10. Ткани лица и полости рта имеют повышенную резистентность к разным видам микроорганизмов. В них кроме нейротрофических и иммунных факторов важную роль играет антагонистическое влияние многочисленных ассоциаций микробов и бактерицидных свойств слюны. Повышенные регенераторные способности поврежденных тканей лица и ротовой полости обусловлены кроме хорошего кровоснабжения и иннервации наличием у детей значительного количества рыхлой мезенхимальной соединительной ткани с низкодифференцированными клеточными элементами, которые, по мнению В.И. Давыдовского, являются "потенциалом регенерации ткани". Учитывая вышеупомянутое, хирург может экономнее, чем в других областях, иссекать края раны при ее хирургической обработке. 11. При травме лица и челюстей у детей повреждаются зоны роста, из-за чего нарушается гармоническое развитие тканей различных отделов лица. Это, а также проведенная неадекватно повреждению хирургическая обработка раны является причиной разнообразных посттравматических и послеоперационных деформаций, приводящих ко вторичным нарушениям различных функций. 12. Хорошая васкуляризация и иннервация тканей лица, с одной стороны, Раздел 9 Травматические повреждения тканей и органов челюстно-лицевой обла'
сы тела, с другой — эти обстоятельства являются решающими при заживлении ран и быстрой реабилитации пациентов. Травматические повреждения челюстно-лицевой области у детей составляют 9-15 % по отношению к травмам других локализаций и 25-32 % — к количеству всех повреждений лица у взрослых. Практически каждый четвертый пациент с челюстно-лицевой травмой — ребенок. В городах травмы лица у детей происходят в 10 раз чаще, чем в сельской местности. Травматические повреждения тканей челюстно-лицевой области у детей подразделяют таким образом: 1. Повреждения мягких тканей. 2. Повреждения твердых тканей: костей, зубов. 3. Комбинированные повреждения — твердых и мягких тканей: повреждения различных отделов челюстно-лицевой области; переломы челюстей, сочетанные с ушибленными ранами, гематомами, ранами с дефектом тканей, с переломами костей носа. 4. Комбинированные (смешанные, микстовые) повреждения — с черепно-мозговой травмой, травмой глаза, ЛОР-органов и т. п. ТРАВМЫ МЯГКИХ ТКАНЕЙ Травмы мягких тканей составляют 90 % всех травм челюстно-лицевой области. 65 % травм получают дети 6-14 лет, мальчики в 2 раза чаще, чем девочки. Около 35 % больных — это дети 4-5 лет, которые обращаются на пункт неотложной помощи по поводу травм мягких тканей лица. Классификация повреждений мягких тканей челюстно-лицевой области у детей приведена на схеме 12.
Ушиб (contusiones). Для ушиба, сопровождающегося гематомой, характерны г-гапни».,,. „„ - матом. Если же гематома нагноилась, ссадинами левой половины спинки и крыла Ссадины — это повреждение поверхностного слоя кожи (эпидермиса). Возникают от трения кожи с грубой твердой поверхностью, обычно при падении ребенка (доска, асфальт). При ссадинах на поврежденной поверхности наблюдается кровоточивость из капилляров в виде росы или капель. Лечение ссадин заключается в смазывании их раствором бриллиантового зеленого, кератопластическими средствами. Заживают ссадины с образованием ко- Схема 12. Классификация повреждений мягких тканей челюстно-лицевой области Раздел 9 Травматические повреждения тканей и органов челюстно-лицевой области
рочек, которые самостоятельно отходят после эпителизации поверхности на 8-12-е сутки (в зависимости от площади повреждения). Раны. По механизму и характеру травмирующего агента раны разделяют на резаные (Vulnera incisa), рубленые (Vulnera caesa), колотые (Vulnera puncta), ушибленные (Vulnera contusa), рваные (Vulnera lacerata), укушенные (Vulnera morsua), огнестрельные (Vulnera sclopetaria) и смешанные (Vulnera mixta). Жалобы зависят от вида и размера раны, сочетания с повреждением других органов и систем, соматического состояния ребенка. Обычно дети или их родители жалуются на кровоточивость или кровотечение из поврежденного участка, дефект мягких тканей, боль и возможное нарушение функций. Клиника. Вышеперечисленные виды ран характеризуются определенным нарушением целостности мягких тканей: если раны резаные, то края их ровные, линейной формы; рваные и ушибленные раны неправильной формы с рваными краями (рис. 235); колотые имеют небольшое входное отверстие и длинный раневой канал, огнестрельные чаще сопровождаются дефектом мягких тканей (рис. 236).
Количество больных с укушенными ранами лица в последнее время значительно возросло. Они составляют 10 % общего количества больных с изолированными ранами. Кусают обычно домашние животные (собаки, кошки), укусы иногда имеют множественный характер, в некоторых случаях сопровождаются повреждением нервных стволов, больших сосудов, а также (часто) дефектами мягких тканей с неровными краями (рис. 237), комбинациями разных видов ран, длительным течением раневого процесса (на 3-5-е сутки отек тканей может увеличиваться, возникают явления воспаления).
Все ранения мягких тканей сопровождаются болевой реакцией, кровотечением (85 % из них — внутренние, при проникновении в ротовую полость, 15 % — наружные). Постановка диагноза чаще не вызывает трудностей. Лечение. После осмотра и определения вида раны проводят хирургическую обработку ее (в зависимости от срока обращения за помощью). Основные принципы хирургической обработки раны при травматическом повреждении челюстно-лицевой области заключаются в том, что вмешательство должно быть полным по объему, наиболее ранним и щадящим. Хирургическая обработка раны может быть первичной (первичная ранняя — до 36 ч, отсроченная — до 48 ч, поздняя — после 72 ч) и вторичной — проведенной второй раз. В связи с особенностями кровоснабжения, иннервации и применения средств противовоспалительной терапии принято накладывать глухие швы на рану в челюстно-лицевой области в период до 72 ч с момента травмы. Проведение первичной ранней, отсроченной и поздней хирургической обработки ран берет свои истоки из хирургии военных времен. Оказание хирургической помощи подчинялось стратегии и тактике военных действий, а также необходимости в короткие сроки, поэтапно, в особых условиях осуществить медицинскую помощь. В мирное время такие положения не являются безусловными. Хирургическая обработка раны должна проводиться как можно раньше, в полном объеме и, при необходимости, с ликвидацией дефекта местными тканями. Этапы хирургической обработки раны челюстно-лицевой области такие: 1) асептическая и антисептическая обработка операционного поля; 2) обезболивание; 3) окончательная остановка кровотечения; 4) ревизия раны; 5) послойное ушивание раны из глубины. Для проведения первичной хирургической обработки (ПХО) раны организационно решается вопрос относительно вида обезболивания, выбора шовного материала, обеспечения неподвижности обработанного участка лица, последующего питания ребенка (особенно при травме тканей околоротовой области). Выбор метода обезболивания для проведения ПХО раны зависит от вида, распространенности, локализации ее, возраста ребенка. При местном обезболивании преимущество нужно отдавать инфильтрацион-ному методу раствором анестетика малой концентрации. Если есть возможность и необходимость, то хирургическую обработку проводят под проводниковым обезболиванием (экстраоральным способом), рану на верхней губе — под инфра-орбитальной анестезией, на нижней — под ментальной. Если анестезиолог и хирург-стоматолог пришли к выводу, что операцию необходимо проводить под наркозом, то методом выбора должен быть интубацион-ный наркоз, если рана в ротовой полости, а при поверхностных ранах — ингаляционный масочный, внутривенный или внутримышечный наркоз. После проведения обезболивания проводят обработку операционного поля. Последняя у детей имеет свои особенности заключающиеся в том, что не применяются концентрированные растворы, например, спирта, йода. Из антисептиков при загрязненных ранах используют раствор фурацилина, марганцевокислого калия (1:5000), 2 % раствор перекиси водорода, риванола, микроцида, диоксиди-на, мирамистина, йодовидона, йодобака, эктерицида, поверхностно-активные вещества (рокал, катамин АБ). Обработка окружающих тканей проводится антисептиками движениями от раны. Далее необходимо окончательно остановить Раздел 9 Травматические повреждения тканей и органов челюстно-лицевой области
кровотечение из раны для последующей ее ревизии. Остановку кровотечения со всей поверхности раны осуществляют посредством физических (механических, термических) и медикаментозных средств. При наличии кровоточащего сосуда необходимо наложить кровоостанавливающий зажим и провести электрокоагуляцию или лигировать его. I [ри кровотечении из раны с большой площадью поверхности применяют тампоны, пропитанные растворами перекиси водорода, тромбина с адреналином, капрофером, или гемостатические салфетки. Дополнительно сверху на тампон кладут пузырь со льдом. В последнее время для прекращения кровотечения широко используют гемостатические губки ("Стеринсон", "Спонгостан", Телофо-ам", "Кровостан"), а также клеи, основой которых являются мономерные эфиры цианакриловой кислоты ("ЕДП-адгезив", "Цианобонд-5000", "Истмен-910"), производные фероцена ("Циакрин АП-1"). Затем проводят ревизию раны, при которой уточняют размеры последней, ход раневого канала и степень повреждения тканей и органов по ходу его, наличие инородных тел. Перед обследованием рану следует хорошо осветить (использовать лобные рефлекторы), определить глубину, наличие ее сообщения с ротовой, носовой, верхнечелюстной полостями; наполнить рану антисептиками, а после этого отсосать содержимое отсосом, но ни в коем случае не проталкивать грязь из поверхностных отделов вглубь. После этого начинают ревизию раны. При ревизии особенное внимание обращают на колотые раны (на нёбе, в кры-лочелюстной области). При этом нужно обязательно ревизовать дно раны, чтобы не оставить незамеченным инородное тело, поэтому ее переводят в резаную. Далее определяют все нежизнеспособные ткани — раздавленные, синюшного цвета, мелкие и лишенные кровоснабжения лоскуты тканей, неспособные прижиться, и те, которые нужно экономно иссечь. Последним этапом хирургической обработки раны является ее ушивание. Раны без дефекта тканей ушивают послойно, из глубины, плотно, не оставляя мест для формирования гематом и "карманов" с раневым содержимым, которые в последующем являются угрозой нагноения. При ранах, проникающих в ротовую полость, сначала ушивают слизистую оболочку изнутри, а затем мышцы, подкожную жировую клетчатку и кожу — снаружи. Относительной гарантией заживления первичным натяжением является адекватное дренирование раны в течение 2-3 сут. При необходимости дренирования раны со стороны кожи, когда это имеет эстетическое значение, можно использовать 2-3 тоненьких дренажа из толстой полиамидной лигатуры. Для профилактики нагноения глубокие раны дренируют, а если они проникают в полость рта, дренаж выводят в рот и фиксируют швом,.чтобы ребенок не вытолкнул его языком. При нагноении раны принципиальным является снятие 2-3 швов и дренирование ее в нижнем полюсе. Если нет значительного натяжения тканей (а его не должно быть при правильно выполненной операции), то для ушивания их применяют полиамидную нить № 4-6 нулей (ею ушивают кожу и иногда — слизистую оболочку) либо саморассасывающийся шовный материал. На мышцы, подкожную жировую клетчатку накладывают швы кетгутом, викрилом и другими материалами. Для улучшения условий заживления используют такие виды физиотерапии, как лазерное облучение, ультразвук. Швы на коже снимают на 7-8-е сутки. Посте снятия швов для формирования эластичного атрофического рубца це- - ссообразно использовать эластопротекторы — контрактубекс, цепан, ворен — в ечение длительного времени (до 6 мес) в виде легкого массажа или фонофореза. При ранах с дефектом тканей используют местнопластические приемы по Шимановскому, Лимбергу или свободную пересадку кожи (рис. 238-241). 1 пя замещения посттравматических дефектов хрящевых отделов носа успешно используют свободную пластику по Суслову. Суть последней заключается в пере-сачке в дефект носа свободного кожно-хряшевого лоскута с уха (рис. 242-244). ' При откушенном или полностью оторванном лоскуте тканей носа или уха, если родители принесли эти лоскуты к врачу, он, предварительно оценив их состояние, реплантирует последние (рис. 245-248). Даже если ткани не способны полностью прижиться, возможно их частичное восстановление. За время некротизации поскута рана успевает заполниться грануляциями, что позволяет уменьшить площадь дефекта. Поэтому с некрэктомией не следует спешить. Для правильного сохранения оторванных (откушенных) тканей необходимо поместить их в чистый полиэтиленовый пакет и обложить льдом. Использовать реплантат при правильной транспортировке и сохранении можно в срок до 24 ч. Чем реплантат больше по площади, тем меньший срок его хранения, то есть тем быстрее нужно его реплантировать. В некоторых случаях при реплантации нужна консультация микрохирурга. В послеоперационный период обязательно применяют гипотермию реплантированной части тканей в течение 2-3 сут, а в некоторых случаях (для улучшения капиллярного кровотока, внутриклеточного обмена, иммуностимуляции, антикоагуляции реплантированных тканей) — трудотерапию. Пиявки являются "фабрикой" производства биологически активных веществ. В современной трудотерапии используются пиявки, выращенные в производственных условиях и прошедшие медицинский контроль. Гирудотера-пию начинают применять в раннем послеоперационном периоде (с первых суток). Сеансы проводят ежедневно в течение 8-10 дней. Длительность одного сеанса зависит от насыщения пиявки и, как правило, составляет 30-40 мин. После сеанса реплантат или трансплантат обрабатывают гелем Sinyak-off или Hirudo PROKT. При невыполнении этих требований эффективность реплантации тканей или органа значительно снижается (рис. 249-253). Проведение первичной хирургической обработки укушенных ран лица имеет свои особенности. Во-первых, сразу после укуса нужно тщательно обработать рану 10 % раствором хозяйственного мыла от периферии к центру. Во-вторых, обычно это раны с рваными и размозженными краями, поэтому их нежизнеспособные слои нужно иссечь. В-третьих, укушенные раны после проведения хирургической обработки нужно дренировать в течение 5-7 сут (они все заведомо 100 % инфицированы), за исключением неглубоких и мелких ран. Кроме того, хирурги вместе с рабиологами должны определить показания относительно проведения антирабической вакцинации (приказ министра здравоохранения Украины "О профилактике заболевания людей бешенством"), поскольку вирус бешенства распространяется периневрально со скоростью 3-5 мм в час и при неправильно избранной тактике к прививке ребенок может погибнуть. В связи с тем что юридически вакцинация проводится в условиях поликлиники или стационара, приводим некоторые сведения о прививке. Q1 /. Раздел 9 Травматические повреждения тканей и органов челюстно-лицевой области
Рис. 238. Ребенок с ушибленной раной правой половины лица после первичной хирургической обработки. В подглазничной области — дефект ткани, рана гранулирует. Запланирована свободная пересадка кожи
Рис. 239. Этап свободной кожной пластики у того же больного
Рис. 244. Тот же ребенок после снятия швов
Рис. 245. Укушенная рана носа и левой подглазничной области с дефектом тканей
Рис. 240. Укушенная рана левой щеки с дефектом тканей после первичной хирургической обработки. Дефект левой щеки умышленно оставлен для последующей свободной пластики
Рис. 241. Дефект тканей левой щеки ликвидирован свободным кожным лоскутом
Рис. 246. Откушенный собакой фрагмент носа того же больного (кончик, крылья и перегородка носа)
Рис. 247. Реплантированная ушная раковина после хирургической обработки укушенной раны правого уха (с момента травмы прошло свыше 24 ч)
Рис. 242. Тотальный дефект носа ликвидирован филатовским круглым стеблем (в 8-летнем возрасте) и свободным кожно-хря-щевым трансплантатом по Суслову (в 12 лет). Нос ребенка в возрасте 10 мес откусила свинья
Рис. 243. Вид ушной раковины того же ребенка после взятия треугольного кожно-хрящевого лоскута с верхнего полюса ее для формирования крыла носа
Рис. 248. Некроз реплантированного участка ушной раковины
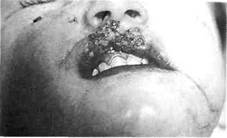
Рис. 249. Укушенная рана верхней губы с дефектом тканей (рядом размещен откушенный участок губы) Раздел 9 Травматические повреждения тканей и органов челюстно-лицевои области
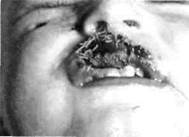
Рис. 252. Фото того же ребенка. Надежды на приживление лоскута не оправдались — некроз реплантированного лоскута на 11-е сутки В зависимости от вида и степени контакта укушенного ребенка с животным различают: 1. Ослюнение кожных покровов в участке ссадин. 2. Ослюнение поврежденных кожных покровов и неповрежденной слизистой оболочки. 3. Укусы легкие — одиночные, неглубокие, конечностей и туловища. 4. Укусы средней тяжести — поверхностные, одиночные укусы и царапины кисти (за исключением пальцев), ослюнение поврежденных слизистых покровов. 5. Укусы тяжелые — любые укусы головы, лица, шеи, пальцев рук, обширные укусы. К тяжелым также относят любые укусы, нанесенные хищниками (лиса, волк, енотовидная собака, барсук, куница). Для вакцинации против бешенства используют 2 типа вакцин: из мозга овец (типа Ферми) и культуральную антирабическую инактивированную вакцину (КАВ), изготовленную из клеток почек сирийского хомяка. Обе вакцины выпускают в сухом виде. Для пассивной профилактики применяют специфический ан-тирабический у-глобулин, который изготовляют из сыворотки крови коней. Пре- парат выпускается в виде жидкости. При вакцинации против бешенства следует придерживаться таких схем лечения: 1. При ослюнении, укусах легкой и средней тяжести, нанесенных здоровым и привитым против бешенства животным, прививки не назначают. За такими животными устанавливают наблюдение ветеринара в течение 10 сут. 2. При легких и средней тяжести укусах, нанесенных в неблагополучной местности здоровыми, но не привитыми животными, назначают двукратное введение вакцины типа Ферми или КАВ в один день: детям в возрасте до 10 лет — по 1,5 мл с интервалом 30 мин, а 10 лет и старшим — по 3 мл. 3. При тяжелых неспровоцированных укусах, нанесенных нескольким лицам, проводят курс лечения вакциной Ферми или КАВ по условным показаниям — по 5 мл (детям в возрасте до 10 лет — 2,5 мл) в течение 3-4 сут. Во всех случаях осуществляют ветеринарное наблюдение за животным в течение 10 сут. 4. При ослюненин поврежденных кожных покровов больными животными вводят вакцину Ферми по 2 мл в течение 12 сут или КАВ по 1,5 мл в течение 7 сут. 5. При значительном ослюненин неповрежденной кожи, неповрежденных слизистых оболочках больным животным или больному человеку назначают вакцину Ферми по 1,5 мл в течение 15-18 сут или КАВ но 1,5 мл в течение 12 сут. 6. При легких укусах, нанесенных больным животным, назначают вакцину Ферми по 1,5 мл в течение 20 сут или КАВ по 1,5 мл в течение 12 сут с последующей ревакцинацией этой вакциной по 1,5 мл на 10-е и 20-е сутки с начала основного курса прививки. 7. При укусах средней тяжести, нанесенных больными животными в неблагополучных местностях, назначается комбинированное введение антирабического у-глобулина и через 24 ч — вакцинация вакциной Ферми и КАВ по 2,5 мл в течение 21 дня, перерыв — 10 сут, а затем ревакцинация по 2,5 мл на 10-е и 20-е сутки для обеих вакцин и дополнительно на 35-е сутки — для вакцинации КАВ. 8. В благополучных местностях при укусах средней тяжести допускается ле 9. При тяжелых укусах, нанесенных больными животными, сразу вводят анти- При травмах возможно проникновение не только вируса бешенства, но и столбняка, поэтому важное значение приобретает вопрос определения показаний и проведения противостолбнячной прививки, что осуществляется вместе с педиатром. Срочную противостолбнячную профилактику проводят при травмах с нарушением целостности больших по площади участков кожных покровов и слизистой оболочки, отморожений и ожогов 2, 3, 4-й степеней, укусов животных. С этой целью используют противостолбнячный анатоксин (ПСА), противостолбнячный человеческий иммуноглобулин (ПСЧИ), при отсутствии ПСЧИ — противостолбнячную сыворотку (ПСС). ПСС и ПСА вводят в подлопаточную область подкожно, ПСЧИ — внутримышечно в верхне-наружный квадрант ягоди- 41 q Раздел 9 Травматические повреждения тканей и органов челюстно-лицевои области
Особенное внимание нужно уделить болезни "кошачьей царапины" (доброкачественный лимфогранулематоз, болезнь Дебре, кошачья чесотка), поскольку причиной ее является травма (царапина кошкой), а следствием — неспецифическое воспаление лимфоузлов. Возбудитель этого заболевания принадлежит к группе хламидий (возбудитель орнитоза, трахомы) и от других хламидий отличается незначительной чувствительностью к антибиотикам тетрациклиновой группы. Болезнь развивается в результате укусов и царапин кошками (чаще котятами). Кошки при этом остаются здоровыми и (возможно) являются механическими переносчиками, а резервуаром — мыши или мелкие птицы, на которых охотятся кошки. Чаще болеют дети, но бывают и семейные вспышки заболевания. Больной человек безопасен для окружающих. На месте царапины или укуса возникает воспалительная реакция (гиперемия, инфильтрат). Потом возбудитель проникает в кровь, поражаются регионарные лимфатические узлы, происходит гематогенная диссемина-ция. Инкубационный период длится 7-14 сут (иногда до 3 мес). В последующем нарастают явления интоксикации — высокая температура тела, головная боль, печень и селезенка увеличиваются. Иногда развивается миокардит, менингит. На месте укуса возникает первичный аффект — папула с красным ободком вокруг, а затем — гнойничок и язва. Развивается регионарный лимфаденит — постоянный и характерный симптом болезни. Лимфатические узлы увеличены, безболезненны, не спаиваются с тканями. В 50 % узлы будут нагнаиваться (гной густой, желто-зеленый). При посеве его роста микроорганизмов не наблюдается. Сыпь на коже кореобразная, мелкая, по типу узловатой эритемы. Заболевание может длиться 1-2 года, имеет циклический характер, рецидивирует. Диагноз ставят на основании данных внутри кожной пробы с орнитозным аллергеном и реакции связывания комплемента (РСК) с орнитозным антигеном в динамике. Лечение проводится вместе с инфекционистом — назначают преднизолон в течение 7 сут, УВЧ, диатермию наувеличенные лимфатические узлы. При нагноении последних хирург-стоматолог вскрывает абсцесс. В некоторых случаях пораженный узел удаляют. Прогноз благоприятный. ОЖОГИ Ожоги (combustiones) — это повреждение тканей, развивающееся в результате местного действия высоких температур, электрического тока, химических, радиационных веществ и т. п. У детей ожоги составляют от 4,8 до 10 случаев на 1000 населения. Из всего количества обожженных 48 % составляют дети, а наиболее многочисленную группу — дети в возрасте от 2 до 5 лет (33 %). Среди причин летальных исходов у детей ожоги составляют 2 %, то есть каждый пятидесятый ребенок умирает вследствие ожоговой травмы. В последние годы наблюдается увеличение количества ожогов. Самая частая причина ожогов — контакт с горячей жидкостью и пламенем, с пектрическим током. Среди детей с ожогами случаи обваривания составляют 54 %. В зависимости от этиологического фактора различают ожоги термические,. 1ектрические, химические и лучевые. Термические ожоги лица горячей водой или маслом возникают в результате выливания их на себя. Это случается чаще с кетьми 1-3 лет (рис. 254). Ожоги пламенем, бензином возникают у подростков, которые имеют дело с техникой, изучают строение разных взрывных устройств и т. п. (рис. 255). Ожоги у детей имеют свою специфику, связанную с анатомо-физиологически-ми особенностями строения детского организма в целом и челюстно-лицевой области — в частности. То, что отличает детский организм (диспропорция роста скелета, меньшая площадь кожи, ограниченные компенсаторные возможности дыхательной системы, повышенный обмен веществ, высокая потребность тканей в кислороде), обусловливает развитие ожогового шока при меньших размерах площади ожогов, чем у взрослых. У детей для определения площади ожогов используют модифицированное для каждой возрастной группы "правило девятки" (рис. 256), то есть площадь каждой анатомической области в процентах составляет число 9. Соотношение площади поверхности отдельных анатомических областей тела у детей разного возраста приведено ниже (табл. 9). Для ожогов лица у детей характерным (то есть отличающим их от ожогов другой локализации) является то, что при одинаковой температуре и экспозиции они более глубокие, это обусловлено строением кожи ребенка (тонким роговым слоем), хорошо развитой сетью капилляров. Часто ожоги лица у детей сочетаются с ожогами тк
|
||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-09-18; просмотров: 1013; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.141 (0.014 с.) |























 цы. Перед введением ПСС проверяют чувствительность к ней, проводя внутри-кожную пробу в разведении 1:100. Пробу оценивают через 20 мин. Отрицательной является проба, если диаметр отека и покраснения тканей, появляющихся в месте введения, меньше 1 см. Положительной является проба, когда отек или покраснение достигает в диаметре 1 см и больше.
цы. Перед введением ПСС проверяют чувствительность к ней, проводя внутри-кожную пробу в разведении 1:100. Пробу оценивают через 20 мин. Отрицательной является проба, если диаметр отека и покраснения тканей, появляющихся в месте введения, меньше 1 см. Положительной является проба, когда отек или покраснение достигает в диаметре 1 см и больше.


