Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Фурункулы и карбункулы челюстно-лицевой областиСодержание книги
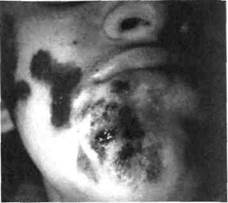
Поиск на нашем сайте Фурункулы у детей чаще встречаются в 8-12-летнем возрасте, когда начинается половое созревание и на лице появляются угревая сыпь и комедоны, которые могут нагнаиваться. По данным нашей клиники, ежегодно на лечении в стационаре по поводу фурункулов находится 5 % пациентов от общего количества больных и до 10 % — от количества детей с воспалительными заболеваниями че-люстно-лицевой области. Около 30 % фурункулов локализуются на лице. Они наблюдаются у детей в 5-6 раз чаще, чем карбункулы. Фурункул (от лат./игипсиЫ — чирей) — острое воспаление волосяного фолликула и близлежащей подкожной жировой клетчатки. Возбудителем заболевания является преимущественно стафилококк. Возникновению фурункула способствуют травмы кожи, ее загрязнение, повышенная деятельность потовых и сальных желез, перегревание организма, интоксикация, нарушение гормонального обмена, са- харный диабет, авитаминоз, неосведомленность ребенка в вопросах гигиенического ухода за кожей и возможных нежелательных последствиях самолечения и т.п. фурункулы чаще локализуются на губах, носу, подбородке, носогубной складке, щеках. Именно такая локализация наиболее опасна, поскольку распространению инфекции способствует густая сеть лимфатических и венозных сосудов на лице, соединяющихся с пещеристой пазухой мозга, а также наличие мимических мышц, что не позволяет обеспечить покой пораженному участку лица. Некоторые хирурги такие фурункулы называют злокачественными. Жалобы — на пульсирующую боль в определенном участке лица, возникшую после неудачной попытки выдавливания "прыща", снижение аппетита, головную боль, повышение температуры тела. Клиника. Выделяют инфильтра-тивную и абсцедирующую формы фурункула. При инфильтративной форме симптомы интоксикации невыраженные. Местно наблюдается ограниченный болезненной плотный инфильтрат, кожа над ним гиперемирована, с циано-тичным оттенком, в складку не берется (рис. 52). Если на этой стадии воспаления не принять меры по его ликвидации, то на протяжении 2-3 суток в центре инфильтрата формируется стержень. Последний представляет собой гнойно-некротически расплавленные ткани, окружающие волосяной фолликул и через тонкую кожу в этом участке просвечивающиеся желтовато-беловатым цветом. После самостоятельного вскрытия фурункула выделяется небольшое количество гноя с примесью крови и стержень. Далее на этом месте возникает кратеро-образное углубление, заполняющееся грануляционной тканью, инфильтрация тканей постепенно уменьшается. При переходе инфильтративной формы в абсцедирующую инфильтрат увеличивается в размерах, становится значительно болезненным (рис. 53). Ближе к центру определяется размягчение его, а в самом центре, где располо- ;лЗ Воспалительные заболевания челюстно-лицевой области
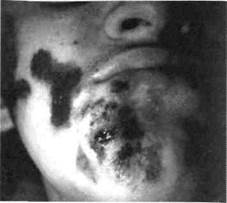
стержень, — явления гнойного [давления тканей (рис. 54). Здесь и шкает абсцесс. Абсцедирующая ма фурункула может сопровождать-1лебитом вен, проявляющимся плотва болезненными тяжами по ходу их. [ флебите поверхностных вен наблю-•ся гиперемия кожи. В это время по-тется температура тела, появляется енсивная головная боль, бледность ных покровов; симптомы интокси-ии нарастают. При снижении защит -; сил организма ребенка возможно азование нескольких фурункулов на е и разных участках тела. Это приво-к развитию фурункулеза (рис. 55). Карбункул (carbunculus) — это од-ременное поражение нескольких во-яных фолликулов, возникающее как ожнение фурункула или самостоя-ьно. При карбункуле лица значитель-выражены явления интоксикации, фильтрат становится разлитым, кожа, ним сине-багрового цвета, в нем эмируются несколько стержней, ко-ые с течением времени сливаются. В [тре инфильтрата возникает размяг-:ие, а позднее (из-за тромбоза сосудов гом участке) — большая зона некроза ней. Далее происходит отторжение сротизированных тканей. Гнойный судат выходит через множество отве- ий в коже, напоминающих пчелиные соты (рис. 56). Регионарные лимфатичес-; узлы увеличены. Общее состояние ребенка нарушено — все признаки инток-сации выражены. В крови определяется сдвиг лейкоцитарной формулы влево. Фурункулы и карбункулы могут осложняться флегмоной, тромбофлебитом девой и глазных вен. При неблагоприятном течении заболевания инфекция по юшо развитым венозным сосудам через угловую вену лица может проникнуть олость черепа с развитием таких тяжелых осложнений, как тромбоз каверноз-х синусов, менингит, сепсис. Дифференциальная диагностика фурункулов и карбункулов осуществ-гтся с неодонтогенными абсцессами и флегмонами. Важнейшим клиническим призна- л при их дифференциации является наличие одного или нескольких стержней на пове-гости инфильтрата Лечение. Для предотвращения нежелательных осложнений лечение фурун-лов и карбункулов лица проводится (обязательно!) в условиях стационара, поскольку только здесь можно обеспечить необходимый комплекс лечебных мероприятий. Кроме того, это определено Стандартами качества лечения заболеваний челюстно-лицевой области у детей (Киев, 1999). Очень рискованно у детей начинать лечение "якобы инфильтративной" стадии. Почему "якобы"? Да потому что инфнльтративная стадия (в 90 % случаев) уже прошла, а пациент только обратился к врачу. Здесь важно отдифференцировать инфильтративную стадию от абсцедирующей. В инфильтративной стадии фурункула уместным является консервативное лечение, а именно местная гипотермия, УФО участка поражения. Для обеспечения покоя тканям лица назначают механически щадящую диету. При абсцедирующей форме фурункула и при наличии карбункула вскрытие абсцесса проводят под общим обезболиванием. Направление вскрытия тканей выбирают с учетом локализации и распространения очага воспаления, а при наличии карбункула делают несколько разрезов инфильтрата. После этого рану дренируют до тех пор, пока не отделится стержень и она полностью не освободится от некротизированных тканей. Удалять неотделившийся от тканей стержень не нужно, поскольку это может вызвать распространение инфекции в близлежащие ткани. Для промывания раны используют антисептики, для более быстрого отторжения некротизированных тканей — протеолитические ферменты. На 2-е сутки после вскрытия абсцесса и его дренирования назначают физпроцедуры — УВЧ, СВЧ, УФО, ультразвук, гелий-неоновое облучение на протяжении 4-5 суток. На ночь на рану и окружающие ткани накладывают компресс с 10 % раствором ДМСО, а далее — повязки с "Ируксолом", "Офлотримолом", "Левамиколем". При возникновении флебита угловой вены глаза к компрессу с ДМСО добавляют гепарин. На 5-6-е сутки после отторжения некротизированных тканей рана начинает гранулировать. При осложнении фурункулов и карбункулов проводят дополнительное вскрытие очагов воспаления и дренирование для предотвращения образования гнойных "карманов". Местно используют инсулин, сорбенты. Медикаментозное лечение фурункулов и карбункулов предусматривает антибактериальную терапию и антигистаминные препараты, витаминотерапию и имму-нокоррекцию. Если есть подозрение на фурункулез, проводят аутогемотерапию по схеме: 3-5-7-9-10-10-9-7-5-3 мл внутримышечно, назначают гефефитин (пивные дрожжи). В последнее время используют некоторые гомеопатические препараты, например, эхинацею для внутримышечного или внутривенного введения. Если в анамнезе дети или родители указывают на неоднократное возникновение фурункулов, необходимо обследовать кровь — посеять ее на стерильность, что поможет (при выявления микрофлоры) внести коррективы в лечение ребенка. При ухудшении общего состояния ребенка или при выраженных симптомах интоксикации уже в начале лечения проводится дезинтоксикационная терапия — внутривенно вводят неокомпенсан, неогемодез; применяют антибактериальные и обезболивающие препараты. В некоторых случаях используют специфическую стимулирующую терапию — стафилококковый анатоксин и бактериофаг, антистафилококковый гамма-глобулин и плазму. Врач должен помочь родителям определить причину частого возникновения фурункулов, а именно: рекомендовать обследование ребенка эндокринологом и Раздел 3 Воспалительные заболевания челюстно-лицевой области
жен стержень, — явления гнойного расплавления тканей (рис. 54). Здесь и возникает абсцесс. Абсцедирующая форма фурункула может сопровождаться флебитом вен, проявляющимся плотными болезненными тяжами по ходу их. При флебите поверхностных вен наблюдается гиперемия кожи. В это время повышается температура тела, появляется интенсивная головная боль, бледность кожных покровов; симптомы интоксикации нарастают. При снижении защитных сил организма ребенка возможно образование нескольких фурункулов на лице и разных участках тела. Это приводит к развитию фурункулеза (рис. 55).
Карбункул (carbunculus) — это одновременное поражение нескольких волосяных фолликулов, возникающее как осложнение фурункула или самостоятельно. При карбункуле лица значительно выражены явления интоксикации. Инфильтрат становится разлитым, кожа над ним сине-багрового цвета, в нем формируются несколько стержней, которые с течением времени сливаются. В центре инфильтрата возникает размягчение, а позднее (из-за тромбоза сосудов в этом участке) — большая зона некроза тканей. Далее происходит отторжение некротизированных тканей. Гнойный экссудат выходит через множество отверстий в коже, напоминающих пчелиные соты (рис. 56). Регионарные лимфатические узлы увеличены. Общее состояние ребенка нарушено — все признаки интоксикации выражены. В крови определяется сдвиг лейкоцитарной формулы влево. Фурункулы и карбункулы могут осложняться флегмоной, тромбофлебитом лицевой и глазных вен. При неблагоприятном течении заболевания инфекция по хорошо развитым венозным сосудам через угловую вену лица может проникнуть в полость черепа с развитием таких тяжелых осложнений, как тромбоз кавернозных синусов, менингит, сепсис. Дифференциальная диагностика фурункулов и карбункулов осуществляется с неодонтогенными абсцессами и флегмонами. Важнейшим клиническим признаком при их дифференциации является наличие одного или нескольких стержней на поверхности инфильтрата. Лечение. Для предотвращения нежелательных осложнений лечение фурункулов и карбункулов лица проводится (обязательно!) в условиях стационара, поскольку только здесь можно обеспечить необходимый комплекс лечебных мероприятий. Кроме того, это определено Стандартами качества лечения заболеваний челюстно-лицевой области у детей (Киев, 1999). Очень рискованно у детей начинать лечение "якобы инфпльтративной" стадии. Почему "якобы"? Да потому что инфпльтративная стадия (в 90 % случаев) уже прошла, а пациент только обратился к врачу. Здесь важно отдифференцировать инфильтративную стадию от абсцедирующей. В инфильтративной стадии фурункула уместным является консервативное лечение, а именно местная гипотермия, УФО участка поражения. Для обеспечения покоя тканям лица назначают механически щадящую диету. При абсцедирующей форме фурункула и при наличии карбункула вскрытие абсцесса проводят под общим обезболиванием. Направление вскрытия тканей выбирают с учетом локализации и распространения очага воспаления, а при наличии карбункула делают несколько разрезов инфильтрата. После этого рану дренируют до тех пор, пока не отделится стержень и она полностью не освободится от некротизированных тканей. Удалять неотделившийся от тканей стержень не нужно, поскольку это может вызвать распространение инфекции в близлежащие ткани. Для промывания раны используют антисептики, для более быстрого отторжения некротизированных тканей — протеолитические ферменты. На 2-е сутки после вскрытия абсцесса и его дренирования назначают физпроцедуры — УВЧ, СВЧ, УФО, ультразвук, гелий-неоновое облучение на протяжении 4-5 суток. На ночь на рану и окружающие ткани накладывают компресс с 10 % раствором ДМСО, а далее — повязки с "Ируксолом", "Офлотримолом", "Левамиколем". При возникновении флебита угловой вены глаза к компрессу с ДМСО добавляют гепарин. На 5-6-е сутки после отторжения некротизированных тканей рана начинает гранулировать. При осложнении фурункулов и карбункулов проводят дополнительное вскрытие очагов воспаления и дренирование для предотвращения образования гнойных "карманов". Местно используют инсулин, сорбенты. Медикаментозное лечение фурункулов и карбункулов предусматривает антибактериальную терапию и антигистаминные препараты, витаминотерапию и имму-нокоррекцию. Если есть подозрение на фурункулез, проводят аутогемотерапию по схеме: 3-5-7-9-10-10-9-7-5-3 мл внутримышечно, назначают гефефитин (пивные дрожжи). В последнее время используют некоторые гомеопатические препараты, например, эхинацею для внутримышечного или внутривенного введения. Если в анамнезе дети или родители указывают на неоднократное возникновение фурункулов, необходимо обследовать кровь — посеять ее на стерильность, что поможет (при выявления микрофлоры) внести коррективы в лечение ребенка. При ухудшении общего состояния ребенка или при выраженных симптомах интоксикации уже в начале лечения проводится дезинтоксикационная терапия — внутривенно вводят неокомпенсан, неогемодез; применяют антибактериальные и обезболивающие препараты. В некоторых случаях используют специфическую стимулирующую терапию — стафилококковый анатоксин и бактериофаг, антистафилококковый гамма-глобулин и плазму. Врач должен помочь родителям определить причину частого возникновения фурункулов, а именно: рекомендовать обследование ребенка эндокринологом и
Раздел 3 Воспалительные заболевания челюстно-лицевой области
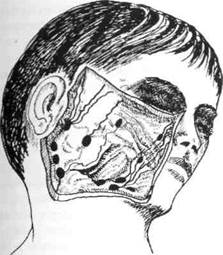
педиатром для выявления сопутствующих заболеваний (сахарного диабета и т.п.). Местной профилактикой фурункулов лица является соблюдение правил гигиены кожи в пред- и пубертатном периодах. ЛИМФАДЕНИТЫ Лимфаденит (lymphoadenitis) — это воспаление лимфатического узла, которое часто сопровождается лимфангоитом (воспалением лимфатических сосудов). Ведущая роль в этиологии лимфаденитов в 94 % случаев принадлежит стафилококку. Свойства последнего постоянно изменяются: снижается чувствительность к антибиотикам, появляются новые не чувствительные к антибиотикам штаммы, которые чаще используют для лечения воспалительных процессов. Менее частыми возбудителями являются стрептококки, простейшие, микобактерии, токсоплазмы, аэробы. По данным нашей клиники, частота лимфаденитов в челю-стно-лицевом стационаре составляет до 21,3 % от общего количества больных в отделении, а на амбулаторном приеме у детского стоматолога — от 5 до 7 %. Чаще всего болеют неодонтогенным лимфаденитом дети до 5 лет, а одонтоген-ным — после 6-7 лет. Первоначально такие пациенты могут обращаться к педиатру, отоларингологу и хирургу. Настораживает тот факт, что количество ошибочных диагнозов относительно лимфаденита составляет до 40 %! Лимфоузлы выполняют важные и многокомпонентные функции в организме: 1) барьерно-фильтрационную — биофильтры; при воспалении лимфоузлы увеличиваются в 2-3 раза; 2) иммунопоэтическую — распознают и уничтожают все "чужое", что попадает в организм не через систему пищеварения; 3) резервуарную — депонируют лимфу и перераспределяют ее; 4) лимфатические узлы — это "ловушка" — с одной стороны (обезвреживают опухолевые клетки) или "оазис" — с другой — для размножения и распространения опухолевых клеток. Вся лимфатическая система состоит из центральных (тимус, сумка Фабрициуса) и периферических (вторичных) лимфатических органов (лимфоузлы, селезенка, скопление лимфоидной ткани в глотке, брыжейка и т.п.). Среди регионарных лимфоузлов головы и шеи различают несколько групп: области свода черепа (затылочные, сосцевидные поверхностные и глубокие, околоушные), лицевые (щечные, поднижнечелюстные, позади- и начелюстные, подподбородочные), шейные (поверхностные и глубокие) (рис. 57, 58). У здорового ребенка лимфатические узлы не увеличены. Если они увеличиваются по рассыпному типу, это свидетельствует о неспецифическом или специфическом воспалении (результат инвазии микроорганизмов). В зависимости от степени инвазии и вида микроорганизмов и определяется та или иная реакция разных групп лимфатических узлов. Необходимо помнить, что лимфатические узлы могут увеличиваться и при злокачественных опухолевых процессах или заболеваниях крови. Важным для определения симптомов местных воспалительных процессов является знание путей оттока лимфы от тканей в лимфатические узлы определенной локализации. Так, например, подчелюстные лимфатические узлы могут "отреагировать" на травматические, воспалительные и прочие процессы в области
Рис. 57. Лимфатические узлы щечной, позадичелюстной, околоушной области, начелюстные
Рис. 58. Лимфатические узлы позадиуш-ные, подчелюстные, подподбородочные и поверхностные шейные верхней и нижней губ, носовой полости, языка, десен, подъязычных и подчелюстных слюнных желез, подбородка; щечные — на такие же процессы в области век, носа, щек, слизистой оболочки альвеолярного отростка верхней челюсти. Рост и развитие тканевых структур лимфатических узлов происходит до 8-12 лет. На первой стадии их развития — эмбриональной — накапливаются клеточные элементы — эндотели-альные, ретикулярные и лимфоцитар-ные; вторая стадия (от рождения до 3-4 лет) — развитие лимфоидной ткани, характеризующееся преобладанием элементов лимфоцитарного ряда; третья (от 4 до 8 лет) стадия — интенсивное развитие ретикулоэндоте-лиальных структур — образование пазух; четвертая (от 8 до 12 лет) — формирование капсулы и трабекул,завершение структурного формирования узлов. У человека выделяют свыше 50 групп лимфатических узлов. Проанализировав имеющиеся классификации, мы считаем наиболее клинически обоснованной и удобной для врачей такую, которая делит лимфадениты по трем принципам: 1. По топографо-анатомическому: а) по глубине расположения — б) по локализации — подчелюст 2. По пути проникновения: а) одонтогенные; б) неодонтогенные — как след 1fi/i Раздел 3 Воспалительные заболевания челюстно-лицевой области
3. По остроте воспаления: а) острые — серозные, гнойные (что касается гангрены лимфатических узлов б) хронические — гиперпластические, гнойные и обострившиеся хронические. В том случае, когда на фоне ослабленного макроорганизма, высокой вирулентности инфекции, снижения показателей неспецифического и специфического иммунитета процесс распространяется за границы капсулы лимфатического узла, возникают перилимфаденит, аденоабсцесс или аденофлегмона. Одонтогенные лимфадениты По данным нашей клиники, одонтогенные лимфадениты (lymphadenitis odon-to-genica) составляют от 12 до 26 % от общего количества воспалительных заболеваний. Речь идет о больных, которые лечатся в стационарных условиях. В амбулатории, на приеме у детского стоматолога, пациенты с одонтогенным лимфаденитом среди всех других встречаются приблизительно в 70 % случаев. Чаще одонтогенные лимфадениты наблюдаются в период сменного прикуса, так как "пик" кариозной болезни приходится на возраст 6-12 лет. В 65 % случаев причиной одонтогенных лимфаденитов являются временные вторые моляры, а в 21 % — постоянные первые моляры. Острый серозный одонтогенный лимфаденит Жалобы детей при остром одонтогенном лимфадените (limphoadenitis odon-togenica serosa acutae) — на появление в определенной анатомической области (чаще подчелюстной) подвижного "шарика", болезненного при пальпации. У некоторых молодых врачей возникает мысль, что единственной областью, где развивается лимфаденит, является подчелюстная, но это не так. Очень часто у детей наблюдается поражение лимфатических узлов позадиушной, околоушной, щечной, подподбородочной областей. Перед увеличением лимфатического узла ребенок отмечает, что его беспокоила зубная боль или зуб недавно лечили. Клиника. Изменение общего состояния ребенка минимальное: повышение температуры тела незначительное, интоксикация невыраженная. При клиническом обследовании определяется образование округлой формы, болезненное при пальпации, иногда с ограниченной подвижностью, которая является показателем выхода процесса за границы капсулы. Кожа над образованием практически не изменена в цвете, берется в складку. С противоположной стороны увеличения лимфатического узла обычно не наблюдается. При осмотре полости рта и зубов на верхней и нижней челюстях с этой же стороны выявляется временный или постоянный зуб, измененный в цвете, с кариозной полостью, перкуссия его болезненна. Дальнейшее обследование "причинного" зуба позволяет поставить диагноз обострения хронического пульпита с перифокальным периодонтитом или острого или обострившегося хронического периодонтита. Чаще слизистая оболочка в области этого зуба гиперемирована, определяется симптом вазопареза. По данным УЗИ при серозном воспалении лимфатического узла регистрируется изображение двух типов: на первом узлы гипоэхогеннои структуры с четкими ровными контурами, разных размеров (гистограмма свидетельствует о наличии плотной структуры — от 5 до 20-25 условных единиц), на втором — лимфатические узлы изоэхогенной структуры с четкими ровными контурами и зонами незначительной гиперэхогенности в центре (рис. 59, 60). При проведении УЗИ можно определить плотность любой ткани путем построения гистограммы — графического отображения структуры исследуемого участка. При наличии ткани достаточной плотности гистограмма напоминает треугольник с основанием на оси абсцисс, и чем плотнее ткань, тем шире основание треугольника. При отсутствии структуры ткани в участке исследования, что свидетельствует о наличии жидкости, гистограмма линейного типа расположена параллельно оси ординат. Структура здорового (непораженного) лимфатического узла обозначается как "изоэхо-генная" с участками "гиперэхогенности" в центре, где ткань узла плотнее. Гнойное расплавление ткани лимфатического узла, то есть наличие жидкости, обозначается термином "анэхогенная" структура. Серозная форма воспаления лимфатического узла у детей редко диагностируется врачами, поскольку она быстро переходит в гнойное, в особенности у детей 5-6 лет. Рис. 59. УЗИ-грамма больного острым серозным одонтогенным лимфаденитом правой подчелюстной области. Определяется конгломерат лимфатических узлов разных размеров изоэхогенной структуры с участками незначительной гиперэхогенности в центре Рис. 60. УЗИ-грамма с гистограммой, свидетельствующей о том, что тканевая структура лимфатического узла сохранена, то есть жидкость (гной) в нем отсутствует Раздел 3 Воспалительные заболевания челюстно-лицевой области
Острый гнойный одонтогенный лимфаденит Острый гнойный одонтогенный лимфаденит (limphoadenitis odontogenicapuru-lata acutae) является следствием невылеченного или нелеченого острого серозного лимфаденита. Если ребенок на протяжении 5-7 сут не обращался к врачу-стоматологу, серозное воспаление обычно переходит в гнойное, чему также способствует немотивированное назначение физметодов и компрессов. Жалобы матери или ребенка — на увеличенный лимфатический узел, в котором появляется акцентированная пульсирующая боль, значительное повышение температуры тела, потерю аппетита, изменение поведения ребенка, который становится капризным, беспокойным. Клиника. Лицо асимметричное за счет инфильтрата в определенной области. Кожа здесь отечная, гиперемированная, в складку не берется (рис. 61). При пальпации определяется болезненный увеличенный лимфатический узел. Если при остром серозном лимфадените лимфатический узел имеет четкие границы, то при остром гнойном они нечеткие, что обусловлено переходом воспалительного процесса из паренхимы лимфатического узла за его границы. Симптом флюктуации, который должен быть при гнойном процессе, не всегда существует, даже при поверхностной локализации, поскольку оболочка лимфатического узла плотная, напряженная. Открывание рта свободное, можно обнаружить "причинный" зуб, обычно с разрушенной и измененной в цвете коронковой частью, перкуссия его болезненная. Общие признаки интоксикации более выражены, чем при серозном. Различия между гнойным одонтогенным или неодонтогенным лимфаденитом (или аденоабсцессом), которое можно было бы определить по соответствующим клиническим признакам, нет, кроме связи с "причинным" зубом. При одонтоген-ном лимфадените чаще поражаются поверхностные лимфатические узлы, обычно спаянные с надкостницей челюсти.
В анализе крови больного ребенка наблюдается типичная картина сдвига лейкоцитарной формулы влево. Следует отметить, что общий анализ крови является информативным тестом при дифференциальной диагностике гнойного и серозного лимфаденитов. Среди известных индексов соотношения лейкоцитов периферической крови наиболее информативным является индекс соотношения нейтрофилов и лимфоцитов (ИСНЛ) и индекс соотношения нейтрофилов и моноцитов (ИСНМ). Мы обнаружили, что показатели ИСНМ у детей от 6 до 12 лет в 1,5-2 раза выше при серозных формах, а показатели ИСНЛ в этой же группе, наоборот, в 2 раза ниже. Этот способ дифференциальной ди
Рис. 62. УЗИ-грамма больного острым гнойным лимфаденитом подчелюстной области, на которой структура лимфатического узла отсутствует (анэхогенная), о чем свидетельствует гистограмма линейной формы По данным УЗИ при гнойном воспалении структура узлов была равномерно гипоэхогенной (плотность зон от 0 до 10 условных единиц), что свидетельствовало о наличии жидкости (гноя) в них (рис. 62). Хронический одонтогенный лимфаденит В соответствии с классификацией хронический одонтогенный лимфаденит (lymphoadenitis odontogenica chronica) может быть гиперпластическим, гнойным и обострившимся хроническим. Хронический гиперпластический одонтогенный лимфаденит у детей почти не встречается, и врач имеет дело с хроническим одонтогенным гнойным лимфаденитом, признаками которого являются флюктуация и наличие гноя при пункции лимфатического узла. Жалобы ребенка или его родителей — на наличие длительно существующего "шарика", чаще в подподбородочной или подчелюстной области, не вызывающего никаких неудобств. Из анамнеза можно выяснить, что несколько недель или месяцев назад этот "шарик" появился впервые и появление его совпало с возникновением боли в зубе на стороне поражения. Зуб не лечили или не закончили его лечение. В дальнейшем боль в зубе исчезла, а безболезненный или слабоболезненный, незначительно увеличенный лимфатический узел остался. Родители ребенка указывают на несколько обострений заболевания, проявляющихся незначительным повышением температуры тела, увеличением узла и его болезненности на фоне обострения процесса в зубе. Клиника. Осмотр позволяет обнаружить незначительную асимметрию лица за счет новообразования в участке поражения с неизмененной кожей над ним. Пальпаторно определяется плотное, нерезко болезненное, ограниченно подвижное, не спаянное с кожей образование округлой или овальной формы, в центре его можно обнаружить флюктуацию. Открывание рта свободное. Определяется "причинный" зуб с измененной в цвете коронковой частью (разрушенной или пломбированной). Иногда на момент обращения этот зуб уже удален. По данным УЗИ при хроническом гнойном лимфадените регистрируется изображение увеличенного в размерах лимфатического узла изоэхогенной структуры с гипоэхогенными зонами в центре (плотность центральной зоны на гистограмме от 0 до 10 условных единиц). При гиперпластическом лимфадените опре- Й Раздел 3 Воспалительные заболевания челюстно-лицевой области
Рис. 63. УЗИ-грамма больного хроническим гиперпластическим лимфаденитом подчелюстной области. Определяются несколько лимфатических узлов с гиперэхо-генной зоной в центре, сливающихся с прилежащими тканями, что свидетельствует о гиперпластических изменениях структуры узлов деляется изображение увеличенного узла с плотностью гиперэхогенных зон на гистограмме от 5 до 40 условных единиц (рис. 63). Сравнение гистограмм больных острым гнойным и хроническим гнойным лимфаденитом обнаружило их сходство относительно плотности, которая колебалась от 0 до 10 условных единиц. Гистограммы больных острым серозным и хроническим гиперпластическим лимфаденитом также были подобными (плотность от 5 до 40 условных единиц). Полученные результаты свидетельствуют об относительной объективности УЗИ, поэтому его данные надо интерпретировать вместе с данными клиники. Неодонтогенные лимфадениты Неодонтогенный острый лимфаденит Неодонтогенные заболевания, предшествующие развитию воспалительных процессов в лимфатических узлах челюстно-лицевой области и шеи у детей, — это острые респираторные вирусные инфекции (грипп, пневмонии, ангины, отиты, риниты) и инфекционные болезни. Воспаление лимфатических узлов может быть и следствием гнойничковых поражений кожи лица и головы (стрепто- и стафило-дермии), инфицированных ран этих участков, поражений слизистой оболочки полости рта, у грудных детей — пупочных ран, опрелостей, трещин кожи. Чаще всего неодонтогенный лимфаденит (lymphoadenitis поп odontogenica acuta) встречается у детей 2-5 лет, когда ответ организма на значительное количество бактериальных и вирусных раздражителей недостаточен для его защиты. В некоторых случаях лимфадениты возникают после вакцинации БЦЖ — так называемые "БЦЖ-иты". Наблюдается сезонность заболевания — в осенне-зимний период и ранней весной. Осенне-зимний пик объясняется, как правило, активным состоянием иммунной системы, что приводит к гиперергическим реакциям, а весенний, наоборот, низкой интенсивностью метаболических процессов, высокой супрессорной и незначительной хелпернои активностью Т-лимфоцитов и развитием в связи с этим гипоергического течения воспаления. Жалобы ребенка или родителей при остром неодонтогенном лимфадените — на появление "шарика" или "шариков" в одной, а чаще — в нескольких анатомических областях (это один из дифференциальных признаков одонтогенного и не-одонтогенного процессов). Появление их сопровождается общими признаками воспалительного процесса. Определить наличие лимфаденита — нетрудная задача для врача. Сложнее обнаружить его причину, поскольку от нее зависят характерные клинические признаки и особенности лечения. В некоторых случаях лечение лимфаденита заканчивается без выявления его причин. Клиника. В зависимости от причины неодонтогенного лимфаденита, возраста ребенка и его соматического состояния на время заболевания клинические проявления болезни будут иметь следующие особенности. Чаще всего наблюдается поражение лимфатических узлов нескольких анатомических областей, которые обычно находятся на стадии серозного воспаления. Такие лимфатические узлы могут нагнаиваться. Диагностику и лечение этих лимфаденитов чаще осуществляют педиатры и инфекционисты. Лимфадениты, возникающие после прививки, характеризуются продолжительным течением. Из неодонтогенных лимфаденитов стоматолог чаще сталкивается с возникающими вследствие ЛОР- и вирусных заболеваний. В таком случае клинические проявления не будут иметь особенностей и неодонтогенные лимфадениты проходят те же стадии, что и одонтогенные. Дифференциальную диагностику неодонтогенного острого лимфаденита следует проводить с абсцессами, флегмонами, специфическим лимфаденитом (сифилитическим, туберкулезным, актиномикотическим), мигрирующей гранулёмой, сиалоаденитом, слюнно-каменной болезнью, нагноившейся атеромой. Хронические неодонтогенные лимфадениты Хронические неодонтогенные лимфадениты чаще встречаются у детей 5-6 лет, но характеру хронического воспаления они бывают гиперпластические и гнойные. Жалобы ребенка или его родителей — на наличие незначительно болезненного одного или нескольких "шариков", чаще в подчелюстной области или верхних отделах шеи, которые появились после перенесенной ангины, отита или ОРВИ; иногда эти "шарики" увеличиваются, становятся болезненными, в это время температура тела повышена. Клиника. При хроническом гипернластическом лимфадените определяются в соответствующей анатомической области одно или больше образований мягко-или плотноэластической консистенции, с четкими границами, незначительно ограниченной подвижностью, практически безболезненные, не спаянные с кожей; последняя может иметь синюшный оттенок (рис. 64, 65). Общее состояние ребенка не нарушено. При обострении хронического воспаления лимфоузел увеличивается, становится болезненным, кожа над ним изменяется в цвете — становится гиперемиро-ванной. При дальнейшем развитии воспаления лимфоузел размягчается и его паренхима может полностью расплавиться, сохраненной остается только капсула лимфоузла — образуется "мешочек" с гноем. Диагностика. Особые трудности возникают при диагностике разных форм лимфаденита (помогают данные УЗИ, тепловизиографии, индексы соотношений Раздел 3 Воспалительные заболевания челюстно-лицевой области
форменных элементов белой крови). При гнойном лимфадените на гистограмме визуализируется анэхогенный участок, что свидетельствует о расплавлении узла. Данные термографии при лимфадените показывают, что разница температур симметричных участков 1,4 °С свидетельствует
|
|||||||||||||||
|
Последнее изменение этой страницы: 2016-09-18; просмотров: 1817; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.214 (0.018 с.) |