Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Остеогенные опухоли костей лицаСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
К остеогенным опухолям (tumor osteogenin) относятся остеобластокластомы, остеоид-остеомы, остеомы. Остеогенные опухоли чаще встречаются у детей 11-17 лет, очень редко — в младшем возрасте. Среди них подавляющее большинство составляют остеобластокластомы (почти половина их расположены центрально; то есть в челюсти, остальные — периферически, то есть на ней). Остеомы и остеоид-остеомы у детей встречаются крайне редко. Остеобластокластомы локализуются на нижней челюсти в 2 раза чаще (зона моляров), чем на верхней (зона премоляров). ОСТЕОБЛАСТОКЛАСТОМА Остеобластокластома (osteoblastoclastoma) — опухоль, происходящая из костной ткани. Ее также называют гигантомой, бурой, или гигантоклеточной опухолью. Название опухоли обусловлено составом ее клеток: гигантские многоядерные клетки, принимающие участие в рассасывании кости (остеокласты), и одноядерные, восстанавливающие последнюю, — остеобласты. Морфологически между периферической и центральной формами остеобластокластомы разницы нет. Если гигантоклеточная опухоль локализуется на деснах, то это периферическая форма. Опухоль центральной формы развивается в кости и отличается от периферической наличием многих геморрагических очагов, поэтому ее называют еще бурой опухолью. Поскольку в полости кровь циркулирует медленно, начинается оседание эритроцитов, распадающихся с образованием гемосидерина, который и определяет бурый цвет опухоли. Если кисты соединены в одну кистозную полость, чаще всего они прорастают фиброзной тканью. Остеобластокластома центральной формы развивается как солитарное образование, то есть представлена одним конгломератом. В этиологии значительную роль играет травма кости или инфекция. Жалобы. В начале развития опухоли жалоб немного, она растет медленно, не вызывая никаких ощущений. Иногда может рано появиться боль в зубах, расположенных в зоне поражения, или возникнуть нарушение прорезывания постоянных зубов. С ростом опухоли появляется боль при жевании. К врачу дети или их родители обращаются при появлении деформации челюсти или опухоль находят случайно, когда проводят рентгенологическое исследование с другой целью (травма челюсти, заболевание зубов или височно-нижнече-люстного сустава). При небольших размерах опухоли асимметрия лица не определяется. Опухоль больших размеров вызывает деформацию челюсти, чаще веретенообразную, а как следствие, — асимметрию. Клиника. Открывание рта свободное, но может ограничиваться с ростом опухоли, если она локализуется в участке ветви нижней челюсти. Слизистая оболочка над опухолью долго не изменяет цвет. Остеобластокластома чаще распространяется на внешнюю поверхность нижней челюсти, а со временем может захватывать все тело ее. При достижении больших размеров остеобластокластомы и истончении нижнего края челюсти возникает угроза перелома последней. В опухоли периодически развивается воспали- Раздел 7 Доброкачественные новообразования костей челюстно-лицевой области
тельный процесс, который может заканчиваться образованием свищей на слизистой оболочке. По данным рентгенографического и морфологического исследований центральную форму остеобластокластомы подразделяют на кистозную, ячеистую и литическую. Кистозная форма наблюдается у детей приблизительно в 60 % случаев остеобластокластомы. Опухоль растет медленно. Рентгенологически определяется очаг разрежения кости с зоной склероза вокруг, четко отделяющей опухоль от здоровой ткани. Обычно имеется горизонтальная резорбция корней зубов в зоне опухоли, что является патогномоничным признаком кистозной формы (рис. 211). Следует отличать горизонтальную резорбцию корней зубов при остеоблас-токластоме от несформированных верхушек зубов и физиологической резорбции временных зубов. Ячеистая форма опухоли у детей встречается очень редко. Клинически она напоминает кистозную форму, но поверхность челюсти чаще бугристая. Рентгенологически ячеистая форма характеризуется маленькими полостями, разделенными между собой перегородками (рисунок "мыльных пузырей") и четко отграниченными от здоровой ткани. Литическая форма — наиболее агрессивная, встречается в 10-15 % случаев остеобластокластомы у детей раннего возраста и подростков. Для нее характерен быстрый экспансивный рост. При локализации на верхней челюсти может прорастать в верхнечелюстную пазуху и носовую полость, а в некоторых случаях — выйти за пределы кортикального слоя пораженной кости. Опухоль часто приводит к выраженной асимметрии лица. Наблюдаются боль в челюсти, смещение и подвижность зубов. Рентгенологически определяются нечеткие контуры костной ткани (в отличие от кистозной и ячеистой форм). Для постановки окончательного диагноза необходимо применить дополнительные методы — пункцию и гистологическое исследование опухоли. Пункцию опухоли следует проводить под местным обезболиванием толстой иглой в участке наибольшего ее выпячивания в нижнем полюсе. При остеобластокластоме получают пунктат буро-вишневого цвета, содержащий гемосидерин, без кристаллов холестерина, или можно получить кровь (особенности кровообращения, о которых уже упоминалось). При периферической форме остеобластокластомы (гигантоклеточный эпу-лид) жалобы ребенка будут на безболезненное новообразование, которое располагается на альвеолярном гребне и мешает при еде. При травмировании (приеме пищи, чистке зубов) новообразование кровоточит. Клиника. При осмотре выявляется ярко-красная опухоль, которая размещена с обеих сторон альвеолярного гребня, будто всадник на коне. Новообразование имеет широкое основание, плотноэластическую консистенцию, покрыто слизистой оболочкой с участками изъязвлений, образующихся от частого травмирования его. Гигантоклеточный эпулид охватывает несколько зубов (рис. 212-214). Последние могут приобретать подвижность, степень которой зависит от размеров опухоли и произошедших изменений в кости.
Рис. 211. Рентгенограмма правой полови- Рис. 212. Гигантоклеточный эпулид левой ны нижней челюсти ребенка с остеоблас- верхней челюсти в области премоляров токластомой (кистозная форма)
Рис. 213. Гигантоклеточный эпулид верх- Рис.214. Гигантоклеточный эпулид правой ней челюсти в области 25, 26 зубов половины нижней челюсти в области моля- ров Дифференциальная диагностика. Центральную остеобластокластому следует дифференцировать с солидной или кистозной амелобластомой, хроническим деструктивно-продуктивным остеомиелитом, фиброзной дисплазиеи, внутрикостной гемангиомой, саркомой. Периферическую форму остеобластокластомы без труда отличают от банального эпулида и локальной формы фиброматоза. Лечение остеобластокластомы хирургическое. Экскохлеацию небольших опухолей кистозной формы дополняют кюретажем подлежащей кости. При литическои форме применяют метод резекции участка челюсти в пределах здоровых тканей. При больших размерах остеобластокластомы, особенно литическои, проводят поднадкостничную резекцию нижней челюсти вместе с опухолью, сохраняя нижнечелюстной край. Наиболее вероятными последствиями при адекватном лечении могут быть разные виды деформаций челюстей, зубов, прикуса, а при неадекватном — рецидив опухоли, воспаление, перелом челюстей. доорокачественные новоооразовешпи шч"> ОСТЕОМА Остеома — редко встречающаяся доброкачественная опухоль костной ткани, в основном у детей среднего школьного возраста. Диагноз этой опухоли ставят, основываясь на следующих признаках: клинически — безболезненная, медленно увеличивающаяся деформация челюсти; рентгенологически: определяется новообразование, отграниченное кортикальной пластинкой, по структуре несколько плотнее нормальной костной ткани. Для гистологического строения остеомы характерным является нарушение архитектоники компактной кости, сужение сосудистых каналов, почти полное отсутствие каналов остеонов. Дифференциальная диагностика. Особые трудности могут возникнуть при дифференциальной диагностике остеом с остеодисплазиями. Нередко диагноз можно установить лишь на основании данных патогистологического исследования. Остеому также дифференцируют с экзостозами, возникающими в результате травматического раздражения или хронического воспаления периоста, о чем можно узнать от ребенка или его родителей при сборе анамнеза. Лечение. Оперативное вмешательство показано тогда, когда опухоль вызывает неприятные ощущения, функциональные или эстетические нарушения, и заключается в нивелировке (то есть придании кости правильной формы) пораженного участка челюсти. СТЕ0ИД-0СТЕ0МА Остеоид-остеома — доброкачественная опухоль кортикального слоя кости, состоящая из остеоидных структур, соединительной ткани и новообразованной кости. У детей наблюдается очень редко, преимущественно у мальчиков 5-15 лет. Располагается чаще на нижней челюсти (в ее боковых отделах). Может локализоваться в кортикальном, губчатом слое или субпериостально. Жалобы. Характерной жалобой ребенка является наличие боли, имеющей локальный постоянный или приступообразный характер, наиболее интенсивной ночью, нередко напоминающей невралгию тройничного нерва. Если опухоль локализуется в альвеолярном отростке нижней челюсти, боль может усиливаться во время еды. Клиника. В большинстве случаев остеоид-остеома ничем себя не проявляет, особенно на ранних стадиях развития. Могут быть отек окружающих тканей, повышение местной температуры, боль при пальпации участка поражения, а при локализации опухоли поднадкостнично — явления периостита. Клинические признаки не позволяют сразу поставить диагноз, поэтому необходимо проводить дополнительные методы исследования. Наиболее информативными из них являются рентгенологический и патогистологический. Последний становится решающим. В начале заболевания опухоль выявляется в виде округлого очага деструкции кости с нечеткими границами, окруженного склерозированной костью (рис. 215). Ширина зоны склероза зависит от длительности заболевания. На поздних стадиях очаг деструкции выполняется новообразованной костной тканью и на рентгеног-
рамме выглядит более затемненным. При кортикальной локализации остео-ид-остеомы на рентгенограмме определяется толстая зона склероза (периос-тальные разрастания). Рентгенологическая картина опухоли отвечает хроническому воспалительному процессу кости. Дифференциальную диагностику проводят с остеосаркомой, остеомой, продуктивной формой хронического остеомиелита, фиброзной дисплазией.
Лечение остеоид-остеомы заключается в частичной резекции челюсти в пределах здоровых тканей с сохранением нижнего ее края. Опухоль рецидивирует очень редко. Последствиями заболевания могут быть деформации челюстей, зубов и прикуса. ПУХ0ЛЕП0Д0БНЫЕ НОВООБРАЗОВАНИЯ КОСТЕЙ ФИБРОЗНАЯ ДИСПЛАЗИЯ Название происходит от греческого dys — нарушение и plasis — формирование. Ранее заболевание имело название "фиброкистозная болезнь". По данным научной литературы, фиброзная дисплазия (болезнь Брайце-ва-Лихтенштейна) у детей составляет 22 % всех новообразований лицевого скелета и является пороком развития костей в эмбриогенезе и в постнатальный период. При фиброзной дисплазии в костях развивается ткань со всеми костеобразую-щими признаками, но с разной степенью дифференциации, начиная от первых фаз образования кости, размножения остеобластов и остеокластов и заканчивая формированием фиброзной ткани. Образование кости не завершается. По выражению Брайцева, это остеобластная мезенхима, создающая кость незаконченного строения. Болезнь проявляется в раннем детстве, прогрессирует до 16 лет с последующим (в большинстве случаев) самостоятельным угасанием процесса. Фиброзная дисплазия имеет циклическое течение, что обусловлено иммуно-эндокринным влиянием на развитие организма ребенка. По характеру разрастания подразделяется на очаговую и диффузную. Клинически проявляется в виде монооссального и полиоссального поражения (одно- или двустороннего), синдрома Олбрайта и херувизма. Поскольку суть фиброзной дисплазии заключается в превращении ме-зенхимальной ткани в фиброзную, клиническая картина зависит от того, на какой стадии заболевания врач столкнулся с этой болезнью. Жалобы ребенка или его родителей — на слабую боль в челюсти и незначительную деформацию тканей в начале заболевания. При его прогрессировании Раздел 7 Доброкачественные новообразования костей челюстно-лицевой области
Кл иника. При монооссальной форме наблюдается асимметрия лица за счет увеличения костной ткани, цвет кожи над новообразованием не изменяется. Пальпация пораженного участка челюсти безболезненна, опухоль плотная, поверхность ее может быть бугристой, слизистая оболочка над ней не изменена. На поздних стадиях в очаге поражения появляется боль. Для полиоссальной формы характерно поражение нескольких костей лица или его сочетание с очагами в других костях скелета (бедро, плечо). Эта форма встречается значительно реже. Может сопровождаться разными видами врожденных дефектов (сужение аорты, атрофия зрительного нерва и т. п.), иногда выявляется диабет. Именно эта форма проявляется как синдром Олбрайта (обычно возникает у девочек). Для него кроме поражения кости (или костей) скелета характерны наличие пигментных пятен коричневого цвета на туловище и конечностях ("географическая карта") и раннее (преждевременное) половое созревание. Рентгенограмма при очаговой форме фиброзной дисплазии представлена характерными участками "просветления" костной ткани круглой и овальной формы с ободком склероза по периферии, кроме того, определяется неравномерное истончение кортикального слоя кости, непрерывность его не нарушена. Периос-тальные наслоения отсутствуют.
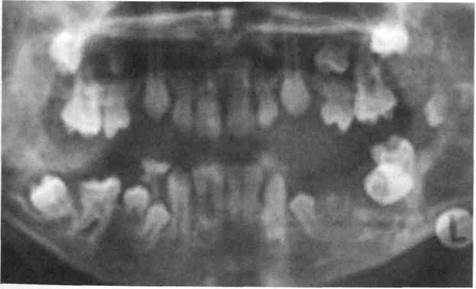
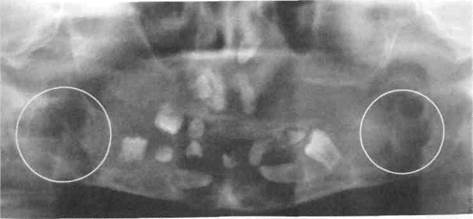
Для диффузной формы характерно отсутствие четких границ со здоровой костью, однако заметен переход патологически измененной костной ткани в здоровую через участок кости крупнопетлистого строения (рис. 216). Участки "просветления" могут быть множественными, разделенными плотными костными пе- репонками, что придает кости вид пчелиных сот. Определяются массивные пери-остальные наслоения. При фиброзной дисплазии верхней челюсти происходит односторонняя облитерация верхнечелюстной пазухи, рентгенологически определяющаяся ее затемнением. Херувизм Одной из форм фиброзной дисплазии является херувизм. В литературе это заболевание имеет несколько названий: семейная поликистозная болезнь, семейная двусторонняя гигантоклеточная опухоль челюсти (рис. 217-222). Симптомы херувизма появляются не сразу после рождения ребенка, а значительно позже — от 2-3 до 10-11 лет, что связано с незаметным прогрессированием болезни в начальной стадии. Проявляется херувизм симметричным увеличением костной ткани в участке ветвей и углов нижней челюсти, вследствие чего лицо становится подобно лицу херувима, которое изображается всегда круглым и пухлым. Наиболее интенсивное развитие болезни приходится на возраст 11-16 лет, то есть на период полового созревания, после чего изменения в кости могут прекра-
Рис. 217. Внешний вид при фиброзной Рис. 218. Деформированная верхняя че-
дис-плазии челюстей (наследственная) люсть того же ребенка, частичная адентия inn Доброкачественные новообразования костей челюстно-лицевои ооласти титься. В последующем наблюдается уменьшение деформации лица, а в участке патологического очага челюсти дефект постепенно замещается костной тканью. Жалобы родителей — на симметричную деформацию лица ребенка в участках углов нижней челюсти, увеличение нижней трети лица. Дети старшего возраста указывают на постепенное расшатывание и самостоятельное выпадение некоторых зубов. Клиника. Во время осмотра определяется значительная деформация лица с обеих сторон на уровне углов челюсти. При выраженном процессе лицо имеет почти квадратную форму. Пальпаторно в участках от 34 до 44 или от 36 до 46 зубов по направлению к ветвям челюсти выявляют "выпячивание" костной ткани с бугристой, неровной поверхностью только со стороны преддверия. Со стороны язычной поверхности челюсти обычно изменений не наблюдается. В новообразовании рядом с плотными участками определяются участки размягчения кости. Открывание рта не ограничено. Слизистая оболочка на стороне поражения ни-
Рис. 220. Челюсти того же ребенка после Рис. 221. Мать того же больного. В детс- временного протезирования ком возрасте она была прооперирована по
поводу фиброзной дисплазии нижней челюсти ие отличается от окружающей слизистой оболочки полости рта. Возможно пушение сроков прорезывания зубов (позднее) или частичная адентия. Подче-юстные лимфатические узлы увеличены, безболезненны и подвижны при паль-гяции. Своеобразие рентгенологической картины при херувизме заключается в п шчпп множественных кистевидных просветлений (ячеек) разной формы и размеров. Кость челюсти истончена, однако непрерывность ее не нарушена. С возрастом количество ячеек уменьшается, границы их становятся нечеткими. Постоянные зубы в участке поражения часто ретенированы. Следует сказать об отсутствии биохимических изменений крови, что является дифференциально-диагностическим признаком, отличающим дисплазию от паратиреоидной остеодистрофии, эозинофильной гранулемы (генерализованной ее формы). Последняя принадлежит к группе ретикулогистиоцитозов, которые у детей встречаются очень редко. Дифференциальную диагностику фиброзной дисплазии следует проводить с остеобластокластомой, одонтогенной кистой и амелобластомой, эозинофильной гранулемой, остеоид-остеомой, паратиреоидной остеодистрофией, деструктивно-продуктивной формой хронического остеомиелита. Лечение. Показанием к хирургическому лечению фиброзной дисплазии у детей является боль в очаге поражения, размеры и расположение новообразования, которые определяют выраженность деформации и прогрессирование процесса. Основной вид хирургического вмешательства — выскабливание очагов поражения с целью прекращения прогрессировання процесса, нивелировка деформированной кости или частичная резекция пораженной части челюсти с сохранением костного края. Фиброзно измененный участок четко отделен от здоровой кости, легко поддается выскабливанию (кость напоминает влажный сахар), полости заполнены серой и бурой скользкой мягкой тканью. Про/поз благоприятный. Дети с фиброзной дисплазией должны находиться под наблюдением челюстно-лицевого хирурга, ортодонта и эндокринолога до 16 лет. ФИБРОЗНАЯ ОСТЕОДИСТРОФИЯ Фиброзная остеодистрофия — заболевание, для которого характерны дистрофические изменения, лакунарнос рассасывание костной ткани, разрастание соединительной ткани. Эти процессы последовательны, реактивны, происходят в зрелой кости. Этиология заболевания до конца не известна. Реклингаузен считал, что первопричиной его является хронический воспалительный процесс, Мейер-Борс-тель — эндокринные нарушения. Травма также может привести к развитию фиброзной остеодистрофии. Начало развития болезни происходит в раннем детстве, но клинически она "роявляется лишь в возрасте 20-30 лет. Фиброзная остеодистрофия у детей практически не наблюдается. Особенное-'и клиники и лечения ее обстоятельно описаны в учебниках по хирургической стоматологии. Злокачественные новообразования челюстно-лицевой области Раздел 8 Злокачественные новообразования челюстно-лицевой области
|
||||||||||||
|
Последнее изменение этой страницы: 2016-09-18; просмотров: 528; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.119.255.183 (0.016 с.) |



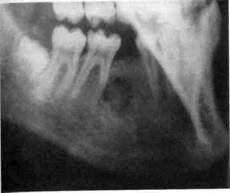
 ребенка тревожит выраженная деформация челюсти и боль в ней, чаще возникающая ночью.
ребенка тревожит выраженная деформация челюсти и боль в ней, чаще возникающая ночью.