Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Хирургические заболевания и повреждения брюшной стенкиСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте ХИРУРГИЧЕСКИЕ ЗАБОЛЕВАНИЯ И ПОВРЕЖДЕНИЯ БРЮШНОЙ СТЕНКИ План Анатомо-физиологические особенности. 2. Методы исследования: а) жалобы; б) анамнез; в) осмотр; г) пальпация; д) перкуссия; е) аускультация; ж) инструментальные методы исследования; и) УЗИ; к) лапароскопия; г) гистологическое исследование.
3. Врожденная патология: а) неполное подкожное замыкание мышечно-апоневротических слоев брюшной стенки по средней линии: - врожденный диастаз прямых мышц; - врожденная эвентрация; - грыжа пупочного канатика; б) незаращение урахуса (мочевого протока) и желточного протока. 4. Повреждения брюшной стенки, брюшины: а) ранения брюшной стенки (открытая травма): - проникающие в брюшную полость ранения: • без повреждения внутренних органов и крупных кровеносных сосудов • с повреждением полых, паренхиматозных органов и крупных кровеносных сосудов - непроникающие в брюшную полость ранения; б) закрытая травма живота (тупая травма живота): - ушибы, гематомы брюшной стенки, надрывы или разрывы мышц; - повреждения паренхиматозных органов; повреждения полых органов; повреждения крупных кровеносных сосудов; забрюшинная гематома (забрюшинное кровотечение); в) ожоги; г) инородные тела брюшной стенки. 5. Воспалительные заболевания брюшной стенки: а) первичные острые воспалительные заболевания; б) вторичные острые воспалительные процессы брюшной стенки; в) омфалит; г) неспецифические хронические воспалительные заболевания; д) специфические хронические воспалительные заболевания: - актиномикоз; - туберкулез.
6. Грыжи живота: а) определение понятие «грыжи живота»; б) понятие об эвентрации, пролапсе внутренних органов: - подкожная эвентрация (ложная грыжа); - открытая эвентрация; - пролапс; в) элементы наружной грыжи живота: - грыжевые ворота; - грыжевой мешок; - содержимое грыжи; - грыжевые оболочки; г) осложнения: - ущемление; - воспаление грыжи: • флегмона грыжевого мешка; - невправимость грыж; - копростаз; д) лечение и профилактика наружных брюшных грыж; е) внутренние грыжи живота; Ж) профилактика грыж. 7. Опухоли брюшной стенки: а) доброкачественные опухоли: - предбрюшинные липомы; - фибромы, нейрофибромы, рабдомиомы и десмоиды; - эндометриоз; б) злокачественные опухоли брюшной стенки. Методы исследования При заболеваниях и повреждениях передней брюшной стенки наибольшее значение в постановке диагноза имеют : жалобы, анамнез, осмотр, пальпация, перкуссия, аускультация, инструментальные методы исследования, УЗИ, лапароскопия. Все эти методы исследования рассматриваются в общей хирургии. Гистологическое исследование применяется при наличии образований в области передней брюшной стенки для установления его природы.
Врожденная патология Неполное подкожное замыкание мышечно-апоневротических слоев брюшной стенки по средней линии - самый частый порок развития. К нему относятся: а) врожденный диастаз прямых мышц; б) врожденная эвентрация, характеризующаяся выпячиванием через обширную продольно-срединную щель брюшной стенки объемистого конгломерата внутренностей, покрытых лишь тонкой оболочкой; в) грыжа пупочного канатика в отличие от истинной грыжи пупочной зоны имеет мешок, образованный не брюшиной, а элементами пупочного канатика. Лечение оперативное. Незаращение урахуса (мочевого протока) и желточного протока встречается редко. Лечение оперативное.
Воспалительные заболевания брюшной стенки Воспалительные заболевания брюшной стенки можно разделить на: 1) острые: первичные; вторичные; метастатические. 2) хронические: первичные; вторичные; метастатические. Хронические могут быть неспецифическими и специфическими. К первичным острым воспалительным заболеваниям относятся фурункулы и карбункулы, гнойные очаги вокруг внедрившихся в брюшную стенку инородных тел, рожистое воспаление. Вторичные острые воспалительные процессы брюшной стенки являются следствием распространения их со стороны внутренних органов (после аппендицита с тазовым и ретроцекальным расположением отростка; после инфекции клетчатки таза при распаде опухоли прямой кишки, прободении язвы двенадцатиперстной кишки в клетчатку и др.). Различают: • глубокую флегмону брюшной стенки; • забрюшинную флегмону брюшной стенки (разлитое гнойное поражение забрюшинной клетчатки, вызванное обычно кишечной палочкой); • прогрессирующий целлюлит брюшной стенки – является своеобразным вторичным гнилостно-гнойным вялым поражением брюшной стенки с преобладанием некроза; • газовую флегмону (гангрену) - встречается редко и чаще после огнестрельных ранений, когда рана зашита наглухо. Среди воспалительных процессов в зоне пупка следует выделить омфалит. Он наблюдается у новорожденных, у детей и взрослых под влиянием загрязнения. К неспецифическим хроническим воспалительным заболеваниям относятся длительно существующие инфильтраты, не поддающиеся рассасывающей терапии, и поверхностные или глубокие хронические абсцессы. При неуспешном консервативном лечении прибегают к операции. Среди специфических хронических воспалительных заболеваний брюшной стенки чаще встречается актиномикоз и туберкулез. Это не самостоятельные ее поражения, а проявление пенетрации патологического процесса из внутри брюшинных органов. Гуммозные поражения в настоящее время являются редкостью.
Грыжи живота
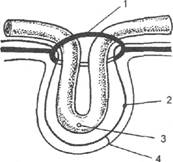
Грыжей называют перемещение (выхождение) органов брюшной полости, покрытых брюшиной, через естественные или искусственные отверстия мышечно-апоневротического слоя брюшной стенки в соседние полости (внутренняя грыжа) или под кожу (наружная грыжа). При выхождении внутренних органов без париетальной брюшины через поврежденную брюшную стенку под кожу наблюдается подкожная эвентрация (ложная грыжа), наружу - открытая эвентрация, представляющая частичное или полное расхождение краев операционной раны с предлежанием в ее дне или выпадением внутренностей. Чаще всего она бывает обусловлена перитонитом; нередко ее причиной оказываются нарушение витаминного обмена, истощение больного, крайне длительное вздутие живота после операции, технические погрешности при зашивании раны. Пролапсом называютвыпадением внутренностейчерез естественные отверстия наружу (например, выпадение прямой кишки, матки). Элементы наружной грыжи живота (рис. 3): а) грыжевые ворота представляют собой слабые места в мышечно-апоневротической стенке живота, через которые внутренние органы с париетальной брюшиной выходят из брюшной полости. Наряду с существующими слабыми местами брюшной стенки возникновению грыжевых ворот может способствовать искусственное появление в ней отверстий, дефектов и ослабленных мест под влиянием ранения или тупой травмы, сопровождающиеся нарушением целостности фасций, апоневрозов мышц в любом отделе стенки живота. Грыжи, возникающие под влиянием травмы брюшной стенки, обычно называются вентральными грыжами травматического происхождения и чаще всего своему строению представляют уже упомянутые подкожные рубцовые эвентрации; б) грыжевой мешок представляет собой выпячивание париетальной брюшины через грыжевые ворота. В нем различают устье, шейку, тело и дно. Устьем называют часть грыжевого мешка, которая граничит с брюшной полостью. Шейкой грыжевого мешка служит узкий отдел грыжевого мешка, находящийся в толще брюшной стенки - в грыжевых воротах. Тело грыжевого мешка - самая большая его часть. Дистальный отдел грыжевого мешка называют дном. Грыжевой мешок может быть однополостным, двух-, трех- и иногда много полостным. Грыжевого мешка может не быть: • в эмбриональных пупочных грыжах, где его заменяют так называемая примитивная оболочка и амнион; • в скользящих грыжах - стенкой грыжевого мешка частично является орган (мочевой пузырь, слепая кишка, мочеточник); • в ложных травматических грыжах; в) содержимое грыжи - это внутренние органы, вышедшие в грыжевой мешок. Любой орган брюшной полости (кроме поджелудочной железы) может быть содержимым грыжевого мешка. Чаще грыжевой мешок содержит наиболее подвижные органы брюшной полости: большой сальник, тонкую кишку; г) грыжевые оболочки с наружной стороны покрывают дно и тело грыжевого мешка. Их характер и количество в различных случаях не одинаковы. Непосредственно к внешней поверхности грыжевого мешка обычно прилежит слой предбрюшинной клетчатки. Она обильна и местами уплотнена. При косых паховых грыжах в числе оболочек имеются элементы семенного канатика. Затем идет подкожная клетчатка и кожа.
Рис. 3. Элементы наружной грыжи живота: грыжевые ворота; 2 - брюшина; 3 - содержимое грыжи; 4 - грыжевой мешок
Этиология. В происхождении грыж имеют значение многие факторы, как местные, так и общие. Местные факторы: особенности анатомического строения области выхождения грыжи. К ним относятся паховый канал, через который у мужчин проходит семенной канатик, бедренный канал, через который проходят бедренные сосуды, область пупка и белой линии живота, где имеются свободные от мышц промежутки. Общие факторы, способствующие образованию грыжи, разделяют на предрасполагающие и производящие: а) предрасполагающие факторы: наследственность (слабость соединительной ткани); возраст (слабая брюшная стенка у детей первого года жизни, атрофия тканей брюшной стенки у стары" людей); пол (особенности строения таза и большие размеры бедренного кольца у женщин, большая слабость паховой области у мужчин); особенности телосложения; степень упитанности (быстрое похудание); частые роды; травма брюшной стенки; послеоперационные рубцы; паралич нервов, иннервирующих брюшную стенку. Перечисленные факторы способствуют местному ослаблению брюшной стенки; 6) производящие факторы - это факторы, вызывающие повышение внутрибрюшного давления. К ним относятся: тяжелый физический труд; трудные роды; затруднение мочеиспускания (аденома предстательной железы, фимоз, стриктуры уретры); запоры; длительный кашель. Усилие, способствующее повышению внутрибрюшного давления, может быть единственным и внезапным (тяжелая работа, подъем тяжести) или часто повторяющимся и минимальным (кашель). Классификация наружных грыж. По происхождению различают: а) врожденные грыжи; б) приобретенные грыжи: грыжи от усилия (вследствие резкого повышения внутрибрюшного давления); грыжи от слабости (у пожилых людей при атрофии мышц, уменьшении эластичности брюшной стенки); послеоперационные; травматические; искусственные. В зависимости от анатомического расположения различают грыжи: паховые, пахово-мошоночные; бедренные; пупочные; эпигастральные; мечевидного отростка; боковые грыжи живота; поясничные; седалищные; запирательного отверстия; промежностные. По клиническому течению в зависимости от состояния входящих в грыжу внутренностей грыжи разделяют на: вправимые; невправимые; грыжи с явлениями копростаза; грыжи с явлениями ущемления; грыжи с явлениями воспаления. Четыре последние являются осложненными грыжами. Клиническая картина. Симптоматология и распознавание брюшных грыж имеют ряд особенностей, зависящих не столько от локализации, сколько от того, является грыжа наружной или внутренней, неосложненной или осложненной. Основными признаками наружной вправимой грыжи принято считать следующее: • припухлость (выпячивание) в характерном для локализации брюшных грыж месте; • быструю и легкую изменчивость очертаний и объема этой припухлости, зависящую от перемещения содержимого грыжи из грыжевого мешка в брюшную полость и обратно. Перемещение происходит или при натуживании больного, или при перемене положения тела, или, наконец, при осторожном сдавливании грыжевой припухлости рукой больного или исследующего медицинского работника; • существование на месте вправленного в брюшную полость выпячивания дефекта в мышечно-апоневрозо-фасциальных слоях брюшной стенки (грыжевых ворот); • наличие феномена кашлевого толчка, ощущаемого пальцем исследующего, введенным по ходу в дефект брюшной стенки. Субъективные проявления вправимых наружных грыж разнообразны. Иногда жалобы совершенно отсутствуют, и тогда больной не подозревает о существовании у него грыжи. Чаще больные обращаются по поводу тех или иных неловкостей, причиняющих им беспокойство, боль. Боль вначале бывает несильной и даже не строго локализованной, а подчас отраженной в весьма отдаленные зоны, например в подложечную область, при начальной паховой грыже - в яичко, в половую губу, бедро и т.п. Характерно усиление болей при физическом напряжении, при вздутии живота, при кашле, при запоре, а иногда и в связи с принятием пищи. Боли непропорциональны увеличению размеров грыжевого выпячивания. Они сильнее беспокоят больных в периоде начальных грыж. Если грыжа достигает значительных размеров и выходит из брюшной полости, может присоединяться тошнота, отрыжка, иногда рвота, метеоризм, запор. Отмечается нарушение мочеиспускания в тех случаях, когда содержимым грыжевого мешка является мочевой пузырь, мочеточник, почка. К осложнениям наружных грыж живота относятся: ■ ущемление. Оно бывает эластическое, каловое, смешанное и является самым частым и опасным осложнением грыжи, требующим немедленного хирургического лечения. Основные клинические симптомы ущемления: • резкая боль в области грыжевого выпячивания и в животе вплоть до обморочного и шокового состояния; • резкое напряжение грыжевого выпячивания и его болезненность; • невправимость грыжи, ранее свободно вправлявшейся; • отсутствие симптома кашлевого толчка. Ущемление кишки является одной из форм странгуляционной кишечной непроходимости. В этих случаях присоединяются признаки кишечной непроходимости: на фоне постоянной острой боли в животе, обусловленной сдавлением сосудов и нервов брыжейки ущемленной кишки, возникает схваткообразная боль, связанная с усилением перистальтики, задержка стула и газов, возможна рвота. При аускультации живота выслушиваются непрерывные кишечные шумы. При обзорной рентгеноскопии живота выявляются растянутые петли кишечника с горизонтальными уровнями жидкости и газом над ними ("чаши Клойбера"). Позже развивается перитонит. Виды ущемления: 1) эластическое - начало осложнения связано с резким повышением внутрибрюшного давления (физическая работа, кашель, дефекация и др.): • ретроградное ущемление (рис. 4), при котором две петли находятся в мешке, а ущемляется третья (средняя), находящаяся в брюшной полости. • пристеночное ущемление (рихтеровская грыжа) (рис. 5); 2) каловое ущемление (копростаз), когда содержимым грыжевого мешка является толстая кишка. Развитию калового ущемления способствуют факторы, замедляющие моторику кишечника: преклонный возраст больных, сращение кишечника со стенкой грыжевого мешка, обильное поступление каловых масс в кишечную петлю, находящуюся в грыжевом мешке, и т.д. Ее приводящий отдел растягивается и, увеличиваясь в размерах, может сдавить в грыжевых воротах отводящий конец кишки. При поступлении новых порций содержимого в приводящее колено оно растягивается, присоединяется эластическое ущемление и развивайся смешанное ущемление.
Рис. 4. Ретроградное ущемление (схема)
Рис. 5. Пристеночное ущемление (схема)
Неотложная помощь: • на основании классических симптомов ущемления грыжи ли при подозрении на него показана срочная госпитализация больного в хирургическое отделение; • насильственное вправление грыжевого выпячивания и назначение обезболивающих средств противопоказано; • на область грыжевого выпячивания следует наложить пузырь со льдом; • транспортировать больного следует в горизонтальном положении на носилках, щите. Лечение оперативное. Больные с ущемленными грыжами подлежат экстренной операции. Предварительно проводится предоперационная подготовка с целью коррекции нарушений со стороны органов и систем; ■ воспаление грыжи. Это патологический процесс, возникающий при инфицировании грыжевого мешка вследствие: • острого воспалительного процесса в органах, находящихся в грыжевом мешке (острый аппендицит, дивертикул Меккеля, маточной трубы, яичника, в результате перфорации брюшнотифозных язв кишечника и т.д.); • распространения инфекции на грыжевой мешок со стороны наружных покровов (фурункулы, пиодермия) и со стороны органов, расположенных в непосредственной близости (лимфаденит, орхит и т.д.). В области грыжевого выпячивания усиливается боль, оно увеличивается в объеме. Кожные покровы инфильтрованы, горячи на ощупь, цианотичны. Отек и гиперемия распространяются на окружающие ткани, регионарные лимфатические узлы увеличиваются. Страдает общее состояние, имеются признаки гнойной интоксикации: высокая температура, озноб, рвота, задержка газов и стула, развивается флегмона грыжевого мешка. Лечение консервативное при наличии инфекции кожных покровов. Затем проводят плановую операцию. В остальных случаях показана экстренная операция с удалением источника инфекции; ■ невправимость грыж. Невправимой называют грыжу, содержимое которой невозможно вправить в брюшную полость, а симптомы ущемления или воспаления отсутствуют. Невправимость возникает в результате сращений внутренних органов между собой, а также с грыжевым мешком. В результате асептического воспаления возникают плотные сращения органов друг с другом и со стенкой грыжевого мешка. Невправимость может быть полной и частичной, временной и постоянной. Боль в области грыжи, расстройства желудочно-кишечного тракта, длительный запор - частые жалобы у этих больных. Значительно снижается трудоспособность. Боль, рвота, запор могут возникать в виде приступов. Редко невправимая грыжа протекает бессимптомно. Объективно обнаруживается опухолевидное образование различной консистенции, не вправляющееся в брюшную полость и в положении лежа при расслабленном брюшном прессе. Иногда грыжа частично вправляется, а при натуживании может несколько увеличиваться в размерах. Грыжевые ворота не определяются. Лечение оперативное; ■ копростаз. Это состояние, при котором просвет содержался в грыжевом мешке толстой кишки, закупоривается каловыми массами (см. выше "Каловое ущемление"). Лечение консервативное. Ставится сифонная клизма с провеем зонда до сигмовидной кишки, выполняется двусторонняя паранефральная новокаиновая блокада по А.В. Вишневскому. Лечение и профилактика наружных брюшных грыж. Основным методом лечения неосложненных и тем более осложненных грыж является хирургический. Противопоказания к плановой операции, которая является единственно надежным средством профилактики ущемления, должны быть серьезно аргументированы. Они определяются, как правило, тяжестью сопутствующей патологии. Консервативное лечение (бандаж) возможно только тем больным, у которых операция не может быть выполнена даже после длительной предоперационной подготовки. В остальных случаях применение бандажа неоправданно, так как ведет к травмированию и атрофии тканей, окружающих грыжу, а также способствует превращению грыжи в невправимую. Хирургическое лечение неосложненных грыж: заключается в выделении грыжевого мешка, вскрытии его и вправлении органов в брюшную полость. Шейку грыжевого мешка прошивают и перевязывают. Остатки мешка иссекают. Производят пластику грыжевых ворот различными способами - от простых узловых швов до сложных методов пластики. Для пластики больших грыжевых ворот применяют полоски широкой фасции бедра, деэпителизированные полоски кожи, аллопластические материалы. Внутренними грыжами живота называют грыжи, образующиеся в результате попадания органов брюшной полости в брюшные карманы и складки, отверстия в брыжейках и связках, а также при проникновении внутренностей в соседние полости через дефекты и естественные отверстия в перегородках, разделяющих их. Чаще всего это диафрагмальные грыжи. Лечение оперативное. Профилактика грыж заключается в устранении всех причин, способствующих систематическому повышению внутрибрюшного Давления, начиная с грудного возраста, правильном физическом воспитании, особенно в детском возрасте, адекватной физической нагрузке у взрослых. Надо избегать ожирения и катастрофического похудания.
Опухоли брюшной стенки
Опухоли брюшной стенки бывают доброкачественные и злокачественные. Из доброкачественных опухолей в околопупочной области часто встречаются так называемые предбрюшинные липомы, которые дают начало грыжам белой линии живота. Описаны фибромы, нейрофибромы рабдомиомы и десмоиды брюшной стенки. Чтобы отличить опухоль, исходящую из тканей брюшной стенки, от опухоли, расположенной в брюшной полости, необходимо провести пальпацию живота во время напряжения мышц брюшной стенки. Для этого больному предлагают приподняться из горизонтального положения, опираясь на руки, согнутые в локтях. При напряжении мышц брюшной стенки опухоль, расположенная внутрибрюшинно, не пальпируется, а опухоль брюшной стенки определяется более отчетливо. Своеобразным опухолевым образованием в области пупка может быть эндометриоз. Он встречается только у женщин. Характерно резкое увеличение матки в размерах и кровоточивость, связанная с менструальным циклом и беременностью. Лечение оперативное. Злокачественные опухоли брюшной стенки большей частью бывают вторичными (метастазы рака желудка в область пупка, саркомы костей, метастазы меланомы и др.). План Методы исследования Ректальное и влагалищное исследование – позволяет выявить выраженную болезненность передней стенки прямой кишки или сводов влагалища (симптом Куленкампффа, или крика Дугласа) что объясняется раздражением тазовой брюшины перитонеальным экссудатом. При значительном скоплении экссудата в дугласовом пространстве определяется также выбухание передней стенки прямой кишки. Рентгенологическое исследование позволяет обнаружить свободный газ под куполом диафрагмы (симптом серпа) при перфорациях и разрывах полых органов, затемнение брюшной полости за счет наличия экссудата. УЗИ брюшной полости позволяет определить наличие свободной жидкости, абсцессов, образований. Лапароцентез - пункция брюшной полости, применяемая в сложных для диагностики случаях. Противопоказан больным с обширным спаечным процессом в брюшной полости из-за опасности повреждения внутренних органов. Лапароскопия дает ценную информацию о состоянии органов брюшной полости и распространенности воспалительного процесса. Она всегда показана при сомнении в диагнозе.
Заболевания брюшины Интраабдоминалъная инфекция (перитонит и абсцессы брюшной полости) - это воспаление висцеральной и париетальной брюшины, распространяющееся на соседние ткани, сопровождающееся общими симптомами и нарушением функции жизненно важных органов и систем. Частота интраабдоминальной инфекции во второй половине XX в. значительно возросла. Прежде всего, это связано со значительным увеличением количества оперативных вмешательств при травмах живота и острых заболеваниях органов брюшной полости, сопровождающихся воспалением брюшины. Первичный перитонит наблюдаются редко, приблизительно в 1 % случаев. Вторичные перитониты возникают как осложнения острых хирургических заболеваний и травм, наблюдаются наиболее часто. Распространенный перитонит, особенно в токсической стадии, следует рассматривать как абдоминальный сепсис. Летальность при тяжелых формах гнойного перитонита составляет 25 - 30 %, а при развитии полиорганной недостаточности - 85 - 90 %.
Рис. 2. Причины перитонита: 1 - абсцесс печени; 2 - перфоративный холецистит; 3 - перфоративная язва ДПК; 4 - несостоятельность толстокишечного анастомоза; 5 - перфорация тонкой кишки; 6 - несостоятельность тонко кишечного анастомоза; 7 - перфоративный аппендицит; S - заворот; 9 - болезнь Крона; 10 - гнойный метроэндометрит; 11 - гнойный аднексит; 12 - энтерит; 13 - дивертикулит; 14 - перфоративная опухоль ободочной кишки; 15 - перфорация дивертикула Меккеля; 16 - мезентериальный тромбоз; / 7 - неспецифический язвенный колит; 18 - панкреонекроз; 19 - перфоративная язва или опухоль желудка; 20 - инфаркт селезенки
Этиология. Основная причина развития перитонита - инфекция (рис. 2). Бывает: а) микробный (бактериальный) перитонит: • неспецифический, вызванный микрофлорой ЖКТ. Число бактерий в 1 мл кишечного содержимого колеблется от 106до 1012; • специфический, вызванный микрофлорой, не имеющей отношения к ЖКТ (гонококки, пневмококки, гемолитический стрептококк, микобактерии туберкулеза); б) асептический (абактериальный, токсико-химический) перитонит возникает при воздействии на брюшину агрессивных агентов неинфекционного характера: при попадании в брюшную полость крови, желчи, желудочного сока, хилезной жидкости, панкреатического сока, мочи. Асептический перитонит уже в течение нескольких часов становится микробным вследствие проникновения инфекции из просвета кишечника; в) особые формы перитонита: канцероматозный (при запущенных стадиях опухолей органов брюшной полости); паразитарный; ревматоидный; гранулематозный (в результате высыхания поверхности брюшины в ходе операции, воздействия талька перчаток хирурга, нитей перевязочного или частиц шовного материала). Классификация. По характеру проникновения микрофлоры в брюшную полость перитониты бывают: первичными, при которых инфекция попадает гематогенным или лимфогенным путем; через маточные трубы; вторичными, обусловленными проникновением микрофлоры вследствие развития острых хирургических заболеваний или травм органов брюшной полости. По характеру экссудата перитониты бывают: серозные, серозно-фибринозные, гнойные, гнойно-фибринозные и другие. По распространенности воспаления брюшины перитониты бывают: местные (отграниченные: внутрибрюшинные инфильтраты и абсцессы; и неотграниченные) и распространенные (разлитой – диффузный и общий – тотальный). Клиническая картина. В течении перитонита выделяют несколько фаз (К.С. Симонян, 1976): а) реактивная фаза (первые 24 ч) - максимально выражены местные симптомы: резкий болевой синдром; защитное напряжение мышц живота; двигательное возбуждение; рвота. Общие проявления в этой стадии (учащение пульса до 120 ударов в 1 мин, повышение АД, учащение дыхания и т.п.) объясняются болевым шоком. Характерными признаками общей интоксикации являются повышение температуры тела до 38 °С и умеренно выраженный сдвиг лейкоцитарной формулы влево; б) токсическая фаза (24 - 72 ч) - наблюдается стихание местных симптомов и превалирование общих реакций, характерных для выраженной интоксикации: заостренные черты лица; бледность кожных покровов; малоподвижность; эйфория; пульс выше 120 ударов в 1 мин; снижение АД; поздняя рвота; гектический характер температуры; сдвиг лейкоцитарной формулы влево. Из местных проявлений для токсической фазы характерно снижение болевого синдрома и наряду с этим - резкое угнетение перистальтики кишечника, нарастающий метеоризм. Специфическим признаком токсической фазы перитонита, позволяющим отличить ее от реактивной фазы, является возникновение синдромных нарушений (гиповолемия, ацидоз, парез ЖКТ и др.); в) терминальная фаза (свыше 72 ч) - глубокая интоксикация на грани обратимости. Симптомы: лицо Гиппократа; адинамия; вялость; заторможенность; нередко интоксикационный делирий; значительные расстройства дыхания и сердечно-сосудистой деятельности; обильная рвота с каловым запахом; падение температуры на фоне резкого гнойно-токсического сдвига лейкоцитарной формулы; бактериемия. Из местных симптомов следует отметить полное отсутствие перистальтики, значительный метеоризм, разлитую болезненность по всему животу. Классическим симптомом при пальпации живота является симптом Щеткина - Блюмберга. Диагностика. Диагноз перитонита поставить относительно нетрудно. Он зависит от причины, иными словами от первичного заболевания органов брюшной полости (острый аппендицит, острый холецистит, прободная язва и т.д.), распространенности воспалительного процесса, стадии или фазы течения перитонита. Дополнительными методами исследования являются выше перечисленные. Лечение оперативное. В основе лечения важны четыре момента: • активная хирургическая тактика; • рациональная антибактериальная терапия; • профилактика и лечение пареза кишечника, синдрома кишечной недостаточности; • интенсивная терапия, направленная на коррекцию выраженных нарушений гомеостаза. При распространенном разлитом перитоните показана широкая срединная лапаротомия с ревизией брюшной полости, ее санацией, декомпрессией кишечника, дренированием брюшной полости с последующим проточным перитонеальным лаважем, фракционным лаважем (промывание через дренажи брюшной полости диализирующими жидкостями, антисептиками). При программированной релапаротомии - ушивается только кожная рана с целью последующего открытия брюшной полости для санации. Некоторые хирурги для этой цели используют специальные застежки-молнии. При лапаростомии брюшная полость не ушивается, что дает возможность динамического наблюдения и санации брюшной полости до полного купирования перитонита. Помимо антибактериальной терапии и лечения пареза кишечника проводится интенсивная терапия, включающая: • корригирующую инфузионно-трансфузионную терапию; • парентеральное питание со 2 - 3-х суток послеоперационного периода; • профилактику и лечение сердечно-сосудистой недостаточности; • профилактику и лечение дыхательной недостаточности; • борьбу с болевым синдромом; • коррекцию нарушений гемостаза; • иммунокорригирующую терапию; • профилактику тромбоэмболических осложнений; • общегигиенические мероприятия (два раза в сутки следует обтирать кожу больного моющими растворами, поворачивать больного, проводить санацию дренажей со сменой катетеров, 1 раз в 3 дня менять дыхательный контур аппарата ИВЛ и трахеотомическую канюлю. Если больной не находится на управляемой ИВЛ, то следует проводить сеансы дыхательной гимнастики. При стабилизации состояния на 5 - 7-е сутки необходимо начинать массаж и лечебную гимнастику, особенно у больных, находящихся на ИВЛ. Ежесуточно менять мочевой катетер и 3 раза в сутки промывать мочевой пузырь теплыми растворами антисептиков); • интра- и экстракорпоральную детоксикацию; • форсированный диурез - метод детоксикации организма почечным путем (введение жидкости в организм с последующим ведением при помощи индивидуально подобранной дозы мочегонных препаратов); • гемосорбцию - метод детоксикации организма, осуществляющийся перфузией крови через вещество, обладающее сорбционными свойствами; • плазменные методы детоксикации (плазмаферез, плазмосорбция). Плазмаферез - метод детоксикации организма путем удаления плазмы из цельной крови. Плазмосорбция – перфузия плазмы через сорбент; • лечебную лимфорею, лимфосорбцию - обработку токсической лимфы сорбентами с целью ее детоксикации для последующей внутривенной реинфузии больному; • антибактериальную эндолимфатическую терапию; • длительную артериовенозную фильтрацию, изолированную ультрафильтрацию. Проводится через специальные фильтры для удаления низкомолекулярных водорастворимых токсических веществ; • "биоискусственную печень". Взвесь аллогенных или ксеногенных гепатоцитов вводят шприцем в диализирующий контургемофильтра из расчета 0,5 - 1 млн. на 1 кг массы больного. Это стимулирует репаративные процессы в пораженной печени; • ультрафиолетовое облучение крови. Лечение абсцессов брюшной полости оперативное: • "открытые" методы оперативного лечения - вскрытие через кожу и дренирование; • с конца 80-х годов XX в. разрабатываются "закрытые" методы санации интраабдоминальных гнойников под контролем компьютерной томографии и, более широко, ультрасонографии. Это щадящий метод, обладающий относительно малой инвазивностью, простотой. Опухоли брюшины бывают первичными и вторичными (при метастазировании других злокачественных опухолей - карциноматоз). Первичные опухоли брюшины наблюдаются очень редко. К доброкачественным опухолям относят фибромы, нейрофибромы, ангиомы и др., к злокачественным - мезотелиому. Лечение оперативное - удаление доброкачественных опухолей брюшины в пределах здоровых тканей. При карциноматозе брюшины хирургическое лечение невозможно. При локализованных формах мезотелиомы радикальное удаление опухоли дает излечение больного. При диффузных формах хирургическое лечение не показано. План Методы исследования Рентгеноскопия верхних отделов ЖКТ позволяет обнаружить язву желудка и другую патологию примерно в 70 % случаев. Диагностическую точность повышает метод двойного контрастирования. Эндоскопическое исследование (эзофагостродуоденоскопия) играет решающую роль в диагностике заболеваний желудка и двенадцатиперстной кишки. Можно одновременно проводить биопсию при наличии показаний. Исследование желудочной секреции проводится несколькими методами: • фракционно-аспирационным методом - получают желудочное содержимое через тонкий зонд натощак в течение одного часа (базальная секреция после стимуляции гистамином); • внутрижелудочной рН-метрией - проводится беззондовым (радиотелеметрическим) и зондовым методом.
План Методы исследования Лабораторная диагностика заключается в проведении функциональных проб печени, выявляющих: • синтетическую функцию печени; • дезинтоксикационную функцию гепатоцитов; • выделительную функцию гепатоцитов; • дуоденальное зондирование. Метод позволяет судит о функции желчного пузыря. Проводят микроскопическое и биохимическое исследование желчи. К инструментальным методам исследования печени относят: • радиоизотопное сканирование печени и селезенки; • УЗИ, позволяющее получить информацию о состоянии паренхимы печени, сосудов и желчных протоков; • КТГ и ЯМРТ более информативны;
|
||
|
Последнее изменение этой страницы: 2016-08-26; просмотров: 884; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.214 (0.019 с.) |