Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Особенности ухода за пациентом при травме животаСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
При повреждении живота пациент находится на строгом постельном режиме. Перед операцией, в период наблюдения, пострадавшему нельзя вводить обезболивающие препараты, ему запрещают пить и есть. Перед операцией проводится интенсивная инфузионная терапия, измерение АД и температуры тела, подсчет пульса, исследование общего и биохимического анализа крови и мочи. После операции пациента помещают, как правило, в реанимационное отделение. После выхода из наркоза ему придают в постели положение полусидя. Проводится уход за дренажами, учитывается количество и качество выделяемой жидкости по дренажам, суточный диурез. Следят за частотой пульса, АД и температурой тела, повязкой в области послеоперационной раны. Проводится профилактика послеоперационной тромбоэмболии и легочных осложнений. Через сутки пациенту разрешают поворачиваться в постели, заниматься дыхательной зарядкой. Первые сутки у больного в желудок введен зонд. Сначала проводится парентеральное питание и на 2-е сутки разрешается пить дробными порциями. Есть жидкую пищу можно только с 3 — 4-х суток при восстановлении моторики кишечника. Грыжи живота Грыжа живота — это выход из брюшной полости внутренностей через врождённые или приобретенные отверстия (щели) брюшной стенки под кожу или в другие полости. Грыжи встречаются у 3 — 5 % населения. Различают наружные и внутренние, врожденные и приобретенные, вправимые и невправимые грыжи живота. Наружные грыжи живота образуются в анатомически слабых местах брюшной стенки (паховый канал, бедренный канал, пупочное кольцо, белая линия живота, диафрагма), области послеоперационных рубцов, травм или воспалительных процессов (послеоперационные грыжи). Грыжа состоит из грыжевых ворот, грыжевого мешка и его содержимого. Грыжевые ворота — это врожденные или приобретенные отверстия в мышечно-апоневротическом слое брюшной стенки, через которые внутренние органы выходят из брюшной полости. Они образуются в естественных местах, где через брюшную стенку проходят сосуды, нервы, семенной канатик, или возникают в результате травм брюшной стенки, операционных ран и рубцов. Грыжевой мешок образован париетальной брюшиной, вышедшей через грыжевые ворота. Иногда стенку грыжевого мешка может составить орган, частично покрытый брюшиной (мочевой пузырь, почка, слепая кишка и пр.). Такие грыжи называются скользящими. Грыжевым содержимым называют внутренние органы, выходящие в грыжевой мешок из брюшной полости. Чаще всего это большой сальник, петли тонкой кишки.
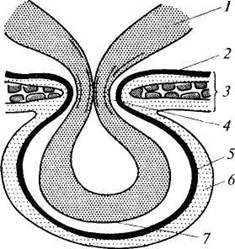
Рис. Основные элементы грыжи: 1— отводящая кишка; 2 — париетальная брюшина; 3 — передняя брюшная стенка; 4 — грыжевые ворота; 5 — грыжевой мешок; 6— оболочки грыжевого мешка; 7— грыжевое содержимое — петля кишки
Рассмотрим наиболее часто встречающиеся виды грыж. Пупочные грыжи образуются в области пупка. У новорожденных детей может наступить самоизлечение. Консервативное лечение до 2 — 3 лет заключается в проведении массажа и занятиях лечебной физкультурой, направленной на развитие брюшного пресса. В более поздние сроки пупочное кольцо самостоятельно не закрывается и в возрасте старше 5 лет необходимо оперативное лечение. Приобретенные пупочные грыжи встречаются довольно часто у взрослых. Паховыми грыжами называются грыжи, которые образуются в паховой области. Они значительно чаще встречаются у мужчин. Они могут быть прямыми, косыми и пахово-мошоночными. Прямые паховые грыжи имеют шарообразную форму и расположены выше паховой складки, косые имеют овальную форму и идут по паховой складке. Пахово-мошоночные грыжи выходят в мошонку. Бедренные грыжи возникают в основном у женщин и встречаются значительно реже паховых. Она располагаются на бедре ниже паховой складки. Диафрагмальные грыжи чаще бывают врожденными и представляют собой порок развития диафрагмы. Приобретенные диафрагмальные грыжи встречаются после травмы или возникают в области пищеводного отверстия. При этих грыжах возникают расстройство дыхания, сердечной деятельности, одышка, особенно после еды. Для грыж пищеводного отверстия диафрагмы характерны рвота, боли в животе, изжога. При рентгенологическом исследовании с контрастным веществом в области грудной клетки видны петли кишечника. Послеоперационные грыжи составляют около 15 % грыж. Они образуются в области послеоперационного рубца, чему способствуют проведенные через операционную рану тампоны и дренажи, инфицирование и нагноение операционной раны, ухудшение регенерации тканей, повреждение нервов во время операции, большая нагрузка в послеоперационном периоде. Наружные грыжевые оболочки представлены рубцовой тканью, плотно сращенной с грыжевым мешком или кожей с подкожной клетчаткой и операционным рубцом посередине. Грыжевые ворота и окружающие ткани также рубцово изменены. Послеоперационные грыжи часто невправимые. Наиболее опасным осложнением грыжи является ущемление. Ущемление — это сдавление содержимого грыжи в области грыжевых ворот. В результате ущемления в грыжевом содержимом прекращаются кровоснабжение и иннервация, развиваются застой крови и некроз тканей. Важнейшими симптомами ущемленной грыжи являются внезапно возникающие боли в области грыжи, ее увеличение, невправимость, резкое напряжение и болезненность грыжевого выпячивания. Симптом кашлевого толчка отрицательный. Через некоторое время развивается картина острой кишечной непроходимости: схваткообразные боли в животе, рвота, задержка стула и газов. При ущемлениях наибольшие изменения возникают в области странгуляционной борозды на месте сдавления грыжевого содержимого. В результате венозного застоя, развиваются отек содержимого грыжи, экссудация в просвет полого органа и в просвет грыжевого мешка или в окружающие ткани (при ложных грыжах). Экссудат бывает сначала прозрачным, в последующем геморрагическим, гнойным. Экссудат в грыжевом мешке называют грыжевой водой. Распространение воспалительного процесса на окружающие ткани приводит к воспалению грыжи, развитию свищей, перитонита, сепсиса. Насильственное или самостоятельное вправление ущемленной грыжи, ее вправление во время операции может вызвать следующие осложнения: повреждение грыжевого содержимого с развитием перитонита и внутреннего кровотечения; вправление некротически измененного грыжевого содержимого с развитием перитонита. Клиническая картина грыж. Грыжи развиваются постепенно. При тяжелой физической нагрузке больной ощущает покалывающие боли на месте формирующейся грыжи. Боли вначале мало беспокоят, но постепенно нарастают и начинают мешать при движении. Через некоторое время больной обнаруживает у себя выпячивание, которое увеличивается при физической нагрузке и исчезает в покое. Выпячивание постепенно увеличивается и приобретает округлую или овальную форму, появляется при малейшей физической нагрузке. Если выпячивание самостоятельно исчезает в покое, в горизонтальном положении или при легком надавливании руками на него, то такая грыжа называется вправимой. При вправимой грыже отмечается положительный симптом кашлевого толчка — ощущение толчка ладонью, приложенной к грыжевому выпячиванию при кашле. При невправимой грыже грыжевое выпячивание не меняет величины и формы или несколько уменьшается в покое и при надавливании на нее. Как правило, такие больные жалуются на постоянные боли, усиливающиеся при физической нагрузке, иррадиацию болей по всему животу, диспептические расстройства. Тактика при ущемленной грыже. При ущемленной грыже противопоказаны тепловые процедуры, обезболивание, спазмолитики, попытки ручного вправления. Показана экстренная госпитализация в хирургический стационар на носилках в позе, удобной для больного. При самопроизвольном вправлении при транспортировке также показана экстренная госпитализация для динамического наблюдения больного в стационаре. Лечение грыж живота. Основным методом лечения грыж живота является оперативный — грыжесечение. Консервативному лечению подлежат грыжи у детей до 4 лет, если они вправимые и не ущемились. При консервативном лечении используются массаж мышц живота, лечебная физкультура, игры без физической нагрузки. Противопоказанием к оперативному лечению неущемленных грыж являются: выраженная дыхательная и сердечно-сосудистая недостаточность, активный туберкулез, злокачественные опухоли. Носить бандаж тем, кто будет оперироваться, противопоказано, так как длительное ношение способствует расширению грыжевых ворот. Применяют несколько видов оперативных вмешательств — аутогерниопластику (закрытие грыжевых ворот осуществляют с помощью собственных тканей больного) и аллогерниопластику (используют различные синтетические трансплантаты, как правило, из полипропилена). Ущемленные грыжи требуют экстренного хирургического вмешательства. Перед плановой операцией пациенту проводится амбулаторное обследование. В стационаре накануне операции вечером и утром делается очистительная клизма. Операция, как правило, проводится под местной анестезией. При обширных вентральных грыжах перед операцией в течение 2 недель туго бинтуют живот для профилактики резкого повышения внутрибрюшного давления, проводят лечебную физкультуру и обучают грудному дыханию. При ущемленной грыже пациента срочно госпитализируют в хирургическое отделение для неотложной операции. Введение обезболивающих и спазмолитиков недопустимо, так как может произойти самовправление. Подготовка к операции проводится не более 1,5 часов. Начинают операцию под местной анестезией. После операции (грыжесечение) пациенту назначают постельный режим на 2 суток. Через 2 часа после операции, прошедшей без осложнений, разрешают пить и принимать жидкую пищу. На 2-е сутки пациента переводят на общий стол. После подъема с постели пациенту рекомендуют носить плотный пояс вокруг живота в течение 1 —2 недель и ограничивать физическую нагрузку на 3 — 4 недели. После операции по поводу пахово-мошоночной грыжи для уменьшения отека мошонки применяют суспензорий. Осложнения язвенной болезни К осложнениям язвенной болезни желудка и двенадцатиперстной кишки относят перфорацию (прободение), пилородуоденальный стеноз, малигнизацию, язвенное кровотечение, пенетрацию.
Перфорация (прободение) — это сквозное отверстие стенки желудка или двенадцатиперстной кишки в области язвы, проникающей в свободную брюшную полость. С момента перфорации желудочно-дуоденальное содержимое поступает в свободную брюшную полость, развивается острый перитонит. Задачей фельдшера является распознавание перфорации без уточнений локализации и причин, вызвавших ее. Клиническая картина. Прободение язвы начинается с острой и сильной боли, чаще в области эпигастрия или правого подреберья, реже — в области левого подреберья. Боль характеризуется как «кинжальная». Сначала она иррадиирует под правую или левую лопатку, в надключичные области, различные области живота. Характерно выраженное напряжение мышц переднебоковой стенки — живот втянут, имеет форму ладьи, консистенцию доски. У мужчин возможно подтягивание яичек к поверхностным паховым кольцам и полового члена к передней брюшной стенке вследствие напряжения мышцы, поднимающей яичко, и к поверхностной фасции живота (симптом Бернштейна). Попадание из просвета желудка или двенадцатиперстной кишки в брюшную полость воздуха и его концентрация в области печени обусловливают наличие типичных симптомов, например симптома Спижарного (проявление пневмоперитонеума) — уменьшение или исчезновение притупления перкуторного звука в области печени. При УЗИ, рентгенологическом исследовании больного в положении стоя свободный газ в брюшной полости определяется, как правило, в форме серпа, при исследовании в положении на спине — под печенью или впереди от нее в форме полосы, а при исследовании в положении на левом боку — сбоку от печени в форме полосы. Дальнейшая клиническая картина обусловливается развитием перитонита. Прободная язва может стать прикрытой (кусочками пищи, фибрином, спайками, сальником), что вызывает уменьшение симптоматики. В любой момент с открытием перфорационного отверстия возможно повторение начала прободения или ухудшение состояния. Диагностика осуществляется по общепринятым принципам диагностики перитонита с использованием методов обследования желудка и двенадцатиперстной кишки. Тактика. Тактика такая же, как и при остром животе. Обезболивание категорически противопоказано! Лечение. Лечение осуществляют по общепринятым принципам лечения перитонита. В основном оно оперативное. Во время операции прободное отверстие язвы ушивают, возможно, иссечение или резекция желудка. Операция может быть дополнена стволовой ваготомией, а при явлениях стеноза — пилоропластикой, гастроэнтероанастомозом. Пилородуоденальный стеноз. Сужение, которое развивается в результате отека, инфильтрата, спазма пилородуоденального отдела в области язвы и ее рубцевания, называется пилородуоденальный стеноз. Клиническая картина. Различают три степени стеноза. В стадии компенсации состояние больных удовлетворительное. На фоне язвенного симптомокомплекса отмечается чувство полноты и тяжести в эпигастральной области после обильного приема пищи, которое уменьшается вместе с болью или исчезает после рвоты. Несколько чаще, чем прежде, появляются изжога, рвота желудочным содержимым с кислым привкусом, тошнота, отрыжка. Эвакуация из желудка рентгеноконтрастной массы замедлена до 6—12 часов. Для стадии субкомпенсации характерны резкие схваткообразные боли, сопровождающиеся переливанием, урчанием, что связано с усиленной перистальтикой желудка. Усиливается чувство тяжести и полноты в эпигастральной области. Типична отрыжка с неприятным запахом сероводорода вследствие длительной задержки пищи в желудке. Часто возникает обильная рвота, приносящая облегчение. Рвотные массы содержат пищу, принятую задолго до рвоты. Наблюдаются общая слабость, быстрая утомляемость, истощение, нарушения водно-электролитного баланса и кислотно-щелочного равновесия. Эвакуация из желудка рентгеноконтрастной массы наступает не позже чем через 24 часа. Стадия декомпенсации характеризуется декомпенсацией моторно-эвакуаторной функции желудка, сопровождающейся ослаблением его перистальтики и более выраженными симптомами, чем при субкомпенсированном стенозе. Обильная рвота, иногда многократная, возникает каждый день. Рвотные массы содержат зловонные разлагающиеся многодневные пищевые остатки. После рвоты наступает облегчение на несколько часов. У некоторых больных возникает диарея вследствие поступления продуктов брожения из желудка в кишечник. Больные резко обезвожены, адинамичны. Отмечаются сухость языка, слизистых оболочек, кожи, снижение тургора кожи. Эвакуация из желудка рентгеноконтрастной массы задерживается более чем на 24 часа. При стенозе нарушения водно-электролитного баланса и кислотно-щелочного равновесия могут приводить к уменьшению ОЦК, гипокалиемии, гипохлоремии, метаболическому алкалозу. Уменьшение ОЦК сопровождается головокружением, обмороками, коллапсом, тромбозами, снижением АД, ослаблением и учащением пульса, бледностью и похолоданием кожи, снижением диуреза. Гипокалиемия проявляется мышечной слабостью, парезами и параличами. Гипокалиемические расстройства межреберной мускулатуры и диафрагмы могут привести к нарушениям и остановке дыхания, эти же расстройства сердечной мышцы — к аритмиям и остановке сердца, расстройства мышечной ткани в стенке желудка и кишечника — к их динамической непроходимости. При алкалозе снижается уровень плазменного кальция, вследствие чего развивается гастрогенная тетания: общие судороги, тризм, сведение пальцев кистей (рука акушера — симптом Труссо), подергивание мышц лица при поколачивании в области ствола лицевого нерва (симптом Хвостека). Диагноз уточняется во время рентгенологического исследования, фиброгастродуоденоскопии и др. Лечение. Проводят только хирургическое лечение. Предоперационная подготовка включает противоязвенное лечение, терапию нарушений водно-электролитного обмена, систематическую аспирацию желудка через зонд. Как правило, выполняют резекцию желудка или ваготомию с пилоропластикой. Малигнизация язвы. Озлокачествление с исходом в рак наблюдается чаще при хронических, особенно каллезных, язвах, преимущественно у больных среднего и пожилого возраста, чаще у мужчин. Язва желудка является предраковым заболеванием, язва двенадцатиперстной кишки малигнизируется крайне редко. Наиболее часто рак желудка локализуется в области пилороантрального отдела, малой кривизны и кардиального отдела, реже — в области тела, дна и большой кривизны. Рак желудка может распространяться на пищевод и двенадцатиперстную кишку, прорастая во все слои желудка: поджелудочную железу, желудочно-ободочную связку, поперечную ободочную кишку и ее брыжейку, большой и малый сальники, на диафрагму, заднюю брюшину, печеночно-двенадцатиперстную связку, в печень, селезенку, брюшную стенку. Метастазирование рака желудка чаще всего происходит по четырем основным лимфатическим коллекторам и в соответствии с локализацией лимфатических узлов включает четыре этапа. В первую очередь поражаются регионарные лимфатические узлы и узлы, расположенные по ходу крупных артериальных сосудов, брюшной аорты. Метастазирование в отдаленные ткани и органы осуществляется преимущественно гематогенным путем. Имплантационное метастазирование возможно после прорастания всех слоев желудка, при этом метастатическое обсеменение брюшины называется канцероматозом. Отдаленные метастазы рака желудка наблюдаются в надключичных лимфатических узлах между ножками левой грудино-ключично-сосцевидной мышцы (вирховский метастаз), яичниках (Крукенберговский метастаз), брюшине заднего дугласова пространства (метастаз Шнитцлера), пупке, печени, поджелудочной железе, селезенке, почке, надпочечниках, легких, плевре, костях, мозге и других тканях и органах. Клиническая картина. На ранней стадии рак желудка не имеет специфических симптомов, на поздней характерно многообразие клинической картины, что связано с локализацией опухоли, ее макроскопической формой и гистологической структурой, распространением и метастазированием. Боль в эпигастральной области бывает различного характера и интенсивности. Если опухоль не выходит за пределы органа, различают две разновидности болей: 1) постоянные, тупые, ноющие, не зависящие от приема пищи или слегка усиливающиеся после еды; 2) периодические, острые, возникающие спустя некоторое время после приема пищи. При распаде опухоли, развитии гнилостных процессов, нарушении эвакуации содержимого желудка в двенадцатиперстную кишку наблюдаются изжога, рвота, тошнота, отрыжка. При пальпации в эпигастральной области определяется опухолевидное образование. При раке пилороантрального отдела характерна симптоматика пилородуоденального стеноза. Рак средней и верхней третей малой кривизны, тела и большой кривизны желудка долго может протекать бессимптомно. При раке кардиального отдела желудка клиника сходна с раком пищевода. Рак дна желудка относится к «немым» ракам. На поздних стадиях клиническая картина дополняется синдромом малых признаков, симптомами распространения и метастазирования рака желудка. В зависимости от преобладания тех или иных симптомов выделяют следующие клинические формы рака желудка: гастралгическая (болевая), диспептическая, стенотическая, анемическая, кардиальная, энтероколитическая, печеночная, асцитная, метастатическая, легочная, «немая», фебрильная. Диагностика осуществляется на основании данных фиброгастродуоденоскопии с биопсией опухоли, рентгенологического исследования. Лечение. Лечение осуществляется по общепринятым принципам лечения опухолей. Его основой является хирургический метод — гастрэктомия с удалением опухоли, регионарных лимфатических узлов, малого и большого сальников. При неоперабельных раках желудка для облегчения страдания больных, предупреждения голодной смерти проводят паллиативные операции: гастроэнтероанастомоз, гастростомию, еюностомию.
|
||||
|
Последнее изменение этой страницы: 2016-08-26; просмотров: 1081; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.119.142.113 (0.01 с.) |