Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Дисфункция верхних отделов глоткиСодержание книги
Поиск на нашем сайте
Многие заболевания центральной нервной системы приводят к дисфагии (нарушение глотания). Поскольку нервные структуры, ответственные за иннервацию глоточной части участка прохождения пищевого комка, находятся в стволе мозга, наиболее тяжелые расстройства глотания наблюдаются при инфарктах в этой зоне мозга. В таких случаях происходит либо полная потеря способности глотания, либо развиваются тяжелые нарушения начальной фазы глотания. Билатеральные инфаркты в области ствола мозга вызывают более тяжелые и труднообратимые нарушения. Основные наблюдаемые нарушения при поражениях мозга включают: выраженное снижение способности сокращения мышц глотки при глотании, недостаточный контроль со стороны языка за пищевым комком из-за нарушения иннервации мускулатуры языка и потери координированного проталкивания пищи, плохое очищение глотки и аспирацию пищевых масс (рис. 2-4). Результатом дисфагий из-за цереброваскулярных заболеваний могут быть аспирационная пневмония, дегидратация, потеря веса и даже смерть. Другие заболевания, при которых нарушаются механизмы глотания, включают полиомиелит (вирусное поражение ядер и аксонов ствола мозга), способный привести к дизартрии и дисфагии из-за слабости мышц глотки, и амиотрофический латеральный склероз (дегенерация мотонейронов в мозге, стволе мозга и спинном мозге) с повторной аспирацией во время и после глотания, возникающей из-за плохого очищения глотки. Слабость мышц языка является следствием либо особой формы амиотрофического латерального скле
Рис. 2-4. Дискоординация расслабления ВПС у больного с инсультом. Сокращение мышц глотки показано на двух верхних графиках, а тонус ВПС— на нижнем графике. Периодические (на первой записи) сокращения глотки происходят после того, как тонус ВПС приблизился к базальному уровню, а не при максимальном расслаблении сфинктера. Состояние улучшилось после проведения крикоглоточ-ной миотомии. (По: Yamada Т., Alpers D. H., Owyang С., Powell D. W., Silverstein F. E., eds. Textbook of Gasl-roclUerology, 2nd. ed. Philadelphia: J. B. Lippincott, 1995: 125.)
роза при более локализованном повреждении ствола мозга, либо болезни Паркинсона, которая клинически может походить как на полиомиелит, так и на амиотрофический латеральный склероз. При этом заболевании обязательными являются экстрабульбарные нарушения, такие как ригидность мышц и тремор конечностей. Мышечные нарушения, например мышечная дистрофия, могут быть причиной тяжелых дисфагий за счет вовлечения мышц языка и глотки. При этом часто встречаются носоглоточная регургитация и носовое звучание. Аспирация возникает из-за слабости мышц, поднимающих глотку. Больные стараются есть медленно и переходят на питание измельченной пищей, которая легче удерживается слабыми глотательными мышцами. Подсчитано, что пациенты отказываются от того или другого вида пищи, если более 10 % такой пищи вызывают аспирацию и поперхивание. Выявление расстройств речи и глотания исключительно важно для определения локализации поражения и выработки способов предотвращения аспирации. При прогрессивном нарушении глотания применяется кормление через носовой зонд, либо через гастростому, что является порой единственным возможным способом кормления. Другие состояния, при которых имеются нарушения, клинически похожие на мышечную дистрофию, включают миастению gravis (поражение ацетилхолиновых рецепторов на уровне нервно-мышечного синапса) а также состояния, которые вызывают сухость слизистой рта (ксеростомию), например первичная ксеростомия или ксеростомия, вызванная препаратами (антихолинергическими). Причинами нарушений функции верхнего пищеводного сфинктера (ВПС) и проксимальной поперечнополосатой мускулатуры пищевода являются заболевания, поражающие мускулатуру (дерматомиозит) и вызывающие прогрессирующее сужение ВПС (после ларингэктомии). Прогрессирующее нарушение функции поперечнополосатых мышц пищевода приводит к верхнепищеводной дисфагии, похожей на дисфагию, обусловленную нарушениями функции носоглотки или верхних отделов глотки. Диагноз дерматомиозита подтверждают характерная сыпь на лице (гелиотропная сыпь), общая мышечная слабость, особенно в верхних и нижних конечностях, и биохимические показатели мышечного воспаления (повышение в крови активности ферментов альдолазы, лактодегидрогеназы и креатинфосфокиназы). Поставить диагноз "сужение ВПС" гораздо сложнее. Такое сужение вызывает прогрессирующую дисфагию при проглатывании твердых пищевых комков или больших объемов жидкости. Развитие прогрессирующего сужения ВПС необходимо заподозрить в том случае, если нет данных за дисфункцию глотки и обнаруживается увеличение m. cricopharyngeus. Это прогрессирующее сужение может привести к появлению в нижней части глотки выпячивания, имеющего заднее направление, которое называется дивертикулом Зенкера. При этом состоянии развивается прогрессирующая задержка пищи и дисфагия (рис. 2-5). Недостаточное расслабление ВПС также может обнаруживаться, но, как правило, выявляется лишь в тяжелых случаях. Расширение ВПС или удаление m. cricopharyngeus может улучшить состояние больного.
Дисфункция тела пищевода
Основные двигательные расстройства, поражающие тело пищевода включают ахалазию, диффузный спазм пищевода и склеродермию. Ахалазия характеризуется потерей тормозной нервной регуляции гладких мышц тела пищевода и НПС. Холинергическая регуляция остается обычно нормальной. Диагностике способствуют данные о полной утрате перистальтики, сочетающейся с недостаточным расслаблением нижнего пищеводного сфинктера. В начальных стадиях заболевания отмечается задержка пищи в средних и нижних отделах пищевода. Проталкивание твердого пищевого комка осуществляется жидкостями, проходящими преимущественно под действием силы тяжести. Дисфагия обычно прогрессирует, но достаточно медленно, что позволяет больным не обращаться к врачу, если они сумели подобрать диету, соответствующую данному состоянию. Наиболее часто больные жалуются на похудание и аспирацию пищи, что свидетельствует о задержке пищи в расширенном пищеводе. Лечение включает: лекарственную терапию, например применение блокаторов кальциевых каналов, которые уменьшают давление НПС; механическую дилатацию НПС (для снижения базального тонуса); и хирургическое пересечение НПС и гладких мышц пищевода для облегчения прохождения пищи. Новым методом лечения, дающим обнадеживающие результаты, является инъекция ботулинического токсина в НПС (для снижения холинергической иннервации и давления НПС). Диффузный спазм пищевода, также как и ахалазия, обусловлен потерей тормозного контроля за гладкой мускулатурой пищевода при сохраняющейся нормальной функции НПС. Главным симптомом является боль в грудной клетке, обусловленная одновременным сокращением всех отделов пищевода. Иногда как вторичное осложнение наблюдается дисфагия. Диффузный спазм пищевода — редкая причина загрудинных болей, которые могут быть похожи на боли при спазме коронарных сосудов. Лечение сводится к применению блокаторов кальциевых каналов и нитратов, снижающих тонус пищевода.
Рис. 2-5. (A) Вид спереди заполненного барием дивертикула Зенкера (стрелка). Суженный сегмент дистальнее — тень m. cricopharyngeus. (В) Вид сбоку дивертикула Зенкера (стрелка) у того же больного. Сразу дистальнее дивертикула выянляется сильное закрытие верхнего пищеводного сфинктера m. cricopharyngeus. (Но: Yamada Т., Alpcrs D. 11., Owyang С., Powell D. W., Silverstein F. E., eds. Textbook of Gastrocnicrology, 2nd ed. Philadelphia: J. B. Lippincott, 1995: 1168.)
При склеродермии, которая относится к первичным коллагенозам, поражаются как кожа, так и внутренние органы. Наиболее часто в желудочно-кишечном тракте поражается пищевод. Погрессирующее замещение гладкой мускулатуры пищевода и НПС плотной фиброзной тканью приводит к постепенной потере пищеводной перистальтики и заметному снижению давления НПС. Основными симптомами при этом нарушении являются дисфагия и кислый гастроэзофагальный рефлюкс (изжога и срыгивание). Поскольку кислота длительно воздействует на неперистальтирующий, слабо сокращенный пищевод, почти всегда происходит повреждение слизистой оболочки пищевода, развивается воспаление (эзофагит), которое часто прогрессирует. Иногда наблюдаются стриктуры пищевода, кишечно-желудочная метаплазия (пищевод Барретта) и даже развитие аденокарциномы пищевода. Для лечения используются препараты, снижающие кислотность желудочного сока (антагонисты Н2-рецепторов и ингибиторы протонных каналов), а также препараты, стимулирующие кинетику (цизаприд, метоклопрамид). Лечение обычно неэффективно при прогрессировании фиброза.
Дисфункция нижнего пищеводного сфинктера
Основным проявлением дисфункции нижнего пищеводного сфинктера является гастроэзофагальный рефлюкс. Снижение давления в НПС уменьшает эффективность эзофагальногастрального барьера, поскольку имеется несоответствующее расслабление НПС, при котором абдоминальное давление начинает превышать давление НПС (рис. 2-6). У всех больных периодически появляются жалобы на изжогу и регургитацию, но постоянно эти нарушения наблюдаются только у 7 % больных. Кроме того, могут быть и жалобы на боли в грудной клетке некардиального происхождения, включая боли, связанные с физической нагрузкой; жалобы на неприятные ощущения в области шеи при глотании; появляются кашель и экспираторная одышка. Для кислого рефлюкса при низком давлении НПС характерен эзофагит с образованием эрозий, язв и стриктур пищевода. При нормальном давлении НПС, даже при одинаковой частоте рефлюксов, степень повреждения пищевода значительно меньше, что и отличает эти два состояния. Диагноз обычно ставится по клиническим проявлениям, но иногда может дополнительно потребоваться либо проведение эндоскопического исследования, либо суточное мониторирование рН. Главной целью при лечении является снижение продукции соляной кислоты. Для этого применяются антагонисты Н2-рецепторов и ингибиторы протонных каналов, а также препараты, ускоряющие пассаж кислого содержимого (цизаприд, метоклопрамид). Часто такое лечение проводится в течение длительного времени. Хирургическое лечение включает создание дополнительного антирефлюксного барьера (путем подтягивания тканей желудка вокруг дистального отдела пищевода для повышения давления НПС). Оно необходимо молодым пациентам для продолжительной коррекции, а также тем больным, кому не помогла лекарственная терапия. В 20 % случаев эта операция не дает положительного результата.
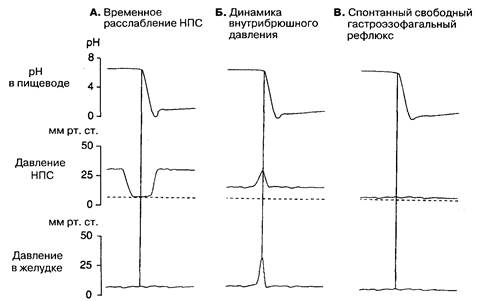
Рис. 2-6. Схематическое представление о трех различных механизмах возникновения гастроэзофагального (ГЭ) рефлюкса. ГЭ рефлюкс может быть (А) вследствие транзиторного расслабления НПС; (Б) как стресс-рефлюкс при временном увеличении внутрибрюшного давления, которое превышает сопротивление НПС; (В) как спонтанный рефлюкс через анатомический сфинктер. (По: Dodds W. J., DentJ., HoganW.J„etal. Mechanisms of gastroesophageal reflux in patients with reflux esophagitis.N. Eng. J.Med.307: 1547,1982.)
Клиническая оценка
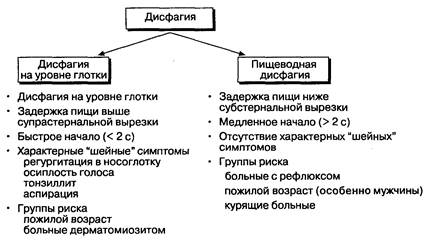
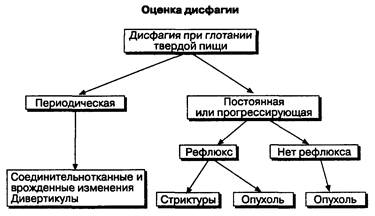
Пациенты с дисфагией и болью в грудной клетке должны быть тщательно обследованы для максимально точной диагностики и лечения при минимальных затратах. В большинстве случаев ответы на три или четыре вопроса позволяют точно оценить состояние больного и поставить диагноз. Первые шаги обследования должны быть направлены на определение того, с нарушениями какой части верхних отделов ЖКТ — глотки или пищевода — связаны дисфагии (рис. 2-7). Задержка пищи в области горла обычно означает наличие расстройств на уровне глотки, в то время как подобные явления, происходящие на уровне грудной клетки, связаны с пищеводными нарушениями. Задержка пищи на уровне надгрудинной вырезки (ямки) может быть следствием любого из этих нарушений, что диктует необходимость дальнейшего обследования. Важно выяснить и продолжительность задержки пищи. Если от начала глотка до признаков дисфагии проходит более 2 с, то обычно это свидетельствует о дисфункции пищевода. Наличие в анамнезе кашля, охриплости голоса, регургитации в нос, а возможно, и серьезных заболеваний центральной нервной системы помогают выявить расстройства на уровне глотки. Далее проводят исследование функции глотания с использованием бария в различной консистенции. Во время исследования для получения максимальной информации необходимо четко руководить действиями пациента. Специфическое уменьшение объема глотка для предупреждения возможной аспирации и облегчения его прохождения выявляется сразу. В этом случае постановке правильного диагноза способствует сопоставление данных, полученных в ходе исследования, с данными объективного обследования. Если же причина дисфагии заключается в нарушении функции пищевода, то следующим этапом обследования будет оценка того, какая пища вызывает дисфагические расстройства: только твердая или твердая и жидкая (рис. 2-8). Нарушение глотания твердой пищи предполагает наличие механической непроходимости пищевода; если же нарушается прохождение и жидкой пищи, то это скорее свидетельствует о нарушении перистальтики пищевода. Нарушение глотания твердой пищи иногда является симптомом дисфагий, обусловленных на ранних стадиях заболевания многими причинами, поэтому для постановки правильного диагноза исключение наличия механической обструкции не означает прекращение обследований. Периодические дисфагии, связанные с глотанием твердой пищи, нередко возникают вследствие врожденной патологии, но могут быть признаком и серьезных приобретенных заболеваний (рис. 2-9). Такие длительно существующие нарушения предполагают наличие либо кислого рефлюкса, либо опухоли. Пожилой возраст, отсутствие изжоги и быстрая потеря массы тела у больного часто указывают на опухоль. Длительно существующие симптомы рефлюкса означают наличие либо стриктур, либо аденокарциномы, развившейся из-за кишечной метаплазии пищевода, к которой приводит рефлюкс. В обоих случаях необходимо эндоскопическое исследование с биопсией слизистой оболочки пищевода.
Рис. 2-7. Выявление дисфагии в зависимости от иарушения функции глотки и пищевода
Рис. 2-8. Оценка дисфагии: нарушение глотания твердой или жидкой пищи
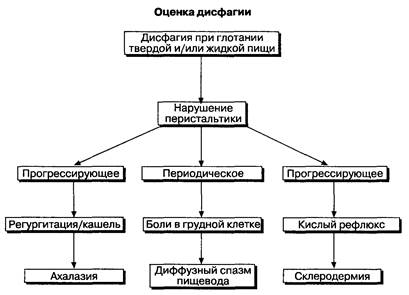
Дисфагия при глотании твердой и жидкой пищи указывает на нарушение двигательной активности пищевода (рис. 2-10). Дисфагия у пациентов с ахалазией пищевода имеет тенденцию к прогрессированию, хотя и очень медленному. Иногда больные жалуются на боли в груди, но обычно боли являются вторичными. Ночной кашель, регургитация или аспирация часто сопровождают данное состояние и связаны с застоем пищи в пищеводе. В некоторых случаях у больных отмечается повышенная продукция слизи. Периодическое возникновение болей с явлениями дисфагии только во время болевого приступа свидетельствует о диффузном спазме пищевода. На ранних стадиях склеродермии часто наблюдаются проявления дисфагии, но при этом, как правило, развивается гастроэзофагальный рефлюкс. Кроме того, дополнительными признаками склеродермии являются истончение кожи
Рис. 2-9. Оценка дисфагии при глотании твердой пищи
Рис. 2-10. Оценка нарушений глотания твердой и/или жидкой пищи
и просвечивание через кожу сосудов, ишемические изменения пальцев рук и ног, а также уменьшение амплитуды дыхательных движений.
Клинический случай
Мужчина в возрасте 32 лет обратился к врачу с жалобами на затруднение глотания, появившееся 4 года назад. Через 2—3 с после проглатывания любой твердой пищи он отмечает чувство сдавливания в области над грудиной. В первое время эти ощущения были редкими, но в последний год стали постоянными и появляются при каждом приеме пищи. При расспросе выяснилось, что больше года пациента беспокоят "булькание" в груди и кашель после пробуждения. Эти нарушения уменьшаются после того, как он выпивает немного воды, хотя иногда вода сама провоцирует кашель. Пациент отрицает наличие ощущения удушья или чувства усталости во время еды, регургитацию через нос и рот, изжогу, боли в горле, снижение массы тела, желудочно-кишечные кровотечения (нет крови в стуле, а также черного и дегтеобразного стула). У пациента нет болей или повышенной болезненности мышц, изжоги или кислой регургитации; кроме того, ни у него, ни у родственников не было таких заболеваний, как системные коллагенозы или опухоли. Данные объективного обследования, а также лабораторных исследований, включающих клинический анализ крови, СОЭ, уровни глюкозы, креатинина и ферментов печени в крови, в пределах нормы.
Вопрос 1. В данном случае эти расстройства глотания связаны с нарушениями функции глотки или пищевода? Ответ. Расстройства функции глотки трудно предположить без наличия у больного фарингеальных симптомов, например регургитации в полости рта и носа, а также при отсутствии предшествующих цереброваскулярных заболеваний, коллагенозов или неврологических расстройств (утомляемость во время еды может быть признаком миастении gravis). Появление субъективных ощущений через 2—3 с после глотания является признаком расстройства функции пищевода.
Вопрос 2. Нарушен процесс глотания только твердой пищи или также и жидкой? Ответ. Хотя пациент главным образом жаловался на нарушение глотания твердой пищи, периодические расстройства глотания жидкостей при отсутствии кахексии делают маловероятным предположение о механической причине дисфагии. Однако для полного исключения наличия анатомических расстройств необходимо провести дальнейшее обследование. С учетом перечисленных выше симптомов было проведено рентгенографическое исследование верхних отделов ЖКТ (рис. 2-11).
Вопрос 3. Что показало рентгенографическое исследование? Ответ. Обнаружена выраженная дилатация пищевода и видны остатки пищи в пищеводе (в верхних отделах). Кроме того, выявляется гладкое сужение пищевода в дистальных отделах без наличия локальных дефектов в пищеводе или желудке. Хорошо виден уровень жидкости в желудке.
Вопрос 4. Что делать дальше? Ответ. Необходимо выполнить эзофагальную манометрию, т. к. это позволит лучше документировать нарушение двигательной способности (перистальтики) пищевода и даст возможность правильного выбора лечения (дилатацию или хирургическое лечение).
На следующем этапе была выполнена эзофагальная манометрия, которая показала полное отсутствие перистальтики пищевода и нарушение расслабления НПС (рис. 2-12).
Рис. 2-11. Классические рентгенографические признаки ахалазии пищевода: расширение пищевода, гладкое его сукение в гастроэзофагальной зоне (картина "птичьего клюваi") и наличие оставшегося в пищеводе бария. (По: Vamada Т., Alpers D. H., Owyang С., Powell U. W„ Silverstein F. E., eds. Atlas of Gastroenterology, Philadelphia: I B. Lippincott, 1992:126.)
Вопрос 5. Какой диагноз? Ответ. Диагноз — ахалазия пищевода. Рентгенографическое и манометрическое исследования показали наличие классических ее признаков. Ахалазия — первое заболевание, выявленное как причина нарушения моторной функции пищевода. Первое описание больного с ахалазией принадлежит Томасу Виллису, он же выполнил и первую механическую дилатацию пищевода китовым усом с марлевым тампоном на конце. Ахалазия обычно наблюдается у пациентов в возрасте 25— 60 лет и чаще является приобретенным нарушением, которое встречается с частотой 10—15 случаев на 100000. По-видимому, основной причиной развития ахалазии пищевода является первичное неврологическое нарушение с поражением ствола
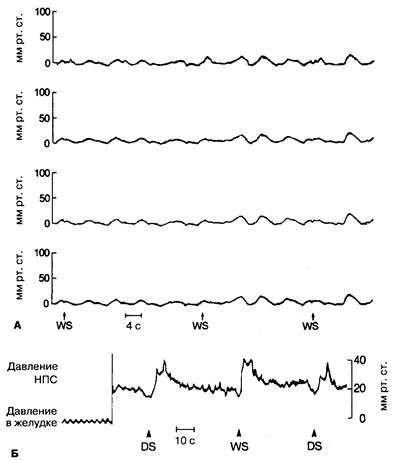
Рис. 2-12. Типичные результаты манометрического исследования тела пищевода (А) и НПС (Б) при ахалазии. Запись сокращений мускулатуры тела пищевода от проксимальных к дистальным отделам (на рисунке представлены 4 графика, полученные при измерениях каждых 5 см пищевода) показывает полное отсутствие перистальтики во время серий глотков жидкой консистенции: DS — глоток сухой консистенции, WS — глоток жидкой консистенции. Когда пищевод резко расширен, все спонтанные сокращения отсутствуют, и отмечаются лишь легкие колебания стенки пищевода вследствие продвижения болюса жидкости. НПС имеет нормальное базальное давление (20 мм рт. ст.) с неполноценным расслаблением после проглатывания как твердой, так и жидкой пищи. (По: Yamada Т., Alpers D. Н., Owyang С., Powell D. W., Silverstein F. E., eds. Atlas of Gastroenterology, Philadelphia: J. B. Lippincott, 1992: 126.)
мозга, блуждающего нерва, клеток интрамуральных ганглиев и гладких мышц в дистальных отделах пищевода. Основным механизмом таких нарушений является дефицит нейротрансмиттера, необходимого для мышечной релаксации. Этот нейротрансмиттер не относится к холинергическим и адренергическим. По всей вероятности, им является вазоактивный интестинальный полипептид (ВИП). Важная роль нарушений выработки ВИП в развитии ахалазии подтверждается тем, что при данной патологии его уровень, а также количество нейронов, его содержащих, снижено по сравнению со здоровыми людьми. Кроме того, не исключено, что большое значение для развития ахалазии имеют нарушения выработки оксида азота, являющегося вазодилататором и одновременно потенциальным релаксантом гладкой мускулатуры, поскольку его уровень в дистальных гладких мышцах тоже снижается при ахалазии. Нарушение выработки оксида азота может быть последним в цепочке нейромедиаторных расстройств, поскольку он высвобождается под действием вазоактивного интестинального полипептида из нейронов пищевода. Клинические признаки ахалазии — дисфагия, регургитация, изжога и боли в грудной клетке. Обязательный общий симптом — нарушение проглатывания твердой пищи, тогда как расстройства глотания жидкой пищи наблюдаются лишь у некоторых больных. Эти симптомы обычно нарастают постепенно (более 2-х лет), хотя иногда развиваются быстрее. Ощущения наполнения и сдавливания в груди являются наиболее ранними признаками, которые прогрессируют вплоть до появления симптомов, связанных с ощущением переполнения пищевода пищей и аспирацией пищи. Все эти нарушения усиливаются при эмоциональном стрессе и быстром приеме пищи. Проявления дисфагии всегда прогрессируют, хотя этот процесс может быть медленным. Задержка пищи в пищеводе нередко вызывает отвращение к еде, что может привести к истощению. Регургитация наблюдается у 60—90 % больных. Иногда срыгнутая масса содержит непереваренную пищу, съеденную несколько часов назад. Регургитация усиливается во время приема пищи. Нередко у таких больных развивается пневмония из-за попадания пищи в дыхательные пути; у больных с ахалазией пищевода аспирация может стать причиной смерти. Регургитация при ахалазии иногда принимается за нарушения процессов жевания и глотания, кроме того, симптомы при ахалазии бывают похожи на нейрогенную анорексию у молодых женщин. Частыми вторичными симптомами при ахалазии являются боль в грудной клетке и изжога. Боли в грудной клетке возникают из-за высокой сократительной активности пищевода, а также из-за воспаления слизистой оболочки пищевода вследствие застоя пищи или развития рака пищевода. Изжога вызывается повышением кислотности в пищеводе, которое не связано с гастроэзофагальным рефлюксом, а возникает вследствие ферментативного расщепления пищи в самом пищеводе и образования большого количества молочной кислоты. Диагноз подтверждается результатами рентгенологического исследования, эзофагальной манометрии, а также эндоскопического исследования. Рентгенографическое исследование пищевода с барием на ранних стадиях развития заболевания обычно выявляет уменьшение перистальтической активности дистальных отделов пищевода и гладкое сужение в зоне НПС. Собственно расширение пищевода отмечается только на поздних стадиях развития заболевания. Основную дифференциальную диагностику необходимо проводить с опухолями пищевода или стриктурами пищевода, возникшими из-за кислого рефлюкса. Выявление дефектов слизистой оболочки пищевода или локальных дефектов позволяет диагностировать опухоль. Наличие у больного длительно сушествующего кислого рефлюкса помогает при диагностике стриктур пищевода. Эндоскопическое исследование верхних отделов ЖКТ необходимо проводить всем пациентам старше 40 лет, а также тем, у кого характер жалоб позволяет предположить наличие опухоли (быстрое прогрессирование симптомов, выраженная потеря массы тела) и кому не помогла лекарственная терапия. Эзофагальная манометрия также является хорошим диагностическим тестом. Для подтверждения развития ахалазии пищевода необходимо выявить признаки отсутствия перистальтики и расслабления НПС. Высокий тонус НПС, наблюдаемый у 60 % пациентов, не обязательно является признаком ахалазии. Если же у больного нет всех вышеперечисленных симптомов, то и результаты применения лекарственной терапии, пневматической дилатации или хирургического лечения будут менее успешными. На основании данных рентгенографического исследования больному было назначено лечение антагонистами кальциевых каналов и нитратами, но оно оказалось безуспешным.
Вопрос 6. Почему были выбраны именно эти препараты? Ответ. И кальциевые блокаторы, и нитраты снижают давление НПС и давление в дистальных отделах пищевода, что потенциально улучшает прохождение пищевого комка. Эти препараты принимаются до еды и перед сном (для уменьшения ночной регургитации). Положительный эффект наблюдается только в 40 % случаев преимущественно при отсутствии расширения пищевода, наибольших результатов можно добиться при сочетании перорального приема с сублингвальным. Поскольку консервативное лечение оказалось неэффективным, было предложено проведение лечения либо хирургическими методами, либо с помощью пневматической дилатации НПС.
Вопрос 7. Как проводится такое лечение? Ответ. Проведение и пневматической дилатации, и хирургической операции способствует снижению давления НПС за счет механического повреждения его структур. При хирургическом методе лечения нижний пищеводный сфинктер пересекается вместе с циркулярными гладкими мышцами дистального отдела пищевода. Данный метод успешен в 80-90 % случаев при существующем риске развития постоперационных осложнений менее 1 %. Единственным осложнением может стать возникновение постоянного гастроэзофагального рефлюкса, для предотвращения которого часто во время миотомии проводят соответствующие процедуры. При пневматической дилатации осуществляется механическое расширение НПС с помощью раздуваемого воздухом баллончика (рис. 2-13). Эта процедура приводит к снижению давления НПС на 50—70 % и прогноз исхода этой операции считается наилучшим, если после нее давление НПС становится меньше 10 мм рт. ст. Пневматическая дилатация не дает стойкого положительного эффекта и ее приходится повторять более чем у 50 % больных. Хирургические методы лечения приводят к более стабильным результатам: повторная операция требуется только 10 % больных. Если в результате двух проведенных процедур дилатации положительный эффект не достигнут, больному показано хирургическое лечение. В случае, если первая пневматическая дилатация оказалась успешной, то и от повторной процедуры можно ожидать положительного результата, который будет свидетельствовать о наступлении длительного бессимптомного периода после каждой последующей дилатации. Большинство врачей считают, что первоочередным методом лечения должна быть пневматическая дилатация, а хирургическое лечение необходимо применять
Рис. 2-13. Два ги на пневматических дилататоров, используемых для лечения ахалазии пищевода. Баллон Райдера-Мюллера (вверху) имеет форму гантели и присоединен к полужесткой металлической основе. Боковой конец дилататора может быть введен но направляющему зонду. Применяются баллоны 3-х размеров: 2.9; 3.8; 4.8 см в диаметре при максимальном растяжении. Дилататор Риджифлекса (внизу) имеет баллон цилиндрической формы и катетер с двумя просветами, что позволяет ввести весь дилататор но направляющему зонду. Применяются баллоны следующих размеров: 3; 3.5 и 4 см в диаметре при максимальном растяжении. (По: Yamada Т., Alpers D. H., Owyang С., Powell D. W., Silverstein F. E., eds. Textbook ot'Gastroenterology, 2nd ed. Philadelphia:.). B. Lippincott, 1995: 1191.)
только при отсутствии положительного эффекта от дилатации. Однако пневматическая дилатация в 4—6 % случаев имеет осложнение в виде перфораций пищевода. В такой ситуации, как и пациенты с первичным направлением, больные поступают на репаративную хирургическую операцию. Пациенту в качестве лечения предложили провести пневматическую дилатацию. Эта процедура выполнялась дважды, но оба раза безуспешно. При эндоскопическом исследовании опухоль не выявили, и больному была произведена хирургическая операция.
Вопрос 8. Как вы думаете, что было обнаружено при операции? Ответ. Была обнаружена и удалена интрамуральная аденокарцинома проксимального отдела желудка размером 3 см. Утолщение слизистой оболочки составляло всего лишь 1—2 мм. У больного с ахалазией пищевода при проведении дифференциальной диагностики всегда необходимо исключить наличие опухоли. В данном случае возраст пациента, продолжительность нарастания симптомов, нормальные показатели рентгенографического и эндоскопического исследований не позволили правильно диагностировать рак. Опухоли чаще всего возникают в пищеводе и в проксимальных отделах желудка, хотя и мелкоклеточный рак легкого, лимфома, гепатома и рак простаты могут вызвать симптомы, напоминающие признаки ахалазии пищевода без поражения самого пищевода.
|
||
|
Последнее изменение этой страницы: 2016-04-19; просмотров: 448; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.62 (0.017 с.) |