Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Анатомо-физиологические особенности детского организмаСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
Введение Педиатрия изучает закономерности развития детей, причины и механизмы заболеваний, способы их распознавания, лечения и предупреждения. На каждом возрастном этапе жизни ребенку свойственны особые морфологические, физиологические и психологические особенности. Поэтому знание клинической анатомии и физиологии детей различного возраста является основой для понимания своеобразия методов исследования и оценки результатов. Кроме того, учет основных анатомо-физиологических особенностей позволяет определить конкретную организацию среды и режима жизни, вскармливания детей различных возрастных периодов. Целью данного пособия является: - овладением методами исследования детей, оценки функционального состояния различных органов и систем с целью диагностики отклонений от нормы, констатации функциональной недостаточности (декомпенсации) данной физиологической системы. - способствовать развитию логического и клинического мышления, умения делать выводы, выделять главные и запоминать отличительные признаки заболевания.
Содержание АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ДЕТСКОГО ОРГАНИЗМА.. 3 АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ НЕРВНОЙ СИСТЕМЫ У ДЕТЕЙ 6 АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ПОДКОЖНО-ЖИРОВОЙ КЛЕТЧАТКИ У ДЕТЕЙ 16 АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ЛИМФАТИЧЕСКОЙ СИСТЕМЫ У ДЕТЕЙ 18 МЕТОДИКА ОБСЛЕДОВАНИЯ ЛИМФАТИЧЕСКИХ УЗЛОВ.. 20 АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ МЫШЕЧНОЙ СИСТЕМЫ У ДЕТЕЙ 21 АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ КОСТНОЙ СИСТЕМЫ У ДЕТЕЙ 24 СЕМИОТИКА ПОРАЖЕНИЙ КОСТНОЙ СИСТЕМЫ... 26 АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ОРГАНОВ ДЫХАНИЯ У ДЕТЕЙ 29 МЕТОДИКА ОБСЛЕДОВАНИЯ ОРГАНОВ ДЫХАНИЯ.. 36 ИММУННАЯ СИСТЕМА У ДЕТЕЙ.. 61 ОБМЕН ВЕЩЕСТВ У ДЕТЕЙ.. 62 ТЕСТОВЫЙ КОНТРОЛЬ ДЛЯ ЗАКРЕПЛЕНИЯ ИЗУЧЕННОГО МАТЕРИАЛА.. 68 СПИСОК ИСПОЛЬЗУЕМОЙ ЛИТЕРАТУРЫ... 70 АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ДЕТСКОГО ОРГАНИЗМА
ОНТОГЕНЕТИЧЕСКОЕ РАЗВИТИЕ ДЕТСКОГО ОРГАНИЗМА
Поскольку ребенок постоянно растет, развивается и на каждом возрастном этапе жизни имеет свои анатомические, физиологические и психологические особенности, возникает потребность выделить в процессе человеческого онтогенеза ряд периодов развития. 1. Внутриутробный: А)эмбриональный - 0-3 месяцев; В)плацентарный - с 3 месяцев до рождения. Новорожденности - 0-28 дней. Грудной период - с 28 дней до 1 года. Преддошкольный - 1-3 года. Дошкольный возраст - 3-7 лет. 6.Школьный возраст: а)младший школьный возраст - 7-11 лет; б)старший школьный возраст - 12-18 лет. Среди этапов онтогенеза обобщенно выделяют два: внутриутробное развитие и постнатальное, или собственно детство. ВНУТРИУТРОБНЫЙ ПЕРИОД
Характеризуется морфогенезом, который воплощает в себя органогенез различных систем организма, что проявляется значительными изменениями формы и строения органов при чрезвычайно интенсивном росте. Внутриутробный период начинается от момента зачатия и длится до рождения ребенка, имея общую продолжительность в среднем 270 дней. Роды в срок - между 37-41 неделями гестации, преждевременные - до 37-й недели и после срока - после 41-й недели.
Выделяют несколько этапов внутриутробного развития: 1. Собственно зародышевый период. Он начинается от момента оплодотворения яйцеклетки и заканчивается имплантацией бластоциста в слизистую оболочку матки. Его продолжительность - одна неделя. 2. Период имплантации длится около 40 часов. 3.Эмбриональный период. Он продолжается 5-6 недель и характеризуется закладкой и органогенезом почти всех внутренних органов. 4.Эмбриофетальный период. Продолжается две недели, когда формируется плацента, что совпадает с окончательным формированием большинства внутренних органов. Этот период имеет важное значение, так как правильное формирование плаценты определяет дальнейшую интенсивность роста плода. 5.Фетальный период. Длится от 9 недель до рождения и делится на ранний и поздний. Ранний фетальный период продолжается с 9 по 28 неделю, характеризуется интенсивным ростом к тканевой дифференцировкой органов плода. Воздействие неблагоприятных факторов уже не приводит к формированию пороков развития, но может проявляться задержкой роста и дифференцировки органов и тканей. Совокупность изменений плода, возникающих в этом периоде, называется «ранниефетопатии». Поздний фетальный период начинается после 28-й недели беременности и длится до начала родов. Поражения плода в этом периоде не влияют на процессы формирования органов и дафференцировки тканей, но могут вызывать преждевременное прекращение беременности с рождением маловесного и функционально незрелого ребенка. Под воздействием инфекции возникает настоящий инфекционный процесс с морфологическими и клиническими признаками заболевания, характерного для данного возбудителя. В этот период обеспечиваются процессы депонирования солей.кальция, железа, меди, витаминов, которые в течение нескольких месяцев могут, поддерживал, баланс питания грудного ребенка. В последние недели беременности осуществляется созревание «сурфактанта», обеспечивающего нормальную функцию легких и эпителиальных выстилок дыхательного тракта.
Существует 2 критических периода внутриутробного развития плода: а) первые 3 месяца беременности. Происходит закладка органов, а воздействие неблагоприятных факторов может привести к порокам развития; б) последние 3 месяца беременности. Действие патогенных факторов может привести к преждевременным родам и рождению недоношенного ребенка. Неблагоприятные экзогенные факторы: -физические факторы (ионизирующая радиация и др.). -химические факторы (профессиональные вредности, пестициды, фармакологические препараты - стероиды, аспирин, противозачаточные средства, цитостатики и др,). -биологические факторы (вирусы, бактерии, грибы). -Психологические факторы (стрессы, эмоциональные перегрузки). Эндогенные факторы: -Генетические - мутантные гены, вызывающие пороки развития с доминантным или рецессивным типом наследования. -Токсикозы беременности. -Заболевания матери (болезни сердца, почек и др.). В патологии внутриутробного периода наибольшее значение имеют дефекты развития плода, врожденные уродства, внутриутробные заболевания и недонашивание. Необходимо отметить, что патология внутриутробного развития начинается задолго до оплодотворения - на стадии формирования родительских гамет, которые несут информацию о фенотипе здоровья и развития родителей за всю предысторию накопления генофонда. МЕТОДИКА ОБСЛЕДОВАНИЯ КОЖИ Включает в себя осмотр и пальпацию. ü Осмотр определяет: а) цвет кожи; б) чистоту кожи. У здорового ребенка цвет кожных покровов бледно-розовый или смуглый. При оценке чистоты кожи обращают внимание на высыпания (экзантемы) или другие патологические признаки (шелушение, рубцы, гиперпигментация и др.), их выраженность, локализацию и распространенность, а также на состояние сосудистой системы кожи - наличие сосудистых звездочек (телеангиоэктазии), гемангиом, выраженность и локализацию венозного рисунка. При описании элементов экзантемы устанавливают время их появления, характер (пятно, папула, везикула и т.д), локализацию, размеры, количество, цвет кожи, на которой возникла сыпь. Проводится осмотр придатков кожи - волос и ногтей. При оценке волос учитывают равномерность их роста, избыточный рост (на конечностях, на спине и др.), внешний вид (в норме блестящие и ровные). При осмотре ногтей оценивают равномерность поверхности и ровность края, цвет ногтевого ложа, околоногтевой валик. ü При пальпации кожи оценивают: а) влажность; б) эластичность; в) температуру. Влажность определяется поглаживанием кожи тыльной поверхностью кистей рук по симметричным участкам тела - груди, спине, конечностям, ладоням и стопам. Эластичность определяется на тыльной поверхности кистей рук путем захвата кожи в складку' большим и указательным пальцами. При расправлении складки сразу после отнятия пальцев кожа считается эластичной. Постепенное расправление кожной складки свидетельствует о снижении эластичности кожи. ü Пальпаторно, оценивается и температура кожи - общая и местная. К дополнительным методам исследования кожи относят определение дермографизма. Для этого кончиком пальца или рукояткой молоточка проводят штрихи с небольшим нажимом на коже груди или живота с последующей оценкой ответных реакций - цвета кожи, выраженности, скорости появления и исчезновения дермографизма. Отмечают вид дермографизма (белый, красный), скорость его появления и исчезновения, размеры. В норме через некоторое время на месте раздражения появляется полоса розового цвета и держится несколько секунд. Розовый или красный дермографизм, сохраняющийся более длительно, отмечается при ваготонии, белый - при симпатикотонии, смешанный (красный с белым валиком по периферии) - при сосудистой дистонии. СЕМИОТИКА ПОРАЖЕНИЙ
Чрезмерное развитие подкожно-жирового слоя: паротрофия - у детей первого года жизни; ожирение - у детей старше 1 года. Недостаточное развитие подкожно-жирового слоя: гипотрофия - у детей до 2-х лет; упадок питания - у детей старше 2-х лет. Нарушение распределения подкожно-жировой ткани отмечается при: синдроме Иценко-Кушинга;приеме кортикостероидов;выравненных отеках. Снижение тургора мягких тканей отмечается при: эксикозе;гипотрофии. Склерема - уплотнение подкожно-жировой клетчатки на отдельных участках.; Склеродема - уплотнения и отечность подкожно-жировой клетчатки на отдельных участках. Отеки отмечаются при: -почечной патологии (на лице, по утрам, мобильные, теплые); -сердечной патологии (на ногах, по вечерам, застойные, холодные); -аллергических реакциях (отек Квинке - плотный, не оставляет ямочки); -экссудативнойэнтеропатии (синдром мальабсорбции); -белководефицитныханемиях. Перкуссия грудной клетки Сравнительная перкуссия легких проводится на симметричных участках грудной клетки. При этом необходимо обеспечить равномерное положение обеих половин грудной клетки. При перкуссии передней поверхности руки больного располагаются вдоль туловища, боковой поверхности - кладутся за голову, а. задней поверхности - скрещиваются на груди, а больной чуть наклоняется вперед. В норме над легкими определяется ясный легочный звук. У детей дошкольного возраста верхушки легких не выходят за ключицу, поэтому сравнительную перкуссию передней поверхности начинают с подключичной области. Топографическая перкуссия включает в себя: высоту стояния верхушек легких; ширину полей Кренинга; границы между долями легких; нижний край легкого и его подвижность. Определение высоты стояния верхушек легких проводится у детей школьного возраста. Высота стояния верхушек спереди - на 2-4 см вверх от середины ключицы, сзади определяется от spinascapulae по направлению костистом отростку VII шейного позвонка. При первом появлении укорочения перкуторного звука перкуссию прекращают. При определении ширины полей Кренинга палец-плессиметр ставят на середину верхнего края трапециевидной мышцы и от этой точки проводят перкуссию поочередно по направлению к шее и плечу до притупления. Полученное расстояние между двумя точками - ширина полей Кренинга. Определяются границы между долями легких: спереди слева располагается верхняя доля, справа - верхняя и средняя (границы IV ребро), сбоку справа определяются три доли, слева - две. Сзади расположены верхняя и нижняя доли, граница между которыми проходит по линии, проведенной по spinascapula и до ее пересечения с позвоночником. Исследуют подвижность нижнего края легких. Для этого находят нижнюю границу посреднеаксилярной или заднеаксилярной линии. Затем больной, глубоко вдыхает и задерживает дыхание, и определяют стояние нижнего края легкого. После этого таким же образом определяют нижнюю границу легких на выходе, для чего просят больного выдохнуть и задержать дыхание. О подвижности нижнего края легких у детей раннего возраста можно судить во время плача или крика.
Нижние границы легких
При аускультации легких определяют характер дыхания, оценивают патологические шумы. В норме у детей до 3-х лет дыхание пуэрильное, которое постепенно становятся везикулярным. К патологическим шумам относятся сухие и влажные хрипы, крепитация, шум трения плевры. При выслушивании обращают особое внимание на подмышечные области (раннее появление бронхиального дыхания при сегментарных пневмониях), пространства по обеим сторонам позвоночника (паравертебральные пространства), между позвоночником и лопаткой (область корня легкого), подлопаточные области Дополнительные методы исследования Рентгенологические методы: рентгенография легких: в прямой и боковой проекции; рентгеноскопия; бронхоскопия, бронхография; томография;флюорография. Инструментальные методы: риноскопия;прямая ларингоскопия;бронхоскопия; биопсия. Методы исследования функции внешнего дыхания: пикфлуометрия; спирография; пневмотахометрия; оксигемография; проба Штанге (проба с задержкой дыхания на вдохе); проба Генче (проба с задержкой дыхания на выдохе); проба с физической нагрузкой. Лабораторные методы: Ø исследование мокроты (бактериологическое и микроскопическое); исследование плевральной жидкости (микроскопическое, содержание белка и бактериологическое); Ø исследование кислотно-щелочного состояния по газам крови. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ
Масса сердца относительно больше и составляет 0,8% по отношению к массе тела (у взрослых - 0,4%). Толщина правого и левого желудочка одинакова у новорожденных и составляет 5 мм, затем стенка левого желудочка утолщается. Гистологически; мышечные волокна более тонкие, слабо развита соединительная и эластическая ткань. Рост волокон миокарда достигает максимума у девушек к 14-16 годам, а юношей - на 2 года позднее. К 16 годам размеры сердца девушек достигают размеров сердца взрослого. Сердце до 2-х лет расположено горизонтально. На протяжении первых 2- х лет жизни происходит перемещение сердца внутрь грудной клетки и к 3-4 годам принимает косое положение. Хорошее кровоснабжение, поэтому у детей чаще отмечаются воспалительные заболевания сердца. Тип кровоснабжения до 2-х лет - рассыпной, от 2-х до 6 лет - смешанный, старше 6 лет - магистральный. Кровеносные сосуды тонкостенные, слабо развита мышечная и эластическая ткань. · Просвет артерий относительно шире. По ширине артерии и вены равны между собой. Вены растут быстрее артерий и к 16 годам становятся в 2 раза больше. · Рост артерий и вен неравномерен росту сердца, поэтому у детей часто имеются шумы формирования сердца. · Артериальное давление удетей низкое (широкие артерии, меньшая нагнетательная способность сердца) и рассчитывается по формуле: 90 + 2п (систолическое), 60 + п (диастолическое),
· Пульс у детей учащен (физиологическая тахикардия; лабилен. Часто отмечается дыхательная аритмия - учащение пульса на вдохе и урежение - на выдохе. Частота пульса: новорожденный - 140-160 ударов в минуту, в 1 год - 120,:в 5 лет - 100, в 14-15 лет - 60-84.
Формула расчета пульса: До 5 лет - 100 + 5 (5 - п), старше 5 лет 100 - 5 (п - 5), где п - число лет.
Изменения со стороны белка нейтрофильный лейкоцитоз - при гнойно-воспалительных и септических заболеваниях; (сепсис, пневмония, гнойные менингиты, остеомиелит, аппендицит, пиелонефрит и др.) часто со сдвигом лейкоцитарной формулы влево. высокий лейкоцитоз - при лейкемоидных реакциях и лейкозах; лимфоцитарный лейкоцитоз - при коклюше, инфекционном мононуклеозе, бессимптомном инфекционном лимфоцитозе; лейкопения - при вирусных инфекциях (ОРВИ, корь, вирусный гепатит, краснуха), аллергических реакциях, гипопластической анемии, иммунодефицитных состояниях; эозинофилия - при гельмингозах, протозойных инфекциях (лямблиоз и др.), токсокарозе, аллергических заболеваниях; лимфоцитоз - при вирусных инфекциях, коклюше, лимфатико- гипопластическом диатезе, туберкулезной интоксикации; моноцитоз - при инфекционном мононуклеозе, туберкулезе, вирусных заболеваниях (краснуха, эпидемический паротит и др.); лимфопения - при лихорадочных инфекционных заболеваниях, лимфогранулематозе, лимфосаркоматозе; моноцитопения - при тяжелых септических заболеваниях, лейкозах. Изменения стороны тромбоцитов: тромбоцитоз - при полицитемии, а также после спленэктомии, тромбоцитопения - при тромбоцитопенической пурпуре, лейкозах, апластической анемии. Наличие в периферической крови властных клеток требует исключения лейкоза, для чего необходимо исследование костного мозга.
Диспептические явления. Проявлениями желудочной диспепсии являются: отрыжка кислым - при повышенной кислотности (хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки); отрыжка тухлым - при гастрите с пониженной кислотностью и стенозе привратника (за счет процессов гниения); отрыжка воздухом - аэрофагия (при нарушении техники кормления); отрыжка с примесью горечи указывает на забрасывание желчи в желудок (при билиарной патологии, дуоденогастральном рефлюксе); изжога - при недостаточности карданиального отдела, язвенной болезни, гастрите с повышенной секрецией; тошнота - при хроническом гастрите с пониженной секреторной функцией,билиарной патологии, глистных инвазиях, аппендиците, интоксикациях, кишечных инфекциях. Тошнота нередко предшествует рвоте; рвота может быть: фонтаном - при пилеростенозе; с запахом ацетона - при сахарном диабете, кетоацидозе, центральная рвота (при нейроинфекциях) - обильная, не связанная с приемом пищи, без тошноты, и не приносящая облегчения. Желудочная рвота обычно связана с едой и приносит облегчение, в рвотных массах имеются остатки непереваренной пищи, слизи. Кишечная рвота возникает при непроходимости кишечника - рвота многократная, упорная с каловым запахом, ей предшествуют схваткообразные боли в животе. Кровавая рвота - при эрозиях и язвах желудка, двенадцатиперстной кишки, рвотные массы имеют темно-коричневый цвет - “кофейная гуща”. Рвота полным ртом темной неизмененной кровью со сгустками при кровотечениях из варикозно расширенных вен пищевода при портальной гипертензии. Рвота при интоксикациях не связана с приемом пищи и возникает на высоте токсикоза.
I. Осмотр полости рта Врач левой рукой охватывает и фиксирует голову ребенка, а правой, - шпателем отодвигает губы, затем щеки и осматривает слизистую оболочку полости рта, десен и языка. В норме слизистая оболочка полости рта красная и блестящая, без дефектов (афт, язв, налетов), язык влажный и чистый. При осмотре зева описывается характер гиперемии (яркая, цианотичная, разлитая, ограниченная), степень увеличения миндалин, их поверхность (гладкая, бугристая), наличие наложений. При оценке задней стенки глотки обращается внимание на характер гиперемии, лимфоидные фолликулы (наличие зернистости). При осмотре живота в положении лежа определяют: форму живота (в норме овальная); · размеры живота - в норме передняя брюшная стенка не выходит за плоскость, которая является как бы продолжением грудной клетки; · участие живота в акте дыхания; · отечность брюшной стенки; · видимую желудочную и кишечную перистальтику (в норме не определяется); · выраженность венозной сети на животе; · грыжевые выпячивания. II. Пальпация живота проводится в положении больного на спине с согнутыми ногами. При этом следует наблюдать за выражением лица и реакцией ребенка на пальпацию. При поверхностной пальпации определяют: болезненность в различных отделах брюшной полости;степень напряжения мускулатуры брюшного пресса. Пальпацию начинают с левой подвздошной области и проводят против часовой стрелки по кругу к правой подвздошной области. Необходимо выявитьналичие или отсутствие перитониального симптома Щеткина-Блюмберга. Глубокая пальпация проводится в следующем порядке: сигмовидная кишка,слепая кишка, восходящая, нисходящая и поперечная ободочная кишка. При пальпации кишечника определяется консистенция, подвижность, эластичность, болезненность, урчание. При исследовании сигмовидной кишки пальцы располагаются в левой подвздошной области перпендикулярно ее длиннику, производя движение снаружи кнутри и снизу вверх. Пальцы перекатываются через кишку. Слепую кишку прощупывают рукой в правой подвздошной области.. Методический прием аналогичен пальпации сигмовидной кишки. Поперечную ободочную кишку прощупывают по обе стороны от срединной линии живота на 2-3 см выше или ниже пупка. Пальцы пальпирующей руки в брюшной полости наталкиваются на кишку и перекатываются через нее. Пальпацию поджелудочной железы проводят по методу Грота. При этом сжатая в кулак правая рука накладывается под поясницу. Ноги согнуты в коленях. Пальцы исследующего проникают в брюшную полость между пупком и левым подреберьем (наружный край левой прямой мышцы живота в левом верхнем квадрате). Пальпация проводится при расслаблении мышц живота (на выдохе) по направлению к позвоночному столбу. Поджелудочная железа может прощупываться в виде тяжа диаметром около 1 см, косо перекрывающего позвоночный столб. Диагностическое значение имеют болевые точки и зоны поджелудочной железы на передней брюшной стенке: · зона Шаффара - верхний правый угол, образованный двумя взаимно перпендикулярными линиями, проведенными через пупок, делится биссектрисой пополам. Здесь располагается тело поджелудочной железы; · точка Дежардена находится на биссектрисе правого верхнего квадрата в нижней трети - болевая точка головки поджелудочной железы; точка Мейо - Робсона находится на биссектрисе левого верхнего квадрата, не доходя на одну треть до края реберной дуги - болевая точка хвоста поджелудочной железы. Пальпация печени: До 7-летнего возраста печень выступает из-под края реберной дуги по среднеключичной линии на 1-2 см. На высоте вдоха нижний край печени удается прощупать у детей и более старшего возраста, используется бимануальная пальпация. Сначала пальпируется правая, затем левая доля. При этом оцениваются: · размеры печени; · консистенция (эластичная, плотная, мягкая);край печени (острый, закругленный); · поверхность (гладкая, бугристая);подвижность и болезненность. Желчный пузырь у детей не поддается пальпации. Существуют билиарные симптомы, указывающие на поражение желчного пузыря и желчных ходов: · симптом Кера - болезненность при пальпации в проекции желчного пузыря (место пересечения наружного края правой прямой мышцы живота с реберной дутой); · симптом Ортнера - при поколачивании ребром кисти по правому подреберью появляется боль в области желчного пузыря; · симптом Мюсси - болезненность в области желчного пузыря при надавливании между ножками правой грудино-ключично-сосцевидной мышцы; · симптом Мерфи - больной сгибается под прямым утлом, исследующий погружает пальцы в область проекции желчного пузыря. В момент вдоха рука отрывается и больной испытывает резкую боль. Пальпация селезенки проводится на спине и правом боку. Левая рука исследователя фиксирует левое подреберье, а правой, начиная снизу, проводят пальпацию. При этом постепенно смещают пальцы снизу вверх, пытаясь определить нижний ее полюс. Если размеры селезенки несколько увеличены, то тогда больного просят вдохнуть. Определяют ее размеры и плотность. Если селезенку не удается прощупать на спине, то тогда аналогичным, способом ее пальпируют в положении больного на правом боку.
При перкуссии определяют: · размеры печени и селезенки; наличие свободной жидкости в брюшной полости. · определение размеров печени по Курлову проводится у детей старшего возраста. При этом определяют расстояние между верхней и нижней границей печени по правой среднеключичной линии, срединной линии и реберной дуге. · при перкуссии селезенки определяют ее поперечный размер (по среднеподмышечной линии) и длинику (по X ребру). Перкуторные границы - по среднеаксилярной линии слева от IX до XI ребра. · свободная жидкость в брюшной полости может быть обнаружена путем флюктуации и методом перкуссии. Обследование органов пищеварения завершается осмотром анального - отверстия и испражнений. Осмотр анального отверстия у детей раннего возраста проводится в положении на боку, а у детей старшего возраста - в коленно-локтевом положении. При этом выявляются: трещины заднего прохода, зияние ануса, снижение тонуса сфинктера, выпадение прямой кишки. Пальцевое исследование прямой кишки (ректальное) выявляет инвагинат, опухоль, стриктуру. При визуальном осмотре испражнений оценивается консистенция стула, цвет и патологические примеси. Лабораторно-инструментальные методы диагностики: Эндоскопические методы: - Фиброгастродуоденоскопия (ФГДС); - Колонофиброскопия; - Ректороманоскопия; - Лапароскопия. Морфологические методы диагностики: прицельная биопсия слизистой оболочки желудка, двенадцатиперстной кишки и др. Ультразвуковое исследование: ü желудка; ü паренхимы печени; ü желчного пузыря с оценкой двигательной функции поджелудочной железы.
Рентгенологическое исследование: · Рентгеноскопия рентгенография желудочно-кишечного тракта; · Ирригография; · Холецисгография (оральная, внутривенная). Функциональные методы: · Желудочное зондирование; · Дуоденальное зондирование; · Беззондовые методы (ацидотест, тест науропепсин). Определение моторно - эвакуаторной функции желудка: · Электрогастрография; · Диагностика хеликобактерной инфекции; · Биохимические методы диагностики («де-нол тест», «хелико-тест). Микробиологические методы включают в себя идентификацию микроорганизма: · Гистологическое исследование; · Иммунологические методы; · Серологические методы; · Радионуклидные методы.
Количество мочи олигурия - уменьшение суточного количества мочи. Ренальная олигурия может быть обусловлена вовлечением в патологический процесс: клубочков (различные варианты гломерулонефрита), т убулоинтерстиция (интерстициальный нефрит), сосудов почек (системные васкулиты, гемолитико- уремический синдром); полиурия - увеличение диуреза в 2 раза по сравнению с нормой. Отмечается при сахарном диабете, ренальной форме несахарного диабета, почечной недостаточности канальцевого типа, развившейся на фоне пиелонефрита, интерстициального нефрита, ряда врожденных и наследственных заболеваний; поллакиурия (частое и болезненное мочеиспускание) - при охлаждении, цистите, при раздражении уретры кристаллами солей; Изменение цвета мочи коричнево-красный (“мясные помои”) - при гломерулонефрите; насыщенный (желто-коричневый) - при олигоурии; очень светлый (как вода) - при полиурии; цвет “пива с желтой пеной” - при большом содержании в ней желчных пигментов (вирусный гепатит, гемолитические желтухи); темно-коричневый - при лихорадках, тяжелых инфекциях; мутная моча (при наличии гноя) - при пиелонефрите; со сгустками свежей крови - при острых воспалительных процессах в мочевом пузыре, опухолях почек; Реакция мочи стойко низкие значения pH мочи наблюдаются при ацидотическом сдвиге в обмене веществ (рахит в период разгара, острые заболевания, сопровождающиеся лихорадкой, сердечная, дыхательная и, почечная недостаточность, сахарный диабет и др.);. нейтральная или щелочная реакция мочи встречается при рвоте, схождении отеков, инфекции мочевыводящих путей вследствие разложения бактериями мочевины с образованием аммиака, интерстициальном нефрите.
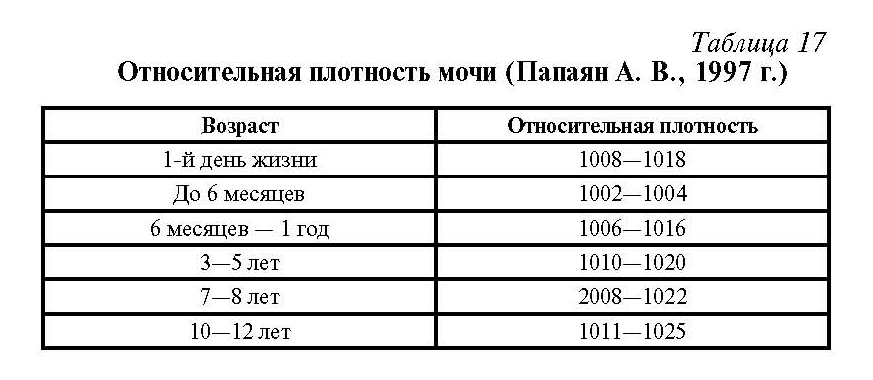
Изменения относительной плотности мочи
ИММУННАЯ СИСТЕМА У ДЕТЕЙ
ОБМЕН ВЕЩЕСТВ У ДЕТЕЙ
ОСОБЕННОСТИ ВОДНО-СОЛЕВОГО ОБМЕНА У ДЕТЕЙ: 1. Ткани и органы детского организма содержат воды больше, чем взрослого.- По мере роста ребенка общее содержание воды уменьшается. Так, эмбрион содержит 90% жидкости от массы тела, новорожденный - 75,5%, ребенок в 5 лет - 70%, взрослый - 60%. Наиболее интенсивно теряют воду новорожденные (до 6%) в период физиологической убыли массы тела. 2. Потребность в воде у детей выше, чем у взрослого (30 мл/кг) и составляет: в 1 месяц жизни - 200 мл/кг; 6 месяцев 150 мл/кг; 1 год - 120 мл/кг; 3 года -110 мл/кг, 5 лет - 90 мл/кг, 10 лет - 70 мл/кг; 12 лет - 40 мл/кг. 3. Вода и электролиты выводятся из организма 3 путями: через почки, кишечник и путем испарения через легкие и кожу (перспирация). 4. Порог выносливости к водному голоданию у детей очень низкий. Тем не менее, считают, что для детей первых месяцев жизни, находящихся на естественном вскармливании, нет необходимости в дополнительном введении воды, но при искусственном вскармливании и в период введения прикорма очень важно соблюдать питьевой режим. Необходимость введения детям достаточного количества жидкости подтверждается тем, что прибавка массы тела у них осуществляется в значительной мере за счет воды (почти на 3/4). НАРУШЕНИЯ ВОДНО-СОЛЕВОГО ОБМЕНА: Водно-электролитный обмен у детей чрезвычайно лабилен и легко возникают состояния дегидратации и гипергидратации. Клиническими признаками дегидратации (эксикоза) являются: Снижение массы тела: при 1 степени эксикоза - на 3-5%; при 2 степени эксикоза - на 6-9%; при 3 степени эксикоза - на 10% и более. · Жажда. · Сухость кожных покровов, слизистых оболочек, роговицы, снижение эластичности и тургора, западение глазных яблок и большого родничка. · При уменьшении объема циркулирующей крови появляются признаки нарушения гемодинамики - тахикардия, пульс слабого наполнения, олигурия, приглушение тонов сердца.
Различают III типа дегидратации: 1.Изотонический тип 2.Вододефицитный (гипертонический) тип 3. Соледефицитный (гипотонический) тип Изотонический тип развивается при равномерной потери воды и солей. Характеризуется снижением массы тела, жаждой, сухостью кожи, слизистых оболочек и языка, западением большого родничка, снижением эластичности кожи и тургора мягких тканей. Вододефицитный тип отмечается при преобладающей потере воды над солями. Происходит повышение осмотического давления, жидкость из клетки устремляется в циркуляторное русло, и развиваются симптомы внутриклеточной дегидратации. Данный тип эксикоза характеризуется преобладанием жидкого стула над рвотой, снижением массы тела, жаждой, сухостью кожи, слизистых оболочек и языка, снижением эластичности и тургора, афонией голоса. Большой родничок не западает за счет повышения осмолярности ликвора. Соледефицитный тип развивается при преобладании потерь солей над водой. У больных отмечается частая рвота, с которой теряется натрий. Падает онкотическое давление, жидкость устремляется в клетки, развивается внутриклеточный отек, падает объем циркулирующей крови, нарушается гемодинамика. У больных появляется мраморность кожных покровов, цианотичность, заладение большого родничка, снижение эластичности и тургора; тахикардия, олигоанурия, пульс слабого наполнения. Может развиться гиповолемический шок. Гипергидратация - водная интоксикация Причины гипергидратации: а)длительные заболевания почек; б)проведение инфузионной терапии с обильным вливанием жидкости без учета их электролитного состава. Водная интоксикация характеризуется гипонатриемией и хлорпенией и клинически проявляется головной болью, рвотой, вялостью, апатией. Может развиться внутричерепная гипертензия в виде отека мозга. В регуляции водного баланса и кислотно-основного состояния большую роль играют натрий и калий. БЕЛКОВЫЙ ОБМЕН У ДЕТЕЙ: Самыми важными в биологическом отношении и наиболее сложными по химическому строению являются белки. Запасов белка в организме человека нет, а их синтез происходит в тканях из аминокислот, поступающих с белками пищи или образующихся в самом организме. Функции белков: 1.Пластическая - участие в построении тканей и их самообновлении; 2.Строительная - входит в состав ферментов, гормонов, гемоглобина, антител; 3.Буферная - поддерживают постоянство среды в различных жидкостях; 4.Энергетическая - являются источником энергии; 5.Транспортная - участвуют в транспорте жиров, билирубина. Особенности белкового обмена у детей: Потребность в белке у детей, выше, чем у взрослых, и составляет в возрасте: до 2 мес. - 2,2 г/кг; 3-5 мес. - 2,6 г/кг; 6-12 мес. - 2,4 г/кг, 1-3 года - 4 г/кг; 4-6 лет - 3,0-3,5 г/кг; 7-11 лет - 2,5-3,0 г/кг; 12-15 лет - 2,0-2,5 г/кг. · Дети очень чувствительны как к дефициту белка, так и к белковым перегрузкам. При дефиците белка развивается гипотрофия, замедляется психомоторное и интеллектуальное развитие, нарушается ангителаобразование, снижается устойчивость к инфекциям, угнетается гемопоэз, снижается активность ферментов, выработка гормонов. При избытке белка возникает риск нарушения функции печени, почек, перенапряжение ферментных систем организма, появляются аллергические реакции. Обмен белка включает в себя 4 фазы: 1 фаза - расщепление в желудочно-кишечном тракте; 2 фаза - резорбция или всасывание; 3 фаза - межуточный обмен; 4 фаза - выделение конечных продуктов обмена. Переваривание белков пищи происходит в желудке и в кишечнике. Под влиянием ферментов (пепсин, трипсин, дипептидазы) белки расщепляются до аминокислот и резорбируются через слизистую оболочку кишечника. ЖИРОВОЙ ОБМЕН У ДЕТЕЙ: В орган
|
||||||||||||||||||
|
Последнее изменение этой страницы: 2016-12-16; просмотров: 873; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.21.46.68 (0.013 с.) |