Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Тактика лечения детей с фебрильной лихорадкойСодержание книги
Поиск на нашем сайте До назначения жаропонижающего средства ребёнка с фебрильной температурой следует раскрыть и обтереть водой комнатной температуры. • Злокачественная гипертермия (с холодными конечностями и бледной кожей). Требуются: растирание кожи, жаропонижающие ЛС (лучше парентерально) и госпитализация. • Фебрильные судороги. Назначают жаропонижающие, а при продолжающихся судорогах показан диазепам (например, реланиум*) парентерально (0,5% р-р по 0,1-0,2 мг/кг, но не более 0,6 мг/кг за 8 ч), необходима госпитализация. • Фебрильная лихорадка с признаками менингита. Вводят дексаметазон (0,6 мг/кг), а через 15 мин цефтриаксон в/м. Больного госпитализируют. • Фебрильная лихорадка с сыпью может быть проявлением детских инфекций (корь, краснуха или ветряная оспа), а в случае геморрагической сыпи — менингококцемии. При детских инфекциях в продромальном периоде обычны признаки ОРЗ. o Корь. Сыпь появляется с 3—5-го дня болезни, пятнисто-папулёзная, несливная, с этапностью высыпаний. Иногда бывают пятна Коплика—Филатова—Бельского, сопутствующий конъюнктивит. o Краснуха. Сыпь пятнистая, увеличены затылочные, реже заднешейные, заушные и другие группы лимфатических узлов. Сыпь возникает не с начала болезни, но обычно является поводом для обращения к врачу. o Ветряная оспа. Элементы сыпи разные: пятно, папула, пузырёк, корочка. В первые 1-2 дня вся сыпь может иметь вид пятен. Аналогичные высыпания возможны на слизистых оболочках и конъюнктиве. Среди осложнений этих инфекций могут быть менингит, менингоэнцефалит и энцефалит, а при кори — пневмония. Больного госпитализируют по эпидемиологическим показаниям и при осложнениях. Во всех остальных случаях назначают жаропонижающие ЛС и передают пациента под наблюдение участкового педиатра. При ветряной оспе не вводят ни ацетилсалициловую кислоту, ни ибупрофен. o Скарлатина. Фебрильная лихорадка с сыпью может быть проявлением скарлатины. При этом определяют ангину в сочетании с обильной мелкоточечной сливной сыпью на гиперемированной коже, особенно в складках (остаётся чистым носогубный треугольник — патогномоничный признак). - Среди осложнений скарлатины может быть паратонзиллярный и ретротонзиллярный абсцесс с выраженным тризмом, асимметрией миндалин (выбухание с одной стороны) и затруднением глотания. Возможен и гнойный лимфаденит с выраженным увеличением поднижнечелюстных лимфатических узлов, инфильтратом в этой области, гиперемией кожи (не обязательно) и резкой болезненностью при пальпации. - При обеспечении ухода и изоляции больного его можно оставить дома. Госпитализация показана только при подозрении на абсцесс. Лекарственную терапию проводят амоксициллином (100—150 мг/ кг/сут внутрь). o Менингококцемия. Наблюдают выраженный токсикоз, звёздчатую геморрагическую сыпь по всему телу. Быстро наступают признаки надпочечниковой недостаточности: падение АД, коллапс. Больных госпитализируют, вводят цефтриаксон в/в, также преднизолон* в/в или в/м (5 мг/кг). • Фебрильная лихорадка с признаками ОРЗ. • Фебрильная лихорадка без локальных симптомов у ребёнка до 3 мес без признаков ОРЗ (но с токсикозом) требует однократного введения цефтриаксона. Ребёнка госпитализируют или передают под наблюдение участкового педиатра. Детям старше 3 мес в нетяжёлом состоянии достаточно провести терапию жаропонижающими препаратами и передать под наблюдение участкового педиатра. • При фебрильной лихорадке с признаками инфекции мочевых путей в клинической картине у ребёнка до 2 лет часто бывают неспецифические признаки: а лихорадка, а рвота, а отказ от еды и питья, а выраженное беспокойство, а может быть плач при мочеиспускании. У детей старше 2 лет отмечают: а боль в животе, а болезненность при мочеиспускании, а увеличение частоты мочеиспусканий, а недержание мочи (у ребёнка, ранее не страдавшего энурезом). При тяжёлом состоянии ребёнка госпитализируют, назначают антибиотики (амоксициллин + клавулановая кислота). • Фебрильная лихорадка с обезвоживанием 2-3-й степени и водянистой диареей чаще бывает при ротавирусной инфекции. Госпитализации подлежат дети с токсикозом и крайней степенью обезвоживания. При наличии условий остальные дети могут быть оставлены дома после разъяснения родителям методики пероральной регидратации (см. статью «Острые кишечные инфекции у детей»}. Антибиотики при водянистой диарее не показаны. ПНЕВМОНИЯ У ДЕТЕЙ Статья «Пневмония» находится в разделе 4 «Неотложные состояния при заболеваниях органов дыхания» Пневмония у детей — острое инфекционное заболевание лёгочной паренхимы, диагностируемое по синдрому дыхательных расстройств и/или по физикальным данным, а также по инфильтративным или очаговым изменениям на рентгенограмме.
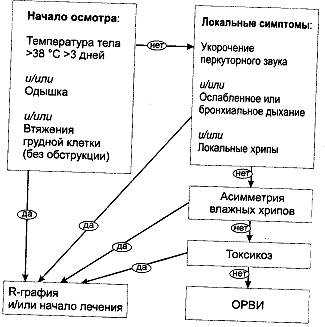
КЛАССИФИКАЦИЯ • По условиям инфицирования пневмонии подразделяют на внебольничные и внутрибольничные. К внутрибольничным относят также пневмонии, развившиеся в течение 3 дней после выписки из стационара. Выделяют также пневмонии новорождённых, пневмонии у детей на ИВЛ, пневмонии у лиц с иммунодефицитными состояниями. • По клинико-рентгенологическим данным выделяют очаговую, очагово-сливную, долевую (крупозную), сегментарную, интерстициальную пневмонии. Практически важно различать типичные формы: с чётким гомогенного вида очагом или инфильтратом на рентгенограмме, и атипичные. не имеющими чётких границ изменениями на рентгенограмме. • По течению выделяют нетяжёлые и тяжёлые пневмонии. Тяжесть пневмонии обусловливают лёгочно-сердечная недостаточность, токсикоз и наличие осложнений o плеврит; o лёгочная деструкция (абсцесс, буллы, пневмоторакс, пиопневмоторакс); o инфекционно-токсический шок. •Затяжное течение диагностируют при отсутствии обратной динамики процесса (обычно сегментарного) в сроки от 1,5 до 6 мес. Диагностика Возбудители пневмонии. Этиологический диагноз пневмонии при первом контакте обычно невозможен. Клиническая диагностика пневмонии часто затруднена сходством симптоматики с другими респираторными заболеваниями, а характерные физикальные симптомы (укорочение перкуторного звука, локальные хрипы и изменения дыхания) выявляют менее чем у половины больных пневмонией детей. Надёжен рентгенологический диагноз, но проведение рентгенографии всем детям с ОРЗ не оправдано. Это послужило основанием для выработки алгоритма (рис. 17-1), резко повышающего вероятность выявления пневмонии у детей с признаками ОРЗ (кашель и др.). К настораживающим и характерным для пневмонии симптомам относятся: • Температура тела выше 38 °С в течение 3 сут и более. o Температура тела ниже 38 °С позволяет снять диагноз (кроме детей первого полугодия жизни с хламидийной и пневмоцистной пневмонией, где основной симптом — резкая одышка и кашель). o Многие родители обращаются по поводу высокой, температуры тела у ребёнка длительностью 1-2 дня. У таких детей пневмония вероятна при отсутствии обструктивного синдрома, одышки и физикальных симптомов, но при наличии токсикоза. • Одышка в покое: а >60 в минуту у детей до 2 мес; а >50 — от 2 мес до года; а >40 — от года до 5 лет). • Втяжения уступчивых мест грудной клетки (в отсутствие бронхиальной обструкции). Бронхиальная обструкция с высокой вероятностью исключает типичную внебольничную пневмонию и встречается лишь изредка при атипичных формах и внутрибольничном заражении. • Стонущее дыхание (в отсутствие бронхиальной обструкции). • Цианоз носогубного треугольника. • Признаки токсикоза (больной вид, отказ от еды и питья, сонливость, нарушение сознания, резкая бледность при повышенной температуре тела). Стонущее дыхание, втяжение межреберий, цианоз, массивное укорочение перкуторного звука, как и выраженные признаки токсикоза, свидетельствуют о тяжести пневмонии. Алгоритм диагностики пневмонии см. на рис. 17-1. Хотя бы один из трёх симптомов, определяемых на первом этапе, выявляют у 75% больных пневмонией детей и лишь у 10-15% больных ОРЗ без пневмонии детей. Учёт локальной симптоматики и асимметрии хрипов повышает выявляемость пневмонии до 95%. Применение данного алгоритма в амбулаторных условиях позволяет резко снизить гипердиагностику пневмонии, а также излишнюю госпитализацию и число рентгеновских снимков у детей с ОРЗ.
Рис. 17-1. Алгоритм клинической диагностики острых пневмоний. Лечение Антибиотики. Стартовую терапию пневмонии начинают незамедлительно. При сомнении в диагнозе у нетяжёлых больных допустимо отложить начало лечения (при возможности быстро провести рентгенографию!). Выбор стартового антибиотика при внебольничной пневмонии зависит от предполагаемой формы заболевания и возраста больного (табл. 17-18). Таблица 17-18. Выбор стартового лекарственного средства при внебольничной пневмонии
• При неосложнённых формах назначают пероральные антибиотики. При обеспечении нормального ухода и наблюдения за ребёнком он может быть оставлен дома. • Детей первых 6 месяцев жизни с типичными пневмониями с высокой температурой тела лечат в стационаре. Стартовые ЛС должны подавлять как стафилококки, так и кишечную флору; при тяжёлых формах допустимо начинать лечение с цефтриаксона. Для лечения атипичных пневмоний применяют макролиды или азалид азитромицин (например, сумамед*). При хороших условиях нетяжёлых больных (одышка менее 70 в минуту) можно лечить на дому. • У детей от 6 месяцев до 6 лет лечение нетяжёлых пневмоний можно проводить амбулаторно пероральными препаратами, но при тяжёлой форме обязательна госпитализация. o Комбинации антибиотиков (например, цефазолина с гентамицином), расширяющие антимикробный спектр, показаны при осложнённых формах и неясной этиологии. o Макролиды или азалид азитромицин назначают при подозрении на атипичную пневмонию (хламидийную, микоплазменную), допустима их комбинация с пенициллинами при неясном диагнозе. • У детей 6 от до 15 лет нетяжёлые пневмонии лечат на дому пероральными препаратами: o пенициллинами при типичной пневмонии; o макролидами при атипичной формах; o допустима их комбинация при неясной этиологии. При осложнённой пневмонии госпитализация обязательна, стартовый антибиотик вводят парентерально. Другие неотложные мероприятия. Помимо антибиотиков, при пневмонии важно соблюдение питьевого режима (1 л/сут и более), при необходимости гидратацию проводят перорально. При инфузии кристаллоидов более 50-80 мл/кг/сут возникает риск отёка лёгких. При дыхательной недостаточности обычно достаточно ингаляции кислорода. При нарушении микроциркуляции (мраморность кожи, холодные конечности при высокой температуре тела), которая часто сочетается с ДВС-синдромом, назначают гепарин* (в/в капельно или п/к; 50-100 ЕД/кг каждые 6 ч) и инфузии реополиглюкина* (15—20 мл/кг/сут). Инфекционно-токсический шок требует введения вазотонических средств: эпинефрина (адреналина*) или фенилэфрина (мезатона*), высоких доз глюкокортикоидов, борьбы с ДВС-синдромом. Другие мероприятия. Витамины вводят детям с неправильным питанием до болезни. Рекомендации к широкому назначению при пневмонии средств так называемой патогенетической терапии: иммуномодуляторов, «дезинтоксикационных», «стимулирующих», «общеукрепляющих», вливаний плазмы, гамма-глобулина и т.д., как правило, не основаны на строгих доказательствах. Они не улучшают исход пневмонии, лишь удорожая лечение и создавая риск осложнений. Введение белковых препаратов оправдано при гипопротеинемии, препаратов крови — при падении концентрации гемоглобина менее 50 г/л, железа — при сохранении анемии в периоде реконвалесценции. ОТИТ СРЕДНИЙ Воспаление среднего уха — самое частое бактериальное заболевание детей — вызывают пневмококки, гемолитические стрептококки, гемофильная палочка, реже стафилококки, обычно на фоне ОРВИ. В России эти возбудители обычно чувствительны к антибиотикам, но при повторных отитах часто устойчивы к препаратам первого выбора. КЛИНИЧЕСКАЯ КАРТИНА Симптомы: «беспричинное» повышение температуры, боли в ухе, отказ от еды, при нагноении — перфорация барабанной перепонки с гноетечением. Опасно развитие антрита, мастоидита (припухание за ушной раковиной), отогенного менингита. Диагноз подтверждают отоскопией. Лечение ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ Катаральный отит лечат на дому, госпитализация показана при наличии токсикоза, осложнений. РЕКОМЕНДАЦИИ ДЛЯ ОСТАВЛЕННЫХ ДОМА БОЛЬНЫХ •Влажный компресс. Рекомендуется возвышенное положение для улучшения оттока и тепло — влажный компресс на уши. Накладывают, обходя ушную раковину, смоченную водой марлю в 6 слоев и плёнку сверху, поверх — слой ваты и бинтование. • Ант ибиотики для лечения различных форм отита и синусита представлены в табл. 17-17. Препарат выбора — амоксициллин (100 мг/кг/сут в 2-3 приёма). Детям старше 2 лет антибиотик вводят в течение 7 дней, детям до 2 лет — 7-10 дней. • Парацентез. При признаках гнойного отита (температура, интоксикация, выбухание барабанной перепонки) проводят парацентез. • Капли в ухо. Антибиотики при целой барабанной перепонке эффекта не дают, эффект глюкокортикоидов также сомнителен. При наличии перфорации капли в ухо применять опасно. Для обезболивания применяют капли с лидокаином — отипакс* . Таблица 17-19. Антибиотики при отите и синусите
1 Не получали антибиотики в течение 2-3 мес до настоящего заболевания. 2 Курс азитромицина 1 раз в дозе 30 мг/кг одобрен в США в 2000 г. 3Старше 8 лет. 4 При аллергии к пенициллинам.
БРОНХИАЛЬНАЯ АСТМА У ДЕТЕЙ Статья «Бронхиальная астма» находится в разделе 4 «Неотложные состояния при заболеваниях органов дыхания» Бронхиальная астма у детей развивается на основе хронического аллергического воспаления бронхов и их гиперреактивности. Характеризуется периодически возникающими приступами затруднённого дыхания или удушья в результате распространённой бронхиальной обструкции, обусловленной бронхоконстрикцией, гиперсекрецией слизи, отёком стенки бронха. Бронхиальная астма, особенно в грудном и раннем возрасте — не единственное заболевание, сопровождаемое периодически возникающими приступами обструкции. Международный консенсус не отождествляет рецидивирующий обструктивный бронхит с бронхиальной астмой, хотя и признаёт, что в ряде случаев так протекает дебют бронхиальной астмы. В отличие от бронхита при бронхиальной астме обострения имеют характер приступа и развиваются (хотя бы в части случаев) в ответ на воздействие неинфекционных аллергенов. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ • Развитие астматического приступа связано с действием причинных ингаляционных аллергенов, но у детей первого года жизни лекарственные и пищевые аллергены играют не меньшую роль. Основные бытовые и пыльцевые аллергены:
• У половины больных сенсибилизация поливалентна. Антибиотики (особенно пенициллины), сульфаниламиды, витаминные препараты могут вызвать приступ как во время лечения ими, так и при попадании их в окружающую среду (при производстве) или продукты питания (использование в животноводстве). • Ацетилсалициловая кислота (например, аспирин*) и другие НПВС могут вызывать приступы «аспириновой» астмы, что связано не с сенсибилизацией, а с нарушением синтеза простагландинов. • Способствовать развитию бронхиальной астмы могут: o метеорологические факторы; o поллютанты (табачный дым, промышленные выбросы); o вирусные инфекции (респираторно-синцитиальные, рино- и другие вирусы), повышающие гиперреактивность бронхов. • Желудочно-пищеводный рефлюкс нередко вызывает обструктивные нарушения; рефлюкс выявляют у многих больных бронхиальной астмой. Частым стимулом, вызывающим бронхоспазм и приступы удушья, оказывается физическая нагрузка. Вызвать приступ может и психологический стресс. Диагностика Критерии диагноза бронхиальной астмы: • приступы удушья; • астматический статус; • астматический бронхит; • приступы спастического кашля (часто ночного). Позитивный аллергологический анамнез: отягощённая наследственность, проявления атопии в прошлом, непереносимость пищевых продуктов, ЛС, положительные кожные пробы в прошлом повышают вероятность диагноза бронхиальной астмы у ребёнка. Симптоматика приступа бронхиальной астмы складывается из обструкции бронхов (удлинённый выдох и свистящие сухие хрипы, ортопноэ) и признаков, характеризующих степень дыхательной недостаточности. Критерии оценки тяжести приступа бронхиальной астмы у детей (Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактики» М., 1997). Используемый ниже показатель объёма форсированного выдоха за 1 с (ОФВ1) — объём воздуха, изгоняемый с максимальным усилием из лёгких в течение 1-й секунды выдоха после глубокого вдоха. Нормальное значение ОФВ1=75% ЖЕЛ (жизненной ёмкости лёгких). • Лёгкий приступ бронхиальной астмы. o Физическая активность сохранена. o Речь сохранена. o Состояние сознания: иногда возбуждение. o Дыхание учащено. o Участие вспомогательных мышц нерезкое. o Свистящее дыхание: в конце выдоха. o Пульс учащен. o ОФВ1 >80% нормы. o раО2 — норма. o раСО2 <45 мм рт.ст. • Среднетяжёлый приступ бронхиальной астмы. o Физическая активность ограничена. o Речь: отдельные фразы. o Состояние сознания: возбуждение. o Дыхание: экспираторная одышка. o Участие вспомогательных мышц выражено. o Свистящее дыхание: выражено. o Пульс учащен. o ОФВ1 50-80% нормы. o раО2 >60 мм рт.ст. o раСО2 <45 мм рт.ст. • Тяжёлый приступ бронхиальной астмы. o Физическая активность затруднена. o Речь затруднена. o Состояние сознания: возбуждение, испуг. o ЧДД >40 в минуту. o Участие вспомогательных мышц выражено резко. o Свистящее дыхание: резкое. o Пульс >120 в минуту. o ОФВ1 33-50% нормы. o раО2 <60 мм рт.ст. o раСО2>45 мм рт.ст. • Астматический статус. o Физическая активность отсутствует. o Речь отсутствует. o Состояние сознания: спутанность, кома. o Дыхание: тахи- или брадипноэ. o Участие вспомогательных мышц: парадоксальное дыхание. o «Немое лёгкое». o Тахи- или брадикардия. o ОФВ1 <33% нормы. Степень тяжести бронхиальной астмы. В детском возрасте часто наблюдают атоническую форму бронхиальной астмы. Признаки, характеризующие степень тяжести бронхиальной астмы, представлены в табл. 17-20. Наиболее тяжело протекает астматический статус, при котором обструкция связана не только и не столько с бронхоспазмом, сколько с гиперсекрецией слизи и экссудата. Богатый белком экссудат заполняет мелкие бронхи и часто формирует их слепки. Соответственно дыхательные шумы исчезают, создавая картину «немого лёгкого». Такое состояние чревато остановкой дыхания. Таблица 17-20. Критерии тяжести бронхиальной астмы у детей*
* Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактики» — М., 1997. Рекомендации Британского торакального общества // РМЖ. - 1999. - № 5. ** ФВД — функция внешнего дыхания. *** ПСВ — пиковая скорость выдоха. Лечение Оценить соответствие проводимого ребёнку базисного лечения степени тяжести бронхиальной астмы позволяет табл. 17-21. Таблица 17-21. Ступенчатый подход к базисному лечению бронхиальной астмы у детей*
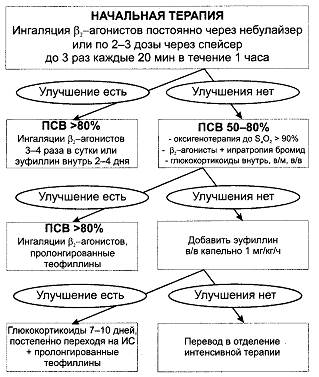
* Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактики». — М., 1997. Алгоритм лечения приступа бронхиальной астмы показан на рис. 17-2.
Рис. 17-2. Алгоритм лечения приступа бронхиальной астмы.
В условиях скорой помощи препаратами выбора являются бетта2 -адреноагонисты, предпочтительно в форме ингаляций через небулайзер. • Дексаметазон в/м в дозе 0,6 мг/кг массы тела или •Сальбутамол в виде: o дозированного аэрозоля по 1—2 дозы 3—4 раза в сутки или o ингаляций через небулайзер по 1,25-2,5 мг 3-4 раза в сутки или o внутрь в дозе 3-8 мг/сут или • Фенотерол: o дозированный аэрозоль (например, беротек Н*) 2 дозы (200 мкг), повторно 1 доза (100 мкг) через 5 мин или o беротек* — раствор для ингаляций через небулайзер 1 мг/мл фенотерола: детям до 6 лет 50 мкг/кг (10 капель соответствуют 0,5 мл), детям 6-14 лет — до 1,0 мл (20 капель), 3-4 раза в день или • Фенотерол + ипратропия бромид: o дозированный аэрозоль (беродуал*: в 1 дозе 50 мкг фенотерола и 20 мкг ипратропия бромида) по 1-2 ингаляции 2-3 раза в сутки; o беродуал* — раствор для ингаляций через небулайзер (в 1 мл 0,5 мг фенотерола и 0,25 мг ипратропия бромида): детям до 6 лет до 50 мкг/кг фенотерола (10 капель соответствуют 0,5 мл) на приём, детям 6-12 лет — 10-40 капель на приём 3 раза в день. - Если ребёнок применяет дозированные аэрозоли, их лучше вводить через спейсер по 1—2 дозы каждые 20 мин в течение 1 часа. о При отсутствии небулайзера бетта2-адреноагонист можно вводить в/м, при нетяжёлых приступах — внутрь. - Добавление ипратропия бромида [атровент* — 20 мкг/доза, беродуал* (МНН: фенотерол + ипратропия бромид)] повышает эффективность лечения. - Лечившиеся ранее по поводу астматического статуса дети должны получить дозу глюкокортикоида (дексаметазон в/м) в начале даже нетяжёлого приступа или, по крайней мере, при отсутствии эффекта от первой дозы бетта2-адреноагониста. • При нетяжёлых приступах, снимаемых бетта2- адреноагонистами, госпитализация не показана. По окончании приступа глюкокортикоиды отменяют сразу, так как кратковременное их введение не влияет на функции надпочечников. Дальнейшее лечение на фоне базисной терапии, определяемой по степени тяжести бронхиальной астмы, проводят бетта2 -адреноагонистами. Интенсивность лечения зависит от стойкости симптоматики. Вместо бетта2-адреноагонистов допустимо применение эуфиллина* (МНН: аминофиллин) внутрь в разовой дозе 4—5 мг/кг (максимально) при 3—4 приёмах в сутки. Эуфиллин* часто даёт побочные реакции, поэтому необходимо тщательное наблюдение. • При тяжёлом приступе и астматическом статусе показана госпитализация. На догоспитальном этапе на фоне оксигенации и гидратации по показаниям (в/в со смесью равных частей 0,9% р-ра натрия хлорида и 5% р-ра декстрозы 10-20 мл/кг в течение 3-5 ч) вводят: o бетта2-адреноагонисты каждые 20 мин; o глюкокортикоиды в/в или в/м в высоких дозах (табл. 17-22); o фторированные глюкокортикоиды (дексаметазон) и гидрокортизон часто более эффективны, чем преднизолон. Таблица 17-22. Глюкокортикоидные препараты
o При отсутствии от этой терапии в течение часа эффекта вводят эуфиллин* в/в: - начальная доза 5 мг/кг за первые 30 мин инфузии; - далее по 1 мг/кг/ч капельно или дробно каждые 4—6 ч. o Во время приступа, особенно тяжёлого, следует избегать седативных средств, а также муколитиков (ацетилцистеин), которые могут усилить обструкцию. Антибиотики назначают только при наличии явного очага бактериальной инфекции. o Контроль за лечением приступа бронхиальной астмы осуществляют по степени выраженности объективных признаков (диспноэ, участие вспомогательных мышц, выраженность дыхательных шумов, пневмотахометрия, при тяжёлых приступах — газовый состав крови). o Важно разъяснить родителям нецелесообразность и опасность применения неэффективных препаратов [но-шпа* (МНН: дротаверин), папаверин, бронхолитин* (глауцин + эфедрин + базиликовое масло)], что препятствуют эффективному лечению. Популярная фитотерапия (лекарственные травы) может быть опасной при пыльцевой сенсибилизации. Немедикаментозные методы лечения: дыхательные приёмы, физиотерапия, акупунктура, спелеотерапия, — можно использовать, но не как самостоятельные, а только как вспомогательные методы на фоне базисной терапии. Снятие лёгкого приступа с помощью некоторых из них возможно, но вряд ли целесообразно при наличии простых и безопасных современных препаратов, действующих быстрее и надёжнее. Эксикоз Развитие дегидратации (эксикоза) сопровождается, помимо нарушений водно-электролитного обмена, изменениями кислотно-щелочного баланса и расстройствами микроциркуляции, обусловливающими токсикоз. Наиболее частой их причиной служат острые кишечные инфекции (сальмонеллёз, ротавирусная, инфекция, вызванная Е. соli), при которых из-за потери жидкости и солей с фекалиями и рвотными массами организм ребёнка быстро обезвоживается, развивается снижение ОЦК вплоть до симптомов гиповолемического шока. КЛИНИЧЕСКАЯ КАРТИНА Симптоматика зависит от степени и типа дегидратации, что и определяют тактику регидратации. • Изотонический тип: потеря воды пропорциональна потерям солей, концентрация калия и натрия в крови нормальная. При потере массы тела до 5% диурез сохранён, нарушения гемодинамики и метаболический ацидоз компенсированы. • Гипертонический тип (концентрация натрия в крови превышает 150 ммоль/л) сопровождается потерей внутриклеточной жидкости. При нём отмечают пастозность кожи, снижение внутриглазного давления, сухость слизистых оболочек, алый съёженный язык, жажду, гемодинамические нарушения. • Гипотонический тип (концентрация натрия в крови ниже 130 ммоль/л) обычно развивается при длительном поносе. При этом типе эксикоза чаще наступает шок. Больные жалуются на резкую слабость, отказываются от питья. Отмечают рвоту, холодную липкую кожу, снижение тургора тканей, сухость кожи и слизистых оболочек, выраженные гемодинамические нарушения, декомпенсированный метаболический ацидоз, снижение диуреза, нарушения ЦНС. Развивается снижение объёма внеклеточной жидкости. Потери солей превышают потери воды, что приводит к снижению осмолярности плазмы и возникновению внутриклеточного отёка. Степень эксикоза определяют на основании признаков, перечисленных в табл. 17-23. Таблица 17-23. Оценка степени обезвоживания
Чаще развивается изотонический эксикоз: потери натрия при этом типе обезвоживания вычисляют путём умножения дефицита воды на нормальную концентрацию натрия (140 ммоль/л). Снижение уровня калия в крови на 1 ммоль/л указывает на потерю 5-10% общего количества калия в организме. При эксикозе I и II степени применяют пероральную регидратацию, при III степени внутривенную регидратацию.
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-12-27; просмотров: 424; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.169 (0.012 с.) |