Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Неотложная помощь при эклампсии состоит в следующем.Содержание книги
Поиск на нашем сайте • При возникновении экламптического приступа беременную, утратившую сознание, необходимо уложить на бок (желательно правый), запрокинуть голову назад для предотвращения западения языка, ввести резиновые или пластмассовые воздуховоды, удалить изо рта пену (иногда с примесью крови), произвести ингаляцию кислорода и воздуха через маску аппарата КИ-ЗМ или АН-8М. Оксигенацию при дыхательной недостаточности у беременных с тяжёлыми формами гестозов следует проводить с осторожностью. При выраженной острой дыхательной недостаточности необходима интубация, отсасывание секрета из трахеи и бронхов, ИВЛ в режиме гипервентиляции (при СО2 — 20— 22 мм рт.ст.). Для проведения ИВЛ необходимо вызвать реанимационно-хирургическую бригаду. • После окончания приступа обследование беременной следует проводить только в условиях нейролептаналгезии. Если нейролептаналгезия не была проведена до начала эклампсии, после припадка следует ввести 2 мл 0,5% р-ра диазепама; 2-4 мл 0,25% р-ра дроперидола, 2 мл 2,5% р-ра прометазина (или 2 мл 1% р-ра дифенгидрамина), 1 мл 2% тримеперидина в/в или в/м; дать наркоз закисью азота с кислородом. Нейролептаналгезия ослабляет судорожную форму гестоза и предупреждает развитие следующего приступа. • Необходимо выяснить акушерскую ситуацию: общее состояние больной (частота пульса, дыхание, цифры АД на одной и второй руке, наличие отёков, степень их выраженности, срок беременности, наличие (отсутствие) схваток, форму матки, наличие локальной болезненности при пальпации матки, наличие шевеления и сердцебиения плода, наличие кровянистых выделений из половых путей. • После купирования приступа судорог необходимо начать лечение гестоза (магния сульфат, реополиглюкин*). • Введение магния сульфата сочетают с введением препаратов, уменьшающих вазоконстрикцию сосудов: бендазол 1% — 3-6 мл и папаверин 2% — 2-4 мл, дротаверин 2% — 2 мл. • Одновременно больной проводят инфузионную терапию: мафусол 400-450 мл в/в капельно или 500 мл любого полиионного раствора: лактосоль° или трисоль*, или лактосоль° 250 мл, или трометамол 500 мл, или 500 мл 5% р-ра декстрозы под контролем диуреза, так как при тяжёлых гестозах развивается острая почечная недостаточность. • Для улучшения реологических свойств крови можно ввести 400 мл реополиглюкина*. • Попытка быстрой транспортировки больной с судорожной формой гестоза без предварительной нейролепсии или нейролептаналгезии и предварительного лечения гестоза только усугубляет состояние больной и исход заболевания. • Чем раньше на догоспитальном этапе начато лечение тяжёлой форм гестоза, тем больше возможность поддержать нарушенные функции жизненно важных органов — мозга, сердца, печени, почек и комплекса плацента—плод. • Если на фоне введения спазмолитических средств, магния сульфата инфузионной терапии у беременной (роженицы) сохраняются высокие цифры артериального давления, вводят 10 мл 2,4% р-ра аминофиллина в 10 мл изотонического раствора натрия хлорида. • Из других гипотензивных средств можно ввести п/к, в/м или в/в клонидин 0,01% 0,5-1,0 мл. Препарат вводят под контролем АД, в первые минуты введения возможно кратковременное повышение АД! При введении совместно с нейролептиками клонидин усиливает их седативное действие. • Для снижения АД у беременных (рожениц) целесообразно использование препаратов для управляемой артериальной гипотензии: 5% азаметония бромид — 0,5-1 мл в/м или в/в в 20 мл изотонического раствора натрия хлорида или 5% р-ра декстрозы. • У некоторых больных с эклампсией развивается острая дыхательная недостаточность. Лечебные мероприятия при острой дыхательной недостаточности направлены на: o восстановление и обеспечение проходимости дыхательных путей, при необходимости — их дренирование; o улучшение альвеолярной вентиляции и лёгочного газообмена; o улучшение гемодинамики, борьбу с сердечно-сосудистой недостаточностью. • У больных с эклампсией может развиться острая сердечная недостаточность. Для борьбы с ней вводят сердечные гликозиды: 0,25-0,5-1 мл 0,05 раствора строфантина-К или 0,5-1мл 0,06% р-ра ландыша гликозида.
РЕКОМЕНДАЦИИ ДЛЯ ОСТАВЛЕННЫХ ДОМА БОЛЬНЫХ
Пациентка с любой степенью тяжести гестоза должна быть госпитализирована.
ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ
• На догоспитальном этапе во время транспортировки не вводят препараты для предупреждения повторных судорожных припадков. • Назначают препараты для внутримышечного введения, не обеспечив доступ в периферическую вену.
Алгоритмы неотложной помощи при преэклампсии и эклампсии приведены на рис. 16-7 и 16-8.
Рис. 16-7. Алгоритм неотложной помощи при преэклампсии.
Рис. 16-8. Алгоритм неотложной помощи при эклампсии.
СПОСОБ ПРИМЕНЕНИЯ И ДОЗЫ ЛЕКАРСТВЕННЫХ СРЕДСТВ
ЛС, назначаемые при оказании скорой медицинской помощи при гестозах, приведены в табл. 16-2.
Таблица 16-2. Лекарственные средства, назначаемые при поздних гестозах
КЛИНИЧЕСКАЯ ФАРМАКОЛОГИЯ ЛЕКАРСТВЕННЫХ СРЕДСТВ
Магния сульфат вызывает седативный, снотворный или наркотический эффекты. В процессе выделения почками магния сульфат усиливает диурез. Магний контролирует нормальное функционирование клеток миокарда, повышает резистентность к нервному стрессу. Конкурентным антагонизмом магния и кальция объясняется антикоагулянтная способность магния и, как следствие, уменьшение тромбообразования и улучшение микроциркуляции. Внутривенно вводят по 400-800 мг/инъекция в зависимости от тяжести состояния. Нифедипин — представитель антагонистов кальция, активный периферический вазодилататор; у нифедипина более выражены периферические (снижение общего сосудистого сопротивления), чем кардиальные эффекты; оказывает отрицательное инотропное действие (которое компенсируется рефлекторной тахикардией); несколько увеличивает сердечный выброс и улучшает кровоснабжение органов и тканей, уменьшает потребность миокарда в кислороде. Препарат быстро всасывается при приёме внутрь. Принимают обычно внутрь (независимо от времени приёма пиши). Рекомендуемые дозы: 0,01 г (10 мг) 2-3 раза в день (не более 0,04 г в сутки). Для купирования гипертонического криза, а иногда при приступах стенокардии часто применяют препарат сублингвально. Таблетку (0,01 г) помешают под язык до полного рассасывания. Необходимо учитывать быстрое нарастание при этом способе применения концентрации препарата в крови, возможность рефлекторных реакций, явлений ортостатической гипотонии. Применение препарата должно производиться в положении лёжа. После приёма нифедипина часто наблюдают покраснение лица и кожи верхней части туловища, головную боль, тошноту, головокружение, сонливость. Выпускают в таблетках и капсулах 0,01 и 0,02 г (10 и 20 мг). Выпускаются растворы нифедипина для инъекций.
РОДЫ
Роды — физиологический процесс изгнания плода, плодовых оболочек и плаценты по родовым путям матери. Врач (фельдшер) СМП может столкнуться с любым периодом родового акта: раскрытия, изгнания, последовым и ранним послеродовым периодом. Врач (фельдшер) должен уметь диагностировать периоды родов, оценить их физиологическое или патологическое течение, выяснить состояние плода, выбрать рациональную тактику ведения родов и раннего послеродового периода, провести профилактику кровотечения в последовом и раннем послеродовом периоде, уметь оказать акушерское пособие при головном предлежании. Роды вне стационара чаще всего возникают при недоношенной беременности или при доношенной беременности у многорожавших женщин. В таких случаях роды протекают, как правило, стремительно.
КЛАССИФИКАЦИЯ
Различают преждевременные, срочные и запоздалые роды. Роды, наступившие при сроке беременности от 22 до 37 нед беременности, в результате чего рождаются недоношенные дети, считают преждевременными. Недоношенные дети характеризуются незрелостью, с массой тела от 500 до 2500 г и ростом от 19-20 до 46 см. Для них характерен высокий процент как перинатальной смертности, так смертности и заболеваемости недоношенных детей, особенно родившихся в сроки 22-27 нед беременности (масса тела от 500 до 1000 г). Роды, наступившие при сроке беременности 40 ±2 нед и заканчивающиеся рождением живого доношенного плода с массой тела примерно 3200-3500 г и ростом от 46 см, считают срочными. Роды, наступившие при сроке беременности свыше 42 нед и закончившиеся рождением плода с признаками переношенности: плотные кости черепа, узкие швы и роднички, выраженное слущивание эпидермиса, сухость кожных покровов, считают переношенными. Роды переношенным плодом характеризуются высоким процентом родового травматизма. Различают роды физиологические и патологические. Осложнённое течение родов развивается у беременных с экстрагенитальной патологией, отягощенным акушерско-гинекологическим анамнезом или патологическим течением беременности. Имеют значения следующие состояния: • нарушения менструальной функции; • бесплодие в анамнезе; • воспалительные заболевания внутренних половых органов; • артифициальные и самопроизвольные аборты в анамнезе; • миома матки; • опухоли яичников; • рубец на матке после кесарева сечения; • первородящие старше 30 лет и моложе 18 лет; • пороки сердца (врождённые и приобретённые); • гипертоническая болезнь; • заболевания органов дыхания, почек, печени; • заболевания щитовидной железы, нервной системы, опорно-двигательного аппарата; • сахарный диабет. В течении родов наблюдают три периода: • период раскрытия шейки матки; • период изгнания плода; • последовый период.
КЛИНИЧЕСКАЯ КАРТИНА
Роды у первородящих протекают 12-14 часов, у повторнородящих — 8-10 часов. Первый период родов (период раскрытия шейки матки) начинается с первыми регулярными родовыми схватками и заканчивается полным (9-10 см) раскрытием шейки матки, достаточным для прохождения по родовому каналу плода. Схватки характеризуются спонтанно возникающими сокращениями гладкомышечных клеток тела матки с последующим раскрытием шейки матки и продвижением плода по родовым путям за пределы материнского организма. Схватки в начале родов продолжаются примерно 15-20 с, в конце — 80—90 с, а интервалы между схватками с 10-12 мин (в начале родов) сокращаются до 2-3 мин. За время схваток происходит укорочение, сглаживание, раскрытие шейки матки и формирование родового канала. В период схватки предлежащая часть плода скользит по внутренней стенке родового канала, оказывая на неё давление, а стенки нижнего сегмента матки и родового канала оказывают сопротивление опускающейся предлежащей части. Плодный пузырь (часть плодных оболочек и околоплодных вод, располагающихся впереди предлежащей части плода) во время схватки наливается и вклинивается в шеечный канал, что способствует его раскрытию. Раскрытие шеечного канала при целом плодном пузыре происходит быстрее, чем при его отсутствии. Несвоевременный разрыв плодного пузыря (преждевременный или запоздалый) часто нарушает физиологическое течение родов. Преждевременный разрыв плодного пузыря способствует образованию на головке плода большой родовой опухоли, кефалогематомы, вызывает нарушение внутричерепного кровообращения плода; это одна из наиболее частых причин асфиксии плода, мертворождения и ранней смертности новорождённого. При физиологическом течении родов плодный пузырь вскрывается в конце периода раскрытия на высоте одной из схваток и околоплодные воды в количестве 100-200 мл изливаются наружу. В редких случаях к концу периода раскрытия шейки матки не происходит разрыва плодного пузыря и он первым рождается из половой щели, в таких случаях необходимо произвести искусственное вскрытие плодного пузыря любым инструментом (браншей пулевых щипцов, зажимом Кохера, корнцангом) или пальцем, иначе плод родится в оболочках, что может привести к нарушению процесса перехода к внеутробному дыханию и асфиксии новорождённого. Ведение первого периода физиологических родов — активно-выжидательное. Необходимо следить за развитием регулярной родовой деятельности, сердцебиением плода, продвижением предлежащей части (головки). Для оценки характера регулярной родовой деятельности определяют длительность, интенсивность, периодичность, болезненность схваток рукой, расположенной плашмя на животе роженицы. Когда схватки становятся особенно сильными и начинают повторяться через 3-4-5 мин (4-5 схваток за 10 минут), можно думать о полном раскрытии маточного зева. Выслушивание сердцебиения плода в период раскрытия проводят каждые 15 мин до излития околоплодных вод, а после излития вод — каждые 5-10 мин. В норме частота сердцебиения плода колеблется от 120 до 140 в минуту, тоны сердца — ясные, ритмичные. Стойкое замедление сердечных тонов до 100 в минуту и ниже, равно как и учащение до 160 в минуту и выше указывает на начавшуюся внутриутробную асфиксию плода. При нормальном течении родов процесс раскрытия шейки матки совпадает с постепенным продвижением головки плода; в конце первого периода родов головка прижимается ко входу в малый таз и даже несколько вступает в него. При неясности предлежащей части, подозрении на редкий вариант вставления (лобное предлежание, задний вид лицевого предлежания, высокое прямое стояние головки), поперечное или косое положение плода необходимо предпринять все меры для срочной транспортировки роженицы в акушерский стационар. Для профилактики разрыва матки во время транспортировки роженице дают эфирный масочный наркоз, одновременно через носовой катетер проводят ингаляцию кислородом. Второй период родов (период изгнания) — время от момента полного раскрытия маточного зева до рождения плода. После излития вод схватки ненадолго прекращаются. Объём полости матки уменьшается. Полость матки и влагалище представляют собой родовой канал. Схватки снова усиливаются, предлежащая часть плода (головной или тазовый конец) опускается на тазовое дно. Рефлекторно возникающие при этом сокращения брюшного пресса вызывают и позывы роженицы на потуги, повторяющиеся всё чаще и чаще — через 5—3—2 мин. Предлежащая часть плода растягивает при этом половую щель и рождается, за ней рождается туловище. Вместе с рождением плода изливаются задние воды. Период изгнания продолжается от одного до двух часов, но не более 4 часов. После рождения плода начинается третий — последовый период родов, во время которого происходит отделение плаценты от стенок матки и рождение последа, его продолжительность от 5 до 20 минут.
СОВЕТЫ ПОЗВОНИВШЕМУ
Необходимо держать на связи позвонившего до приезда бригады скорой помощи. Роженицу надо успокоить, изолировать от окружающих, уложить на оказавшуюся под рукой чистую ткань или клеёнку. Тесную одежду, сдавливающую живот и мешающую дыханию, нужно снять. Прикасаться к животу руками, гладить его не следует, т.к. это может вызвать нерегулярные схватки и нарушить процесс родов. Наружные половые органы и внутреннюю поверхность бедер рекомендуется при возможности обмыть водой с мылом или обтереть ватой, смоченной 5% спиртовым раствором йода или водкой, заднепроходное отверстие закрыть ватой или кусочком чистой ткани. Под ягодицы следует положить чистую ткань, полотенце, простыню. ДЕЙСТВИЯ НА ВЫЗОВЕ Диагностика
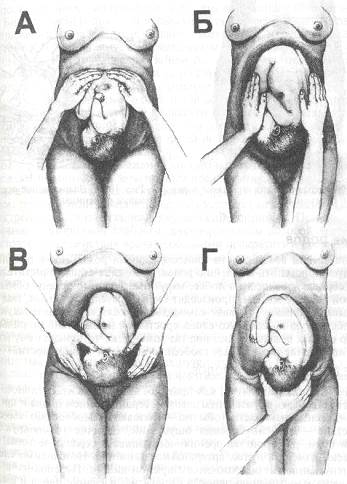
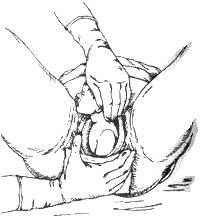
Необходимо выполнить следующие действия. • Решить вопрос о возможности транспортировки роженицы в родильный дом. • Оценить данные общего и акушерского анамнеза: o количество беременностей и родов в анамнезе, их течение, наличие осложнений; o течение настоящей беременности: угроза прерывания беременности, общая прибавка в весе, динамика артериального давления, изменения в анализах крови (по данным обменной карты); o данные общего объективного исследования. • Оценить период родов: начало схваток, их регулярность, продолжительность, интенсивность, болезненность. Провести 4 приёма наружного исследования (рис. 16-9) и определить высоту стояния дна матки (рис. 16-10), положение и позицию плода, характер предлежащей части и её отношение к плоскости входа в малый таз (подвижна над входом в таз, фиксирована малым сегментом, большим сегментом во входе в таз, в полости малого таза, на тазовом дне. Произвести аускультацию плода. • Оценить характер выделений: наличие кровянистых выделений, подтекание околоплодных вод, наличие в них мекония. • При необходимости произвести влагалищное исследование (рис. 16-11). • Поставить диагноз родов: o первые или повторные; o срочные или преждевременные, или запоздалые; o период родов — раскрытия, изгнания, последовый; o характер излития околоплодных вод — преждевременное, раннее, своевременное; o осложнения беременности и родов; o особенности акушерско-гинекологического анамнеза; o сопутствующая экстрагенитальная патология. При наличии условий и возможностей транспортировки необходимо произвести срочную госпитализацию в акушерский стационар.
ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ
Тщательный сбор анамнеза включает выяснение паритета беременной (какая по счету беременность и роды), течение данной беременности, наличие каких-либо осложнений, жалобы.
ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ
Рис.16-9. Четыре приёма наружного акушерского исследования беременной. А - (1-прием) - определение высоты стояния дна матки. Б — (2-й приём) — определение позиции плода. В — (3-й приём) — определение предлежащей части плода. Г - (4-й приём) — определение предлежащей части (головка) к плоскости входа малого таза.
Рис. 16-10. Высота стояния дна матки в разные сроки беременности.
Рис. 16-11. Влагалищное исследование роженицы. Ведение родов
При отсутствии возможности транспортировки роженицы в родильный дом следует приступить к ведению родов. Роженице ставят очистительную клизму, сбривают волосы на лобке, наружные половые органы обмывают кипяченой водой с мылом, производят смену постельного белья, под него подкладывают клеёнку, готовят самодельный польстер — маленькую подушку, обернутую в несколько слоев простыней (желательно стерильной). Польстер в родах подкладывают под таз роженицы, что придает ему возвышенное положение и открывает свободный доступ к промежности.
ВЕДЕНИЕ ПЕРВОГО ПЕРИОДА РОДОВ
Ведение периода раскрытия, как правило, активно-выжидательное. Следует наблюдать за развитием схваток, сердцебиением плода и продвижением предлежащей части (обычно — головки). Необходимо выяснять самочувствие — степень болевых ощущений, наличие головокружения, головной боли, расстройства зрения, выслушивать сердечные тоны, систематически измерять пульс, артериальное давление. Необходимо следить за мочеиспусканием и опорожнением прямой кишки. Переполнение этих органов ведет к нарушению периода раскрытия, изгнание плода и выделения последа. Регулярно проводится оценка сократительной способности матки. учитывается тонус матки, интервал между схватками, ритмичность и частота. Одним из важных моментов ведения первого периода является контроль за состоянием плода. Наблюдение за сердцебиением плода в период раскрытия при ненарушенном плодном пузыре производится через каждые 15-20 мин, а после излития околоплодных вод — через 5-10 мин. При аускультации обращают внимание на частоту, ритм и звучность сердечных сокращений плода.
ВЕДЕНИЕ ВТОРОГО ПЕРИОДА РОДОВ
Начиная с полного или почти полного раскрытия шейки матки, начинается поступательное движение плода по родовому каналу (биомеханизм родов). Биомеханизм родов — это совокупность поступательных и вращательных движений, производимых плодом, проходящим по родовому каналу. В периоде изгнания ведут систематическое наблюдение за состоянием роженицы и плодом (наблюдение за плодом — как происходит продвижение головки плода). При наблюдении за плодом следует иметь в виду, что при физиологическом течении родов в периоде изгнания головка большим сегментом не должна стоять в одной и той же плоскости малого таза свыше 2 часов, а весь период изгнания не должен продолжаться свыше 4 часов. Начиная с полного или почти полного раскрытия шейки матки начинается поступательное продвижение плода по родовому каналу. Этот момент называют биомеханизмом родов. Роды в затылочном предлежании составляют около 96% всех родов, чаще наблюдают передний вид затылочного предлежания. Роды в поперечном, косом положении, при разгибательных вставлениях, тазовом предлежании плода в домашних условиях невозможны, необходима экстренная госпитализация в акушерский стационар. При диагностике первичной и вторичной слабости, дискоординации родовой деятельности самостоятельные действия врача необходимо прекратить и срочно госпитализировать пациентку в специализированное лечебное учреждение. В этом периоде родов ведут наблюдение за состоянием роженицы, за характером родовой деятельности, за сердцебиением плода. Сердцебиение необходимо выслушивать после каждой потуги, следует обращать внимание на ритм и звучность тонов сердца плода. Необходимо следить за продвижением предлежащей части — при физиологическом течении родов головка не должна стоять в одной плоскости малого таза более 2 часов; за характером выделений из половых путей — в период раскрытия и изгнания кровянистых выделений из половых путей не должно быть. Как только головка начинает врезываться, то есть в тот момент, когда при появлении потуги головка появляется в половой щели, а с окончанием потуги уходит во влагалище, надо быть готовым к приёму родов. Роженицу помещают поперек кровати, а голову — на поставленный к кровати стул, подкладывают под таз роженицы самодельный польстер. Под голову и плечи роженицы кладут ещё одну подушку для того, чтобы роженица находилась в слегка полусидячем положении — в таком положении ей легче тужиться. Наружные половые органы повторно обмывают тёплой водой с мылом, обрабатывают 5% р-ром йода. Задний проход закрывают стерильной ватой или пелёнкой. Принимающий роды тщательно с мылом моет и обрабатывает дезинфицирующим раствором руки; при наличии — целесообразно использовать стерильный акушерский комплект одноразового пользования (рис. 16-12, 16-13). Приём родов заключается в оказании акушерского пособия.
Рис. 16-12. Обработка наружных половых органов роженицы.
Рис. 16-13. Защита наружных половых органов от загрязнения выделениями из прямой кишки. При головном предлежании акушерским пособием в родах называют совокупность последовательных манипуляций в конце второго периода родов, направленных как на содействие физиологическому механизму родов, так и на предупреждение травматизма матери и плода. Как только головка врежется в половую щель (рис. 16-14) и будет сохранять такое положение и вне схватки, начинается прорезывание головки (рис. 16-15); с этого момента врач или акушерка, стоящая справа от роженицы, боком к её голове, ладонью правой руки с широко отведённым большим пальцем обхватывает промежность, покрытую стерильной салфеткой и через последнюю старается при схватке задержать преждевременное разгибание головки, способствуя этим выхождению затылка из-под симфиза. Левая рука находится «наготове» на случай, если бы поступательное движение головки оказалось чрезмерно сильным и одна правая рука не смогла бы удержать её. Как только подзатылочная ямка подойдет под лонную дугу (принимающий роды ощущает затылок в ладони), а с боков можно прощупать теменные бугры, приступают к выведению головки. Роженицу просят не тужиться; ладонью левой руки обхватывают вышедшую часть головки, а ладонью правой руки с отведённым большим пальцем (рис. 16-16) обхватывают промежность и медленно, как бы снимая её с головки (с лица), одновременно другой рукой бережно приподнимают головку кверху — при этом над промежностью сначала показывается лоб, затем нос, рот и, наконец, подбородок. Непременно нужно выводить головку до тех пор, пока промежность «не сойдет» с подбородка — пока подбородок не выйдет наружу. Всё это проделывают обязательно вне схватки, так как при схватке медленно вывести головку очень трудно, а при быстром выведении рвется промежность. В этот момент следует из ротика плода отсосать вытекающую слизь, так как ребёнок может сделать первый вдох и слизь может попасть в дыхательные пути, вызывая асфиксию.
Рис. 16-14. Врезывание головки.
Рис. 16-15. Помощь акушерки при прорезывании головки.
Рис. 16-16. Период изгнания. Освобождение личика.
После рождения головки пальцем проводят по шее плода до плеча: проверяют, не обвилась ли пуповина вокруг шеи; если имеется обвитие пуповины, петлю последней осторожно снимают через головку (рис. 16-17).
Рис. 16-17. Снятие пуповины, обвитой вокруг шеи плода.
Родившаяся головка обычно поворачивается затылком в сторону бедра матери, иногда наружный поворот головки задерживается. Если показаний к немедленному окончанию родов не имеется (внутриутробная асфиксия плода, кровотечение), не следует торопиться, надо дождаться самостоятельного наружного поворота головки, в таких случаях женщину просят потужиться, при этом головка поворачивается затылком в сторону бедра матери и переднее плечико подходит под лоно. Если переднее плечико не подошло под лоно, оказывается помощь: повернувшуюся головку захватывают между обеими ладонями — с одной стороны за подбородок, а с другой — за затылок или кладут ладони на височно-шейные поверхности (рис. 16-18) и осторожно, слегка вращают головку затылком в сторону позиции, одновременно бережно оттягивая её книзу, подводя переднее плечико под лонное сочленение.
Рис. 16-18. Акушерское пособие при головном предлежании. Пятый момент — освобождение плечевого пояса (выведение переднего плечика). Далее обхватывают головку левой рукой так, что ладонь её ложится на нижнюю щечку и приподнимают головку, а правой рукой, подобно тому, как это делали при выведении головки, осторожно сдвигают промежность с заднего плечика (рис. 16-19).
Рис. 16-19. Акушерское пособие при головном предлежании. Пятый момент — освобождение плечевого пояса (выведение заднего плечика). Когда оба плечика вышли, осторожно обхватывают младенца за туловищев области подмышечных впадин и, приподнимая кверху, извлекают полностью из родовых путей. Принцип «защиты промежности» при переднем виде затылочного предлежания заключается в том, чтобы не допустить преждевременного разгибания головки; только после того, когда выйдет затылок и подзатылочная ямка упрётся в лунную дугу, медленно выпускают головку над промежностью- это важное условие для сохранения целости промежности и рождения головки наименьшим размером — малым косым. Если головка будет прорезываться в половой щели не малым косым размером (при затылочном предлежании), легко может произойти её разрыв. С техникой и методикой проведения родов нередко может быть связана родовая травма новорождённого (внутричерепные кровоизлияния, переломы). Если акушерское ручное пособие при прорезывании головки проводить грубо или принимающий роды давит пальцами на головку — это может привести к указанным осложнениям. Во избежание подобных осложнений рекомендуют устранить чрезмерное противодавление растягивающейся промежности на головку плода, для чего применяют операцию рассечения промежности — перинео- или эпизиотомию (рис. 16-20).
Рис. 16-20. Перинеотомия и эпизиотомия. Показаны места разреза при перинео-(А) или эпизиотомии (Б).
Акушерское ручное пособие при прорезывании головки должно быть всегда максимально бережным, оно имеет целью прежде всего помочь рождению здорового ребёнка, не причиняя ему никакой травмы, и одновременно сохранить по возможности целость тазового дна. Только так нужно понимать термин «защита промежности». Сразу же после рождения головки из верхних частей глотки и ноздрей необходимо отсосать слизь и околоплодные воды с помощью заранее про кипяченной резиновой груши. Для избежания аспирации новорождённым содержимого желудка, сначала отсасывают содержимое глотки, а затем — носа. Родившегося младенца кладут между ног матери на стерильные пелёнки, сверху ребёнка покрывают ещё одной пелёнкой, чтобы не допустить его переохлаждения. Производят осмотр и оценку ребёнка по методу Апгар сразу при рождении и через 5 мин (табл. 16-2). Метод оценки состояния плода по Апгар позволяет произвести быструю, предварительную оценку по 5 признакам физического состояния новорождённого: • частоты сердцебиения — при помощи аускультации; • дыхания — при наблюдении за движениями грудной клетки; • цвета кожи младенца — бледный, цианотичный или розовый; • мышечного тонуса — по движению конечностей; • рефлекторной активности при пошлепывании по подошвенной стороне ступни.
Таблица 16-3. Оценка состояния новорождённого по Апгар
Количество баллов от 7 до 10 (10 очков указывает на наилучшее из возможных состояний младенца) и не требует реанимационных мероприятий. Количество баллов от 4 до 6 свидетельствует о том, что эти дети цианотичны имеют аритмичное дыхание, ослабленный мышечный тонус, повышенную рефлекторную возбудимость, частоту сердцебиения свыше 100 в 1 минуту и могут быть спасены. Количество баллов от 0 до 3 указывает на наличие тяжёлой асфиксии. Такие дети при рождении должны быть отнесены к числу нуждающихся в немедленной реанимации. 0 баллов соответствует понятию «мертворождённый». Оценка через 1 минуту после рождения (или раньше) должна выявить младенцев, нуждающихся в оказании им немедленной помощи, оценка через 5 мин коррелирует с показателями неонатальной заболеваемости и смертности. После появления первого крика и дыхательных движений, отступя 8-10 см от пупочного кольца, пуповину обрабатывают спиртом и между двумя стерильными зажимами рассекают и перевязывают толстым хирургическим шелком, тонкой стерильной марлевой тесемкой (рис. 16-21). Культю пуповины смазывают 5% р-ром йода и на неё накладывают стерильную повязку. Нельзя использовать для перевязки пуповины тонкую нитку, так она может прорезать пуповину вместе с её сосудами. Тут же на обе ручки ребёнка надевают браслетки с обозначением пола ребёнка, фамилии и имени матери, даты рождения и номера истории родов.
Рис. 16-21. Перевязка и рассечение пуповины. Дальнейшую обработку новорождённого (кожа, пуповина, профилактика офтальмобленореи) производят только в акушерском стационаре, в условиях максимальной стерильности для профилактики возможных инфекционных и гнойно-септических осложнений. Кроме того, неумелые действия при вторичной обработке пуповины могут вызвать трудноостановимое кровотечение после отсечения пуповины от пупочного кольца. Роженице выпускают мочу с помощью катетера, в/в вводят метилэргометрин 1,0 мл 0,02% р-ра и приступают к ведению третьего (последового) периода родов.
ведение последового периода
Последовый период — время от рождения ребёнка до рождения последа. В течение этого периода происходит отслойка плаценты вместе с её оболочками от маточной стенки и рождение плаценты с оболочками — последа. При физиологическом течении родов в первые два их периода (раскрытия и изгнания) отслойки плаценты не бывает. Последовый период продолжается в норме от 5 до 20 минут и сопровождается кровотечением из матки. Через несколько минут после рождения ребёнка возникают схватки и, как правило, кровянистые выделения из половых путей, указывающие на отслойку плаценты от стенок матки. Дно матки находится выше пупка, а сама матка вследствие тяжести отклоняется вправо или влево; одновременно отмечают удлинение видимой части пуповины, что заметно по перемещению зажима, наложенного на пуповину около наружных половых органов. После рождения последа матка приходит в состояние резкого сокращения. Дно её находится посередине между лоном и пупком и его пальпируют как плотное, округлое образование. Количество теряемой крови в последовом периоде обычно не должно превышать 100—200 мл. После рождения последа родившая женщина вступает в послеродовый период. Её теперь называют родильницей. Ведение последового периода родов — консервативное. В этом периоде нельзя ни на минуту отлучаться от роженицы. Нужно следить, всё ли благополучно, т.е. нет ли кровотечения, как наружного, так и внутреннего; необходим контроль за характером пульса, общим состоянием роженицы, за признаками отделения плаценты; следует вывести мочу, поскольку переполненный мочевой пузырь препятствует нормальному течению последового пе
|
|||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-12-27; просмотров: 420; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.170 (0.021 с.) |