Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Отказ от восстановления синусового ритмаСодержание книги
Поиск на нашем сайте
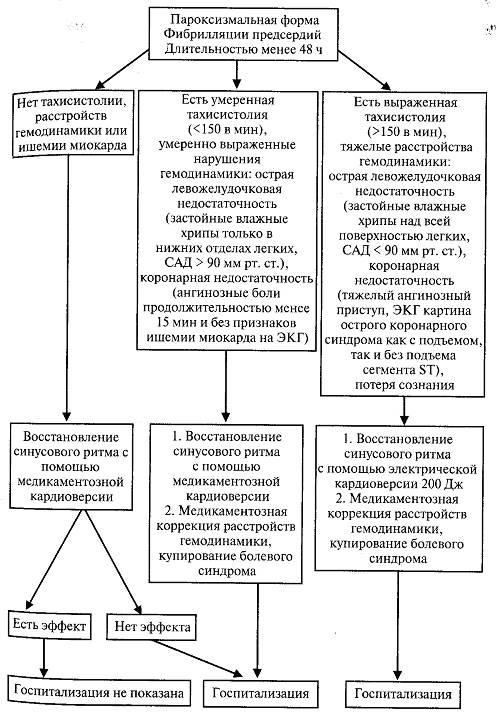
Не следует восстанавливать синусовый ритм на догоспитальном этапе при следующих вариантах мерцательной аритмии. • Пароксизмальная форма длительностью более 48 ч, сопровождающаяся умеренной тахисистолией желудочков (менее 150 в минуту) и клинической картиной умеренно выраженных нарушений гемодинамики: острой левожелудочковой недостаточности (застойные влажные хрипы только в нижних отделах лёгких, САД >90 мм рт.ст.), коронарной недостаточности (ангинозные боли продолжительностью менее 15 мин и без признаков ишемии миокарда на ЭКГ). • Устойчивая (персистирующая) форма, сопровождающаяся умеренной тахисистолией желудочков (менее 150 в минуту) и клинической картиной умеренно выраженных нарушений гемодинамики (см. выше). • Постоянная форма, сопровождающаяся тахисистолией желудочков и клинической картиной острой левожелудочковой любой тяжести или коронарной недостаточности любой степени выраженности. Проводят медикаментозную терапию, направленную на урежение ЧСС до 60-90 ударов в минуту, уменьшение признаков острой левожелудочковой недостаточности (коррекция АД, купирование отёка лёгких) и купирование болевого синдрома с последующей госпитализацией больного. Для контроля частоты сердечного ритма применяют один из следующих препаратов (рекомендовано выбирать согласно порядку изложения). • Дигоксин (предпочтителен при наличии проявлений сердечной недостаточности, в том числе у пациентов, принимающих бетта-адреноблокаторы) — в/в струйно 0,25 мг в 10—20 мл 0,9% р-ра натрия хлорида. Переводит трепетание предсердий в фибрилляцию с контролируемой ЧСС. Противопоказан при WPW-синдроме, остром инфаркте миокарда, нестабильной стенокардии, инфаркте миокарда. • Верапамил (в случае отсутствия у пациента признаков сердечной недостаточности) — в/в болюсно в дозе 5 мг за 2-4 мин (во избежание развития коллапса или выраженной брадикардии) с возможным повторным введением 5—10 мг через 15—30 мин при сохранении тахикардии и отсутствии гипотензии. Противопоказан при WPW-синдроме, артериальной гипотензии (САД менее 90 мм рт.ст.), кардиогенном шоке, хронической и острой сердечной недостаточности, а также у пациентов, принимающим бетта-адреноблокаторы в связи с высоким риском развития полной АВ-блокады или асистолии.
• Пропранолол (неселективный бетта-адреноблокатор) —в/в струйно медленно вводят в начальной дозе 1 мг (0,1 % 1мл), при отсутствии эффекта повторяют ту же дозу через каждые 2-3 мин до достижения максимальной дозы 10 мг. Противопоказан при артериальной гипотензии, острой сердечной недостаточности, облитерирующих заболеваниях артерий, бронхиальной астме, беременности.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
• Впервые выявленная фибрилляция предсердий. • Пароксизмальная форма фибрилляции предсердий, не поддающаяся медикаментозной кардиоверсии. • Фибрилляция предсердий (пароксизмальная или устойчивая), сопровождавшаяся расстройствами гемодинамики или ишемии миокарда, которую удалось купировать медикаментозно либо с помощью электрической кардиоверсии. • При развитии осложнений антиаритмической терапии. Рекомендуется плановая госпитализация при устойчивой форме фибрилляции предсердий (для решения вопроса о целесообразности восстановления синусового ритма), часто рецидивирующих пароксизмах фибрилляции предсердий (для подбора антиаритмической терапии). При постоянной форме фибрилляции предсердий экстренную госпитализацию осуществляют при высокой тахикардии, нарастании сердечной недостаточности и неэффективности проводимой терапии. Для решения вопроса о коррекции медикаментозной терапии рекомендована плановая госпитализация.
РЕКОМЕНДАЦИИ ДЛЯ ОСТАВЛЕННЫХ ДОМА БОЛЬНЫХ
• Ограничить употребление кофе, крепкого чая, исключить приём алкоголя и курение. • Обратиться к участковому терапевту для решения вопроса о дальнейшей тактике и необходимости обследования, подбора и коррекции лечения (антиаритмиков, антикоагулянтов), консультации специалистов (кардиолога, эндокринолога).
часто встречающиеся ошибки
• Медикаментозное восстановление ритма при длительности трепетания/фибрилляции предсердий более 48 ч или при неизвестной давности пароксизма. • Медикаментозное восстановление ритма при высоком риске тромбоэмболических осложнений. • Нарушение скорости введения антиаритмиков. В частности быстрое внутривенное введение амиодарона, верапамила, прокаинамида (новокаинамида*).
• Одновременное сочетание нескольких препаратов, замедляющих АВ-проведение. • Профилактическое применение фенилэфрина (мезатона*) при исходно нормальном АД, а также недостаточное знание противопоказаний к данному препарату. • Непоказанная госпитализация.
Рис. 3-22. Алгоритм действий на догоспитальном этапе при пароксизмальной форме фибрилляции предсердий длительностью менее 48 часов
Трепетание предсердий
Трепетание предсердий — значительное учащение сокращений предсердий (до 250-450 в минуту, обычно в диапазоне 280-320) при сохранении правильного предсердного ритма. Частота сокращений желудочков зависит от проведения в АВ-узле и в большинстве случаев к желудочкам проводится только каждый второй (2:1) или третий эктопический импульс (3:1).
Лечение
Алгоритм действий на догоспитальном этапе при трепетании предсердий не отличается от такового при фибрилляции предсердий и зависит от формы трепетания предсердий, характера заболевания сердца, на фоне которого возникло нарушение ритма, а также от наличия и степени выраженности нарушения гемодинамики и коронарного кровообращения. Трепетание предсердий с высоким коэффициентом атриовентрикулярного проведения (3:1, 4:1) без выраженной тахисистолии желудочков и отсутствием осложнений не требует экстренной терапии. При трепетании предсердий с высокой частотой сокращения желудочков, в зависимости от степени тяжести нарушений гемодинамики и ишемии миокарда, показано либо восстановление синусового ритма с помощью медикаментозной или электрической кардиоверсии, либо медикаментозная терапия, направленная на урежение ЧСС и коррекцию расстройств гемодинамики (см. рис. 3-23).
Рис. 3-23. Алгоритм действий на догоспитальном этапе при пароксизмальной форме мерцательной аритмии длительностью более 48 часов и при устойчивой форме фибрилляции предсердий. Неосложнённое трепетание предсердий с высокой частотой сокращений желудочков на догоспитальном этапе требует только урежения сердечного ритма, для чего используют сердечные гликозиды (дигоксин) или блокаторы кальциевых каналов (верапамил, дилтиазем); применение с этой целью бетта-адреноблокаторов (пропранолола) наименее целесообразно, хотя и возможно. При нестабильной гемодинамике, развитии осложнений на фоне трепетания предсердий с высокой желудочковых сокращений (АВ-проведение 1:1) показана экстренная электроимпульсная терапия синхронизированная с R зубцом (начальный разряд 100 Дж). При неэффективности разряда в 100 Дж проводят наращивание энергии разряда вплоть до 200 Дж.
Показания к госпитализации.
Те же, что для мерцательной аритмии.
Желудочковая тахикардия
Пароксизмальные тахикардии с широким комплексом QRS могут представать собой как истинные желудочковые аритмии (т.е. возникать дистальнее разделения пучка Гиса на его ножки), так и суправентрикулярные пароксизмальные тахикардии с нарушением проведения по ножкам пуча Гиса. Расширение и деформация желудочковых комплексов указывает лишь на нарушение проведения возбуждения на уровне внутрижелудочковой проводящей системы. При этом источник ритма может быть наджелудочковым, а расширения и деформация комплекса QRS могут быть обусловлены как исходно существующей блокадой одной из ножек пучка Гиса, аберрантным проведением по ножкам пучка Гиса вследствие неполного окончания процессов реполяризации, проведения возбуждения по дополнительным предсердно-желудочковым соединениям и др. К пароксизмальным тахикардиям с широким комплексом QRS, имеющим наджелудочковое происхождение, прежде всего относят реципрокные пароксизмальные АВ-узловые тахикардии (обычно высокой частоты) с аберрантным проведением по ножкам пуча Гиса, антидромные пароксизмальные реципрокные АВ-тахикардии на фоне явного синдрома WPW, фибрилляция и трепетание предсердий на фоне явного синдрома WPW.
В тоже время важно подчеркнуть, что наиболее часто пароксизмальные тахикардии с широким комплексом QRS являются истинными желудочковыми тахикардиями, особенно у больных, перенесших инфаркт миокарда. Дифференциальная диагностика различных вариантов пароксизмальных тахикардии с широким комплексом QRS с помощью стандартной ЭКГ представляет собой значительные трудности даже в специализированных кардиологических отделениях, тем более она сложна на СМП. По этой причине, если при пароксизмальной тахикардии с широкими комплексами QRS у врача нет полной уверенности, что он имеет дело с одной из конкретных форм суправентрикулярной тахикардии, он должен рассматривать её как желудочковую тахикардию. Соответственно должен строиться и алгоритм действий на догоспитальном этапе. Истинная желудочковая тахикардия — нарушение ритма, при котором источник эктопических возбуждений расположен в проводящей системе желудочков (ниже общего ствола пучка Гиса, в ветвях пучка Гиса или волокнах Пуркинье). При этом ход возбуждения от одного желудочка к другому идёт необычным путем, что обусловливает появление широких деформированных комплексов QRS с ЧСС до 120-250 в минуту, атриовентрикулярной диссоциации; ритм в большинстве случаев остаётся правильный. Как правило, развивается на фоне значительных органических поражений миокарда. По длительности желудочковые тахикардии разделяют на неустойчивые (длительностью от 3 последовательных комплексов до 30 с) и устойчивые (длительностью более 30 с). По форме комплексов QRS желудочковую тахикардию дифференцируют на мономорфную (комплекс QRS не изменяется) или полиморфную (непрерывно изменяющиеся комплексы QRS). Особо выделяют полиморфную желудочковую тахикардию по типу «пируэт» (другие названия: двунаправленная веретенообразная, torsade de pointes, или «пляска точек»), которая возникает при удлинении интервала QT и встречается при гипомагниемии, ишемии миокарда, вследствие терапии прокаинамидом, амиодароном, врождённом удлинении интервала QT.
Лечение
Желудочковая тахикардия служит показанием для проведения немедленной активной терапии, направленной на восстановление ритма. При нестабильной гемодинамике желудочковая тахикардия требует немедленной электроимпульсной терапии. Начальная энергия составляет 100 Дж (в случае тахикардии типа «torsade de pointes» — 200 Дж) с повышением при неэффективности первого разряда вплоть до 360 Дж. После восстановления синусового ритма проводят экстренную госпитализацию больного и поддерживающую терапию капельным введением лидокаина или амиодарона. Фибрилляция желудочков сердца требует проведения сердечно-лёгочной реанимации. В условиях стабильной гемодинамики показана медикаментозная терапия. • Лидокаин — препарат выбора для купирования желудочковой тахикардии — в/в болюсно в дозе 1—1,5 мг/кг (2% 4—5 мл) вводят в течение 3—5 мин. При необходимости — повторное введение дозы через 5—10 мин (до общей дозы 3 мг/кг). • Прокаинамид (новокаинамид*) — показан при неэффективности лидокаина и сохранённой стабильной гемодинамики либо при невозможности проведения электроимпульсной терапии — в/в медленно по 100 мг (10% 10 мл разводят раствором натрия хлорида 0,9% до 10 мл и вводят по 1мл в течение 1 мин), затем повторяют введения по 100 мг через каждые 5 мин до суммарной дозы 1000 мг (до 17 мг/кг массы тела). В момент купирования желудочковой тахикардии введение препарата прекращают. Для предотвращения снижения АД введение проводят в горизонтальном положении больного. Побочные эффекты чаще возникают при быстром внутривенном введении: коллапс, нарушение предсердной или внутрижелудочковой проводимости, фибрилляция и трепетание желудочков, головокружение, слабость. Противопоказано применение прокаинамида при артериальной гипотензии, кардиогенном шоке, тяжёлой сердечной недостаточности, удлинении интервала QT. •Амиодарон — при наличии противопоказаний к прокаинамиду — внутривенная инфузия 150 мг (3 мл) в 40 мл 5% р-ра декстрозы в течение 10—20 мин. Амиодарон не совместим в растворе с другими ЛС. Побочные эффекты чаще возникают при быстром внутривенном введении: гипотония и брадикардия. Помнить, что при внутривенном введении имеется риск развития полиморфной желудочковой тахикардии. Противопоказания: гиперчувствительность (в том числе к йоду), кардиогенный шок, артериальная гипотензия, гипотиреоз, тиреотоксикоз, интерстициальные болезни лёгких, беременность. • Дополнительным средством при желудочковой тахикардии (в том числе рефрактерных к терапии лидокаином и прокаинамидом), а также при удлинённом интервале QT и увеличении его дисперсии признан магния сульфат. Устойчивая полиморфная желудочковая тахикардия, в том числе по типу «пируэт» (torsades de pointes) обычно протекает с тяжёлыми гемодинамическими расстройствами, требующими немедленного применения электрической кардиоверсии. Однако, поскольку этот вид желудочковой тахикардии склонен к рецидивированию, необходимо одновременное проведение и медикаментозной антиаритмической терапии (препаратом выбора является магния сульфат). Кроме введения препаратов магния для предупреждения рецидивов полиморфной желудочковой тахикардии типа «пируэт» может использоваться временная эндокардиальная электрическая стимуляция желудочков сердца с относительно высокой частотой — 80—100 импульсов в минуту.
Магния сульфат — применяют в/в 1000-2000 мг (10% 10-20 мл, 20% 5-10 мл или 25% 4—8 мл) вводят медленно (первые 3 мл в течение 3 мин) в течение 10—15 мин. При отсутствии эффекта проводят повторное введение через 30 мин. После достижения эффекта поддерживающая терапия заключается в капельном введении магния сульфата со скоростью 3-20 мг/мин в течение 2—5 ч. Ранние признаки и симптомы гипермагниемии: брадикардия, диплопия, внезапный «прилив» крови к коже лица, головная боль, снижение АД, тошнота, одышка, смазанность речи, рвота, астения. При дальнейшей передозировке — угнетение дыхательного центра, нарушение проводимости сердца, остановка сердца. Противопоказания: гиперчувствительность, артериальная гипотензия, угнетение дыхательного центра, тяжёлая хроническая почечная недостаточность (клиренс креатинина менее 20 мл/мин). С осторожностью при заболеваниях органов дыхания, беременности. Пожилым больным часто требуется снижение дозы (ослабление функции почек). При неустойчивой желудочковой тахикардии (за исключением реперфузион-ных желудочковых аритмий) у больных с инфарктом миокарда показано проведение медикаментозной антиаритмической терапии. На догоспитальном этапе для этой цели используют внутривенное введение лидокаина или амиодарона. Неустойчивая медленная желудочковая тахикардия (ускоренный идиовентрикулярный ритма) как проявление реперфузионных аритмий после успешной тромболитической терапии при инфаркте миокарда с Q зубцом не требует проведения специальных антиаритмических мероприятий. Однако при этом должна быть готовность к проведению экстренной электрической кардиоверсии в случае трансформации этой относительно доброкачественной желудочковой аритмии в фибрилляцию желудочков или в устойчивую желудочковую тахикардию.
показания к госпитализации
При пароксизмальной желудочковой тахикардии после оказания необходимых лечебных мероприятий все больные должны быть госпитализированы.
ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ
• Отказ от проведения немедленной электроимпульсной терапии при нестабильной гемодинамике. • Отказ от госпитализации.
Экстрасистолия
Суправентрикулярная экстрасистолия не относится к числу состояний, требующих медикаментозного вмешательства на СМП (даже при наличии аллоритмии). Желудочковая экстрасистолия на догоспитальном этапе требует медикаментозной терапии только в одной ситуации — имеется частая (несколько экстрасистол в минуту), политопная или парная экстрасистолия в острой стадии инфаркта миокарда. При этом препараты выбора — лидокаин или амиодарон. При отсутствии желудочковых аритмий профилактической введение лидокаина больным с инфарктом миокарда противопоказано, поскольку увеличивает вероятность развития фатальных желудочковых аритмий. Монотопная редкая экстрасистолия назначения антиаритмиков не требует.
Рис. 3-24. Алгоритм неотложной помощи при желудочковой экстрасистолии. Брадиаритмии
Остро возникающие брадиаритмии (ЧСС <60 в минуту) связаны с: • ваготонической реакцией (синусовая брадикардия); • расстройством функции автоматизма или блокады синусового узла: синдром слабости синусового узла; • нарушением проведения возбуждения в атриовентрикулярном узле: снижение — при АВ-блокаде I или II степени, прекращение — при АВ-блокаде III степени; брадисистолическая форма мерцательной аритмии; • обусловленные медикаментозной терапией: бетта-адреноблокаторы, недигидропиридиновые антагонисты кальция, амиодарон, клонидин, сердечные гликозиды и др.; • прекращением работы кардиостимулятора. Брадиаритмии требуют терапии на догоспитальном этапе, если: • сопровождаются нестабильной гемодинамикой (снижение АД <80 мм рт.ст., развитие синкопального состояния, приступа сердечной астмы или отёка лёгких, тяжёлого ангинозного приступа); • возникли как осложнение органического поражения сердца (инфаркт миокарда); • развились при проведении реанимационных мероприятий; • появились частые приступы Морганьи-Адамса-Стокса (внезапное головокружение, потемнение в глазах, потеря сознания); при асистолии более 20 с развиваются выраженный цианоз, судороги, непроизвольное мочеиспускание и дефекация.
ЛЕЧЕНИЕ
• Обеспечить проходимость дыхательных путей, венозного доступа. • Кислородотерапия. • Постоянный контроль функции дыхания, сердечно-сосудистой системы (ЧСС и АД). • Готовность к проведению ИВЛ и реанимационных мероприятий.
Медикаментозная терапия Атропин вводят в/в струйно 0,5-1 мг (0,1% 0,5-1,0 мл), при необходимости через 5 мин введение повторяют до общей максимальной дозы 3 мг. Внимание: доза атропина сульфата менее 0,5 мг может парадоксально привести к урежению сердечного ритма! Побочные эффекты: сухость во рту, сухость кожи, мидриаз, жажда, паралич аккомодации, запор, снижение памяти у пожилых. По витальным показаниям противопоказаний нет. С осторожностью применять при закрытоугольной глаукоме, тяжёлой сердечной недостаточности, ИБС, митральном стенозе, атонии кишечника, гиперплазии предстательной железы, хронической почечной недостаточности, артериальной гипертензии, гипертиреозе, миастении, беременности. Неэффективность терапии атропином служит показанием к проведению временной электрокардиостимуляции. В зависимости от оснащения бригады и подготовки персонала может применяться наружная или чреспищеводная электрокардиостимуляция. При невозможности проведения электроимпульсной терапии по жизненным показаниям допустимо применение в/в капельно эпинефрина (0,1 мг/кг), допамина (2-20 мг/кг в минуту).
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
Госпитализация показана при остро возникшей брадиаритмии с ЧСС менее 40 ударов в минуту, наличии приступов Морганьи-Адамса-Стокса или синкопальных состояний. При нестабильной гемодинамике проводят экстренную госпитализацию в реанимационное отделение. В госпитализации не нуждаются пациенты с физиологической брадикардией (спортсмены), при удовлетворительной гемодинамике и отсутствии синкопальных состояний на фоне передозировки ЛС у больных с хроническими заболеваниями вне обострения (рекомендуется обратиться к участковому врачу для коррекции лечения).
ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ
• Отказ от проведения кислородотерапии (при брадикардии развивается гипоксия головного мозга и других органов). • Назначение атропина при гемодинамически стабильной брадикардии. • Применение атропина в дозе менее 0,5 мг.
СПОСОБ ПРИМЕНЕНИЯ И ДОЗЫ ЛЕКАРСТВЕННЫХ СРЕДСТВ
• Аденозин (аденокор*) ампулы по 1 мл (3 мг/мл). o Показания: суправентрикулярная пароксизмальная тахикардия. o Дети: в/в болюсно 50 мкг/кг, при отсутствии эффекта дозу можно увеличивать на 50 мкг/кг каждые 2 мин до максимальной дозы 250 мкг/кг. o Взрослые: в/в болюсно 6 мг, при отсутствии эффекта — 12 мг, если ритм не восстановился, — повторно 12 мг.
Рис. 3-25. Алгоритм действий при брадиаритмии. • Верапамил (например, изоптин*) 0,25% р-р в ампулах по 2 мл (2,5 мг/мл). o Показания: суправентрикулярная пароксизмальная тахикардия с узкими комплексами QRS. Мерцание и трепетание предсердий. o Дети: в/в медленно; для грудных детей — 0,75—2 мг, для детей в возрасте 1—5 лет — 2—3 мг, в возрасте 6—14 лет — 2,5—3,5 мг. o Взрослые: в/в болюсно за 2-4 мин 2,5-5 мг с возможным повторным введением 5-10 мг через 15-30 мин. • Прокаинамид (новокаинамид*) 10% р-р в ампулах по 5 мл (100 мг/мл). o Показания: суправентрикулярная пароксизмальная тахикардия; мерцание и трепетание предсердий; желудочковая тахикардия. o Дети: применение не противопоказано. Безопасность и эффективность внутривенного применения у детей не определены. Внутрь по 12,5 мг/кг 4 раза в сутки. o Взрослые: в/в медленно со скоростью 50 мг/мин в течение 20 мин 1000 мг. Инфузию прекращают сразу при восстановлении ритма. • Амиодарон (например, кордарон*) ампулы по 3 мл (50 мг/мл). o Показания: суправентрикулярная пароксизмальная тахикардия; мерцание и трепетание предсердий; желудочковые нарушения ритма (желудочковая тахикардия, фибрилляция желудочков). o Дети: применение не противопоказано. Безопасность и эффективность применения у детей не определены. Начальная суточная доза 8—10 мг/кг. o Взрослые: внутривенная инфузия 150 мг в 40 мл 5% р-ра декстрозы в течение 10-20 мин. • Пропранолол (анаприлин*, обзидан*) 0,1% р-р в ампулах по 5 мл (1 мг/мл). o Показания: мерцание и трепетание предсердий. o Дети: применение не противопоказано. Безопасность и эффективность применения у детей не определены. o Взрослые: в/в медленно вводят в начальной дозе 1 мг (1 мл). При отсутствии эффекта повторяют ту же дозу через каждые 2-3 мин до достижения максимальной дозы 10 мг. • Дигоксин, 0,025% р-р в ампулах по 1 мл (0,25 мг/мл). o Показания: мерцание и трепетание предсердий. o Дети: применение не противопоказано. Безопасность и эффективность применения у детей не определены. o Взрослые: в/в струйно 0,25 мг в 10—20 мл 0,9% р-ре натрия хлорида. • Лидокаин, 2% р-р в ампулах по 2 мл (20 мг/мл). o Показания: желудочковые нарушения ритма (желудочковая тахикардия, желудочковая экстрасистолия). o Дети: в/в струйно 1 мг/кг. Безопасность и эффективность применения у детей не определены. o Взрослые: в/в болюсно в дозе 1-1,5 мг/кг (2% р-р 4-5 мл) в течение 3-5 мин. При необходимости повторное введение через 5-10 мин до общей дозы 3 мг/кг. • Магния сульфат, 10% р-р в ампулах по 10 мл (100 мг/мл); 20% р-р в ампулах по 10 мл (200 мг/мл); 25% р-р в ампулах по 5—10 мл (250 мг/мл). o Показания: желудочковая тахикардия по типу «пируэт»; гипомагниемия. o Дети: применение не противопоказано. Безопасность и эффективность применения у детей не определены. o Взрослые: в/в медленно 1000-2000 мг за 60-90 с. • Атропин, 0,1% р-р в ампулах по 1 мл (1 мг/мл). o Показания: брадикардия; АВ-блокада. o Дети: в/в струйно 10 мкг/кг. o Взрослые: в/в струйно 0,5—1 мг, при необходимости через 5 мин введение повторяют до общей дозы 3 мг. • Фенилэфрин (например, мезатон*) 1% р-р в ампулах по 1 мл (10 мг/мл). o Показания: препарат не изучен. o Дети: противопоказан у детей до 15 лет. o Взрослые: в/в медленно в комбинации с прокаинамидом 1-3 мл при исходно сниженном АД.
ГИПЕРТОНИЧЕСКИЙ КРИЗ
Гипертонический криз — резкое повышение АД выше 180/120 мм рт.ст, или до индивидуально высоких величин. Осложнённый гипертонический криз сопровождается признаками ухудшения мозгового, коронарного, почечного кровообращения и требует снижения АД в течение первых минут и часов с помощью парентеральных препаратов. Неосложнённый гипертонический криз характеризуется отсутствием поражения органов-мишеней и относятся к состояниям, требующим относительно срочного снижения АД в течение нескольких часов.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Гипертонический криз развивается на фоне: • гипертонической болезни (в том числе как её первое проявление); • симптоматической артериальной гипертензии. Состояния, при которых возможно резкое повышение АД: • реноваскулярная артериальная гипертензия; • диабетическая нефропатия; • феохромоцитома; • острый гломерулонефрит; • эклампсия беременных; • диффузные заболевания соединительной ткани с вовлечением почек; • применение симпатомиметических средств (в частности кокаина); • травма черепа; • тяжёлые ожоги и др. Наиболее частые факторы, способствующие развитию гипертонических кризов: • прекращение приёма гипотензивных ЛС; • психоэмоциональный стресс; • избыточное потребление соли и жидкости; • физическая нагрузка; • злоупотребление алкоголем; • метеорологические колебания. В патогенезе гипертонического криза выделяют. • Сосудистый механизм — повышение общего периферического сопротивления в результате увеличения вазомоторного (нейрогуморальные влияния) и базального (при задержке натрия) тонуса артериол. • Кардиальный механизм — увеличение сердечного выброса, сократимости миокарда и фракции изгнания в ответ на повышение ЧСС, ОЦК. Кровообращение жизненно важных органов (головной мозг, сердце, почки) при колебаниях АД в сосудистом русле обеспечивается механизмами саморегуляции регионального кровотока. При гипертоническом кризе происходит несостоятельность указанных механизмов, которая может привести к жизнеугрожающим повреждениям органов и систем. Следует помнить, что быстрое и значительное снижение АД может оказаться более опасными, чем его повышение.
КЛАССИФИКАЦИЯ
По течению гипертонические кризы подразделяются на осложнённые и неосложнённые.
|
|||||||||
|
Последнее изменение этой страницы: 2016-12-27; просмотров: 294; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.16.212.203 (0.032 с.) |