
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Тромбиновое время в плазме в норме — 12—16 с.Содержание книги
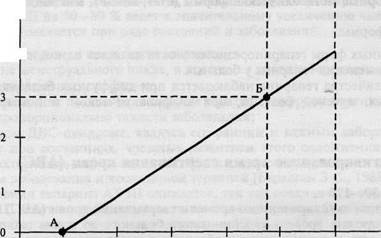
Поиск на нашем сайте Тромбиновое время — время, необходимое для образования сгустка фибрина в плазме при добавлении к ней тромбина. Оно зависит только от концентрации фибриногена и активности ингибиторов тромбина (антитромбин III, гепарин, парапротеины); используется для оценки как третьей фазы свертывания крови — образования фибрина, так и состояния естественных и патологических антикоагулянтов. В клинике определение тромбинового времени чаще всего преследует следующие цели: • контроль за гепаринотерапией, особенно при использовании гепарина с высоким мо • контроль за фибринолитической терапией; • диагностика гиперфибринолитических состояний; • диагностика афибриногенемии и дисфибриногенемии. Тромбиновое время, являясь косвенным показателем содержания фибриногена, удлиняется при наследственных и приобретенных афибриногенемиях и гипофибриногенемиях (при тяжелых поражениях печени, фибринолизе, остром ДВС-синдроме). Удлиняется тромбиновое время и при парапротеинемиях. Определение тромбинового времени является одним из распространенных методов контроля за лечением гепарином и фибринолитиками. В этих случаях тромбиновое время должно увеличиваться в 2—3 раза. При проведении тромболитической терапии определение тромбинового времени рекомендуется проводить каждые 4 ч, при этом следует помнить, что если тромбиновое время превышает оптимальное значение более чем в 2—3 раза, доза стрептоки-назы должна быть больше, чтобы увеличить потребление плазминогена и снизить образование плазмина; если тромбиновое время уменьшается до уровня ниже оптимального значения, дозу стрептокиназы следует уменьшить для того, чтобы часть плазминогена не была блокирована в форме активатора, а чтобы он полностью превращался в плазмин. ФИЗИОЛОГИЧЕСКИЕ АНТИКОАГУЛЯНТЫ Показатели, характеризующие состояние антикоагулянтов: 1. Антитромбин III. 2. Гепарин. 3. Активированное время свертывания крови. 4. Протеин С. 5. Протеин S. Антитромбин III (AT III) Содержание AT III в плазме в норме — 80—120 %. AT III — гликопротеид, наиболее важный естественный ингибитор свертывания крови; ингибирует тромбин и ряд активированных факторов свертывания (Ха, ХНа, IXa). AT III образует с гепарином быстродействующий комплекс — гепарин—AT III. Дефицит AT III может быть первичным (наследственным) и вторичным, связанным с определенным заболеванием или состоянием. Снижение уровня AT III, являющееся фактором тромбогенного риска (снижение уровня AT III до 50—80 % ведет к значительному увеличению числа послеоперационных тромбозов), отмечается при ряде состояний и заболеваний: • при атеросклерозе, в старческом возрасте; • в середине менструального цикла, в последние месяцы беременности; • в послеоперационном периоде; • при заболеваниях печени (хронические гепатиты, циррозы печени) уровень AT III сни • при остром ДВС-синдроме, являясь его ранним и важным лабораторным признаком. • при введении гепарина AT III снижается, так как соединяется с ним. Низкое содержа • при приеме пероральных контрацептивов и эстрогенов; • наиболее частая причина снижения уровня AT III — шоковые состояния, при которых Повышение уровня AT III расценивается как фактор геморрагического риска и отмечается в следующих случаях: 1) при вирусном гепатите, холестазе, тяжелом остром панкреатите, раке поджелудочной 2) при дефиците витамина К; 3) при приеме антикоагулянтов непрямого действия; 4) во время менструации. Гепарин в плазме Активность гепарина в плазме в норме — 0,24—0,6 кЕД/л. Гепарин является сульфатированным полисахаридом, синтезируется в тучных клетках, не проникает через плаценту. В большом количестве содержится в печени и легких. Превращает AT III в антикоагулянт немедленного действия. С фибриногеном, плазмином и адреналином образует комплексы, обладающие противосвертывающим и фибринолитическим действием. В малых концентрациях ингибирует реакцию между факторами 1Ха, VIII, аутоката-литическую активацию тромбина и действие фактора Ха. В высоких концентрациях ингибирует коагуляцию во всех фазах, в том числе и тромбин-фибриногеновую. Тормозит некоторые функции тромбоцитов. Экзогенный гепарин инактивируется главным образом в печени, но 20 % его выделяется с мочой. Поэтому после назначения его больным с поражением печени и почек надо следить за эффективностью лечения антикоагулянтом и при необходимости (увеличение времени свертывания крови и тромбинового времени более чем в 2—3 раза) уменьшать его дозы. Гепарин оказывает свое действие только при наличии полноценного AT III в крови. Определение гепарина необходимо как для мониторинга гепаринотерапии, так и для выявления резистентности больных к гепарину. Основные формы гепаринорезистентности: 1) дефицит AT III. В основе механизмов развития дефицита AT III лежат усиленное по 2) функциональные аномалии AT III: снижение чувствительности к гепарину, снижение 3) нарушение взаимодействия AT III с гепарином. В основе патологии лежит конкурент 4) дисциркуляторные метаболические формы (стаз, ацидоз, микроциркуляторные нару 5) смешанные формы. Развитие указанных форм гепаринорезистентности является одной из основных причин неэффективного применения гепарина у больных. Повышение количества гепарина наблюдается при диффузных болезнях соединительной ткани, лейкозах, лучевой болезни, при анафилактическом и посттрансфузионном шоке. Активированное время свертывания крови (ABC) ABC в норме — 80—120 с. Метод определения активированного времени свертывания крови (ABC) позволяет контролировать и регулировать уровень гепаринизации больного во время работы искусственных органов (аппарат искусственного кровообращения, искусственная почка, печень, гемо-сорбция), рассчитывать нейтрализующую дозу протамина сульфата и оценивать полноту нейтрализации гепарина. Большим достоинством метода является возможность выявлять больных с той или иной степенью резистентности к гепарину, когда для достижения оптимальной степени гепаринизации приходится вводить больному гепарин в дозе до 13 мг/кг, в то время как обычно применяется 2—4 мг/кг. Практическое использование метода ABC для контроля уровня гепаринизации излагается на примере его применения у больных, оперируемых в условиях искусственного кровообращения. Для каждого больного строится свой индивидуальный график (рис. 5.1). На оси ординат — количество гепарина, вводимого больному (мг/кг), на параллельной шкале — уровень протамина сульфата (мг/кг), на оси абсцисс — величина ABC в секундах. Вертикальные линии ограничивают оптимальные пределы ABC во время искусственного кровообращения — 480—600 с. Оптимальная гепаринизация больного, оперируемого в условиях искусственного кровообращения, обычно достигается при дозе гепарина 2—4 мг/кг и величине ABC 480—600 с [Ходас М.Я. и др., 1989]. Количество гепарина (мл), которое необходимо ввести больному, рассчитывают следующим образом: 1 мл (1 мл содержит 5000 ЕД) раствора гепарина содержит 50 мг чистого гепарина, если масса тела больного 80 кг, то количество гепарина (мл) равно: 80 кг • 3 мг/кг(2—4 мг/кг) = 240 мг чистого гепарина; 240 мг: 50 мг = 4,8 мл гепарина. На график наносят исходное значение ABC (рис. 5.1, точка А), которое определяют у больного перед подключением аппарата искусственного кровообращения. Через 5 мин после введения рассчитанной дозы гепарина больному повторно определяют ABC и отмечают эту точку на графике (рис. 5.2, точка Б) — место пересечения значения ABC и введенной дозы гепарина (мг/кг); точки А и Б соединяют прямой линией, которой затем пользуются для контроля за уровнем гепаринизации во время искусственного кровооб- Гепарин мг/кг 4 -- 3 -- 2 -- 1 -- секунды 100 200 300 400 500 Рис. 5.1. Исходное значение ЛВС.
ABC, секунды 100 200 300 400 500 600 Рис. 5.2. Значения ЛВС через 5 мин после введения гепарина.
ABC, секунды 100 200 300 400 500 600 Рис. 5.3. Рабочий график для контроля за уровнем гепаринизации.
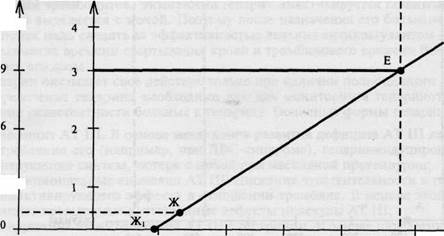
12 4- 100 200 300 400 500 Рис. 5.4. Рабочий график расчета дозы протамина сульфата. \ ABC, секунды , ращения. Если это значение ABC не входит в оптимальные его значения (480—600 с), т.е. имеется рефрактерность к гепарину, дополнительное количество гепарина для введения рассчитывают по приведенной ниже методике. В дальнейшем ABC определяют каждые 30 мин искусственного кровообращения. Рабочий график приведен на рис. 5.3. Например, ABC до введения гепарина составляло 90 с (точка А), через 5 мин после введения гепарина — 480 с (точка Б), в начале искусственного кровообращения — 510 с (точка В), спустя 30 мин искусственного кровообращения — 450 с (точка Г). Поскольку эта величина свидетельствует о недостаточном уровне гепаринизации больного, по рабочему графику легко рассчитать дополнительное количество гепарина, которое необходимо довести для достижения оптимальной гепаринизации. Для этого из точки Г на ось ординат опускается перпендикуляр. Расстояние между сплошной и исходной пунктирной линией, равное 0,2 мг/кг, соответствует дозе гепарина, необходимой для создания адекватного уровня гепаринизации. После ее введения ABC увеличилось до 500 с (точка Д). Перед окончанием искусственного кровообращения ABC составляло 480 с (рис. 5.4, точка Е), что соответствовало содержанию гепарина 3 мг/кг. Для нейтрализации этого гепарина больному необходимо ввести 9 мг/кг протамина сульфата. Для перевода этого количества протамина сульфата в миллилитры необходимо 9 мг/кг х 80 кг (масса тела больного) = 720 мг; 1 мл раствора протамина сульфата в ампулах содержит 10 мг чистого протамина сульфата, тогда количество его в миллилитрах равно: 720 мг: 10 мг = 72 мл. В практической работе необходимо помнить, что отечественный и импортный протамина сульфат обладают разной активностью по отношению к инактивации гепарина. После введения больному 72 мл протамина сульфата через 10 мин определяют ABC, которое составляет 120 с (рис. 5.4, точка Ж), что несколько выше исходного значения ABC (90 с). Дополнительную дозу протамина сульфата рассчитывают по графику, для этого из точки Ж опускают перпендикуляр на ось ординат. Расстояние между этим перпендикуляром и осью абсцисс равно 1 мг/кг. Это количество протамина сульфата было введено больному, и через 10 мин ABC нормализовалось, составило 95 с (точка Ж,).
Содержание протеина С в плазме в норме — 70—130 %. Протеин С — витамин-К-зависимый гликопротеид плазмы. Синтезируется печенью в виде неактивного профермента, который под влиянием комплекса тромбин—тромбомодулин превращается в активную форму. Активированный протеин С — антикоагулянтный энзим, который селективно инактивирует факторы Va и Villa путем их гидролиза в присутствии ионизированного кальция, фосфолипидов и его кофактора — протеина S, тем самым препятствуя переходу протромбина в тромбин. Определение протеина С — дополнительный тест для оценки состояния антикоагулянт-ной системы у больного. Специфичностью теста является то, что дефицит протеина С связан с высоким риском развития тромбоза, особенно венозного тромбоза и тромбоэмболии легочной артерии у молодых людей. Дефицит протеина С — частая причина тромбоэмболических заболеваний у пожилых людей, поэтому определение его показано у больных в возрасте старше 50 лет, страдающих тромбозами, у которых его недостаточность составляет 25—40 % [Sammana M. et al., 1983; D'Angelo S.V. et al., 1996]. Недостаточность протеина С может быть двух типов: количественная (тип I) — низкая концентрация протеина и качественная (тип II) — протеин имеется, но он неактивен или малоактивен. При врожденной недостаточности протеина С — гетерозиготной — его активность составляет 30—60 %, при гомозиготной — 25 % и ниже. Дальнейшие исследования показали, что резистентность к протеину С (неактивный протеин С) объясняется генетически обусловленным дефектом фактора V (и фактора VIII в других случаях) свертывающей системы крови [D'Angelo S.V. et al., 1996]. Особенностью антикоагулянтного действия протеина С является то, что он не оказывает влияния без присутствия кофактора — протеина S (так же как гепарин неэффективен без AT III), поэтому рекомендуется определять протеин С совместно с протеином S. Протеин С не является белком острой фазы. Снижение протеина С отмечается при заболеваниях печени, витамин-К-авитаминозе, ДВС-синдроме. При нефротическом синдроме протеин С может теряться с мочой. Непрямые антикоагулянты, контрацептивы снижают концентрацию протеина С. Протеин S в плазме Содержание протеина S в плазме в норме — 60—140 %. Протеин S — витамин-К-зависимый гликопротеид плазмы. Циркулирует в крови в двух формах: свободный белок — 40 % и связанный с С4 компонентом комплемента — 60 %. Они находятся в динамическом равновесии, но активным является только свободный белок Протеин S является кофактором протеина С в процессе инактивации Va и Villa факторов свертывания крови [Баркаган З.С., 1988]. Уровень протеина S у мужчин выше, чем у женщин. Непрямые антикоагулянты влияют на него слабее, чем на протеин С; это обусловлено тем, что протеин S синтезируется в эндо-телиальных клетках печени и мегакариоцитах. При заболеваниях печени его уровень выше, чем протеина С. В связи с тем что основная часть протеина S связана с С4 компонентом комплемента, при увеличении концентрации С4 (острая фаза воспалительных заболеваний или обострение хронических) происходит связывание протеина S с ним и количество свободного протеина S снижается. Снижение концентрации протеина S может наблюдаться при нефротическом синдроме вследствие его потерь.
|
|||||||||
|
Последнее изменение этой страницы: 2016-04-23; просмотров: 355; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.170 (0.013 с.) |


 Протамина сульфат, мг/кг
Протамина сульфат, мг/кг Протеин С в плазме
Протеин С в плазме


