Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Мониторинг центральной нервной системыСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
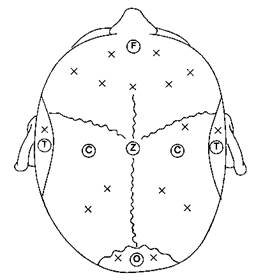
Электроэнцефалография Показания и противопоказания Электроэнцефалографию (ЭЭГ) применяют при вмешательствах на сосудах головного мозга, при искусственном кровообращении, а также при управляемой гипотонии для оценки адекватности ок-сигенации головного мозга. ЭЭГ-исследование в 16 отведениях, проводимое с помощью 8-каналь-ного электроэнцефалографа, редко бывает показано для мониторинга глубины анестезии, потому что существуют более простые методики. Противопоказаний к проведению ЭЭГ нет. Методика и осложнения Электроэнцефалография представляет собой запись электрических потенциалов, генерируемых клетками коры головного мозга. Хотя можно использовать стандартные электроды для ЭКГ, все же целесообразно применять серебряные чашечковые электроды, заполняемые электродной пастой. Игольчатые электроды, изготовленные из платины или нержавеющей стали, травмируют скальп и имеют высокий импеданс (сопротивление); вместе с тем их можно стерилизовать и устанавливать в области операционного поля. Расположение электродов на скальпе (монтажная схема) соответствует международной системе "10-20" (рис. 6-32). Между электродами существует разница электрических потенциалов, которая после фильтрации усиливается и передается на осциллоскоп или перовой писчик. Клинические особенности Интраоперационный мониторинг ЭЭГ применяют достаточно ограниченно, потому что электроэнце-фалограф занимает много места, интерпретация результатов сложна и эффективность метода под вопросом. Точность ЭЭГ сомнительна у больных с устойчивым повреждением головного мозга (например, инсульт). Изменения, которые соответствуют ишемии головного мозга (например, угнетение высокочастотной активности), могут имитироваться такими состояниями, как гипотермия, воздействие анестетиков, электролитные нарушения и выраженная гипокапния. Тем не менее обнаружение отклонений на ЭЭГ ориентирует анестезиолога на поиск возможных причин ишемии, что в ряде случаев позволяет предотвратить необратимое повреждение головного мозга. Математическая обработка огромных массивов информации, полученной при ЭЭГ (например, периодический анализ, апериодический анализ, спектральный анализ), позволяет упростить интерпретацию данных. К сожалению, компьютерный анализ обычно происходит в ущерб чувствительности.
Рис. 6-32. Отведения ЭЭГ: международная система "10-20". Локализация электродов на голове определяется их буквенным обозначением: F — лобные (frontalis); С — центральные (coronalis, centralis); T — височные (temporalis); O — затылочные (occipitalis); Z — срединный Мониторы, которые обрабатывают информацию, поступающую только от одной пары электродов, неспособны выявить очаговую ишемию мозга. Когда по мере усовершенствования математического аппарата и вида представления данных появятся более удобные для практики устройства, интраоперационный мониторинг ЭЭГ получит более широкое распространение. Вызванные потенциалы Показания Интраоперационный мониторинг вызванных потенциалов показан при хирургических вмешательствах, сочетанных с риском повреждения ЦНС (операции с искусственным кровообращением, ка-ротидная эндартерэктомия, спондилодез стержнями Харрингтона, вмешательство по поводу аневризмы брюшной аорты, операции на головном мозге). Вызванные потенциалы позволяют обнаружить глобальную ишемию при гипоксии или передозировке анестетиков. Мониторинг вызванных потенциалов облегчает проведение стереотакси-ческих нейрохирургических операций. Противопоказания Хотя специфических противопоказаний не существует, проведение мониторинга вызванных потенциалов ограничено техническими возможностями (например, в некоторых случаях необходим прямой доступ к структурам мозга), наличием оборудования и квалифицированного персонала. Методика и осложнения Мониторинг вызванных потенциалов является не-инвазивным методом оценки функции ЦНС путем измерения электрофизиологического ответа на сенсорную стимуляцию. Наиболее распространен мониторинг зрительных, акустических и соматосен-сорных вызванных потенциалов (табл. 6-6). Ниже обсуждаются только последние из перечисленных. Кратковременными электрическими импульсами через пару электродов раздражают чувствительный или смешанный периферический нерв. Если раздражаемые проводящие пути не повреждены, то вызванные потенциалы будут передаваться на кон-тралатеральную сенсорную кору. Этот потенциал измеряется электродами, установленными на скальп в соответствии с международной системой "10-20". Чтобы выявить реакцию коры, стимул подается многократно, при этом каждый ответ суммируется с предыдущими и усредняется (ответы складываются и сумма делится на число суммаций). Эта методика позволяет выделить искомый сигнал и подавить фоновый шум. Вызванные потенциалы графически представляют как изменение вольтажа во времени. При анализе вызванных потенциалов оперируют такими понятиями, как латентность (время между подачей стимула и появлением потенциала) и пиковая амплитуда. Сравнивают вызванные потенциалы, полученные до и после манипуляции, со-четанной с риском повреждения мозговых структур (например, при спондилодезе стержнями Харринг-тона). Определяют значимость выявленных изменений. Осложнения при мониторинге вызванных потенциалов развиваются редко. К ним относятся электрошок, раздражение кожи и ишемия от сдав-ления в месте наложения электродов. Клинические особенности На вызванные потенциалы влияют не только повреждение нейронов, но и многие другие факторы. Так, анестетики оказывают на вызванные потенциалы многостороннее, сложное влияние. В общем, сбалансированная анестезия (закись азота, миорелаксанты и опиоиды) вызывает минимальные изменения, тогда как испаряемые ингаляционные анестетики (галотан, энфлюран, севофлюран, дес-флюран и изофлюран) при необходимости мониторинга вызванных потенциалов применять не следует. Коротколатентные потенциалы в меньшей степени подвержены действию анестетиков, чем длиннола-тентные потенциалы. Акустические вызванные потенциалы позволяют проводить мониторинг глубины анестезии. При мониторинге вызванных потенциалов физиологические параметры (артериальное давление, температура, насыщение гемоглобина кислородом) и глубину анестезии следует поддерживать на постоянном уровне. Устойчивое отсутствие ответа при мониторинге вызванных потенциалов является прогностическим признаком послеоперационного неврологического дефицита. К сожалению, наличие (сохранность) сен-сомоторных вызванных потенциалов (путь которых проходит по задним отделам спинного мозга) не гарантирует нормальной двигательной функции, которая определяется интактностью вентральных отделов спинного мозга (ложноотрицательные результаты). Кроме того, вызванные соматосен-сорные потенциалы, полученные при раздражении заднего болыиеберцового нерва, не позволяют отличить ишемию периферических нервов от ишемии ЦНС (ложноположительные результаты). Разрабатываемые методики получения вызванных моторных потенциалов с помощью транскраниальной или эпидуральной стимуляции смогут уменьшить частоту получения ложных результатов. Прочие виды мониторинга Температура Показания Общая анестезия — показание к мониторингу температуры тела. Исключение можно сделать только для очень кратковременных вмешательств (< 15 мин). Противопоказания Противопоказаний нет, хотя иногда не рекомендуется вводить датчики в некоторые полые органы (например, при стриктурах пищевода — в пищевод). Методика и осложнения В условиях операционной температура обычно измеряется термистором или термопарой. Термис-торы представляют собой полупроводники, сопротивление которых предсказуемым образом снижается при нагревании. Термопара — это спайка из двух разнородных металлов, последовательно соединенных таким образом, что при нагревании их температура повышается неодинаково и генерируется разница потенциалов. Одноразовые датчики, сконструированные как термопары или термисто-ры, предназначены для мониторинга температуры барабанной перепонки, прямой кишки, носоглотки, пищевода, мочевого пузыря и кожи. Осложнения при мониторинге температуры обусловлены травмой при введении датчиков (например, перфорация прямой кишки или барабанной перепонки). ТАБЛИЦА 6-6, Характеристика вызванных потенциалов и показания к применению
Клинические особенности Гипотермия, которая определяется как температура тела < 36 0C,- это частое явление при общей анестезии и оперативных вмешательствах. Так как гипотермия снижает метаболические потребности в кислороде, она обеспечивает защиту при ишемии головного мозга или миокарда. Вместе с тем непреднамеренная гипотермия вызывает некоторые вредные физиологические эффекты (табл. 6-7). Периоперационная гипотермия сочетается с увеличением летальности у больных с травмами. Послеоперационная дрожь сопровождается увеличением потребления кислорода (которое может пятикратно превосходить потребление в покое), снижением насыщения гемоглобина кислородом и коррелирует с возрастанием риска развития ишемии миокарда и стенокардии. Хотя послеоперационная дрожь эффективно устраняется мепериди-ном (25 мг в/в), ее все же целесообразно избегать путем поддержания нормотермии. Риск непреднамеренной гипотермии возрастает у детей и стариков, при вмешательствах на органах брюшной полости, при продолжительных операциях, а также при низкой температуре воздуха в операционной. Центральная температура (температура крови в центральных сосудах) обычно снижается на 1 -2 0C в течение первого часа общей анестезии (I фаза), затем в последующие 3-4 ч более постепенное снижение (II фаза), и в конце концов устанавливается постоянная температура, или равновесие (III фаза). Первоначальное значительное снижение температуры возникает из-за перераспределения тепла из теплых центральных отделов (например, брюшная или грудная полость) в более холодные периферические (верхние и нижние конечности) вследствие обусловленной анестетиками вазодила-тации, в то время как потери тепла во внешнюю среду незначительны. Вместе с тем продолжающиеся потери тепла во внешнюю среду приводят к последующему медленному снижению температуры. В фазу равновесия потери тепла соответствуют его выработке в ходе метаболизма (рис. 6-33). ТАБЛИЦА 6-7. Вредные эффекты гипотермии
В норме гипоталамус сохраняет центральную температуру тела в очень узких границах (межпороговый промежуток). Повышение температуры тела на долю градуса стимулирует испарение и ва-зодилатацию, тогда как снижение температуры вызывает вазоконстрикцию и дрожь. Во время общей анестезии организм не в состоянии компенсировать гипотермию, так как анестетики нарушают функцию гипоталамуса, что подавляет центральную терморегуляцию. Например, изо-флюран вызывает дозозависимое снижение пороговой температуры вазоконстрикции (3 0C на каждый процент концентрации изофлюрана). Спинномозговая и эпидуральная анестезия также приводят к гипотермии, вызывая вазодилатацию с последующим внутренним перераспределением тепла (I фаза). Кроме того, при регионарной анестезии происходят потери тепла в окружающую среду в результате изменения восприятия гипоталамусом температуры в блокированных дерматомах (II фаза). Таким образом, и общая анестезия, и регионарная увеличивают межпороговый промежуток, достигая этого посредством разных механизмов. Предварительное согревание в течение получаса с помощью согревающего одеяла (форсированная конвекция теплого воздуха) устраняет температурную разницу между центральными и периферическими отделами тела, что предотвращает I фазу гипотермии. Снизить теплопотери (II фаза гипотермии) позволяют такие приспособления и методы, как согревающие одеяла с форсированной конвекцией теплого воздуха, одеяла с циркулирующей теплой водой, согревание и увлажнение вдыхаемой смеси, подогревание инфузионных растворов, повышение температуры воздуха в операционной.
Рис. 6-33. Характерная температурная кривая при непреднамеренной гипотермии во время общей анестезии: резкое снижение температуры в течение первого часа (I фаза — перераспределение), последующее постепенное снижение в течение 3-4 ч (II фаза — потери тепла) и, наконец, стабилизация температуры (III фаза — равновесие) Приспособления для пассивной изоляции, например подогретые хлопковые одеяла, одеяла с полостью, имеют низкую эффективность, если только не закрыть ими все тело. Каждый из способов мониторинга обладает преимуществами и недостатками. Температура барабанной перепонки теоретически совпадает с температурой мозга, так как слуховой канал кро-воснабжается из наружной сонной артерии. Риск травмы при введении датчика, а также ошибки в показателях, обусловленные изолирующим действием ушной серы, значительно ограничивают клиническое применение тимпанических датчиков. Ректальные датчики медленно реагируют на изменение центральной температуры. Назофа-рингеальные датчики могут вызывать носовое кровотечение, но при условии непосредственного контакта со слизистой оболочкой измеряют центральную температуру с достаточно высокой точностью. Термистор, встроенный в плавающий катетер (катетер Свана-Ганца), также измеряет центральную температуру. Корреляция между подмышечной и центральной температурой варьируется в зависимости от перфузии кожи. Жидкокристаллическая липкая полоска, размещаемая на коже, не является адекватным индикатором центральной температуры во время хирургической операции. В пищеводных температурных датчиках, часто встраиваемых в пищеводный стетоскоп, оптимально сочетаются экономичность, точность и безопасность. Чтобы исключить измерение температуры трахеальных газов, температурный датчик должен быть размещен позади сердца, в нижней трети пищевода. На положение датчика в этой позиции указывает усиление сердечных тонов. Диурез Показания Надежный мониторинг диуреза невозможен без катетеризации мочевого пузыря. Показаниями к введению мочевого катетера являются сердечная недостаточность, почечная недостаточность, тяжелое заболевание печени и шок. Мочевой пузырь всегда катетеризируют при операциях на сердце, аорте, сосудах почек, головном мозге, больших вмешательствах на брюшной полости, а также в случаях, когда ожидаются значительные нарушения водного баланса. Продолжительные оперативные вмешательства и интраоперационное введение диуретиков также служат показаниями к катетеризации мочевого пузыря. Иногда необходимость в катетеризации мочевого пузыря возникает при затруднениях мочеиспускания в палате пробуждения после общей или регионарной анестезии. Противопоказания Следует избегать катетеризации мочевого пузыря при высоком риске его инфицирования. Методика и осложнения Катетеризация обычно выполняется хирургами или медицинскими сестрами. Чтобы избежать травмы, при патологии уретры мочевой пузырь должен катетеризировать уролог. Мягкий резиновый катетер Фолея вводят в мочевой пузырь через уретру и соединяют с калиброванной емкостью для сбора мочи. Во избежание развития мочевого рефлюкса емкость для сбора мочи следует размещать ниже уровня мочевого пузыря. К осложнениям катетеризации относятся травма уретры и инфекция мочевыводящих путей. Острая декомпрессия переполненного мочевого пузыря может вызвать артериальную гипотонию. Надлобковую чрескожную катетеризацию мочевого пузыря пластиковой трубкой, вводимой через толстую иглу, выполняют редко. Клинические особенности Диурез отражает степень перфузии и состояние функции почек. Это своего рода индикатор состояния почек, системы кровообращения, водного баланса и ОЦК. Олигурия определяется как снижение диуреза менее чем на 0,5 мл (кг X ч), но это не совсем корректно, так как в действительности нормальный уровень диуреза зависит еще и от концентрирующей способности почек, а также от осмотической нагрузки. Содержание электролитов в моче, осмоляльность и удельная масса мочи позволяют проводить дифференциальную диагностику олигурии (см. гл. 50).
|
|||||||||||||
|
Последнее изменение этой страницы: 2016-04-20; просмотров: 452; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.129.22.34 (0.011 с.) |