Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Лечение лекарственного анафилактического шокаСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
(«Клинические протоколы диагностики и лечения больных», приложение №1 к Приказу МЗ РБ № 274 от 19.05.2005 г). 1) Проводится на месте возникновения анафилактического шока. Все препараты вводятся внутривенно. Если анафилактический шок возник при внутривенном капельном введении лекарства-аллергена, то иглу оставляют в вене и через нее вводят лекарства. 2) Прекратить введение лекарства, вызывающего анафилактический шок. 3) Уложить больного, повернуть его голову в сторону и выдвинуть нижнюю челюсть вперед для предупреждения западания языка и асфиксии. Если у больного есть зубные протезы, их необходимо удалить. 4) На место введения препарата наложить лед. 5) Адреналин 1 мл. 0,1% р-ра внутривенно. При отсутствии признаков подъема АД ч/з 10-15 мин. повторное введение. 6) При резком снижении артериального давления внутривенно – 0,5-1 мл. 0,2% р-ра норадреналина (разводят в 200 мл. 0,9% р-ра хлорида натрия и вводят вначале по 40-60 капель в мин., при подъеме АД скорость инфузии регулируют по состоянию). 7) Преднизолон из расчета 2-3 мг/кг веса больного или гидрокортизон 5-10 мг/кг массы тела. 8) После восстановления АД внутривенно или внутримышечно Н1-блокаторы (2% р-р хлорапирамина 1 мл. по показаниям). 9) При резком бронхоспазме в/в медленно 2,4% р-ра эуфиллина из расчета 6-10 мг. чистого вещества /кг. массы тела на 5-10 мл. 0,9% р-ра хлорида натрия. 10) При наличии сердечной недостаточности вводят сердечные гликозиды: 0,025% р-р строфантина 0,5-0,75 мл. в/в медленно в 10 мл. 0,9% хлорида натрия. 11) При возникновении анафилактического шока от пенициллина вводится 1 млн. ед. пенициллиназы, растворенной в 2 мл. физраствора. 12) При пероральном приеме лекарства-аллергена делают промывание желудка, если состояние больного удовлетворительное. Реанимационные мероприятия (по показаниям): 1. Закрытый массаж сердца. 2. Искусственное дыхание по методу «рот в рот». 3. Интубация или трахеостомия. 4. При острой асфиксии – вентиляция легких с помощью дыхательных аппаратов. 5. Введение катетера в одну из центральных вен (яремную или бедренную) или проведение инфузионной терапии и введение противошоковых медикаментов. 6. При остановке сердца внутрисердечное введение адреналина, хлористого кальция. 7. При закрытом массаже сердца на каждые 5 мин. массажа вводят 4% р-р гидрокарбоната натрия 2-3 мг/кг веса. 8. При эпилептическом статусе и при нормальном АД введение 1-2 мл. 2,5% р-ра аминазина или 2-4 мл. 0,5% р-ра седуксена. 9. Реанимационные мероприятия проводятся спецбригадой или врачами, прошедшими спецподготовку. 10. После купирования острой симптоматики анафилактического шока необходимо в течение 1-2 недель специальное лечение десенсибилизирующими, дегидратационными, дезинтоксикационными и кортикостероидными средствами.
БОЛЕЗНИ ОРГАНОВ ДВИЖЕНИЯ Суставный синдром Поражение суставов сопровождается болью, припуханием, изменением конфигурации сустава и ограничением движений в нем. Боль в суставах может быть связана: 1) с поражением синовиальной оболочки, 2) суставного хряща или 3) периартикулярных тканей (сухожилий, связок). При поражении синовиальной оболочки и суставного хряща боль возникает в сочленении и усиливается при движениях. При поражении околосуставной ткани (периартрите) боли могут быть такие же, как при артрите, но болезненность определяется при пальпации околосуставной ткани. Характер болей, их интенсивность, время появления в течение суток могут быть различными. Так, для ревматоидного артрита характерны постоянные ноющие боли, усиливающиеся во второй половине ночи и уменьшающиеся после начала движений. При остеоартрозе боли тупые, более выражены к концу дня и в первой половине ночи, нарастают после физической нагрузки и при начале движения после длительного покоя, периодические обострения сменяются длительными периодами ремиссии. При подагре боли очень интенсивны, развиваются внезапно в виде приступа, чаще ночью. При осмотре суставов наблюдаются припухлость, деформации, изменения покрывающей суставы кожи и окружающих тканей (например, атрофия мышц или отек суставной сумки). При пальпации можно определить наличие повышения локальной температуры, болезненность, припухлость. Припухлость может быть обусловлена утолщением синовиальной оболочки или выпотом в полость сустава. Выпот в полость сустава можно выявить симптомом флюктуации или пункцией суставной сумки. Деформация и ограничение движений в суставах. В острых случаях они наступают за счет внутрисуставного выпота и периартикулярной инфильтрации. Позднее - за счет утолщения капсулы, ее разрастания (пролиферации), костных разрастаний, деструкции суставных концов костей, подвывихов и анкилозов. Неподвижность сустава в острый период зависит чаще от мышечных контрактур, позже - от зарастания полости сустава грануляционно-рубцовой тканью или спаяния костей после атрофии хрящей. После того, как установлено наличие артрита, следует определить характер поражения сустава (связана ли боль с воспалением синовиальной оболочки или с деструктивными невоспалительными изменениями). Воспаление синовиальной оболочки (синовиит) с постепенным повреждением структур, окружающих сустав, особенно четко выражено при ревматоидном артрите. Синовиальная оболочка болезненна, утолщена, кожа над суставом горячая, часто покрасневшая, может определяться выпот. Всегда наблюдается боль в покое и при движении. Обычно боль в суставах развивается остро. Дегенерация суставного хряща особенно выражена при деформирующем остеоартрозе. Характерна деформация сустава в результате костных разрастаний, утолщения и сморщивания капсулы сустава. Боль, связанная с исчезновением хряща, вызвана трением двух несовпадающих поверхностей, поэтому она обычно возникает при движении; симптомы появляются и прогрессируют медленно. В зависимости от числа пораженных суставов говорят о моноартрите (вовлечение одного сустава) или полиартрите (вовлечение многих суставов). При вовлечении не более 2-4 суставов иногда применяют термин " олигоартрит ". Моноартриты могут быть острыми или хроническими. При сохранении поражения сустава более 3-6 месяцев говорят о хроническом артрите. Выделяют мигрирующий артрит. Онхарактеризуется уменьшением поражения в одном суставе и возникновением поражения в другом. Это очень характерный признак при ревматической лихорадке. Причинами моноартритов могут быть инфекции, отложения кристаллов солей, травмы, опухоли, саркоидоз и др. Однако все моноартриты следует рассматривать как инфекционные, пока не будет доказано обратное, потому что, например, нераспознанный гнойный артрит может привести к полной потере функции сустава. Полиартриты могут быть разделены на: 1. воспалительные, 2. дегенеративные, 3. метаболические. Основными видами воспалительных полиартритов являются ревматоидный артрит, артриты при системной красной волчанке, вирусные артриты и др. Следует отметить, что при некоторых заболеваниях артрит служит основным клиническим проявлением, а при других - только одним из проявлений системного поражения. Прототипом дегенеративных артритов (артрозов) является первичный генерализованный остеоартроз. Метаболические артриты обычно обусловлены отложением кристаллов в суставах или вне их; эти отложения могут вызывать необычную деформацию, сразу выявляемую при физическом обследовании. Отложение уратов в капсуле или сухожилиях придают суставу бугорчатый вид, не похожий на гладкую поверхность обычного воспалительного синовиита. При хроническом подагрическом артрите в процесс вовлекаются чаще асимметрично малые или большие суставы и реже – симметрично. Большое значение в диагностике заболевания суставов имеет исследование синовиальной жидкости. В норме синовиальная жидкость прозрачная, очень вязкая, образует хороший муциновый сгусток, содержит до 20 г/л белка, до 5 ммоль/л глюкозы; содержание лейкоцитов - 0,2х103 /мл; клеточный состав представлен лимфоцитами (37-42%), синовиоцитами (34-37%), гистиоцитами (8-12%), недифференцированными клетками (8-10%), моноцитами (1-3%), нейтрофилами (1-2%). При различных патологических процессах уменьшаются прозрачность синовиальной жидкости, ее вязкость, снижается способность образовывать муциновый сгусток. Содержание белка повышается при артритах в 2-3 раза, значительно повышается содержание лейкоцитов, прежде всего нейтрофилов, содержание глюкозы снижается. При подагрическом артрите и хондрокальцинозе в синовиальной жидкости обнаруживают кристаллы уратов и пирофосфатов кальция. Рентгенологическое исследование суставов позволяет установить: 1) степень атрофии хрящей по сужению суставной щели; 2) степень растяжения выпотом, что обнаруживается по расхождению концов костей; 3) наличие, степень и характер разрежения кости; 4) наличие краевых разрастаний кости в виде остеофитов шпор и т.д. и окостенения связочного аппарата; 5) изъязвление костной поверхности, наличие особых сопутствующих изменений в костях - некрозы, метастазы и др.
РЕВМАТОИДНЫЙ АРТРИТ Ревматоидный артрит (РА) – хроническое аутоиммунное системное воспалительное заболевание соединительной ткани с преимущественным поражением суставов по типу эрозивно-деструктивного прогрессирующего полиартрита. Этиология РА не установлена. В последние годы выявлена роль генетических факторов в развитии заболевания. У 52 % больных РА обнаруживаются антигены гистосовместимости системы HLA — DW4, при этом изменен генетический контроль над иммунными реакциями. Среди возможных причин обсуждается роль инфекционных агентов: стрептококков, микоплазм, гальпровии, вирусов. К развитию РА предрасполагают охлаждение, травма сустава, холодный и влажный климат. Чаще встречается у женщин. В основе патогенеза РА лежат генетически детерминированные аутоиммунные процессы, возникновению которых способствует дефицит Т-супрессорной функции лимфоцитов. Гипотетический этиологический фактор повреждает синовиальную оболочку сустава, развивается ответная местная иммунная реакция, и плазматическими клетками синовии продуцируется измененный агрегированный IgG. В свою очередь, он распознается иммунной системой как чужеродный антиген, и плазматические клетки синовии, лимфоузлов, селезенки начинают вырабатывать к нему антитела - ревматоидные факторы (РФ). Важнейшим является РФ класса IgM, который обнаруживается у 70-80 % больных РА. Доказано существование также и других типов РФ - IgG и IgA. При определении в крови больных РА классического РФ IgM говорят о серопозитивном варианте РА. Отмечается более легкое течение серонегативного РА. РФ может обнаруживаться и у здоровых лиц (в титре, не превышающем 1:64), при СКВ, ХАГ, синдроме Шегрена, гемобластозах, опухолях. В ряде случаев у больных РА выявляются и другие аутоантитела (к ДНК, ядрам клеток, коллагену, форменным элементам крови и др.). Взаимодействие агрегированного IgG с ревматоидными факторами приводит к образованию иммунных комплексов, которые фагоцитируются нейтрофилами и макрофагами синовиальной оболочки. Процесс фагоцитоза сопровождается повреждением нейтрофилов, выделением лизосомальных ферментов, медиаторов воспаления (гистамин, серотонин, кинины, простагландины и др.), что вызывает развитие воспалительных, деструктивных и пролиферативных изменений синовия и хряща. Образование иммунных комплексов способствует также агрегации тромбоцитов, формированию микротромбов, нарушениям в системе микроциркуляции. Повреждение иммунными комплексами тканей сустава ведет к дальнейшему аутоантителообразованию и хронизации воспалительного процесса. Поражения соединительной ткани и других органов и систем (системные проявления РА) связаны с развитием иммунокомплексного васкулита. Классификация (Республиканская научно-практическая конференция по реевматологии, Минск, 2003) Клинико-иммунологическая характеристика Серопозитивный ревматоидный артрит (М 05): · Полиартрит (М 05) · Ревматоидный васкулит (М 05.2) · Ревматоидные узлы (М 05.3) · Полинейропатия (М 05.3) · Ревматоидная болезнь легких (М 05.1) · Синдром Фелти (М 05.1) Серонегативный ревматоидный артрит (М 06.0): · Полиартрит (М 06.0) · Синдром Стилла взрослых (М 06.1) Степень активности (с сокращениями)
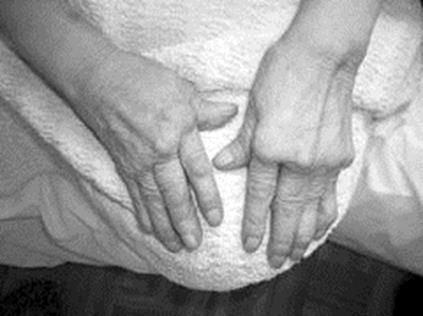
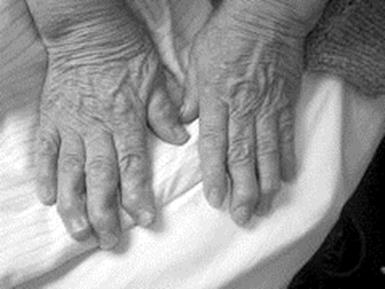
Рентгенологическая стадия (по Штейнброкеру) I - околосуставной остеопороз II - остеопороз, сужение суставной щели (единичные узуры) III - то же + множественные узуры IV - то же + костные анкилозы Функциональные классы (ФК): I – полностью сохранены А, Б, В. II – сохранены: А, Б, ограничена: В. III – сохранена А, ограничены: Б, В. IV – ограничены: А, Б, В. Где А – самообслуживание: одевание, принятие пищи, уход за собой и т.д. Б – непрофессиональная деятельность: элементы досуга, отдыха, занятия спортом и др. с учетом пола и возраста В – профессиональная деятельность: работа, учеба, ведение домашнего хозяйства. Клиническая картина. Характерным является поражение мелких суставов кистей, хотя и могут быть олиго- и моноартриты. Беспокоят боли, которые усиливаются во 2-й половине ночи, утром. Очень типична утренняя скованность. К вечеру движения в суставах облегчаются. Общие жалобы: общая слабость, разбитость, повышение температуры тела, потеря аппетита. Осмотр. Характерна деформация суставов (рис.79): 1) отклонение пальцев кисти в ульнарном направлении («плавник моржа»); 2) сгибательная контрактура проксимальных и переразгибание в дистальных межфаланговых суставах («пуговичная петля»); 3) расгибательная контрактура в праксимальном межфаланговом суставе и сгибательная контрактура в дистальном межфаланговом суставе (деформация по типу «лебединой шеи»). Возникает «атрофия бездействия» - межкостная атрофия. Иногда в подкожной клетчатке, в области локтевых суставов, над ахилловым сухожилием, в апоневрозе затылочных мышц определяются плотные 0,5-1,5 см ревматоидные узелки. Они не спаяны,
подвижны – это очень характерный признак.
Рис. 79. Деформация кистей при ревматоидном артрите
Лимфаденопатия, сплено-, гепатомегалия может наблюдаться у больных с юношеским РА. Суставно-висцеральная форма бывает в 20% случаев. При этом развивается миокардит, плеврит, фиброзирующий альвеолит, гломерулонефрит, амилоидоз различных органов, прежде всего почек. Лабораторные данные Общий анализ крови: признаки умеренной нормохромной анемии, при высокой активности и большой длительности заболевания анемия более выражена. Количество лейкоцитов и величина СОЭ зависят от степени активности процесса. Наиболее важный и закономерно изменяющийся показатель - повышение СОЭ. Биохимические исследования неспецифичны и используются для установления степени активности воспалительного процесса. Выявляются диспротеинемия - уменьшение уровня альбуминов и увеличение - глобулинов, прежде всего a1- и a2 -фракции, повышение содержания фибриногена, серомукоида, гаптоглобина, сиаловых кислот в зависимости от активности процесса, появление в крови С-реактивного белка (СРБ). Иммунные исследования крови: а) наличие РФ. Определяется с помощью реакции Волера-Роуза, латекс-теста, дерматоловой пробы. Реакция Волера-Роуза основана на способности сыворотки больного РА вызывать агглютинацию сенсибилизированных бараньих эритроцитов, считается положительной с титра 1:32. Латекс-тест и дерматоловая проба заключаются в способности РФ склеивать нагруженные человеческим глобулином частицы латекса и дерматола. Положительны, начиная с титра 1:20. Исследовать РФ в настоящее время рекомендуется параллельно в двух реакциях; б) содержание в крови В-, Т-лимфоцитов, иммуноглобулинов (часто снижение количества Т-лимфоцитов, Т-супрессорной функции, дисиммуноглобулинемия). Инструментальные исследования Рентгенография суставов. Ведущие признаки: околосуставной эпифизарный остеопороз, сужение суставной щели, краевые эрозии (узуры). Эти изменения развиваются последовательно. Остеопороз околосуставной проявляется крупнопетлистой костной структурой (в связи с рассасыванием части костных балок), истончением и подчеркнутостью контуров кортикального слоя, исчезновением постепенного перехода от серого тона губчатого вещества к более светлому контуру кортикального слоя, «размытостью» трабекулярного рисунка эпифизов. Сужение суставной щели возникает вследствие деструкции хряща. Эрозии (узуры) раньше всего появляются в проксимальных межфаланговых, пястно-фаланговых (чаще в головках II—III пястных костей) суставах, костях запястья, в лучезапястном суставе, головках плюсневых костей. В наиболее тяжелых случаях формируется анкилоз. При трактовке рентгенологических данных следует учитывать, что нормальная ширина суставной щели составляет: в коленном суставе – 4-8 мм, тазобедренном – 4-5 мм, плечевом - 4 мм, локтевом, голеностопном и грудино-ключичном –3-4 мм, лучезапястном –2-2,5 мм, в пястно-фаланговых и межфаланговых –1,5 мм. В диагностическом отношении наиболее важны следующие симптомы: 1) стойкий полиартрит с симметричным поражением пястно-фаланговых, проксимальных межфаланговых (особенно II и III пальцев) и плюснефаланговых суставов; 2) постепенное прогрессирование суставного синдрома с вовлечением новых суставов; 3) костные эрозии на рентгенограммах; 4) стойкое наличие РФ в крови; 5) подкожные ревматоидные узелки. Американской ревматологической ассоциацией предложены диагностические критерии (таблица 14). Для постановки диагноза ревматоидного артрита необходимо наличие по крайней мере четырех из семи критериев. Признаки 1-4 должны устойчиво сохраняться не менее 6 недель.
Таблица 14. Диагностические критерии ревматоидного артрита (Американская ревматологическая ассоциация, 1987)
Варианты течения Наиболее часто встречается медленно прогрессирующее течение, при котором повреждение суставных поверхностей развивается медленно. Быстро прогрессирующее течение обычно сочетается с высокой активностью заболевания; повреждение суставов наступает довольно рано. Стойкая нетрудоспособность развивается в течение нескольких лет. Течение без заметного прогрессирования сопровождается слабо выраженным полиартритом с незначительной, но стойкой деформацией мелких суставов кистей. Заболевание заметно не прогрессирует в течение нескольких лет. Деформация суставов незначительна. Лабораторные признаки активности слабо выражены. Однако у ряда пациентов описанные виды течения РА могут переходить из одной формы в другую.
ОСТЕОАРТРОЗ (-АРТРИТ) Остеоартроз (ОА) – хроническое дегенеративное заболевание суставов, в основе которого лежит первичная дегенерация суставного хряща с последующим изменением костных суставных поверхностей, развитием краевых остеофитов, что влечет за собой деформацию сустава. Этиология. 1. Чрезмерная механическая и функциональная перегрузка (спортивная, бытовая, избыточная масса, травмы). 2. Снижение резистентности хряща к обычной нагрузке (артриты, метаболические нарушения, ишемия костной ткани, наследственность, эндокринные нарушения). Патогенез. Быстрое и раннее «постарение» хряща. Деполимеризация и убыль протеингликанов (хондроитин сульфата). Хрящ теряет свою эластичность, разволокняется, может исчезнуть. Последнее время большую роль в развитии заболевания придают нарушениям в иммунной системе. Классификация (Республиканская научно-практическая конференция по ревматологии, Минск, 2003) I. Патогенетические варианты: · первичный (идиопатический) · вторичный (обусловлен дисплазиями, травмами, гипермобильностью суставов, артритами и др.) II. Клинические формы: · моноостеоартроз · олигоостеоартроз · полиостеоартроз (узелковый, безузелковый) · в сочетании с остеохондрозом позвоночника, спондилоартрозом III. Преимущественная локализация: · межфаланговые суставы (узелки Гебердена, Бушара) · тазобедренные суставы (коксартроз) · коленные суставы (гонартроз) · другие суставы IV. Рентгенологическая стадия (Kellgren et al. 1957) Рентгенологические признаки: - остеофиты у края суставных поверхностей или у прикреплений сухожилий; - периартикулярная оссификация, главным образом дистальных и проксимальных межфаланговых суставов кистей; - сужение суставной щели и склероз субхондральной кости; - кистовидные просветления со склеротическими стенками в субхондральной кости; - изменение формы суставного конца кости. По количеству рентгенологических признаков, в любом сочетании, определяют 4 стадии ОА: 1 признак – ОА сомнительный (стадия I) 2 признака – ОА минимальный (стадия II) 3 признака – ОА выраженный (стадия III) 4 признака – ОА тяжелый (стадия IV) V. Синовит: имеется, отсутствует. VI. Периартрит: имеется, отсутствует. VII. Функциональная способность больного: · ФН 1 - трудоспособность ограничена временно, · ФН 2 - трудоспособность утрачена, · ФН 3 - нуждается в постороннем уходе. Клиническая картина Характерно поражение коленных, тазобедренных и дистальных межфаланговых суставов – суставов наиболее подверженных нагрузкам. Больных беспокоят боли в суставах при нагрузке, больше к вечеру, которые затихают в покое, ночью. Очень характерны «стартовые» боли в суставах при первых шагах, затем они исчезают и вновь возникают при нагрузке. Во время движения периодически может возникать заклинивание сустава, что сопровождается резкой болью – «мышь в суставе». Так же при при движении может отмечаться крепитация (хруст). наблюдается стойкая деформация суставов. На межфаланговых дистальных суставах кистей выделяют Геберденовские узелки (остеофиты), а на проксимальных – узелки Бушара (рис. 80). Периодически могут возникать реактивные синовииты, что сопровождается отеком и болезненностью сустава при пальпации. Лабораторные методы исследования Общий анализ крови и биохимический анализ крови без существенных изменений. Однако если возникает реактивный синовиит, то может отмечаться умеренное ускорение СОЭ.
Рис. 80. Геберденовские узелки и подвывихи ногтевых фаланг при остеоартрозе ВИЧ-ИНФЕКЦИЯ (СИНДРОМ ПРИОБРЕТЕННОГО ИММУННОДЕФИЦИТА (СПИД) ВИЧ -инфекция – инфекционный процесс в организме человека, характеризующийся медленным течением, поражением иммунной и нервной систем, последующим развитием на этом фоне оппортунистических инфекций, новообразований, приводящих ВИЧ-инфицированных к летальному исходу (Я.Л. Мархоцкий, 2003). Этиология. Вирус иммунодефицита человека - это РНК-содержащий экзогенный вирус, относящийся к подсемейству Lentiviridae "медленные" семейства Retroviridae (ретровирусы). В настоящее время известны генетические разновидности ВИЧ: ВИЧ-1 и ВИЧ-2 типа. Вич-2, в основном, наблюдается у населения Западной Африки, где антитела были обнаружены у 2% обследуемых. ВИЧ нестоек во внешней среде. Он полностью инактивируется при прогревании при температуре +56°С в течении 30 мин., при кипячении через 1 мин, при воздействии дезинфицирующих веществ (3%-перекись водорода, 5%-лизол, 0,2%-гипохлорит натрия, 1%-глютаровый альдегид, 70%-этиловый спирт). Тепловая 3-минутная обработка белья при температуре 71°С (температура в стиральных машинах) так же убивает его. Но он весьма устойчив к ультрафиолетовым лучам и ионизирующей радиации. В нативном состоянии в крови и на предметах внешней среды он сохраняет заразную способность до 14 дней, в высушенных субстратах – до 7 суток. Эпидемиология. Источником ВИЧ-инфекции является больной СПИДом человек или бессимптомный вирусоноситель. ВИЧ обнаружен в крови, сперме, слюне, грудном молоке, слезной жидкости, вагинальном и цервикальном секретах больных СПИДом и вирусоносителей, а также в спинномозговой жидкости и аутопсированных тканей головного мозга. Наибольшую эпидемиологическую опасность в качестве факторов передачи ВИЧ представляют кровь и семенная жидкость. Передача возбудителя СПИДа происходит: 1) половым путем (этот путь инфицирования играет самую существенную роль в настоящее время); 2) от матери к ребенку (вертикально - через плаценту, во время родов, после родов - при грудном вскармливании); 3) артифициальным путем при парентеральных вмешательствах - переливаниях крови и ее препаратов, внутривенном введении лекарств или наркотиков нестерильными шприцами и иглами. Определены группы риска заражения ВИЧ. Это: 1) мужчины-гомосексуалисты и бисексуалисты (70% от общего кол-ва в США) 2) наркоманы, вводящие наркотики внутривенно (20% больных в США); 3) проститутки, а так же люди не разборчивые в половых связях и имеющие большое число половых партнеров; 4) реципиенты крови (больные с заболеваниями, требующими частых переливаний крови или ее компонентов). Патогенез. Подобно возбудителям других медленных вирусных инфекций, ВИЧ может длительное время находиться в организме человека в латентном состоянии, не вызывая клинических проявлений болезни. ВИЧ поражает широкий спектр клеток организма человека. Это Т-хелперы, макрофаги, клетки мозга - нейроглия и дендриты, клетки печени, сердца, пищеварительной системы. Однако, весьма избирателен и наиболее выражен цитопатический эффект ВИЧ проявляет по отношению к Т4-лимфоцитам с антигенным маркером СD4, то есть Т-хелперам. 1. Если Т4- лимфоцит заражен ВИЧ, то при действии антигена он уже не может осуществлять свою иммунную функцию. 2. Размножение вируса в этих клетках приводит к их гибели, причем разрушаются синтиции Т4-лимфоцитов, содержащие и клетки, непораженные вирусом. 3. При поражении Т-хелперов не могут нормально работать и проводить антигензависимый синтез антител В-лимфоциты, не активизируются цитотоксические Т-лимфоциты, нарушаются другие иммунологические реакции. Происходит постепенное разрушение иммунной системы, нарушение нормальной реакции на инфекционный агент и на клетки, подвергающиеся злокачественной трансформации. Последние получают возможность развиваться в раковую опухоль. Человек, зараженный ВИЧ становится беззащитными перед микроорганизмами даже перед такими, которые не представляю угрозы для нормального человека (оппортунистические инфекции). Клиническая картина В клинической картине ВИЧ-инфекции выделяют 5 стадий заболевания. I. Острая инфекция (ранее выделялся инкубационный период). Уже через 3-5 недель с момента заражения (может и через 1-2 недели) примерно у 15-25% ВИЧ-инфицированных развивается острое заболевание, напоминающее инфекционный мононуклеоз и обозначаемое как мононуклеозоподобное состояние (синдром). Длится оно 13 - 14 суток (до 3-х недель). Клинически проявляется повышением температуры тела до фебрильной в течение 2-10 дней, ангиной, фарингитом, увеличением лимфатических узлов, гепатолиенальным синдромом, головной болью, артралгией, миалгией, возможны даже эпилептиформеные припадки, в анализе крови - лимфопения. Заболевание может также протекать в виде гриппоподобного варианта или ОРВИ и в виде энцефалопатических реакций (беспокоит головная боль, повышение температуры тела и увеличение лимфатических узлов). У 50-90% инфицированных стадия острой инфекции может развиться в первые 3-6 месяцев после заражения. Потом первичные клинические проявления исчезают и человек годами остается практически здоровым, хорошо себя чувствует. Это стадия асимптомной инфекции. Антитела после инфицирования определяются у 90% по истечении 3 недель и до 3 месяцев, а у 10% - только через 6 месяцев и позднее.
|
||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-04-26; просмотров: 411; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.141.19.115 (0.013 с.) |