Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Лечение хронического остеомиелитаСодержание книги
Поиск на нашем сайте
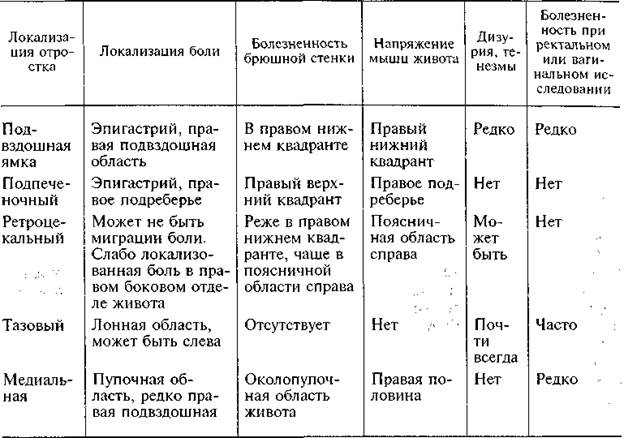
14. При хроническом остеомиелите, как и при остром, проводится комплексное лечение, объем которого зависит от фазы заболевания, распространенности процесса, наличия осложнений и сопутствующих изменений со стороны паренхиматозных органов. В фазу обострения влияние на микро- и макроорганизм мало чем отличается от характера терапии острой стадии. Влияние на очаг воспаления в фазу обострения предусматривает декомпрессию внутрикостного гнойника с помощью постоянных игл Апексюка или катетеров, локальную антибиотикотерапию, дренирование пидокисных и межмышечной флегмон, санацию свищей. К хирургическому вмешательству прибегают после стихания воспалительных явлений. Хирургическому лечению подлежат все виды хронического остеомиелита - как первично-, так и вторично-хронические варианты течения. Хирургическое вмешательство предусматривает: БИЛЕТ №6 1. Желтушный синдром. Принципы терапии. Методы оперативного лечения, последствия. (огромное количество причин, непонятно какие нужны в хирургии, может только те, что связаны с атрезией желчных проходов??????) Конъюгационная желтуха – довольно частое явление у детей первых часов и дней жизни. После выписки из роддома (уже дома) у ребенка могут появиться признаки желтухи, и лечить ее приходится в амбулаторных условиях. Вопрос лечения билирубинемии нельзя считать окончательно решенным хотя бы потому, что использование препарата «Люминал» («Фенобарбитал») сопровождается интоксикацией, а необходимая инфузионная терапия не позволяет часто прикладывать детей к груди и задерживает их выписку. Используемые в схемах лечения «Эссенциале», липоевая кислота, «Энтеросгель», витамины перегружают организм новорожденного. Желтушный синдром в данном случае можно лечить препаратом «Хепель», который позволяет в несколько раз эффективнее снижать уровень билирубина. При этом его применение безопасно. «Хепель» применяют по 1/4 таблетки, измельченной в порошок, внутрь, на слизистую оболочку полости рта 2 – 3 раза в день за 20 минут до кормления. При более тяжелых формах желтухи применяется «Гепар композитум» (самостоятельно или в сочетании с «Хепель»). Желтуха, вызванная врожденной атрезией желчного протока Обструкционную желтуху характеризует увеличение количества прямого билирубина в крови, билирубинурия, ахолический стул и отсутствие анемии. Очень сложно распознать обструкционную желтуху, так как нарушение оттока желчи может быть следствием не только врожденной атрезии желчного протока, но и гепатитов различного происхождения. Врожденная атрезия желчного протока – не очень редкая аномалия развития. Выделяют внепеченочную и внутрипеченочную атрезии. В отличие от гемолитических форм, желтушный синдром у новорожденных появляется только через несколько дней после рождения, напоминая вначале затягивающуюся физиологическую желтуху. Однако в последующие 2 – 3 недели картина резко меняется: кожа больного младенца становится желто-зеленой, печень твердая и сильно увеличенная; к этим явлениям может присоединиться асцит. В крови обнаруживается высокая концентрация прямого билирубина. Точный диагноз поставить трудно без пробной лапаротомии или биопсии. Если за 1 – 2 недели наблюдения не последует спонтанного улучшения, то есть уровень билирубина не снизится, показаны лапаротомия или биопсия и холангиография. На основе результатов этих исследований решается вопрос об операбельности больного. Если больной неоперабелен, то прогноз плохой. Больные с атрезией внешних протоков редко живут больше года. При атрезии внутренних печеночных ходов больные живут дольше. Желтуха, связанная с инфекционными заболеваниями В различные периоды внутриутробной жизни наблюдаются заболевания, протекающие с вовлечением в процесс печени и сопровождающиеся увеличением ее размеров. Среди внутриутробных инфекций следует упомянуть цитомегалию, токсоплазмоз, сифилис, вирусные гепатиты. При этом заболевании наряду с глубокими деструктивными процессами в печени идет накопление прямого билирубина. Точный диагноз можно поставить только с помощью биопсии. Сепсис (особенно пупочный стафилококковый) может стать причиной желтухи уже в первые дни жизни. Лечение детей зависит от причин гипербилирубинемии, гестационного возраста и наличия сопутствующей патологии. Большинство желтух новорожденных обусловлены повышением уровня непрямого билирубина. В неонатальной практике при желтухах используют консервативные и оперативные методы лечения. Независимо от выбранного метода лечения важным является соблюдение следующих правил: организация оптимального режима ухода за ребенком; предупреждение переохлаждения ребенка, особенно недоношенного; организация адекватного питания (неадекватное вскармливание может привести к повышению уровня жирных кислот в сыворотке крови); разумное ограничение фармакотерапии, поскольку для большинства медикаментов не исследована способность вытеснять непрямой билирубин; должна проводиться системная неврологическая реабилитация детей, которые перенесли неонатальную гипербилирубинемию. Если желтушный синдром лечится консервативно, лечение используется для снижения образования билирубина, ускорения его метаболизма, выведения и снижения токсичности непрямого билирубина. К консервативным методам относятся фототерапия, инфузионная терапия, использование отдельных медикаментов («Фенобарбитал», магния сульфат, витамин Е, холестирамин, энтеросорбенты, лактулоза и др.). Альтернативное лечение Базисная АГТТ: 1. «Гепар композитум» – внутривенно струйно на 1,0 мл 0,9% раствора натрия хлорида в дозе 0,1 – 0,2 мл/кг массы тела (средняя разовая доза: 0,2 мл для недоношенных детей и 0,4 – 0,5 мл для доношенных детей) 1 раз в сутки ежедневно в течение 5 суток, затем 1 раз в 3 дня. Возможно внутримышечное, внутрикожное, подкожное введение, а также в виде «питьевых ампул» – суточную дозу препарата разводят в 2,0 – 5,0 мл 0,9% раствора натрия хлорида и дают внутрь. Открытые ампулы хранят в шприце при комнатной температуре в темном месте. Длительность курса индивидуальна и зависит от конкретной клинической ситуации, обычно составляет 2 – 4 нед. 2. «Хепель» – в дозе 1/4 – 1/2 таблетки 3 раза в сутки в течение 10 – 14 дней. 3. «Лимфомиозот» – в раннем неонатальном периоде внутрь в дозе 1 капля на 1 кг массы тела ребенка в сутки однократно или на 2 – 3 введения в 3 – 5 мл дистиллированной воды, В позднем неонатальном периоде – до 1 года – по 5 капель 2 раза в день на протяжении основного курса лечения. 2. Острый аппендицит у детей:типы анатомической локализации червеобразного отростка (клиника, диагностика). Дифференциальная диагностика. Осмотр живота дает довольно существенную информацию о состоянии передней брюшной стенки. Визуальная оценка может выявить гли исключить переход воспалительного процесса на свободную брюшную полость. Нередко больной держит ладонь на животе в области отростка или прихрамывает на правую ногу при ретроцекальном аппендиците При аускультации по мере увеличения воспалительного процесса перистальтика осла-Гевает и может полностью отсутствовать с развитием перитонита Ншболее ценные данные для диагностики получают методом пальпации Защитное напряжение мышц при поверхностной пальпации и выраженная болезненность при глубокой - это важнейшие признаки острого аппендицита, «симптом симптомов» Усиление боли может быть при надавливании на точки Мак-Бурнея и Ланиа Важное диагностическое значение имеют: 1 Симптом Щеткина-Блюмберга. 2 Перкуторный симптом Раздольского.
3. Симптом Ровзинга. 4. Симптом Образцова. 5. Симптом Воскресенского. 6 Симптом Бартомье-Михельсона. 7 Симптом со стороны запирательной мышцы - Коупа. Если диагноз остается сомнительным, то обязательно исследование через прямую кишку. Прежде всего, выясняют состояние левого отдела Дугласова пространства, а затем переходят к пальпации и выявлению болей справа, и спереди, наблюдающихся при остром аппендиците. Применяют также би-мануальное исследование, которое помогает определить опухоль, инфильтрат. К сожалению, не всегда клиническая картина при остром аппендиците выражена типично. Своеобразие клиники зависит от расположения червеобразного отростка. При ретроцекальном (так расположен каждый третий отросток) и латеральном расположении отсутствует напряжение мышц в правой подвздошной области, симптом Щеткина-Блюмберга Отрицательный. Ретроперитонеальное или забрюшинное расположение встречается редко, но возможность такового нужно иметь в виду. Появляется боль в поясничной области, иррадиирующая в половые органы. При пальпации живот безболезненный. Обращает внимание вынужденное положение ребенка в постели со сгибанием бедра в тазобедренном суставе. Клиническая картина сходна с таковой при паранефрите. Тазовое расположение червеобразного отростка сопровождается болью внизу живота, над лоном, иногда слева. При переходе воспалительного процесса на стенку мочевого пузыря отмечается учащенное и болезненное мочеиспускание, в осадке мочи выявляется большое количество лейкоцитов. Помогает установить диагноз ректальное исследование (болезненность передней стенки прямой кишки) и положительный симптом Коупа. При медиальном расположении отростка болевые ощущения, боль при пальпации, напряжение мышц определяются около пупка, ближе к белой линии живота. Нередки поносы в связи с переходом воспалительного процесса на брыжейку тонкой кишки. Высокое расположение отростка, когда верхушка его подходит к желчному пузырю, по клинической картине напоминает острый холецистит. В правом подреберье отмечается болезненность, напряжение мышц. Здесь же определяется симптом Щеткина-Блюмберга. Левосторонний аппендицит встречается при обратном расположении внутренних органов и незавершенном повороте кишечника. Все клиническиепризнаки, характерные для острого аппендицита, определяются в левой подвздошной области. Для уточнения диагноза используют ирригоскопию. Нужно помнить, что острый аппендицит может развиться после операции (на сердце, легких и др.), перелома костей, на фоне кори, ветряной оспы и других заболеваний. Результаты лабораторных исследований характеризуются воспалительной
3. Остеохондропатии у детей. Этиология, патогенез, наиболее частые локализации заболеваний. Консервативное лечение, показания к хирургическому лечению. Остеохондропатии у детей это болезни, характерные дистрофией губчатого вещества костей, и патологическими изменениями суставных хрящей, которые проявляются нарушением функции сустава и деформацией кости. Этиология. Причины неизвестны. Остеохондропатии у детей не имеют генетической основы. Различаются анатомической локализацией поражения, течением и прогнозом. Патогенез. Патоморфологической основой остеохондропатий у детей является асептический некроз губчатой кости. Причиной асептического некроза является нарушение кровоснабжения кости.
|
||||
|
Последнее изменение этой страницы: 2016-08-16; просмотров: 303; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.144.99.39 (0.007 с.) |