Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Гидронефроз. Эмбриогенез, классификация, клиника, методы исследования. Дифференциально-диагностические критерии. Сроки и показания к оперативному лечению.Содержание книги
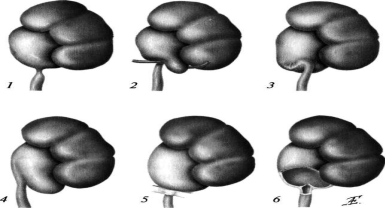
Поиск на нашем сайте Эмбриогенез: У эмбриона и плода последовательно формируются три почки: пронефрос, мезонефрос и метанефрос. Первая из них рудиментарна и не функционирует, вторая действует на ранних стадиях развития плода, метанефрос формирует постоянную почку. Пронефрос. В конце 3-й или начале 4-й недели развития в шейной области формируются сегментированные клеточные скопления, имеющие форму стебелька с внутренней полостью, — нефротомы, растущие в латеральном направлении. Нефротомы дают начало нефрическим канальцам, медиальные концы которых открываются в полость тела, а латеральные растут в каудальном направлении. Нефрические канальцы соседних сегментов объединяются и образуют парные продольные протоки, растущие по направлению к клоаке (первичный почечный проток). От дорсальной аорты отделяются небольшие ветви, одна из которых внедряется в стенку нефрического канальца, а другая — в стенку целомической полости, формируя соответственно внутренний и наружный клубочки. Мезонефрос появляется на 3-й неделе эмбриогенеза, ещё до того времени, как редуцируется пронефрос. Он располагается каудальнеепронефроса и состоит из сегментарных канальцев, соединяющихся тем же экскреторным каналом — вольфовым протоком. Кроме вольфова (мезонефрического) развивается второй парный проток — мюллеров (парамезонефрический). В дальнейшем у мужских особей мюллеровы ходы редуцируются, а у женских из них образуются матка, маточные трубы и влагалище. Вольфовы протоки редуцируются у женских особей, а у мужских дают начало выводным протокам яичек.Метанефрос развивается из метанефрогенной бластемы (источника канальцев нефрона) и метанефрического дивертикула (источника собирательных трубочек и более крупных мочевыводящих путей). Метанефрос появляется в течение 5-й недели развития. Производное метанефрического дивертикула — собирательная трубочка, на дистальном конце покрытая ≪шапочкой≫метанефрогенной бластемы. Под индуктивным влиянием трубочек из этой ткани формируются небольшие почечные пузырьки, дающие начало канальцам. Канальцы, объединяясь с капиллярным клубочком, формируют нефроны. Проксимальный конец нефрона образует капсулу, в которую глубоко внедряется клубочек. Дистальный конец соединяется с одной из собирательных трубочек. Далее каналец удлиняется, в результате чего образуются проксимальный извитой каналец, петля Хенле и дистальный извитой каналец. Сначала почка располагается в области таза. В дальнейшем (7-8-я неделя развития) она перемещается краниальнее, как бы поднимается из таза кверху (рис. 6—20). Подъём почки связан с уменьшением кривизны тела при развитии плода и его ростом в поясничной и крестцовой областях. У новорождённого почка имеет выраженный дольчатый вид. Дольчатость в дальнейшем исчезает в результате роста, но не формирования denovo нефронов (нефроногенез завершается к 36-й неделе развития; к этому сроку в каждой почке существует около 1 млн нефронов). Гидронефроз — прогрессирующее расширение лоханки и чашечек, возникающее вследствие нарушения оттока мочи в области лоханочно-мочеточникового сегмента. Причины, вызывающие гидронефроз, могут быть анатомическими (рис. 6-39) и функциональными, обусловленными дисплазией мышц и нервных элементов стенки сегмента и нарушением проходимости в нём перистальтической волны. Наиболее частая причина гидронефроза в детском возрасте — стеноз лоханочно-мочеточникового сегмента. Следствием антенатального воспаления бывают эмбриональные тяжи и спайки, сдавливающие его извне или вызывающие фиксированный перегиб. У части больных затруднение опорожнения лоханки связано с наличием добавочных (аберрантных) нижнеполюсных сосудов. Высокое отхождение мочеточника— следствие врождённой аномалии, приводящее к преимущественному расширению нижней части лоханки. Ещё одной из причин гидронефроза могут быть клапаны мочеточника, локализующиеся в области лоханочно-мочеточникового сегмента и либо представляющие собой складку слизистой оболочки (ложные клапаны), либо в их состав входят все слои мочеточника (истинные клапаны). Рис. 6-39. Причины врождённого гидронефроза (схема). / — стеноз лоха- ночно-мочеточникового сегмента; 2 — добавочный сосуд; 3 — фиксированный перегиб мочеточника; 4 — высокое отхождение мочеточника; 5 — эмбриональные спайки; 6 — клапан мочеточника.
Независимо от причин, вызывающих развитие гидронефроза, его патогенез сходен во всех случаях. Задержка мочи в лоханке вследствие затруднённого оттока вызывает ишемию и постепенную атрофию почечной паренхимы. Скорость развития этого процесса связана со степенью обструкции и типом лоханки. При внутрипочечнойлоханкеэтот процесс развивается быстрее. При наличии препятствия оттоку лоханка некоторое время справляется с функцией выведения мочи за счёт рабочей мышечной гипертрофии, затем наступает её атония, лоханка значительно растягивается, чашечки увеличиваются и приобретают монетообразную форму. Интересен факт, что даже при выраженном блоке почка длительное время остаётся работоспособной. Спасают почку пиелореналь- ные рефлюксы. Повышение давления в лоханке приводит к поступлению мочи из лоханки в канальцы (тубулярный рефлюкс). При выраженной обструкции мочеточника возможен разрыв форникальных зон, при этом моча проникает в интерстициальное пространство, откуда оттекает по венозным и лимфатическим сосудам (пиеловенозный и пиелолимфатический рефлюксы). Но вместе с тем пиелоренальные рефлюксы вызывают воспаление паренхимы и приводят к замещению её рубцовой тканью. Стаз мочи и ишемия органа способствуют присоединению такого грозного осложнения гидронефроза, как обструктивный пиелонефрит, встречающийся у 87% больных. Клиническая картина Основные клинические проявления гидронефроза — болевой синдром, изменения в анализах мочи и синдром пальпируемой опухоли в брюшной полости. Болевой синдром возникает у 80% больных. Боли носят разнообразный характер — от ноющих тупых до приступов почечной колики.Частота и интенсивность болей связаны с присоединением пиелонефрита и/или растяжением почечной капсулы на фоне резкого нарушения оттока мочи. Боль обычно локализуется в области пупка, лишь дети старшего возраста жалуются на боль в поясничной области. Изменения в анализах мочи характеризуются лейкоцитурией и бактериурией (при присоединении пиелонефрита) либо гематурией (за счёт пиелоренального рефлюкса и форникального кровотечения). Синдром пальпируемой опухоли — нередкое клиническое проявление гидронефроза, особенно у маленьких детей со слабо развитой передней брюшной стенкой. Образование врач обычно выявляет случайно при пальпации брюшной стенки. Иногда его находят и сами родители, что становится причиной обращения к врачу. Опухолевидное образование обычно имеет чёткие контуры, эластическую консистенцию, при пальпации смещается. Диагностика Основные методы диагностики гидронефроза у детей — УЗИ, экскреторная урография, радионуклидное исследование и почечная ангиография. При УЗИ выявляют увеличение размеров почки за счёт расширения её коллекторной системы, истончение и уплотнение паренхимы. Мочеточник не визуализируется. Следующий этап исследования — выполнение экскреторной уро- графии. Характерная рентгенологическая картина гидронефроза — расширение и монетообразная деформация чашечек, их шеек, расширение лоханки, более выраженное при её внепочечном расположении. Следует отметить, что при выполнении экскреторной урографии больным с подозрением на гидронефроз обязательным является выполнение отсроченных (через 1—6 ч) рентгеновских снимков для получения чёткой картины на фоне снижения функций почек и большого объёма коллекторной системы. Мочеточник при гидронефрозе визуализируется редко, обычно на отсроченных снимках; он узкий, контрастируется по цистоидному типу, ход его обычный.Выполнение радионуклидного исследования позволяет количественно оценить степень сохранности почечных функций и определить тактику лечения. Если при УЗИ заподозрен гидронефроз, а при экскреторной урографии даже на отсроченных снимках изображения коллекторной системы почки нет, можно думать о значительном снижении её функций. В этих случаях уточнить диагноз помогает ангиографическое исследование. Оно даёт представление об ангиоархитектонике почки, а иногда позволяет установить и такую причину гидронефроза, как аберрантный сосуд. Нередко трудности возникают при дифференциальной диагностике гидронефроза и гидрокаликоза, характеризующегося стойким расширением чашечек при нормальных размерах лоханки и хорошей проходимости лоханочно-мочеточникового сегмента. Заболевание— результат медуллярной дисплазии, сопровождается недоразвитием и истончением мозгового вещества почки. Диагностике помогают экскреторная урография с выполнением отсроченных снимков и ангиографическое исследование. При гидрокаликозе почечные артерии сохраняют сегментарное строение, диаметр основных стволов обычный, отмечают обеднение и истончение сосудистого рисунка в участках расположения чашечек. Лечение Лечение гидронефроза только оперативное. Объём оперативного вмешательства зависит от степени сохранности почечных функций. Если функции почки снижены умеренно, выполняют реконструк-тивно-пластическую операцию — резекцию изменённого лоханочно-мочеточникового сегмента с последующей пиелоуретеростомией (операция Андерсена—Кучеры). В случае значительного снижения функций почек можно прибегнуть к предварительной деривации мочи с помощью нефростомии. При последующем улучшении почечных функций, выявляемом с помощью радионуклидного исследования, возможно выполнение реконструктивной операции. Если изменения функций почки необратимы, встаёт вопрос о нефрэктомии.
|
||
|
Последнее изменение этой страницы: 2016-08-16; просмотров: 619; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.141 (0.008 с.) |