Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Регионарная венозная почечная гипертензияСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте Варикоцеле — варикозное (узловое) расширение вен семенного канатика, вен яичка и придатка — составляет одну из сложных проблем детской хирургии. Развитие варикоцеле отмечается преимущественно с левой стороны (85—90 %). Заболевание является достаточно распространенным — до 16 % среди молодых пациентов 14—15-летнего возраста. У большинства врачей и пациентов в течение длительного времени преобладало мнение об относительной безвредности этого заболевания, так как почти все больные не предъявляли серьезных жалоб, что служило основанием рассматривать варикоцеле как безобидное состояние с возможным самоизлечением. Однако затруднение оттока по тестикулярной вене ведет к нарушению функции яичка, что отражается в первую очередь на сперматогенезе. Нарушение фертильности выявлено у 20—83 % больных варикоцеле, а среди страдающих бесплодием больные варикоцеле составляют от 30 до 40 %. При этом отсутствует какое-ли-
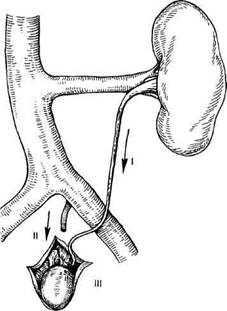
Рис. 13.18. Гемодинамические варианты варикоцеле по Coolsaet. I — реносперматический рефлюкс; II — илио-сперматический рефлюкс; III — смешанный рефлюкс (сочетание I и II). бо соответствие между степенью расширения вен и нарушением оплодотворяющей способности спермы. Варикоцеле — результат обратного тока венозной крови, направленного из почечной вены по яичковой в гроздьевидное сплетение. Основные причины его развития: • врожденное (первичное) отсутствие клапанов в яичковой вене; • вторичная клапанная несостоятельность яичковой вены в результате гипертензии в венозной системе почки (застойная венозная гипер-тензия); • гипертензия в системе почечных вен при артериовенозных фистулах. При наличии повышенного давления в системе левой почечной вены гроздьевидное сплетение становится частью обходного пути для почечного венозного кровотока, компенсаторного ренокавального анастомоза. Ва- рикоцеле при этом имеет тенденцию к постоянному прогрессированию. До настоящего времени результаты исследований, посвященных причинам развития варикоцеле, весьма разноречивы. Не отрицая значения влияния множественных факторов в генезе варикоцеле, многие авторы подчеркивают влияние регионарной венозной почечной гипертензии (РВПГ) в левой почечной вене (ЛПВ) на повышение давления в левой яичковой вене и соответственно развитие варикозного расширения вен семенного канатика при слабости венозной стенки. Основные причины, ведущие к РВПГ: • врожденная аномалия ЛПВ; • патологическая подвижность почек (нефроптоз и нефроторсия); • аортомезентериальная компрессия ЛПВ. Согласно классификации Coolsaet, различают несколько типов варикоцеле по гемодинамическим нарушениям (рис. 13.18): • I тип — реносперматический рефлюкс вследствие аортомезенте-риальной компрессии ("пинцета") или клапанной недостаточности тес-тикулярной вены (наиболее часто встречающийся вариант); • II тип — илиосперматический рефлюкс, направленный из подвздошного венозного сегмента в вены гроздьевидного сплетения; • III тип — смешанный (сочетание двух вышеназванных вариантов) (рис. 13.19). Следует обратить внимание на II тип рефлюкса, анатомической основой которого могут являться нарушения оттока по левой подвздошной вене (экстравазальная компрессия, сдавление подвздошной артерией — нижний nutcracker-синдром, нередуцированные перегородки и мембраны общей подвздошной вены). Диагностика данных состояний достаточно сложна в общехирургической практике, но помнить и думать об этом необходимо. В клинической картине больных с РВПГ, помимо основного симптома (варикозно-расширенные вены мошонки слева — 100 %), могут отмечаться следующие: • боль в области мошонки при физической нагрузке или в покое (35 %); • боль тянущего характера в левой поясничной и левой паховой области (20 %); • микро- или макрогематурия в анамнезе (11,7 %); • нарушение сперматогенеза (8,3 %); • эпизоды повышения артериального давления (6,7 %). Для определения степени расширения вен гроздьевидного сплетения наиболее признанной является классификация M.Bomalaski (1993): ▲I степень — расширенные вены определяются лишь пальпаторно; ▲II степень — расширенные вены выявляются визуально; ▲III степень — варикозно-расши-ренные вены опускаются за нижний полюс яичка. При определении стадий варико-целе используют классификацию Н.АЛопаткина (1981): ▲ I стадия — варикозное расшире ▲ II стадия — имеется четко визуально определяемое расширение вен, но размеры и консистенция яичка не изменены; ▲ III стадия — на фоне выраженного варикозного расширения вен гроздьевидного сплетения отмечаются понижение тургора яичка и его уменьшение (варикоцельная орхо-патия). Для уточнения причин возникновения варикоцеле в настоящее время наиболее информативными являются селективная флеборенотестику-лография с измерением давления (тонометрия) и дуплексное сканирование (ДС) вен и артерий забрюшин-ного пространства.
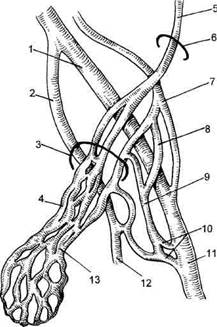
Рис. 13.19. Межвенозные анастомозы гроздьевидного сплетения (по Stackhouse et al.). 1 — v. iliaca externa; 2 — v. hypogastrica; 3 — наружное паховое кольцо; 4 — plexus pampiniformis; 5 — v. testicularis; 6 — внутреннее паховое кольцо; 7 — v. epigastrica inferior; 8 — v. epigastrica superior; 9 — v. circumflexa superior; 10 — vv. pudendales profunda et superficialis; 11 — v. femoralis; 12 — v. pudenda interna; 13 — v. cremasterica. За нормальные показатели систолического давления в левой почечной вене (ЛПВ) приняты величины, не превышающие 9 мм рт.ст., диа-столического — до 7 мм рт.ст. (среднее давление 3—8 мм рт.ст.). При цифрах выше 10 мм рт.ст. констатируется венозная почечная гипертен-зия. Тонометрия позволяет определить градиент между НПВ и дис-тальным отделом ЛПВ и судить о значимости имеющегося сдавления. Флебографические признаки аорто-мезентериальной компрессии ЛПВ — различная степень снижения интенсивности контрастирования просвета вены на фоне поясничного позвонка, незначительная предкомп-
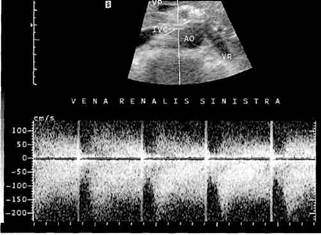
Рис. 13.20. Флебограмма больного с выраженной аортомезентериальной компрессией. рессионная дилатация дистального отдела вены (рис. 13.20). ДС вен и артерий с использованием режима ЦДК дает возможность оценить гемодинамические параметры сосудов интересующей зоны. Основные параметры исследования: • диаметр венозных сосудов. При наличии аортомезентериальной компрессии определяется феномен "слипания" стенок ЛПВ в виде локального ее сужения с престенотическим расширением и нарушением оттока по данным спектрального анализа; • оценка скоростных показателей и характера венозного кровотока (при гемодинамически значимом сужении нормальный двухфазный кровоток меняется на турбулентный, при этом в зоне стеноза пиковая скорость достигает 1,5—2 м/с) (рис. 13.21). • ультразвуковое определение диаметра тестикулярной вены в области гроздьевидного сплетения для уточнения степени варикоцеле, исследование тестикулярной вены на протяжении для определения ее хода, кол-латералей, количественная оценка рефлюкса при пробе Вальсальвы. Изучение газового состава крови в ЛПВ у больных с РВПГ (при флебо-ренотестикулографии производят забор венозной крови раздельно из обеих вен) показало снижение утилизации кислорода (р02 в среднем соответственно составляло 94,7 и 87,5 мм рт.ст.) в левой почке по сравнению с правой, что свидетельствует о гипоксических изменениях левой почки. При этом в крови, оттекающей по ЛПВ, одновременно отмечается повышенное содержание биоло-
Рис. 13.21. Турбулентный кровоток при аортомезентериальной компрессии ЛПВ (ДСК более 2,0 м/с). гически активных веществ ксантин-оксидазы, гидроксипероксиэйкоз-тетраеновые кислоты), относящихся к "ферментам агрессии". Эти биохимические и гипоксические сдвиги в сочетании с флебогипертензией позволяют расценить имеющиеся нарушения как одностороннюю фле-бореногипертензионную нефропа-тию, которая, по мнению некоторых авторов, может играть свою роль в нарушении сперматогенеза. Нарушение оттока крови по левой тестикулярной вене проявляется и гормональными изменениями: отмечается увеличение содержания женского полового гормона (эстрадиола) в крови, оттекающей от левого яичка. Несвоевременное устранение повреждающих факторов на спермато-генный эпителий у больных с вари-коцеле в последующем может проявиться нарушением фертильности и бесплодием. Хирургическое лечение. Несмотря на большое число предложенных методов операций при варикоцеле, данная проблема и до настоящего времени остается предметом научных исследований. С позиций превентивной хирургии считается, что всем больным с варикоцеле вне зависимости от степени расширения вен показано хирургическое вмешательство, направленное на прерывание имеющегося ренотестикулокавального шунта. Операции на мошонке, предложенные для ликвидации увеличенной "емкости" гроздьевидного сплетения, в настоящее время не проводятся из-за значительного количества осложнений. Патогенетически обоснованными являются хирургические вмешательства, устраняющие венозную почечную гипертензию (при ее наличии) и прекращающие приток гипертер-мичной крови к яичку. К таким вмешательствам относятся: ■ операция Иваниссевича; ■ рентгеноэндоваскулярная окклюзия (РЭО) тестикулярной вены; ■ формирование тестикулоилео-кальных анастомозов. Вопрос о характере оперативного вмешательства решается на основании данных ДС и флебографии. Появление и прогрессивное развитие в последнее десятилетие ультразвуковых методик позволило получить новые данные с позиций патогенеза и диагностики, что видоизменило в какой-то степени и тактические подходы. ДС сосудов забрюшинного пространства для выявления возможного поражения почечных и подвздошных вен необходимо выполнять всем больным с варикоцеле. При обнаружении значимых изменений кровотока по ЛПВ (повышение линейной скорости кровотока свыше 1,5 м/с, появление турбуленции), особенно в сочетании с клиническими жалобами (макро-, микрогематурия, артериальная гипертензия), должна обязательно выполняться флебография с тонометрией. При наличии градиента давления между ЛПВ и НПВ, превышающего 9—10 мм рт.ст., необходимо прямое вмешательство на ЛПВ — резекция с реимплантацией (создание нового соустья с НПВ на 2—3 см ниже первоначального) или пластика устья ЛПВ. При умеренно выраженной фле-богипертензии (градиент ЛПВ/НПВ менее 9 мм рт.ст., отсутствии гемо-динамически значимых изменений скоростных показателей при ДС) при наличии достаточной по диаметру тестикулярной вены показано формирование двунаправленных (проксимального и дистального) тестику-лоилиакальных анастомозов. Данные тензиометрии подтверждают целесообразность такой тактики, а результаты послеоперационного ДС свидетельствуют об эффективности таких анастомозов. В последнее время мы стали использовать методику наложения широкого анастомоза между тестикулярной и наружной подвздошной веной (длиной до 1,5 см), что гемодинамически анало-
Рис. 13.22. Формирование тестикуло-илиакального анастомоза по типу "бок в бок". гично предыдущему варианту, а технически выполняется быстрее и значительно проще (рис. 13.22). В послеоперационном периоде с целью профилактики тромботических осложнений предпочтительно назначение низкомолекулярных гепаринов (клексан — 0,5—0,75 мг/кг в сутки подкожно в течение 7—10 дней). Вне зависимости от степени вари-коцеле операция Иваниссевича (перевязка левой яичковой вены открытым методом или с использованием лапароскопической техники) показана больным при отсутствии почечной гипертензии, умеренной аорто-мезентериальной компрессии ЛПВ, которые устанавливают с помощью вышеуказанных методик. Рентгено-эндоваскулярную окклюзию (РЭО) тестикулярных вен целесообразно выполнять сразу же после проведения флеборенотестикулографии с тонометрией при нормальных показателях венозного давления в левой яичковой вене. По эффективности РЭО соответствует результатам операции Иваниссевича. При положительном результате в отдаленные сроки после реимпланта- ции ЛПВ по данным ДС отмечается устранение органического препятствия с нормализацией гемодинами-ческих показателей. ДС представляет отличную возможность убедиться в функционировании и тестикуло-илиакальных анастомозов, при этом по тестикулярной вене фиксируется кровоток с направлением в левую подвздошную вену. Одной из важных проблем при лечении больных с варикоцеле являются рецидивы заболевания. При РЭО их частота достигает до 26 %, при операции Иваниссевича — от 8,6 до 29 %, при лапароскопической перевязке — от 3 до 8 %, при формировании межвенозных анастомозов рецидивы наблюдаются у 2 % больных. Рецидив варикоцеле при операции Иваниссевича и РЭО необходимо трактовать как неустранение (отсутствие перевязки тестикулярной вены) варикозного расширения вен семенного канатика из-за перевязки (окклюзии) только одной из ветвей тестикулярных вен и сохранение непе-ревязанными коллатеральных ветвей и вен-сателлитов. Необходимо помнить, что при имеющейся РВПГ данное вмешательство не устраняет ги-пертензию в ЛПВ, что также может явиться причиной быстро возникшего рецидива варикоцеле. Литература Мазо Е.Б., Тирсы К.А., Анедранович СВ., Дмитриев Д.Г. Ультразвуковой тест и скро-тальная допплерэхография в предоперационной диагностике гемодинамического типа варикоцеле//Урология. — 1999. — № 3. — С. 22-26. Покровский А.В., Дан В.Н., Троицкий А.В. и др. Резекция и реимплантация почечной вены при ее стенозе в аортомезентериаль-ном "пинцете"//Ангиол. и сосуд, хир. — 1998. -№ 2. - С. 131-138. Рыжков В.К., Карев А.В., Таразов П. Г., Петрова С.Н. Комбинированные методы внут-рисосудистых вмешательств в лечении ва-рикоцеле//Урология. — 1999. — № 3. — С. 18-22. Спиридонов А.А., Страхов С.Н., Прядко СИ. Хирургическая коррекция регионарной венозной почечной гипертензии (пластика левой почечной вены и тестикулоилиакаль-ные анастомозы)//Ангиол. и сосуд, хир. — 1996. -№ 3. - С. 11-25. Степанов В.Н., Кадыров З.А., Денискова М.В., Чернов М.В. Современные методы диагностики и лечения варикоцеле: Учебное пособие. - М., 1998. - С. 3-17. Страхов С.Н. Расширение вен семенного канатика (варикоцеле): проблемы диагностики и лечения. — М., 1995. — С. 3—39. Barnes R.W., Fleischer H.L., Redman J.F., Smith J. W. Mesoaortic compression of the left renal vein (the socalled nutcracker syndrome): repair by a new stenting procedure/Д. Vase. Surg. - 1988. - Vol. 8. - P. 415-421. Bomalaski M.D., Mills J.I., Argueso L.R. et al. Iliac vein compression syndrome: an anusual cause of varicocele//J. Vase. Surg. — 1993. — Vol. 18, N 6. - P. 1064-1068. Braedel H., Steffens J., Ziegler M. et al. A possible ontogenic etiology for idiopathic left varicocele//! Urol. - 1994. - Vol. 151, N 1. -P. 62-66. Hanna H.E., Santella R.N., Zawada E.T. Jr., Masterson Т.Е. Nutcracker syndrome: an underdiagnosed cause for hematuria?// S.D.J.Med. — 1997. - Vol. 50, N 12. - P. 429-436. Kim S.H., Cho S. W., Kirn H.D. et al. Nutcracker syndrome: diagnosis with Doppler US//Ra-diology. - 1996. - Vol. 198, N 1. - P. 93-97. Okada M., Tsuzuki K, I to S. Diagnosis of the nutcracker phenomenen using two-dimensional ultrasonography//Clin. Nephrol. — 1998. — Vol. 49, N 1. - P. 35-40. Russo D., Minutolo R., Iaccarino V. et al. Gross hematuria of ubcommon origin: the nutrcrack-er syndrom//! Kidney Dis. - 1998. - Vol. 32, N 3. - P. E3. Segawa N., Azuma H., Iwamoto Y. et al. Expandable metallic stent placement for nutcracker phenomenon//Urology. — 1999. — Vol. 53, N 3. - P. 631-633. Shaper K.R., Jackson J.E., Williams G The nutcracker syndrome: an uncommon cause of hae-maturia//Brit. J. Urol. - 1994. - Vol. 74, N 2. - P. 144-146. Shokeir A.A., el-Diasty T.A., Ghoneim M.A. The nutcracker syndrome: new methods of diagnosis end treatment//Brit. J. Urol. — 1994. — Vol. 74, N 2. - P. 139-143. Takebaushi, Ueki Т., Ikeda N., Fujikawa A. Diagnosis of the nutrcracker syndrome with color Doppler sonography: correlation with flow pattern on retrograde left renal venography//Am-er. J. Roentgenol. - 1999. - Vol. 172, N 1. -P. 39-42.
Лимфедема Лимфедема перестала быть редким заболеванием, как это было в начале столетия. Э.В.Буш (1910) на 10 000 больных за 10 лет наблюдал лишь 4 случая лимфедемы, или 0,04 %. О.С.Шкроб и Ю.В.Кипренский (1960), по данным архивов крупных московских клиник за несколько лет, выявили 38 случаев лимфедемы. По сообщению K.Foldi (1982), лимфедема встречается у 2,5 %, а по данным V.Marchall (1983), - у 3 % больных с поражениями периферических сосудов. Toatti и его школа (1985) сообщают о 2000 наблюдений. Проявляясь в любом возрасте, лимфедема наиболее часто наблюдается в юном и молодом возрасте [БендаК. и др., 1987]. Основным методом лечения лимфедемы до настоящего времени остается хирургический. Отечественные хирурги в 70—90-е годы внесли значительный вклад в изучение и разработку проблемы диагностики и лечения лимфедемы [Тро-шков А.А., 1950; Ретвинский А.Н., 1961; Краковский Н.И., Савченко Т.В., 1963, 1976; Медведев П.М., 1964, 1967; Камаев И.Ф., 1969; Караванов Г.Г., 1972]. История развития и совершенствования методов хирургического лечения лимфедемы прошла большой и трудный путь от ампутационных операций до операций на лимфатических сосудах и узлах [Махов Н.И., 1950; Покровский А.В., 1971; Nielubowiz I., Olszewski W., 1968]. В связи с внедрением микрохирургической техники открылись новые возможности в хирургическом лечении лимфедемы [Петровский Б.В., Крылов B.C., 1976; Лохвицкий СВ., 1977; Кирпатовский И.Д., 1978; Ми-ланов И.О., 1979; Золотаревский В.Я.,
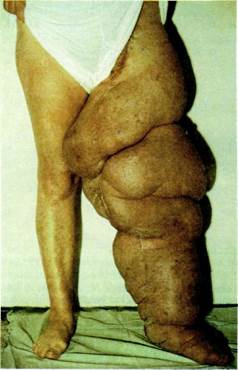
Рис. 13.23. Лимфедема нижней конечности IV степени.
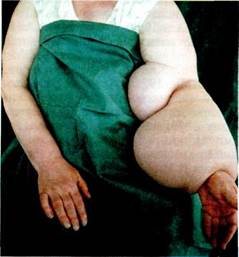
Рис. 13.24. Вторичная лимфедема левой верхней конечности после мастэктомии. 1980; Кузин М.И., Аничков М.Н., 1980; Абалмасов К.Г., 1982; Гусева Л.И., 1987; Богомолов А.Д., 1987; Бубнова Н.А., 1999; Вгаеп О., 1974; Clodins L., 1977]. Пол. При анализе результатов обследования 1191 больного лимфеде-мой, в том числе 1033 женщин (86,7 %) и 158 (13,3 %) мужчин, находившихся на лечении в Институте хирургии им. А.В.Вишневского, было установлено, что первичной формой лимфедемы женщины болеют в 7 раз чаще мужчин, а вторичной — в 4,5 раза. Возраст. Возраст больных колебался в широких пределах: от 10 до 65 лет. Анализируя возрастной состав больных лимфедемой и сопоставляя его со сроками появления первых признаков заболевания, установлено, что основную группу больных составили люди молодого, социально активного возраста — от 20 до 50 лет (72,6 %). Локализация. По данным Т.В.Савченко, среди больных лимфедемой (1191 человек) у 91,3 % были поражены нижние конечности, преимущественно левая—у 43,7 % (рис. 13.23); реже правая (37 %), в 10,6 % случаев наблюдалось двустороннее поражение. Значительно реже наблюдались другие локализации заболевания: верхние конечности (рис. 13.24), наружные половые органы, передняя брюшная стенка, лицо — 8,7 % (рис. 13.25). При врожденных формах лимфедемы двусторонние поражения были самыми частыми — 53,3 %. Этиология и патогенез лимфатических отеков. Наиболее частым проявлением нарушения лимфоот-тока бывает периферическое поражение сосудов и узлов конечностей, определяемое как лимфедема взамен раннее применявшегося названия "слоновость". Среди наших больных лимфедема встречалась у 12 % пациентов с заболеваниями периферических сосудов. Заболевания лимфатических сосудов могут быть вызваны как первичными (врожденными) на- рушениями лимфооттока, так и вторичными. Нарушения лимфооттока приводят к развитию отека с последующей гиперплазией соединительной ткани, фиброзно-склеротичес-кому процессу в зоне поражения. Мы наблюдали 4 % больных врожденной, 49 % — первичной и 47 % — вторичной формами лимфедемы. С учетом клинической картины этих форм мы отметили характерные особенности каждой из них и в то же время выявили ряд симптомов, пато-гномоничных для всех клинических форм лимфедемы: • деформация пораженной части конечности; • плотный безболезненный отек; • утолщение кожной складки; • бледность кожных покровов; • исчезновение рисунка сети подкожных вен. Выявлены также дополнительные признаки: гиперкератоз (30—50 %), гиперпигментация (10—15 %), цилиндрическая форма пальцев стоп (30—50 %), микотическое поражение, отсутствие ямки при надавливании на мягкие ткани (80 %).
|
|||
|
Последнее изменение этой страницы: 2016-08-10; просмотров: 575; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.62 (0.011 с.) |