Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
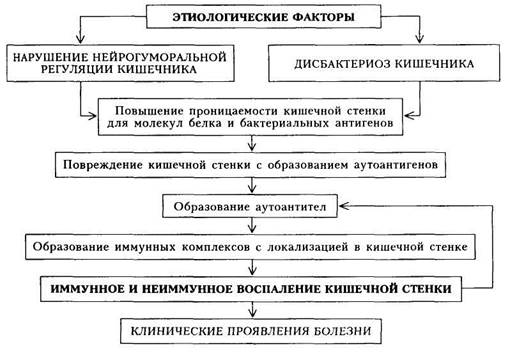
Неспецифический язвенный колитСодержание книги
Поиск на нашем сайте
БОЛЕЗНИ ОРГАНОВ ПИЩЕВАРЕНИЯ
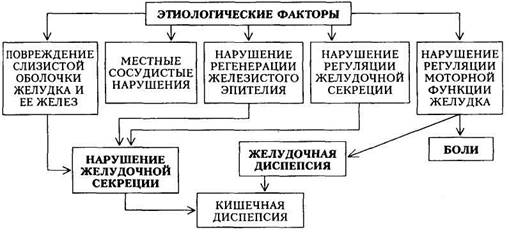
Хронический гастрит................................................................. 258 Язвенная болезнь.......................................................................... 271 Заболевания кишечника............................................................... 282 Хронический энтерит................................................................. 282 Хронический колит...................................................................... 288 Неспецифический язвенный колит............................................ 296 Болезнь Крона.............................................................................. 304 Хронический гепатит................................................................. 309 Цирроз печени............................................................................ 328 Хронический холецистит........................................................... 341 Хронический панкреатит........................................................ 353 Контрольные вопросы и задачи....................................... 365 ХРОНИЧЕСКИЙ ГАСТРИТ Хронический гастрит (ХГ) — хроническое воспалительно-дистрофическое заболевание желудка, сопровождающееся структурной перестройкой его слизистой оболочки с прогрессирующей атрофией железистого эпителия, нарушениями секреторной, моторной и нередко инкреторной функций желудка. ХГ занимает первое место среди заболеваний органов пищеварения (около 35 %), а среди заболеваний желудка встречается в 80 —85 % случаев, часто являясь предшественником таких заболеваний, как язвенная болезнь и рак желудка. Этиология.ХГ является полиэтиологическим заболеванием. В настоящее время к наиболее вероятным причинам, вызывающим ХГ, относятся следующие: • инфицирование слизистой оболочки желудка Helicobacter pylori (HP); значительно реже инфицирование осуществляется вирусом герпеса, цитомегаловирусами или грибковой флорой; • определенный генетический фактор, приводящий к образованию ау- • повреждающее действие дуоденального содержимого (желчных Кроме этого, выделяют факторы, способствующие развитию ХГ. Их можно разделить на две большие группы — экзогенные и эндогенные. Не являясь причинными, они приводят к обострению и прогрессированию заболевания. К экзогенным факторам относят: 1) нарушение питания (нарушение ритма приема пищи, переедание, недостаточное прожевывание пищи, злоупотребление грубой, острой, горячей пищей, неполноценное питание); 2) курение и алкоголь; 3) профессиональные вредности (заглатывание металлической, хлопковой пыли, паров, щелочей и кислот); 4) длительный прием некоторых лекарственных средств (салицилаты, преднизолон, препараты наперстянки). К эндогенным факторам относятся: 1) хронические инфекции (полости рта и носоглотки, неспецифические заболевания органов дыхания и туберкулез, хронический холецистит и пр.); 2) заболевания эндокринной системы (болезнь Аддисона, гипотиреоз, диффузный токсический зоб, болезнь Иценко —Кушинга, сахарный диабет); 3) нарушение обмена веществ (ожирение, дефицит железа, подагра); 4) заболевания, приводящие к тканевой гипоксии (сердечная и легочная недостаточность и пр.); 5) аутоинтоксикация (уремия). Среди экзогенных факторов главное место отводят алиментарным нарушениям, среди эндогенных — воспалительным заболеваниям органов брюшной полости, эндокринным расстройствам и метаболическим нарушениям. Крайне редко ХГ бывает исходом острого гастрита. Патогенез. Представления о том, что ХГ является результатом перенесенного острого гастрита, не получили убедительного подтверждения. Считают, что ХГ является самостоятельным заболеванием, с самого начала характеризующимся хроническим течением. Под влиянием различных этиологических факторов и при участии сопутствующих происходит ряд функциональных и морфологических изменений желудка, что проявляется секреторными и моторными нарушениями, находящими свое отражение в клинической картине болезни. Предполагается, что первоначально возникают функциональные расстройства секреции и моторики желудка. В дальнейшем к функциональным изменениям присоединяются органические; так, в частности, избыток ионов водорода при гиперсекреции соляной кислоты угнетает активность сульфатазы (фермент, ответственный за поддержание нормальных соотношений компонентов желудочного сока), результатом чего является дальнейшее нарушение желудочной секреции (подавление) и повреждение эпителиальных структур слизистой оболочки желудка с последующим нарушением регенерации. Этому способствуют моторно-эвакуаторные нарушения, в результате которых содержимое двенадцатиперстной кишки попадает в желудок. Секрет поджелудочной железы и желчные кислоты, входящие в состав этого содержимого, воздействуют повреждающе на слизистую оболочку. Этот механизм является главным в развитии рефлюкс-гастрита — так называемого гастрита типа С. Кроме того, в слизистой оболочке желудка происходит раскрытие шунтов между артериями и венами. Шунтирование в подслизистом слое способствует развитию ишемии, которая приводит к повреждению слизистой оболочки желудка и ее желез, нарушению регенераторных процессов. Нарушение регенерации железистого эпителия является ведущим звеном в развитии всех форм ХГ, кроме поверхностного, при котором этих нарушений нет или они незначительны. При всех остальных формах ХГ нарушение физиологической регенерации выражается в преобладании процессов пролиферации клеток эпителия над дифференциацией. Эпителий не стареет, а лишь теряет свойственные ему морфологические и функциональные признаки за счет вытеснения дифференцированных клеток более молодыми, незрелыми. Нарушение камбиального слоя эпителиальных клеток изменяет процессы репаративной регенерации. При ХГ не только уменьшается количество железистых клеток, но и происходит перестройка железистого аппарата; в слизистой оболочке появляются островки желез, аналогичных по своему строению кишечным железам. Все это приводит к снижению секреции соляной кислоты. Кроме структурных изменений, в слизистой оболочке появляется клеточная инфильтрация (неспецифическое воспаление). У части больных в развитии атрофии слизистой оболочки принимают участие аутоиммунные процессы: образующиеся аутоантитела к обкладоч-ным клеткам желудочных желез усугубляют их поражение (этот вариант развития гастрита получил наименование «гастрит типа А»); в развитии «гастрита типа В» аутоиммунные процессы исключаются. Основной причиной возникновения этого типа гастрита является HP (Helicobacter pylori). Гастрит типа В встречается в 4 раза чаще, чем гастрит типа А. Первоначально изменения слизистой оболочки локализуются в ант-ральном отделе (по типу поверхностного гастрита), затем они распространяются по направлению к фундальному отделу и становятся со временем диффузными. Кроме того, эти изменения распространяются и «вглубь», приобретая постепенно атрофический характер. При ХГ изменяется также клеточный состав стромы слизистой оболочки желудка, увеличивается количество плазматических и уменьшается количество тучных клеток. Очевидно, с этим связано усиление синтеза иммуноглобулинов (плазматические клетки) и уменьшение выработки эндогенного гистамина (тучные клетки). Развивающаяся структурная перестройка является основой морфологических изменений, способствующих длительному хроническому процессу в желудке (схема 16). Классификация.В настоящее время пользуются классификацией ХГ, которая содержит основные положения классификации Рабочей группы немецкого общества патологов (1989) и так называемой Сиднейской системы (1990). ▲Аутоиммунный — фундальный гастрит (ХГ типа А). ▲Ассоциированный с HP — антральный гастрит (ХГ типа В). аХимически обусловленный, в том числе рефлюкс-гастрит (ХГ типа С). ▲ Смешанный гастрит (ХГ типа А + В).
Схема 16. Патогенез хронического гастрита а Особые формы ХГ (лимфоцитарный, эозинофильный, гранулема- тозный, гиперпластический). А Идиопатический ХГ (с невыясненной этиологией и патогенезом). Из числа всех ХГ 70 % приходится на гастриты, ассоциированные с HP, 15— 18 % — на аутоиммунные ХГ. В группе ХГ типа С на долю реф-люкс-гастрита приходится менее 5 %, а около 10 % — на ХГ, ассоциируемые с нестероидными противовоспалительными средствами. На особые формы ХГ приходится около 1 % ХГ, в связи с этим такие формы ХГ называют «редкими». Клиническая картина.ХГ типа А обнаруживается преимущественно в среднем и пожилом возрасте, а наиболее часто встречающаяся форма ХГ — хеликобактерная (тип В) — развивается в молодом возрасте. Секреторная функция при этом типе ХГ не нарушена или даже повышена в начале заболевания. При развитии гипацидности у этих больных не наблюдается гастринемии, что является существенным отличием ХГ типа В от ХГ типа А. Основные отличительные признаки ХГ типа А и типа В представлены в табл. 11. При ХГ типа А при рентгенологическом исследовании отмечается угнетение моторики («вялый» желудок), тогда как при ХГ типа В — усиление моторики («раздраженный» желудок). В зависимости от вовлечения в патологический процесс фундального или антрального отдела клиническая картина ХГ меняется. Так, при развитии процесса только в фундальном отделе отмечаются ранние, умеренной интенсивности разлитые боли в эпигастральной области; фундальный гастрит создает предпосылку для образования язвы желудка. При изменении слизистой оболочки антрального отдела центральное место в клинической картине занимают поздние боли, локализующиеся в пилородуоде-нальной ббласти, и синдром «ацидизма»; чаще встречается у лиц молодого возраста и предрасполагает к развитию язвы двенадцатиперстной кишки. Клиническую картину распространенного ХГ составляют следующие основные синдромы: 1) желудочная диспепсия; 2) боли в эпигастрии; 3) ки- Таблица 11. Характеристика ХГ типа А (аутоиммунного) ИХГ типа В (хелико-бактерного)
Критерии Тип А Тип В Морфологические:
преимущественная локализация Дно, тело желудка Антрум воспалительная реакция Слабо выражена Выражена развитие атрофии эпителия Первичное Вторичное эрозии Редко Часто Иммунологические:
инфекционный фактор (HP) Нет Есть наличие антител к HP
антитела к париетальным клеткам Есть Нет антитела к внутреннему фактору
Клинические:
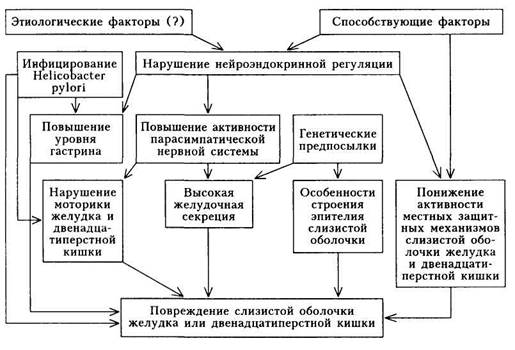
выраженная гастринемия Есть Нет гипацидность Выраженная Любой тип секреции развитие В^-дефицитной анемии Есть Нет сочетание с язвенной болезнью Редко В 100 % малигнизация Крайне редко Часто шечная диспепсия; 4) астеноневротический синдром. Реже встречаются анемический синдром, проявления полигиповитаминоза и гипокортицизма. В тяжелых случаях ХГ типа А нередко развивается В^-дефицитная анемия и выявляются характерные клинические признаки: бледность кожи, глоссит, неврологические нарушения и др. При обострении ХГ клинические проявления выражены ярко: 1) желудочная диспепсия (у 90 % больных) проявляется тяжестью, 2) боли в эпигастрии носят неинтенсивный характер; 3) симптомы кишечной диспепсии встречаются менее чем у половины 4) астеноневротический синдром выражен практически у всех боль Клиническая картина гастрита с секреторной недостаточностью отличается от проявлений ХГ с сохраненной и повышенной секреторной функцией. Хронический гастрит с выраженной секреторной недостаточностью.Этот вариант ХГ встречается чаще у лиц зрелого и пожилого возраста. На I этапе диагностического поиска: 1) делают предположение о заболевании желудка на основании жалоб на боли в эпигастральной области и симптомов желудочной диспепсии; 2) уточняют вариант течения: хронический, доброкачественный (дли 3) устанавливают отсутствие определенной закономерности в течении 4) выявляют возможные причины заболевания: а) экзогенные (нару 5) делают предположение о состоянии секреторной функции: отрыж 6) определяют фазу течения болезни: а) при жалобах, связанных Для больных ХГ с выраженной секреторной недостаточностью характерной жалобой являются поносы (диарея). Причинами гастрогенной диареи могут быть недостаточное измельчение поступающей в желудок пищи; резкое нарушение переваривания клетчатки; ускоренное опорожнение желудка в связи с нарушением замыкательного рефлекса привратника; выпадение бактерицидной функции желудка; недостаточность поджелудочной железы. Больных могут беспокоить резкая слабость и головокружение после приема богатой углеводами пищи — проявление демпинг-синдрома, обусловленного быстрым поступлением пищи в двенадцатиперстную кишку при сниженной секреторной способности желудка. Слабость, адинамия, снижение массы тела, сочетающиеся с жалобами на потемнение кожных покровов, могут быть проявлением гипокорти-цизма. Данные, полученные на I этапе, имеют существенное значение для постановки предварительного диагноза. Однако, учитывая их малую специфичность, достоверность этого этапа для постановки окончательного диагноза относительно невысока. Получаемая на II этапе диагностического поиска информация малоспецифична для данного заболевания. На этом этапе можно выявить разлитую болезненность в эпигастральной области при обострении процесса; в этой же области может быть незначительная мышечная защита. Установленная при пальпации передней брюшной стенки болезненность в точке желчного пузыря, головки поджелудочной железы и зонах, специфичных для ее поражения, болезненность при пальпации по ходу толстой кишки, спастически сокращенные участки кишечника отражают вовлечение в процесс этих органов. Патологические изменения других органов пищеварительной системы при ХГ выявляются часто. Обнаруженное при пальпации эпигастральной области «опухолевое образование» делает предполагаемый диагноз ХГ как самостоятельного заболевания менее вероятным. При физикальном исследовании могут быть выявлены симптомы полигиповитаминоза (В и С): сухость кожи, покраснение и разрыхленность десен, утолщение языка, сохранение отпечатков зубов на боковой поверхности языка, атрофия и сглаженность его сосочков, ангулярный стоматит и пр. Отмечается выраженная бледность кожи и слизистых оболочек при сопутствующей анемии; может быть выявлено потемнение кожи в области ладонных складок, сосков, понижение АД — косвенное указание на гипокортицизм. Постановка окончательного диагноза возможна только с учетом данных III этапа диагностического поиска. Комплекс лабораторно-инструментальных исследований позволяет: 1) выявить характер нарушения желудочной секреции; 2) определить характер и глубину поражения слизистой оболочки; 3) уточнить или выявить осложнения ХГ. Характер нарушений желудочной секреции определяют по данным фракционного исследования желудочного сока тонким зондом. Главный признак данного варианта гастрита — секреторная недостаточность желудка — приобретает достаточную надежность лишь при проведении гис-таминовой стимуляции. Исследование проводят следующим образом. Утром натощак после удаления содержимого желудка в течение часа изучается базальная секреция. После получения базального секрета вводится гистамин 0,008 мг на 1 кг массы тела — субмаксимальный гистаминовый тест. Максимальный гистаминовый тест — 0,025 мг на 1 кг массы тела гис-тамина — применяется редко, так как возможны побочные явления, хотя за 30 мин до введения гистамина предварительно вводят антигистаминный препарат. На протяжении следующего часа собирают отделяющийся сок. Все исследование длится 2 ч. Очень важно, что базальное и стимулированное гистамином сокоотделение изучается за равные отрезки времени. Проведение гистаминовой стимуляции у пожилых требует осторожности, даже при субмаксимальной стимуляции за 30 мин до введения гистамина подкожно вводят антигистаминный препарат (общее действие гистамина смягчается, способность возбуждать секрецию желудка при этом не снижается). Существуют противопоказания к проведению стимуляции гистамином: значительные органические изменения сердечно-сосудистой системы; склонность к аллергическим реакциям; недавнее кровотечение из пищеварительного тракта; подозрение на феохромоцитому. В таких случаях рекомендуется пользоваться пентагастрином для возбуждения секреторного ответа. Пентагастрин лишен общего действия и обладает исключительно сильной сокогонной способностью. В лабораторных условиях изменяют объем желудочного сока во все фазы секреции (тощаковая порция, за час до стимуляции — базальная секреция и стимулированная — в течение часа после стимуляции), исследуют общую кислотность, свободную соляную кислоту, кислотную продукцию и пепсин. О количестве вырабатываемой соляной кислоты судят в основном по показателям общей кислотности и затем на их основе вычисляют по формуле величину кислотной продукции (дебит соляной кислоты). Ацидограмма (исследование рН желудочного сока в базальную и стимулированную фазы) и электрофореграмма желудочного сока проводятся только в специализированных отделениях и широкого распространения до настоящего времени не нашли. Кислотность желудочного сока может выражаться в условных титра-ционных единицах или ммоль/ч. Для более точного учета выработки соляной кислоты желудком в фазе базальной секреции или при оценке субмаксимальной (максимальной) секреции вычисляют так называемый дебит-час, выражаемый в ммоль. Средние нормальные показатели базальной кислотной продукции составляют 1—4 ммоль, субмаксимальной — 6,5—12 ммоль, максимальной — 16 — 24 ммоль. Для здоровых лиц соотношение базальной кислотной продукции к субмаксимальной принимается равным 1:3, а максимальной — 1:6. При ХГ с секреторной недостаточностью происходит сближение уровней базальной и субмаксимальной кислотообразующей продукции, соотношение их становится 1:1,8 (1,2); снижается общая кислотность как в базальную, так и в стимулированную фазу до 30 — 20 титрационных единиц; свободная соляная кислота в желудочном соке после стимуляции гистами-ном не обнаруживается; отмечается уменьшение объема желудочного сока во всех исследуемых порциях; снижается уровень пепсина до 10 — 20 г/л (содержание пепсина в желудочном соке не полностью коррелирует с нарушением кислотообразования и обычно снижается медленнее). Свободная соляная кислота может определяться при ХГ с нерезко выраженной секреторной недостаточностью, но уровень ее значительно снижен. В ацидограмме при ХГ с резко выраженной секреторной недостаточностью рН базальной фазы 6,0, стимулированной фазы — также 6,0; при нерезком снижении секреции рН базальной фазы 2,1—5,0, а стимулированной фазы — 2,1. Характер изменений слизистой оболочки желудка выявляется при проведении фиброгастродуоденоскопии. При ХГ с секреторной недостаточностью отмечаются бледность и истонченность слизистой оболочки желудка, при обострении процесса на поверхности слизистой оболочки видны кровоизлияния. Гастроскопия должна сочетаться с множественной ступенчатой и прицельной биопсией (4 — 6 биоптатов по малой и большой кривизне, а также из передней и задней стенок тела желудка). При гастроскопии могут быть выявлены эрозии (эрозивный гастрит). Гастроскопия является также методом, с помощью которого можно выявить и уточнить характер осложнений. Это главный метод диагностики опухолей желудка (полипы, рак желудка) и в подобных случаях диагноз ХГ отвергается на данном этапе обследования. Однако гастроскопия не является абсолютно точным методом. При его применении возможны диагностические ошибки; не выявляются изменения моторной функции желудка; невозможно обнаружить опухоли с эн-дофитным ростом (скирр). В связи с этим эндоскопическое исследование обязательно проводят в сочетании с полноценным рентгенологическим обследованием. При рентгеноскопии желудка выявляются нарушения его эвакуатор-ной и моторной функций. У больных ХГ с секреторной недостаточностью отмечаются усиленная моторика и ускорение эвакуации взвеси сульфата бария. Рентгеноскопия желудка также важна для отграничения ХГ от рака. Локальное отсутствие сократимости желудка очень подозрительно на опухолевый процесс с инфильтративным, эндофитным ростом. Окончательная диагностика гастрита возможна только с учетом данных биопсии и морфологической оценки изменений слизистой оболочки желудка. Данные биопсии при ХГ с нечетко выраженной секреторной недостаточностью свидетельствуют об умеренно выраженном атрофическом гастрите с поражением желез, часто без их атрофии. При ХГ с резко выраженной секреторной недостаточностью в биоптате обнаруживают атрофию желез и явления кишечной метаплазии. Клинический и биохимический анализы крови, исследование кала помогают установить вовлечение в патологический процесс других органов и систем. Так, при поражении поджелудочной железы в крови может быть увеличен уровень амилазы, ингибитора трипсина, а в кале — нейтрального жира. Повторное исследование кала на скрытую кровь в случае отрицательного ответа позволяет отвергнуть предположение о кровотечении. Положительная реакция Вебера настораживает в отношении кровоточащего полипа, эрозивного гастрита, язвы или рака желудка. Язвенная болезнь желудка, полипоз и рак желудка — характерные осложнения ХГ с секреторной недостаточностью. Диагноз гипокортициз-ма, поставленный на предыдущих этапах обследования, основывается на снижении уровня стероидных гормонов в крови. Снижение уровня железа, небольшой процент насыщения железом трансферрина, определяемые при биохимическом анализе крови, по современным представлениям, являются причинами развития гастрита с секреторной недостаточностью. Хронический гастрит с нормальной или повышенной секреторной функцией желудка.Этот вариант ХГ встречается чаще у лиц молодого возраста. На I этапе диагностического поиска вне обострения больные могут не предъявлять жалоб. При обострении преобладают болевой и(или) диспепсический синдромы. Боли, как правило, четко связаны с приемом пищи: а) чаще они возникают непосредственно или спустя 20 — 30 мин после еды; б) реже встречаются «голодные», или поздние, боли; в) ранние и поздние боли могут сочетаться, что указывает на поражение как тела, так и выходного отдела желудка. Обычно боли умеренные, иногда они сводятся лишь к чувству давления и тяжести в подложечной области. «Поздние» боли отличаются большей интенсивностью, но почти никогда не приближаются по интенсивности к язвенным. При сочетании с выраженной кишечной дискинезией, часто развивающейся при этой форме ХГ, боли могут приобретать разлитой характер, распространяясь на весь живот. Больные часто жалуются на запоры. Возникновение запоров объясняется воздействием кислого содержимого желудка на моторную функцию кишечника, а также гипертонусом блуждающего нерва. Диспепсический синдром проявляется отрыжкой воздухом, кислым; изжогой; тошнотой; иногда срыгиванием; неприятным вкусом во рту и пр. Типичным для ХГ с сохраненной и особенно с повышенной секрецией является синдром ацидизма. Он обусловлен не столько повышенной кис- лотообразующей функцией желудка, сколько забросом желудочного содержимого в пищевод. Синдром проявляется прежде всего изжогой. Иногда изжога настолько мучительна, что становится главной жалобой больных. Выражен неврастенический синдром: повышенная раздражительность, изменчивость настроения, плохой сон, быстрая утомляемость. Такое сочетание эпигастральных болей, желудочной диспепсии с выраженным синдромом ацидизма у больных с соответствующим анамнезом при подозрении на ХГ позволяет предположить сохраненную или повышенную желудочную секрецию. В анамнезе больных удается установить нарушение ритма и качества питания, злоупотребление алкоголем и другие экзогенные причины. Погрешности в диете (употребление тяжелой, непривычной острой или соленой пищи, особенно в избыточном количестве и в сочетании с алкогольными напитками) часто служат причиной обострения заболевания. Течение ХГ с сохраненной и особенно с повышенной секреторной функцией характеризуется чередованием обострений и ремиссий, но без выраженной сезонности. На II этапе диагностического поиска физикальное исследование дает мало опорных данных для диагностики. Пальпация эпигастральной области выявляет умеренную разлитую болезненность, вне обострения живот безболезнен. При обострении иногда отмечается болезненность по ходу толстой кишки и в проекции желчного пузыря, обусловленная выраженной диски -незией. Воспалительные поражения кишечника и желчевыделительной системы не свойственны этому варианту ХГ (если они наблюдаются, то их следует рассматривать как самостоятельные заболевания). Выражены симптомы усиления функции парасимпатического отдела вегетативной нервной системы: красный дермографизм, холодные влажные кисти и стопы, гипергидроз, акроцианоз, гипотония. На III этапе диагностического поиска исследуют желудочную секрецию. При этом выявляется повышение тощаковой и базальной секреции, общей кислотности: в стимулированную фазу ее показатели равны 80 — 100 титрационным единицам и более, базальной кислотной продукции — 1,5 — 5,5 ммоль и выше, уровня пепсина — 2,1—4,5 г/л и выше. Анализ ацидограммы (если определяют рН желудочного сока) показывает следующие изменения: при нормацидном состоянии рН базальной фазы 1,6 — 2,0; стимулированной — 1,2 — 2,0; при гиперацидном состоянии — соответственно 1,5 и 1,2. При рентгенологическом исследовании пищеварительного тракта в желудке обнаруживают грубые ригидные складки, спазм привратника. Спастические явления прослеживаются и при прохождении бария по толстой кишке. Фиброгастродуоденоскопия, проведенная в стадии обострения процесса, выявляет отек слизистой оболочки, очаги гиперемии, плотную фиксацию слизи на складках слизистой оболочки желудка при поверхностном гастрите. При гипертрофическом гастрите отмечаются бархатистость или зернистость слизистой оболочки, утолщение складок, выраженная гиперемия. Значение гастродуоденоскопии велико в дифференциации данного клинического варианта ХГ и язвенной болезни двенадцатиперстной кишки. Обнаружение язвенной «ниши», рубца или рубцовой деформации луковицы двенадцатиперстной кишки исключает ХГ как нозологически самостоятельную патологию. Морфологические исследования биоптата слизистой оболочки выявляют при поверхностном гастрите дистрофические изменения поверхностного (ямочного) эпителия, а при более глубоком поражении желудка — вовлечение в процесс желез. Клетки желез, преимущественно главных и париетальных, гиперплазируются, подвергаются вакуолизации и другим изменениям. Диагностика ХГ.Для постановки диагноза хронического гастрита принимают во внимание: 1) клиническую симптоматику (преимущественно субъективные дан 2) изменение секреторной функции желудка; 3) изменение слизистой оболочки желудка (по данным рентгеноско В настоящее время основное значение в диагностике ХГ отводится морфологическому изучению структуры, степени выраженности и распространенности патологического процесса в слизистой оболочке желудка (при проведении повторных исследований — динамике патологических изменений). Так, ХГ с нейтрофильной инфильтрацией эпителия и стромы почти всегда является реакцией на инфицирование HP; нередко при этом имеются эрозии и язвы. ХГ типа А (аутоиммунный) характеризуется лим-фоцитарной инфильтрацией желез и их разрушением. Формулировка развернутого клинического диагноза учитывает:1) морфологическую и гастроскопическую характеристику: поверхностный; с поражением желез без атрофии; атрофический; гипертрофический; эрозивный; другие особые формы гастрита; 2) состояние желудочной секреции (повышенная, сохраненная, сниженная: незначительно, умеренно, выражение); 3) фазу течения: обострение, стихающее обострение, ремиссия; 4) наличие выраженных моторных нарушений (желчного пузыря, кишечника и пр.); 5) осложнения (кровотечение и пр.). Примечания. 1. Морфологическая характеристика гастрита указывается на основании результатов биопсии. 2. Для выявления HP наиболее перспективным является экспресс-метод его определения в биоптате слизистой оболочки непосредственно во время гастроскопии. Лечение.Все лечебные мероприятия при ХГ проводят с учетом фазы течения (обострение или ремиссия), этиологии и кислотообразующей функции желудка (пониженная, нормальная или повышенная). Цели терапии при ХГ: • купировать воспалительные изменения и сократить продолжитель • удлинить фазу ремиссии; • предотвратить прогрессирование изменений слизистой оболочки. При обострении основные принципы лечения независимо от секреторной функции желудка могут быть представлены в следующем виде. Этиологическое лечение: 1) нормализация режима и характера питания; 2) устранение профессиональных и других вредностей; 3) лечение заболеваний органов брюшной полости; 4) лечение заболеваний, приводящих к развитию ХГ. Патогенетическое лечение: 1) воздействие на измененную слизистую оболочку желудка; 2) коррекция нарушений желудочной секреции; 3) коррекция нарушений моторной функции; 4) коррекция нарушений кишечного пищеварения. Лечение больных ХГ обычно проводят в амбулаторных условиях. Госпитализация показана в случае выраженных признаков обострения или при необходимости проведения расширенного обследования. Лечение больных ХГ с секреторной недостаточностью, согласно указанным выше принципам, сводится к следующему. ▲ Воздействие на пораженную слизистую оболочку: • необходимо соблюдать принципы механического и термического др); • назначают препараты, улучшающие трофические процессы в сли • при лечении ХГ, ассоциированного с HP, используют схему ле Вместо трихопола можно назначать фурадонин по 0,1 г 4 раза в день после еды; оксациллин можно заменить ампициллином в тех же дозах или кларитромицином. При аутоиммунном ХГ назначают сукралфат (вентер, андапсин, алсукрал), обладающий противовоспалительными свойствами и усиливающий репаративные процессы (продолжительность лечения 2 — 3 нед по 1 г 3 раза в день в период между приемами пищи и на ночь). ▲ Коррекция нарушений желудочной секреции: при снижении желу ляной кислоты (настойка травы горькой полыни, настой корня одуванчика и пр.); при отсутствии соляной кислоты в желудочном содержимом прибегают к заместительной терапии — желудочный сок, таблетки ацидин-пепсина, или «Бетацид», абомин. При резко сниженных секреции и кислотности желудочного сока следует назначать хлоридные и хлоридно-гидрокарбонатные натриевые воды достаточной минерализации (Ессентуки № 4 и 7, «Арзни» и пр.). Если снижение секреции сопровождается воспалением слизистой оболочки желудка, то предпочтительны воды невысокой минерализации, содержащие, кроме ионов натрия, значительное количество ионов кальция (славянов-ская, смирновская, джермук, миргородская и пр.). Больные с пониженной секрецией желудочного сока должны пить воду небольшими глотками за 10— 15 мин до еды. ▲Коррекция нарушений моторной функции желудка: назначают пре ▲Коррекция возможных нарушений кишечного пищеварения: приме Лечение больных ХГ с повышенной секрецией предусматривает следующее. А Диетотерапия — стол № 1 (исключение продуктов, оказывающих раздражающее действие на слизистую оболочку желудка и стимулирующих секрецию желудочного сока). Питание частое, дробное. ▲Коррекция нарушений желудочной секреции — назначение анта- ▲Коррекция нарушений моторной функции желудка достигается на Блокаторы Н2-рецепторов (ранитидин, фамотидин, циметидин или цинамет), обладающие мощным антисекреторным действием, применяют лишь по особым показаниям (например, при наличии эрозий слизистой оболочки желудка, сочетающихся с высокой продукцией соляной кислоты). В период ремиссии всем больным ХГ показано санаторно-курортное лечение. При ХГ с сохраненной и повышенной секрецией соляной кислоты рекомендуются гидрокарбонатные минеральные воды, при ХГ с секреторной недостаточностью — хлоридные и натриевые воды. Прогноз.При нормальной или повышенной секреторной функции желудка прогноз удовлетворительный. Если секреторная функция снижена, то прогноз ухудшается вследствие возможности развития рака желудка (особенно при гистаминоустойчивой ахилии). В связи с этим больных ХГ с выраженной секреторной недостаточностью ставят на диспансерный учет, им регулярно (1 — 2 раза в год) проводится гастродуоденоскопия или рентгенологическое исследование желудка. Профилактика.При ХГ профилактика заключается в рациональном питании и соблюдении режима питания, а также в борьбе с употреблением алкогольных напитков и курением. Необходимо следить за состоянием полости рта, носоглотки, своевременно лечить другие заболевания органов брюшной полости, устранять профессиональные вредности и глистно-про-тозойные инвазии. Профилактика обострения ХГ должна предусматривать противореци-дивное лечение тех больных, у которых заболевание имеет тенденцию к рецидивированию. В проведении вторичной профилактики большое значение имеет диспансеризация больных ХГ. Она включает комплексное обследование и противорецидивное профилактическое лечение 1 — 2 раза в год. Санаторно-курортное лечение показано вне периода обострения болезни. ЯЗВЕННАЯ БОЛЕЗНЬ Язвенная болезнь (Я Б) — хроническое, рецидивирующее заболевание, склонное к прогрессированию, с вовлечением в патологический процесс наряду с желудком и двенадцатиперстной кишкой (в которых в периоды обострения образуются язвенные дефекты слизистой оболочки) других органов системы пищеварения, развитию осложнений, угрожающих жизни больного. Заболевание возникает вследствие расстройств ней-рогуморальной и эндокринной регуляции секреторных и моторных процессов, а также нарушений защитных механизмов слизистой оболочки этих органов. Язвенная болезнь встречается у людей любого возраста, но чаще в возрасте 30 — 40 лет, ею болеют около 5 % взрослого населения. Городское население страдает Я Б чаще по сравнению с сельским, мужчины болеют в 6 — 7 раз чаще женщин (в особенности Я Б двенадцатиперстной кишки). Этиология.Причины развития заболевания остаются недостаточно изученными. В настоящее время считают, что факторами, способствующими ее возникновению, являются следующие: А длительное или часто повторяющееся нервно-эмоциональное перенапряжение (стресс); ▲ генетическая предрасположенность, в том числе стойкое повышение кислотности желудочного сока конституционального характера; А другие наследственно-конституциональные особенности (0 группа крови; ВLA-B5-антиген; снижение активности ссгантитрипсина); А наличие хронического гастрита, дуоденита, функциональных нарушений желудка и двенадцатиперстной кишки (предъязвенное состояние); анарушение режима питания; А курение и употребление крепких спиртных напитков; аупотребление некоторых лекарственных препаратов, обладающих ульцерогенными свойствами (ацетилсалициловая кислота, бутади-он, индометацин и пр.). Патогенез.Механизм развития Я Б до сих пор изучен недостаточно. Повреждение слизистой оболочки с образованием язв, эрозий и воспаления связывают с преобладанием факторов агрессии над факторами защиты слизистой оболочки желудка и/или двенадцатиперстной кишки. К местным факторам защиты относят секрецию слизи и панкреатического сока, способность к быстрой регенерации покровного эпителия, хорошее кровоснабжение слизистой оболочки, локальный синтез простагландинов и др. К агрессивным факторам причисляют соляную кислоту, пепсин, желчные кислоты, изолецитины. Однако нормальная слизистая оболочка желудка и двенадцатиперстной кишки устойчива к воздействию агрессивных факторов желудочного и дуоденального содержимого в нормальных (обычных) концентрациях. Предполагают, что под воздействием неуточненных и известных этиологических факторов происходит нарушение нейроэндокринной регуляции секреторной, моторной, инкреторной функций желудка и двенадцатиперстной кишки с повышением активности парасимпатического отдела вегетативной нервной системы (схема 17). Ваготония обусловливает нарушение моторики желудка и двенадцатиперстной кишки, а также способствует усилению секреции желудочного сока, повышению активности агрессивных факторов. Все это в сочетании с наследственно-конституциональными особенностями, так называемыми генетическими предпосылками (увеличение количества обкладочных клеток, вырабатывающих соляную кислоту и высокие показатели кислотообразующей функции) является одной из причин, приводящей к повреждению слизистой оболочки желудка и двенадцатиперстной кишки. Этому способствует также увеличение уровня гастрина вследствие повышения секреции надпочечниками кортизола в результате нейроэндокринных нарушений. Наряду с этим изменение функциональной активности надпочечников снижает сопротивляемость слизистой оболочки действию кислот-но-пептического фактора. Снижается регенераторная способность слизистой оболочки; защитная функция ее мукоцилиарного барьера становится менее совершенной вследствие уменьшения выделения слизи. Таким образом, понижается активность местных защитных механизмов слизистой оболочки, что способствует развитию ее повреждения. Однако генетические предпосылки, помимо их разрушительного действия, могут выполнять и защитную функцию. Так, благодаря особенностям строения и функционирования слизистой оболочки желудка часть людей генетически невосприимчивы к HP, которым в последние годы отводится существенная роль в развитии ЯБ. Бактерии у этой категории людей, даже попадая в организм, йе способны к адгезии (прилипанию) на Схема 17. Патогенез язвенной болезни
эпителий и поэтому не повреждают его. У остальных людей HP, попадая в организм, расселяются преимущественно в антральном отделе желудка, что приводит к развитию активного хронического воспаления вследствие выделения ими ряда протеолитических ферментов (уреаза, каталаза, ок-сидаза и др.) и токсинов. Происходит разрушение защитного слоя слизистой оболочки и ее повреждение. Одновременно развивается своеобразное нарушение моторики желудка, при котором происходит ранний сброс кислого желудочного содержимого в двенадцатиперстную кишку, что приводит к «закислению» содержимого луковицы. Кроме этого, персистенция HP способствует развитию гипергастринемии, которая при имеющейся исходно высокой кислотности усугубляет ее и ускоряет сброс содержимого в двенадцатиперстную кишку. Таким образом, HP являются главной причиной, поддерживающей обострение в гастродуоденальной области. В свою очередь активный гастродуо-денит в значительной мере определяет рецидивирующий характер ЯБ. HP находят в 100 % случаев при локализации язвы в антропилороду-оденальной зоне и в 70 % случаев — при язве тела желудка. В зависимости от локализации язвенного дефекта различают некоторые патогенетические особенности язвенной болезни. Так, в развитии язвенной болезни с локализацией язвенного дефекта в теле желудка существенная роль принадлежит снижению местных защитных механизмов слизистого барьера в результате воспаления слизистой оболочки, нарушения муцинообразования, регенерации покровно-ямочного эпителия, ухудшения кровотока и локального синтеза простагландинов. Кроме этого, суще- ственную роль играет дуоденогастральный рефлюкс с регургитацией желчных кислот и изолецитинов, разрушающих слизистый барьер и обусловливающих ретродиффузию ионов Н+ и образование язвенного дефекта под воздействием пепсина. Язвообразование в пилородуоденальной зоне слизистой оболочки связывают с длительной гиперхлоргидрией и пептическим протеолизом, обусловленным гиперваготонией, гипергастринемией и гиперплазией главных желез желудка, а также гастродуоденальной дисмоторикой. Кроме этого, играет роль и неэффективная нейтрализация содержимого желудка муко-идными субстанциями и щелочным компонентом двенадцатиперстной кишки, длительным закислением пилородуоденальной среды. Классификация.Язвенную болезнь подразделяют: ▲по клинико-морфологическим признакам на язвенную болезнь же ▲по форме заболевания — на впервые выявленную и рецидивирую ▲по локализации выделяют поражение кардиальной части; малой ▲по фазам течения: обострение; стихающее обострение; ремиссия; ▲по тяжести течения: доброкачественное; затяжное (стабильное); ▲по наличию осложнений: осложненная; неосложненная. Осложне Клиническая картина.Клинические проявления ЯБ отличаются многообразием и зависят от фазы течения (обострения или ремиссия), клинико-морфологического варианта (ЯБ желудка или двенадцатиперстной кишки) и наличия осложнений. При обострении ЯБ независимо от ее клинического варианта выражены следующие основные синдромы: 1) болевой (имеет определенные закономерности в зависимости от локализации язвы); 2) желудочной диспепсии; 3) кишечной диспепсии; 4) астеновегетативный; 5) локальных изменений; 6) осложнений. Язвенная болезнь желудка.Язвенная болезнь желудка встречается, как правило, у людей зрелого возраста, чаще у мужчин. Дефект локализуется преимущественно на желудочной дорожке малой кривизны или в антральном отделе, но может обнаруживаться в кардиальном и пилорическом отделах. На I этапе диагностического поиска выявляют жалобы, связанные с проявлением самой язвенной болезни, с наличием осложнений, вовлечением в процесс других органов пищеварительной системы. При обострении Я Б желудка ведущей является жалоба на боль в верхней половине эпигастральной области. Хотя локализация боли не имеет абсолютного значения, считают, что при язвах кардиальной части и язвах на задней стенке желудка боли локализуются за грудиной, могут ир-радиировать в левое плечо (напоминают боли при стенокардии). Для язв малой кривизны желудка характерен четкий ритм болей: возникают через 15 — 60 мин после еды, особенно при погрешности диеты. Сразу после приема пищи боли возникают, если язва локализуется в кардиальной части или на задней стенке желудка. О язве антрального отдела желудка свидетельствуют «голодные», ночные, поздние (через 2 —3 ч после еды) боли, напоминающие боли при ЯБ двенадцатиперстной кишки. При язвах пилорической части боли интенсивные, не связанные с приемом пищи. Присоединение болей опоясывающего характера или иррадиация их в спину, интенсивный характер предполагают на последующих этапах диагностического поиска исследование поджелудочной железы (реактивный панкреатит, пенетрация в поджелудочную железу). Синдром желудочной диспепсии выражен в меньшей степени, проявляется отрыжкой воздухом, пищей, срыгиванием; тошнота и рвота часто отмечаются при язвах канала привратника. Рвота — нередкая жалоба при ЯБ, рвотные массы состоят преимущественно из примесей пищи. Частая рвота, усиливающаяся к вечеру, содержащая давно съеденную пищу, сочетающаяся с чувством переполнения желудка, похуданием, заставляет заподозрить стеноз выходного отдела желудка. Кишечный и астеновегетативный синдромы менее выражены при Я Б желудка, чем при Я Б двенадцатиперстной кишки. Часть больных жалуются на запоры, сочетающиеся с болями по ходу толстой кишки и вздутием живота. Наклонность к кровотечениям характерна для язвы антрального отдела желудка у молодых; кровотечения у пожилых пациентов настораживают в отношении малигнизации (развитие язвы-рака желудка). На этом этапе обследования оценивают эффективность проводившегося ранее лечения, выясняют частоту рецидивов, т.е. уточняют характер течения процесса — доброкачественный или прогрессирующий. На II этапе диагностического поиска выявляют: а) симптомы локальных изменений; б) осложнения; в) вовлечение в процесс других отделов пищеварительной системы. Физикальные признаки Я Б при неосложненном течении немногочисленны. Как правило, отмечается умеренная локальная мышечная защита в эпигастрии и точечная болезненность в различных отделах этой области. При кардиальных язвах почечная болезненность под мечевидным отростком; при язвах пилорической части — в пилородуоденальной зоне. Разлитая болезненность в эпигастрии при одновременном наличии локальной болезненности — признак обострения ХГ (ХГ сопутствует ЯБ) или перигастрита (осложнение ЯБ). При физикальном исследовании могут быть получены данные о развитии других осложнений. Так, появление шума плеска спустя 5 —6 ч после приема жидкости свидетельствует о развитии стеноза привратника. Бледность и влажность кожных покровов, субфебрильная температура тела, тахикардия, снижение АД, исчезновение болезненности в эпига- стральной области при пальпации живота являются признаками язвенного кровотечения. IIIэтап диагностического поиска позволяет: 1) определить характер нарушения желудочной секреции; 2) уточнить характер и локализацию язвенного поражения; 3) выявить или уточнить осложнения. Исследование желудочной секреции выявляет ее нарушения в сторону понижения или умеренного повышения, т.е. характерного нарушения секреции при Я Б желудка не существует. Рентгенологическое исследование желудка позволяет обнаружить главный признак ЯБ — «нишу» примерно у 3/4 больных. Поверхностные язвы, не сопровождающиеся воспалительной реакцией окружающей слизистой оболочки, могут рентгенологически не выявляться. При отсутствии прямого рентгенологического признака — «ниши» — принимают во внимание косвенные признаки: «пальцевое» втяжение, задержку бария в желудке свыше б ч после его приема, локальную болезненность при пальпации во время исследования. При рентгенологическом исследовании могут быть выявлены рубцовое сужение привратника, опухоль желудка (полипы, рак и др.). Наиболее ценную информацию о «нише», ее локализации, глубине, характере (наличие каллезной язвы) и для уточнения осложнений (малиг-низация, иенетрация, кровотечение и пр.) дают результаты гастродуоде-нофиброскопии. Гастроскопия в сочетании с прицельной биопсией облегчает выявление малигнизации язвы. При наличии анемии и положительной реакции Вебера при исследовании кала можно с уверенностью говорить о рецидивирующих кровотечениях. Язвенная болезнь двенадцатиперстной к и ш-к и.Язвенная болезнь двенадцатиперстной кишки встречается преимущественно у молодых мужчин; у женщин отмечается рост заболеваемости в период климакса. В подавляющем большинстве случаев дефект локализуется в луковице двенадцатиперстной кишки, чаще на задней стенке; встречаются так называемые целующиеся язвы, поражающие как заднюю, так и переднюю стенку луковицы. На I этапе диагностического поиска по совокупности жалоб можно с большой вероятностью предположить возможность обострения Я Б двенадцатиперстной кишки. Самый главный симптом — боли, возникающие через 1V2 — 3 ч после приема пищи (так называемые поздние боли), часто натощак (голодные боли) и ночью (ночные боли); проходят после приема пищи и щелочей. Отчетливо проявляется сезонность болей (обострение весной и осенью). Структура болевого синдрома может быть представлена следующим образом: голод — боль — пища — облегчение — голод — боль и т.д. Четкой локализации болей не отмечается: они могут быть в подложечной области, правом верхнем квадранте живота, около пупка и т.д. Иррадиация их также разнообразна. Изменение характера боли указывает на возможность развития осложнения: при пенетрации в поджелудочную железу появляются боли в левом верхнем квадранте живота, иррадиируют в позвоночник. Для пенет- рации язвы в желчный пузырь характерны доминирующие боли в правом подреберье с иррадиацией под правую лопатку, в спину. Второй важный симптом — рвота. Наблюдается обычно на высоте болей, особенно при осложненных формах заболевания. Рвота, как правило, приносит облегчение (уменьшаются боли). Ранним и наиболее частым симптомом является изжога (симптом «ацидизма»). Отрыжка кислым реже беспокоит больных, возникает обычно после приема пищи. Характерны запоры, обусловленные изменением моторики кишечника, патогномоничным для ЯБ двенадцатиперстной кишки. Отличает данное заболевание также выраженность астеновегетатив-ных проявлений (повышенная раздражительность, нарушение сна, снижение работоспособности и пр.). На II этапе диагностического поиска данные менее информативны. При физикальном обследовании выявляют симптомы: 1) вегетативной дисфункции (повышенная потливость, красный и белый дермографизм, дисгидроз); 2) локальной болезненности и напряжения мышц в эпига-стрии и пилородуоденальной зоне; 3) усиления моторной функции желудка и толстой кишки (гиперперистальтика, спастическое состояние); 4) вовлечения в процесс других органов пищеварительной системы (поджелудочная железа, желчный пузырь). Данные III этапа диагностического поиска позволяют: а) поставить окончательный диагноз; б) уточнить развитие осложнений; в) обнаружить вовлечение в патологический процесс других органов. Для Я Б двенадцатиперстной кишки характерно повышение секреторной функции желудка. При исследовании желудочного сока выявляется повышение базальной и стимулированной секреции соляной кислоты и пепсина в 1,5 — 2 раза по сравнению с показателями секреции у здоровых людей. Прямым признаком язвенной болезни является обнаружение «ниши», которая наиболее часто локализуется в луковице двенадцатиперстной кишки, реже вне ее (постбульбарная). Основные методы ее диагностики — рентгенологический и эндоскопический (фиброгастродуоденоско-пия). Рентгенологическое исследование выявляет: 1) прямые признаки: а) «ниша» с радиарной конвергенцией складок; б) типичная деформация луковицы; 2) косвенные признаки: а) спазм привратника; б) дискинезия луковицы, повышение тонуса и усиление перистальтики двенадцатиперстной кишки; в) зубчатость контуров слизистой оболочки луковицы; г) гиперсекреция желудка. Стеноз луковицы и степень его выраженности также обнаруживают рентгенологически. Для диагностики постбульбарных язв используют рентгеноконтраст-ную дуоденографию, проводят ее при гипотонии двенадцатиперстной кишки. При фиброгастродуоденоскопии непосредственно выявляются язвенные дефекты слизистой оболочки. Клинический анализ крови помогает при наличии анемии заподозрить массивное или рецидивирующее кровотечение. Серийное исследование кала на скрытую кровь помогает выявить скрытое кровотечение. Диагностика.Для постановки правильного диагноза необходимо учитывать следующие признаки. • Основные: 1) характерные жалобы и типичный язвенный анам • Дополнительные: 1) локальные симптомы (болевые точки, Формулировка развернутого клинического диагноза учитывает: 1) клинический вариант (ЯБ желудка или двенадцатиперстной кишки); 2) форму заболевания (впервые выявленное, рецидивирующее); 3) лока Лечение.Консервативное лечение ЯБ всегда комплексное, дифференцированное с учетом факторов, способствующих заболеванию, патогенеза, локализации язвенного дефекта, характера клинических проявлений, степени нарушения функций гастродуоденальной системы, осложнений и сопутствующих заболеваний. В период обострения больных необходимо госпитализировать возможно раньше, так как установлено, что при одной и той же методике лечения длительность ремиссий выше у больных, лечившихся в стационаре. Лечение в стационаре должно проводиться до полного рубцевания язвы. Однако к этому времени все еще сохраняются гастрит и дуоденит, в связи с чем следует продолжить лечение еще в течение 3 мес в амбулаторных условиях. Противоязвенный курс включает в себя: 1) устранение факторов, способствующих рецидиву болезни; 2) лечебное питание; 3) лекарственную терапию; 4) физические методы лечения (физиолечение, гипербарическая ок-сигенация — ГБО, иглорефлексотерапия, лазеротерапия, магнитотерапия). • Устранение факторов, способствующих рецидиву болезни, предус • Лечебное питание обеспечивается назначением диеты, которая • Лекарственная терапия имеет своей целью: а) подавление избыточной продукции соляной кислоты и пепсина или их нейтрализацию и адсорбцию; б) восстановление моторно-эвакуаторной функции желудка и две в) защиту слизистой оболочки желудка и двенадцатиперстной г) стимуляцию процессов регенерации клеточных элементов слизи Подавление избыточной секреции желудка достигается с помощью периферических м-холиноблокаторов — атропина, метацина, платифиллина (в инъекциях). Существенные преимущества перед атропином имеет га-строцепин, оказывающий избирательное действие на мускариновые рецепторы обкладочных клеток, блокируя тем самым продукцию соляной кислоты. В суточной дозе 75— 100 мг (по 25 — 50 мг утром за 30 мин до завтрака и 50 мг перед сном) он тормозит секрецию соляной кислоты, не ухудшая при этом протективных свойств защитной слизи в желудке и двенадцатиперстной кишке, не уменьшая секреции панкреатического сока и желчи. Гастроцепин восстанавливает эвакуаторную функцию желудка и двенадцатиперстной кишки, купирует субъективные и объективные симптомы обострения болезни, включая болевой синдром. Вместо перечисленных выше препаратов для снижения секреции используют препараты нескольких поколений, блокирующие Н2-рецепторы, каждая последующая генерация которых характеризуется усилением антисекреторного эффекта и уменьшением побочных действий. К препаратам II генерации относится циметидин (назначают по 400 мг после завтрака и ужина или 800 мг на ночь). К препаратам III генерации относятся фамотидин (ульфамид, гастро-идин), который назначают по 20 мг после завтрака и ужина, или 40 мг на ночь, и ранитидин (зантак, ранисан, асилок), назначаемый по 150 мг после завтрака и ужина, или 300 мг на ночь. Преимущества зантака определяются тем, что он выпускается в виде шипучих таблеток. Низатидин относится к препаратам IV генерации и назначается по 100 мг после завтрака и ужина или 200 мг на ночь. Появились препараты V генерации, к ним относится роксатидин. Все генерации этих препаратов, блокируя Нг-рецепторы, находящиеся в обкладочных клетках желудка, тормозят базальную и стимулированную гистамином и пентагастрином секрецию соляной кислоты. Эти препараты несколько в меньшей степени устраняют нарушения гастродуоде-нальной моторики и положительно влияют на репаративные процессы в слизистой оболочке желудка и двенадцатиперстной кишки. В настоящее время самыми сильными из препаратов, угнетающих желудочную секрецию, являются ингибиторы «протонового насоса» обкладочных клеток. Они блокируют Н+, К+-аденозинтрифосфатазу, влияющую на выделение соляной кислоты через секреторную мембрану этих клеток. Таким препаратом является омепразол (омепрол), применяемый 2 раза в день по 20 мг. М-холинолитики, блокаторы Нг-рецепторов и ингибиторы «протонового насоса» обкладочных клеток используют при язвенной болезни двенадцатиперстной кишки и язвах пилорического отдела желудка, протекающих с гиперсекрецией. При язвенной болезни желудка их обычно не используют. При лечении антисекреторными препаратами (омепразолом, блокато-рами Нг-рецепторов и в меньшей степени гастроцепином) в слизистой оболочке желудка развивается гиперплазия гастрин- и гистаминобразующих клеток. В связи с этим необходима постепенная отмена этих препаратов после рубцевания язвы и обязательное сочетание их приема с антацидами. Снижения активного кислотно-пептического фактора добиваются путем нейтрализации соляной кислоты щелочами (антацидные препараты и адсорбенты). В первые 2 — 3 нед обострения применяют сочетание растворимых (магния окись, таблетки «Викалин», «Викаир») и нерастворимых (алмагель, фосфалюгель, гелюсил) антацидов. Прием растворимых антацидов приурочивают к моменту появления боли для купирования ее, чаще через 30 — 40 мин после приема пищи (4 — 6 раз в сутки). Нерастворимые антациды принимают только в межпищеварительный период (через 1V2 —2 ч после еды и на ночь) до наступления полной ремиссии. Для восстановления моторно-эвакуаторной функции желудка и двенадцатиперстной кишки при язвенной болезни двенадцатиперстной кишки достаточно обычно назначения м-холинолитиков и блокаторов Нг-рецепторов. При язвенной болезни желудка назначают метоклопрамид (церукал, реглан) по 10 мг 3 — 4 раза в день или сульпирид (эглонил, догматил) — центральный холинолитик и нейролептик — по 50 мг 3 раза в день; эти же препараты используют и при язвенной болезни двенадцатиперстной кишки. Для защиты слизистой оболочки желудка и двенадцатиперстной кишки издавна используются препараты висмута (висмута нитрат основной по 0,3 — 0,5 г 2 — 3 раза в день), в настоящее время с большим успехом применяют коллоидный субцитрат висмута (де-нол), который, соединяясь с белками, освобождающимися в язвенном и эрозивном дефектах, образует вокруг них нерастворимый преципитат, покрывающий слизистую оболочку белково-висмутовой пленкой. Де-нол назначают по 1 — 2 таблетки за 30 мин до еды 3 — 4 раза в день. Другой препарат, образующий на поверхности слизистой оболочки защитный слой, резистентный к деструктивному действию соляной кислоты и пепсина, — сукралфат. Назначают препарат по 1 таблетке 3 раза в день за 30 — 40 мин до еды и 4-й раз — перед сном. Де-нол и сукралфат особенно показаны больным, которые не могут самостоятельно прекратить курение, поскольку курение в несколько раз снижает эффективность блокаторов Нг-рецепторов. Препаратом, который содержит одновременно висмут и блокатор Нг-рецепторов, является ранитидин (пилорид, гистак, ранисан). Он обладает защитными свойствами в отношении слизистой оболочки и способностью подавлять HP. Уничтожение HP — бактерий, инфицирующих слизистую оболочку желудка и двенадцатиперстной кишки, — в настоящее время является необходимым условием лечения язвенной болезни (см. лечение ХГ). Эта комплексная терапия, включающая назначение де-нола, трихопола и антибиотика, способствует ликвидации активного воспалительного процесса в гастродуоденальной слизистой оболочке, от существования которого во многом зависит длительность ремиссии язвенной болезни. Стимуляция процессов регенерации слизистой оболочки достигается назначением так называемых репарантов — средств, влияющих на ткане- вый обмен. К ним относятся оксиферрискорбон натрия (ежедневно по 50 мг внутримышечно), солкосерил (по 2 —4 мл ежедневно внутримышечно), метронидазол, или трихопол (внутрь по 0,25 г 3 — 4 раза в день), витамины Bt> B2, Вб, экстракт алоэ (в инъекциях). В клиническую практику в последние годы введены новые препараты — синтетические аналоги простагландинов. Синтетический аналог про-стагландина Ei — риопростил — обладает выраженным антисекреторным эффектом, высокоэффективен также энпростил (аналог простагландина Ег). Синтетический аналог энкефалинов даларгин не уступает циметидину по срокам рубцевания язв и обеспечивает более длительную ремиссию заболевания. • Физические методы лечения — тепловые процедуры в период стихания обострения (аппликации парафина, озокерита) при неослож-ненном течении заболевания и отсутствии признаков скрытого кровотечения. При длительно не рубцующихся язвах, особенно у больных пожилого и старческого возраста, применяют в комплексной терапии ГБО, позволяющую уменьшить гипоксию слизистой оболочки выраженного органа. Наконец, имеется положительный опыт применения облучения язвенного дефекта лазером (через фиброгастроскоп), 7—10 сеансов облучения в существенной степени укорачивают сроки рубцевания. В ряде случаев возникает необходимость в хирургическом лечении. Оперативное лечение показано больным Я Б с частыми рецидивами при непрерывной терапии поддерживающими дозами противоязвенных препаратов. Операция безусловно показана в случаях пенетрации, перфорации язвы, стеноза пилородуоденального отдела с выраженными эвакуаторны-ми нарушениями и при профузном желудочно-кишечном кровотечении. В период ремиссии ЯБ необходимо: 1) исключение ульцерогенных факторов (прекращение курения, 2) соблюдение режима труда и отдыха, соблюдение диеты; 3) санаторно-курортное лечение; 4) диспансерное наблюдение с проведением вторичной профилактики. Больным с впервые выявленной или редко рецидивирующей Я Б следует проводить сезонные (весна — осень) профилактические курсы лечения продолжительностью 1 — 2 мес. С этой целью применяют блокаторы Н2-рецепторов, гастроцепин на ночь, сукралфат по 0,5—1 г за 30 мин перед завтраком, при повышенной секреции — антациды, а также антихе-ликобактерные средства. Больным с длительным течением ЯБ и частыми рецидивами, курящим и употребляющим алкоголь, перенесшим кровотечение или пенетра-цию, показано непрерывное противорецидивное лечение. Прогноз.Для неосложненных форм Я Б прогноз благоприятный, ухудшается при часто рецидивирующих формах, серьезный при осложнениях. Профилактика.В целях профилактики ЯБ рекомендуются устранение нервного напряжения, отрицательных эмоций, интоксикаций; прекра- щение курения, злоупотребления алкоголем; нормализация питания; соответствующее трудоустройство, активная лекарственная терапия хелико-бактерной инфекции у больных ХГ. ЗАБОЛЕВАНИЯ КИШЕЧНИКА Заболевания кишечника являются довольно частыми, однако их истинная встречаемость точно неизвестна, так как поражение кишечника может быть как самостоятельной патологией, так и сопутствовать другим заболеваниям пищеварительного тракта (например, хроническому гастриту, хроническому панкреатиту). Точный учет частоты заболеваний кишечника затруднен еще и потому, что на различные патологические воздействия кишечник реагирует достаточно однотипной реакцией — поносом или запором. Между тем эти симптомы могут быть проявлением и сугубо функциональных расстройств и определяться также характером питания пациента. В настоящее время нет единого подхода к классификации и диагностике заболеваний кишечника. Одни и те же страдания часто обозначаются различными терминами. В качестве самостоятельного диагноза фигурируют отдельные симптомы (запор, диарея, диспепсия) и синдромы, например синдром недостаточности всасывания (синдром мальабсорбции), синдром недостаточности пищеварения, синдром раздраженной толстой кишки. В отечественной литературе термином «хронический энтерит» обозначают группу заболеваний, протекающих с многолетним нарушением кишечного пищеварения и всасывания, хотя некоторые авторы и не признают такое определение. Тем не менее при хроническом энтерите основными клиническими признаками являются синдромы мальабсорбции и нарушенного кишечного пищеварения, обусловливающие появление главного признака хронического энтерита —тонкокишечной диареи. Термин «хронический колит» также трактуется чрезмерно широко и ошибочно включает в себя не только собственно воспалительные заболевания толстой кишки, но и ферментопатии, функциональную патологию, дисбактериоз, диспепсию (бродильную или гнилостную). Однако некоторые авторы не признают существования неязвенных колитов, относят к воспалительным заболеваниям кишечника лишь неспецифический язвенный колит (НЯК) и гранулематозное поражение толстой кишки (болезнь Крона). Все это чрезвычайно затрудняет работу. Однако практический опыт свидетельствует о несомненном существовании хронического неязвенного колита, основным проявлением которого является толстокишечная диарея. В данном разделе наряду с неспецифическим язвенным колитом будут рассмотрены и хронический неязвенный колит, болезнь Крона и хронический энтерит. ХРОНИЧЕСКИЙ ЭНТЕРИТ Хронический энтерит (ХЭ) — хроническое воспалительно-дистрофическое заболевание тонкой кишки, приводящее к морфологическим изменениям слизистой оболочки и нарушению моторной, секреторной, всасывательной и других функций кишечника. Для заболевания характерны воспалительные изменения слизистой оболочки (отек, нерезко выраженная инфильтрация слизистой оболочки лимфоцитами и плазматическими клетками, эрозии) с последующим развитием атрофических процессов. Одновременно поражаются кровеносные капилляры и лимфатические сосуды кишки, а также внутристеночные нервные сплетения. Дистрофические изменения обнаруживаются также в чревном сплетении и пограничных симпатических стволах. Этиология.Причины развития ХЭ весьма разнообразны. • Алиментарные нарушения, безрежимное питание, алкоголизм. • Интоксикация лекарственными и химическими веществами. • Воздействие проникающей радиации (как правило, ХЭ такой этио • Наследственно-конституциональный фактор; врожденный дефицит • Заболевания пищеварительного тракта — «вторичные» энтериты. Патогенез.В кишечнике развивается ряд патологических процессов, степень выраженности которых зависит от особенностей ведущего этиологического фактора. Так, нарушения моторики тонкой кишки и снижение барьерной функции стенки кишки (вследствие снижения продукции иммуноглобулинов и лизоцима, а также нарушения целостности эпителия) опосредованно приводят к нарушению переваривания (синдром мальдигестии)и всасывания (синдром мальабсорбции в узком смысле слова). Оба эти синдрома обычно объединяются термином «мальабсорбция» (в широком понимании). Существенную роль в развитии синдрома нарушенного всасывания играет дисбактериоз — появление в тонкой кишке условно-патогенной или сапрофитной флоры и обильного ее роста (содержание бактерий в 1 мл составляет 105 — 107 и более). Часть бактерий вызывает гидролиз желчных кислот и препятствует их конъюги-рованию. Такие желчные кислоты оказывают токсическое действие на слизистую оболочку кишки. Кроме того, недостаток желчных кислот препятствует образованию мицелл (соединение жирных кислот и моноглицери-дов с желчными кислотами), что нарушает всасывание жиров. Кишечная флора может усиленно поглощать витамин Ъп, приводя к дефициту его в организме. Нарушается также выделение собственных ферментов, что приводит к нарушению всасывания углеводов и белка. Воспалительные изменения стенки кишечника обусловливают также экссудацию жидкой части крови и электролитов в просвет кишечника (синдром экссу-дативной э н т е р о п а т и и). Классификация.Как уже говорилось ранее, общепринятой классификации болезней кишечника (в том числе тонкой кишки) не существует. Суммируя имеющиеся данные, можно предположить следующую классификацию: 1. По этиологии (рассмотрена выше). 2. По клиническому течению: легкое, средней тяжести, тяжелое. 3. По характеру функциональных нарушений тонкой кишки: а) син 4. По течению: фаза ремиссии, фаза обострения. Клиническая картина.На I этапе диагностического поиска прежде всего удается выявить особенности начала заболевания, а также проявления основных синдромов. Медленное, постепенное начало более характерно для ХЭ алиментарной этиологии. Сведения о профессиональных вредностях, злоупотреблении лекарственными средствами (особенно слабительными на фоне постоянных запоров), эпизодах лучевой терапии, непереносимости отдельных видов пищи должны помочь в установлении этиологии заболевания. Жалобы больных определяются выраженностью дискинетического, диспепсического и астеноневротического синдромов. Наиболее часто больные жалуются на расстройство функции опорожнения, что проявляется преимущественно в виде поноса. Понос (диарея) характеризуется частым опорожнением кишечника и выделением неоформленных каловых масс. Диарея при ХЭ обладает всеми свойствами так называемой тонкокишечной диареи: стул обычно бывает 2 — 3 раза в день, обильный, так как нарушение переваривания и всасывания в тонкой кишке приводит к значительному увеличению количества непереваренной пищи, поступающей в толстую кишку. Поскольку резе-рвуарная функция толстой кишки сохранена, дефекация происходит лишь несколько раз в день, но с выделением большого количества кала. Отсутствие воспалительных изменений в левой половине толстой кишки и прямой кишке исключает тенезмы, а также наличие в испражнениях крови. При ХЭ позывы к дефекации возникают спустя 20 — 30 мин после приема пищи и сопровождаются сильным урчанием и переливанием в животе. Часто отмечается непереносимость молока. Вызывает обострение также прием острой пищи, переедание, пища, содержащая большое количество жиров и углеводов. Больные обращают внимание на своеобразный желтоватый (золотистый) цвет каловых масс, обусловленный присутствием в них невосстановленного билирубина и большого количества жира. Дискинетический синдром проявляется также болями. При поражении тонкой кишки боли чаще локализуются возле пупка, носят тупой, распирающий характер, не иррадиируют, появляются через 3 —4 ч после приема пищи, сопровождаются вздутием, переливанием в животе, затихают после согревания живота. У больных ХЭ часто отмечается метеоризм — вздутие живота вследствие повышенного газообразования. Для преобладания бродильных процессов типично отхождение большого количества газов без запаха. При длительном течении ХЭ, особенно тяжелой формы, астеноневротический синдром выражен ярко: больные отмечают слабость, повышенную физическую и умственную утомляемость. При поражении тонкой кишки вследствие нарушения всасывания продуктов расщепления белков, витаминов, липидов снижается масса тела, тогда как для преимущественного поражения толстой кишки этот симптом нехарактерен. Однако и в последнем случае возможно снижение массы тела вследствие добровольного отказа больного от приема пищи из-за боязни болей и расстройства функции кишечника. Таким образом, после I этапа складывается впечатление о заболевании кишечника. На II этапе диагностического поиска объем информации меньше. Однако эта информация также имеет значение для постановки диагноза, так как необнаружение ряда симптомов при несомненном предположении о наличии ХЭ будет указывать на более легкое течение заболевания, отсутствие осложнений. Таким образом, данные II этапа будут во многом определяться вовлечением в патологический процесс кишечника, а также реакцией со стороны остальных органов пищеварительной системы. ХЭ, будучи в части случаев сам осложнением течения ряда заболеваний, способствует поражению печени, желчных путей, желудка, поджелудочной железы. При тяжелом поражении тонкой кишки появляются признаки синдрома мальабсорбции: снижение массы тела, трофические изменения кожи (сухость, шелушение, истончение) и ее дериватов (выпадение волос, ломкость ногтей). Гиповитаминоз В2 проявляется хейлитом, ангулярным стоматитом; гиповитаминоз РР — глосситом, гиповитаминоз С — кровоточивостью десен. При нарушении всасывания в кишечнике кальция возникает патологическая хрупкость костей, а также признаки гипопаратиреоидизма (положительные симптомы Хвостека и Труссо, в тяжелых случаях — судороги). При развитии надпочечниковой недостаточности появляются признаки аддисонизма — гиперпигментация кожи, особенно кожных складок ладоней, слизистой оболочки рта, артериальная и мышечная гипотония. Нарушение функции половых желез у мужчин проявляется импотенцией, у женщин — аменореей. Однако эти эндокринные нарушения возникают лишь при тяжелом течении ХЭ, когда синдром мальабсорбции резко выражен. При пальпации живота отмечается болезненность в области пупка — в зоне Поргеса (болезненность при пальпации живота и сильном давлении несколько левее и выше пупка), симптом Герца (шум плеска при пальпации слепой кишки вследствие быстрого пассажа химуса по тонкой кишке и поступления непереваренного и невсосавшегося жидкого содержимого и кишечного газа в слепую кишку). На III этапе диагностического поиска прежде всего необходимо подтвердить предположение о поражении кишечника. Этому помогают результаты исследования кала, эндоскопии и рентгенологического метода. Анализ кала предусматривает микроскопию, химическое и бактериологическое исследование. На основании результатов этих исследований выделяют типичные копрологические синдромы: • Синдром недостаточности переваривания в тонкой кишке: а) жидкий желтый кал щелочной реакции; б) большое количество мышечных волокон, немного соединитель в) значительное количество жирных кислот и мыл; г) очень большое содержание крахмала и перевариваемой клет • Синдром ускоренной эвакуации из тонкой кишки: а) жидкий желтый или светло-коричневый кал слабощелочной ре б) значительное количество мышечных волокон, жирных кислот и в) очень много нейтрального жира, крахмала и перевариваемой Определенное значение имеет исследование бактериальной микрофлоры кала для выявления дисбактериоза, наличие которого способствует развитию энтерита и в дальнейшем поддерживает его хроническое течение. У больных ХЭ уменьшено число бифидо- и лактобактерий, увеличено число гемолитических и лактозонегативных эшерихий, патогенного стафилококка, протея, гемолитического стрептококка. Восстановление нормальной бактериальной флоры в кишечнике является довольно хорошим критерием успешного лечения. При ХЭ с преимущественным поражением тонкой кишки концентрация энтерокиназы и щелочной фосфатазы (ферменты, участвующие в процессе всасывания белка и жирных кислот) значительно повышается во всех ее отделах и в кале. Повышение концентрации ферментов в тонкой кишке объясняется компенсаторным увеличением выработки их и усиленной десквамацией кишечного эпителия, содержащего эти ферменты. Увеличение количества ферментов в кале обусловлено усилением моторики кишечника и нарушением процессов дезактивации ферментов в дистальных отделах кишечника вследствие активации бактериальной флоры. Для выявления нарушения всасывания используют тест с D-ксилозой и витамином В12 (тест Шиллинга). Для проведения теста с D-ксилозой внутрь дают 5 г D-ксилозы — моносахарида, всасывающегося из верхнего отдела тонкой кишки без предварительного расщепления. При нарушении всасывания только из верхних отделов тонкой кишки понижается выделение D-ксилозы с мочой в первые 2 ч, а при более обширных поражениях — также с мочой за 5 ч. Если же выделение D-ксилозы нарушено только в первые 2 ч, а в течение последующих 5 ч протекает нормально, то нарушение всасывания в верхней части тонкой кишки компенсируется всасыванием в его дистальных частях. При поражении слизистой оболочки тонкой кишки нарушается всасывание витамина Bt2. Тест Шиллинга заключается в следующем: больному внутрь дают витамин Bi2, меченный радиоактивным кобальтом, через 2 ч витамин Bi2 вводят парентерально, затем определяют количество витамина Bi2, выделенного с мочой за сутки. В норме выделяется 10 % введенного количества, выделение же менее 3 % указывает на нарушение всасывания. При рентгенологическом исследовании (контрастное вещество вводится в тонкую кишку через зонд) выявляется нарушение моторики, изменение рельефа слизистой оболочки. Морфологическое исследование биоптатов слизистой оболочки возможно при получении материала с помощью специального биопсийного зонда, вводимого в полость тонкой кишки. При микроскопии выявляется выраженная в различной степени атрофия ворсинок. Биохимическое и общеклиническое исследование крови в выраженных случаях обострения выявляет острофазовые неспецифические показатели (увеличение СОЭ, увеличение содержания фибриногена и ссг-гло-булина, появление СРБ). Кроме того, при ХЭ наблюдается дистрофически-анемический синдром (железодефицитная или В12-фолиево-дефицит-ная анемия, гипопротеинемия и гипоальбуминемия, гипохолестерине-мия). При вовлечении в патологический процесс других органов системы пищеварения (печень, желчные пути, поджелудочная железа) лаборатор-но-инструментальные исследования помогают обнаружить соответствующие изменения. Течение. На основании информации, полученной на всех этапах диагностического поиска, выделяют три степени тяжести ХЭ. Легкое течение: в клинической картине преобладают «кишечные» симптомы, масса тела снижена не более чем на 5 — 7 кг, общие симптомы отсутствуют. Средней тяжести: наряду с типичными «кишечными» симптомами имеется развернутый синдром мальабсорбции (гиповитаминоз, значительное снижение массы тела). Тяжелое течение: выраженный синдром мальабсорбции. В патологический процесс вовлечены другие органы. Осложнения. К числу осложнений ХЭ относятся в основном осложнения, связанные с реакцией других органов пищеварения, а также обусловленные снижением иммунобиологической реактивности организма: 1) хронический холецистит; 2) жировая дистрофия печени, хронический персистирующий гепатит; 3) хронический панкреатит; 4) хронический гастрит с секреторной недостаточностью; 5) инфекция мочевых путей (пие-литы, циститы). Диагностика.Распознавание болезни основывается на выявлении следующих признаков: • Характерные «кишечные» симптомы. • Патологические изменения кала (в период обострения): а) характерные изменения копрограммы; б) измененная микрофлора (дисбактериоз); в) увеличение выделения с калом ферментов. • Синдром мальабсорбции (выраженный в разной степени). Диагноз ХЭ поставить достаточно трудно, так как синдром кишечной диспепсии и мальабсорбции встречается при других поражениях тонкой кишки. Дифференциальная диагностика.Своеобразной редкой формой энтерита является регионарный илеит (болезнь Крона), протекающий с преимущественным прогрессирующим поражением подвздошной кишки, повышением температуры тела, выраженной диспротеинемией, острофазовыми показателями крови, поражением других органов (артрит, узловатая эритема, ириты) и своеобразной эндоскопической картиной. Глютеиновая и дисахаридная энтеропатии — заболевания, вызванные наследственным дефицитом ферментов, расщепляющих глютен — белок, содержащийся в пшенице, ржи, ячмене, и фермента дисахаридазы, содержащегося в слизистой оболочке тонкой кишки. Заболевания эти начинаются в детском возрасте, при глютеиновой энтеропатии преобладает стеаторея, а при дисахаридной энтеропатии — полифекалия с кислой реакцией каловых масс. Болезнь Уиппла (интестинальная липодистрофия) — редкое заболевание неизвестной этиологии, возникающее в среднем возрасте и проявляющееся поносами, обильным стулом со стеатореей, полиартралгиями, лимфоаденопатией, умеренной лихорадкой. Лечение.Лечебные мероприятия строятся по патогенетическому принципу и предусматривают воздействия на различные звенья патологического процесса, которые определяют клиническую картину. Коррекция метаболических нарушений — белковых, жирового баланса и других видов обмена — является наиболее важным аспектом терапевтических назначений. В период обострения больного следует госпитализировать. Назначают полноценную диету, содержащую нормальное количество углеводов, жиров и увеличенное количество белка (130-140 г). Исключают тугоплавкие жиры животного происхождения, ограничивают продукты, содержащие большое количество клетчатки. В период обострения пища должна быть механически щадящая. Для борьбы с дисбактериозом антибиотики не применяют из-за опасности его усиления. Чаще назначают колибактерин, бификол (до 2 нед), бифидумбактерин или производные 8-оксихинолина (энтеросептол, интес-топан) не более 5 — 7 дней. При поносах показаны вяжущие средства (висмут, дерматол). Если это не оказывает эффекта, то назначают имодиум (в течение 2 — 3 дней) или РЕАСЕК. Широко используют ферментные препараты (панзинорм, полизим, панкреатин в больших дозах). Витаминотерапия обязательно проводится больным с ХЭ, так как у них нарушен эндогенный синтез витаминов. В первую очередь назначают витамины группы В (Bi, B6> никотиновая кислота). При тяжелой мальабсорбции парентерально вводят белковые препараты и растворы электролитов, а также анаболические стероиды (рета-болил, метандростенолол, или неробол). Прогноз.При легком течении ХЭ больные сохраняют трудоспособность, но им не рекомендуются работы, связанные с нерегулярным питанием. При тяжелом течении рекомендуется перевод на инвалидность. Профилактика.Рациональное питание, предупреждение токсических (бытовых и производственных) воздействий, своевременное лечение заболеваний органов пищеварения. ХРОНИЧЕСКИЙ КОЛИТ Хронический колит (ХК) — хроническое воспалительно-дистрофическое заболевание толстой кишки, протекающее с морфологическими изменениями слизистой оболочки (выраженными в различной степени) и нарушениями моторной, всасывающей и других функций кишечника. При заболевании могут быть изменения слизистой оболочки от незначительных (покровный эпителий сохраняет свою структуру, но слизистая оболочка утолщена за счет отека) до выраженных (резкая атрофия, дистрофические изменения эпителия, воспалительная инфильтрация). Этиология.Причины развития ХК весьма разнообразны. • Инфекция (возбудители кишечной инфекции, в первую очередь • Патогенны грибы (наблюдаются редко). • Инвазия простейших (кишечной амебы, лямблий, балантидий). • Инвазия гельминтов; самостоятельным этиологическим фактором • Алиментарный фактор (длительное нарушение режима и однооб • Интоксикация лекарственными и другими физическими веществами. • Воздействие проникающей радиации (как правило, ХК такой этио • Механический фактор (длительные запоры). • Заболевания пищеварительного тракта (колиты, сопровождающие Нередко причиной возникновения ХК является наличие нескольких факторов, взаимно усиливающих свое действие. В ряде случаев этиологию заболевания установить не удается. Патогенез.Ведущим механизмом развития болезни во многих случаях является непосредственное длительное повреждение и раздражающее действие различных механических и токсичных факторов на стенку толстой кишки. Инфекционные колиты принимают хроническое течение при снижении выработки кишечной стенкой иммуноглобулинов, лизоцима, а также в результате непосредственного токсического и токсико-аллергичес-кого действия продуктов микробного распада на слизистую оболочку и ре-цепторный аппарат кишечной стенки. Воспалительный процесс поддерживается развивающимся дисбактериозом и, вероятно, выработкой антител к видоизмененному эпителию кишечной стенки (аутоиммунные реакции). Имеется определенная закономерность в поражении тех или иных отделов толстой кишки в зависимости от этиологии заболевания. Так, воспаление правой половины толстой кишки чаще сопутствует колиту в основном алиментарного происхождения. Поражение поперечной ободочной кишки чаще развивается при затруднении опорожнения кишечника вследствие резкого его изгиба в области перехода в нисходящую ободочную кишку («селезеночный» угол). Сигмовидная и нисходящая ободочная кишка чаще поражаются при злоупотреблении слабительными средствами, лечебными клизмами, а также в результате перенесенных кишечных инфекций. Классификация.Общепринятой классификации хронических колитов нет. Наиболее удобна в практическом отношении классификация И. Т. Аба-сова и A.M. Ногаллера (1984). Несколько измененная, она выглядит так: I. По этиологии (все причинные факторы рассмотрены ранее). II. По преимущественной локализации: 1. Тотальный колит (панко-лит). 2. Сегментарный колит (тифлит, трансверзит, сигмоидит, проктит). III. По характеру морфологических изменений: 1. Катаральный (по IV. По степени тяжести: 1. Легкая форма. 2. Среднетяжелая. 3. Тя V. По течению заболевания: 1. Рецидивирующее. 2. Монотонное, непрерывное. 3. Интермиттирующее, перемежающееся. VI. По фазам заболевания: 1. Обострение. 2. Ремиссия: а) частичная, б) полная. 289 Клиническая картина.На I этапе диагностического поиска удается получить достаточно много сведений о болезни. Наиболее часто больные жалуются на расстройство функции опорожнения кишечника, что проявляется в виде поноса или запора, смены поносов и запоров. Понос при ХК имеет все черты так называемой толстокишечной диареи, характерные признаки которой обусловлены особенностями функционирования толстой кишки. Так, воспалительный процесс (особенно в левой половине толстой кишки) снижает порог ее стимуляции, так что даже малые порции кишечного содержимого при поступлении в сигмовидную и прямую кишку вызывают позывы к дефекации. Эти позывы приобретают императивный характер вследствие снижения емкостной функции этих отделов кишечника. Дефекации сопутствует схваткообразная боль внизу живота (тенезмы). После дефекации и отхождения газов боли и позывы исчезают. В отличие от ХЭ при поражении толстой кишки стул может быть достаточно частым (обычно 3 — 4 раза в день, в период обострения — до 10 раз). При ХК причиной поноса служит расстройство моторики кишечника — усиленная перистальтика, в результате которой жидкое содержимое достигает сигмовидной кишки. Вследствие того что вода в ней не всасывается, а резервуарная способность кишки снижена, стул бывает жидким и даже водянистым. Более редкая причина — вторичное разжижение каловых масс вследствие кишечной гиперсекреции (возникает в условиях длительного стаза каловых масс в толстой кишке). От истинного поноса следует отличать «ложный», или «запорный», понос: опорожнение кишечника «гетерогенными» каловыми массами (смесь плотных и жидких каловых масс) после периода длительного запора. Длительный застой каловых масс в нисходящей, ободочной, сигмовидной и прямой кишке вызывает раздражение слизистой оболочки, усиленное отделение кишечного секрета, что приводит к вторичному разжижению кала. При «ложной» диарее позыв к опорожнению кишечника возникает в области заднего прохода. Запор — редкое или недостаточное опорожнение кишечника (1 раз в 3 сут с преобладанием спазма или атонии кишечника, а также в результате сдавления кишки опухолью). Другое проявление дискинетического синдрома — боли в животе. При преимущественном поражении толстой кишки боли локализуются внизу живота или в боковых его отделах (чаще слева), носят схваткообразный характер, часто усиливаются после приема легкобродящих углеводов (черный хлеб, капуста, молоко) и стихают после опорожнения кишечника или отхождения газов. У больных ХК часто отмечается метеоризм — вздутие живота вследствие повышенного газообразования. Для бродильной диспепсии типично отхождение большого количества газов без запаха; в случае преобладания гнилостной диспепсии газов значительно меньше, но они чрезвычайно зловонны. При длительном течении ХК, особенно тяжелой формы, астеноневро-тический синдром выражен ярко: больные отмечают выраженную слабость, повышенную физическую и умственную утомляемость. Постепенно происходит сужение круга интересов: в центре внимания ощущения больного, действие кишечника, диета, лечение и пр. Больные становятся обременительными для окружающих, их жизненная активность существенно снижается. Особенно характерны для таких больных мнительность и кан- церофобия. Почти 2/3 больных оценивают свое состояние как более тяжелое, чем это есть на самом деле. Больные могут часами рассказывать о своих ощущениях. Наличие астеноневротического синдрома усугубляет функциональные нарушения кишечника и течение ХК. У ряда больных отмечается непереносимость некоторых продуктов, в особенности содержащих легкобродящие углеводы (молоко, мороженое, черный хлеб, кислая капуста и пр.), что выражается в учащении стула, усилении метеоризма, схваткообразных болях. Все это указывает на преобладание в кишечнике бродильных процессов. В других случаях отмечается плохая переносимость обильной белковой пищи (учащения стула не столь выражены, метеоризм не выражен, газы отходят в небольшом количестве, но чрезвычайно зловонны). Таким образом, после I этапа складывается впечатление о преобладающем поражении толстого кишечника. На II этапе диагностического поиска объем информации существенно меньше. Однако это имеет значение для постановки диагноза: необнаружение признаков мальабсорбции (резкое снижение массы тела, проявления гиповитаминоза и пр.) будет свидетельствовать против поражения тонкой кишки. Для преимущественного поражения толстой кишки характерны болезненность и уплотнение какого-либо из ее отделов. Существенным является определение зон повышенной кожной гиперестезии (зоны Захарьина — Геда). При ХК эти зоны располагаются в подвздошной и поясничной областях (соответствуют 9— 12-му поясничным сегментам). Определить кожную гиперестезию можно с помощью обычной иглы или при собирании кожи в складку. У части больных определяется болезненность в области мезентери-альных лимфатических узлов (симптом Штернберга) — кнутри от слепой и сигмовидной кишки, в области брыжейки на уровне II поясничного позвонка. У половины больных ХК выявляются симптомы вовлечения в патологический процесс желчевыводящих путей: болезненность в области желчного пузыря, положительные симптом Георгиевского — Мюсси (френи-кус-симптом) и симптом Ортнера (болезненность при поколачивании внутренним краем кисти по правой реберной дуге). Чаще поражение желчного пузыря и желчных путей развивается при ХК вторично (45 %), однако нередко поражение желчного пузыря и кишечника возникает одновременно (20 %) или хронический холецистит предшествует развитию ХК (35 % случаев). Хронический панкреатит при ХК развивается достаточно редко (всего в 10 % случаев) и проявляется болезненностью при пальпации области поджелудочной железы, левосторонней зоной кожной гипералгезии, положительным симптомом Мейо — Робсона и др. На III этапе диагностического поиска прежде всего необходимо подтвердить предположения о поражении толстой кишки. Этому помогают исследования кала, эндоскопия и рентгенологическое исследование. Анализ кала предусматривает микроскопию, химическое исследование (определение содержания в суточном кале аммиака и органических кислот, белковых тел — проба Трибуле), бактериологическое исследование. На основании результатов этих исследований выделяют типичные копрологические синдромы при ХК. ♦ Синдром бродильной диспепсии: а) кашицеобразный желтый кал кислой реакции; б) незначительное количество мыл и жирных кислот; в) очень много крахмала, перевариваемой клетчатки и йодофиль- г) содержание органических кислот в суточном количестве кала су ♦ Синдром гнилостной диспепсии: а) кашицеобразный темно-коричневый кал щелочной реакции с б) в кале значительное количество перевариваемой клетчатки, со в) резко увеличено содержание аммиака в суточном количестве ♦Синдром ускоренной эвакуации из толстой кишки: а) кашицеобразный светло-коричневый зловонный кал нейтраль б) в кале значительное количество перевариваемой клетчатки, в) незначительное количество мышечных волокон и мыл. ♦ Замедленная эвакуация из толстой кишки (за- а) твердый темно-коричневый кал со слабым запахом и щелочной б) незначительное количество мышечных волокон, крахмала и пе При обострении воспалительного процесса в кишечнике проба Трибу-ле положительная, что сочетается с увеличением в кале количества лейкоцитов, клеток слущенного эпителия; иногда появляется гной. Исследование бактериальной флоры кала выявляет дисбактериоз — уменьшение количества бифидо- и лактобактерий, увеличение количества гемолитических и лактозонегативных эшерихий, патогенного стафилококка, протея, гемолитического стрептококка. Восстановление нормальной бактериальной микрофлоры является довольно хорошим критерием успешности лечения. Эндоскопическое исследование различных отделов толстой кишки (ректороманоскопия, сигмоскопия, колоноскопия) выявляет изменение слизистой оболочки (воспалительные изменения, усиление или обеднение сосудистого рисунка, эрозии, участки атрофии и пр.). Метод можно использовать при дифференциальной диагностике ХК, неспецифического язвенного колита и опухоли толстой кишки. Для рентгенологического исследования применяют наполнение толстой кишки через клизму (ирригоскопия). При поражении толстой кишки отмечается асимметричная гаустрация, гипо- и гипермоторная дискинезия, смазанность рельефа слизистой оболочки. Биохимические и общеклиническое исследования крови обычно не выявляют каких-либо изменений. Лишь при тяжелом течении болезни и присоединении осложнений возможны изменения, характерные для поражения тех или иных органов пищеварения (печень, поджелудочная железа, желчные пути). Течение. На основании данных всех трех этапов диагностического поиска выделяют три степени тяжести ХК. Легкое течение: преобладание «кишечных» жалоб, возникающих преимущественно в результате нарушения диеты. Общее состояние хорошее. Психоневротические симптомы иногда выступают на первый план. При эндоскопии выявляется картина катарального воспаления на фоне отека слизистой оболочки, иногда наблюдаются геморрагии и повышенная ранимость слизистой оболочки. Копрологическое исследование не выявляет обычно выраженных патологических изменений. К врачу больные обращаются лишь при обострении. Течение средней тяжести: выражены дискинетический синдром и синдром кишечной диспепсии, а также астеноневротический синдром. Во время обострения возможно снижение массы тела. При исследовании кала в период обострения выявляют типичные копрологические синдромы, белковые тела (проба Трибуле). При тяжелом течении ХК характерно присоединение энтерального компонента, на фоне которого появляются признаки мальабсорбции. Следовательно, речь идет о трансформации болезни, и тяжесть определяется не столько поражением толстой, сколько вовлечением в патологический процесс тонкой кишки. Диагностика.Распознавание болезни основывается на выявлении следующих признаков: 1. Характерные «кишечные» симптомы. 2. Патологические изменения кала (в период обострения). 3. Характерные изменения слизистой оболочки при эндоскопии. Дифференциальная диагностика.ХК следует дифференцировать от ряда синдромно сходных состояний и заболеваний. Дискинезия кишечника (простой запор) — наиболее частая форма функционального расстройства кишечника, проявляется запором. В отличие от ХК пальпация толстой кишки безболезненна. При исследовании кала патологические изменения не выявляются, отсутствуют признаки воспалительного процесса. При длительном запоре возможны атрофия слизистой оболочки, расширение геморроидальных вен. При исследовании кишечной микрофлоры признаков дисбактериоза нет. Лишь в небольшом проценте случаев дискинезия кишечника проявляется поносами. Дискинезия кишечника при длительном течении (с преобладанием запоров) может перейти в хронический колит, что будет выражаться в появлении симптомов, не свойственных дискинезии. Однако дискинезию кишечника трудно отличить от ХК в стадии ремиссии. Более определенно это возможно при обострении ХК. Синдром раздраженной толстой кишки — функциональное расстройство кишечника с нарушением моторной и секреторной функций. Характерны приступы схваткообразных болей с последующим отхождением небольшого количества плотного или неоформленного кала, часто с большим количеством слизи. Приступы болей с выделением слизи длятся от 20 — 30 мин до нескольких дней, сменяясь в дальнейшем нормальным стулом и хорошим самочувствием. В период приступа болей толстая кишка резко болезненна, спастически сокращена или вздута. Вне приступа живот безболезненный. При обострении выявляется копрологический синдром ускоренного пассажа по толстой кишке. Эндоскопически изменений не обнаруживают. При рентгенологическом исследовании могут выявляться асимметричность и неравномерность сокращений толстой кишки, выраженная гаустрация, спастические сужения. Кишечная диспепсия наблюдается как изолированный признак при различных алиментарных перегрузках, чаще всего при перегрузке углеводами, реже белковой пищей. В первом случае отмечаются поносы, во втором — запоры. Вне пищевых нарушений жалоб может не быть. Причины диспепсии — размножение йодофильной микрофлоры, что возможно и на фоне обычного питания. При эндоскопии изменений слизистой оболочки не наблюдается. По результатам исследования кала обнаруживают типичные копрологичес-кие синдромы бродильной или гнилостной диспепсии без признаков воспаления, повышенного выделения ферментов. Рентгенологически можно обнаружить дискинезию. Однако рельеф слизистой оболочки не изменен. Общее состояние больных изменяется мало, масса тела не снижается. Неспецифический язвенный колит (см. соответствующий раздел). Опухоли кишечника следует исключить уже при первом обращении больного к врачу. При локализации опухоли в правой половине толстой кишки (слепая, восходящая ободочная кишка) в клинической картине доминирует прогрессирующая железодефицитная анемия, а «кишечные» симптомы выражены мало. В связи с этим всем больным среднего и пожилого возраста при наличии железодефицитной анемии необходимо проводить эндоскопическое исследование (колоноскопия). Локализация опухоли в сигмовидной ободочной кишке, селезеночном углу поперечной ободочной кишки обусловливает упорные запоры (иногда прерываются поносом). Слабительные средства, а также клизмы сначала способствуют опорожнению кишечника, но в дальнейшем оказываются малоэффективными. Эти признаки должны привлечь к себе внимание врача (диагноз устанавливают после рентгенологического и эндоскопического исследования). Формулировка развернутого клинического диагнозаосуществляется в соответствии с приведенной ранее классификацией. Лечение.Все лечебные мероприятия подразделяют на: 1) оказывающие воздействие на этиологические факторы; 2) влияющие на отдельные звенья патогенеза; 3) оказывающие местное воздействие (на слизистую оболочку толстой кишки); 4) уменьшающие невротический фон. ^Воздействие на этиологические факторы. • Нормализация режима питания, качества его, соотношения раз • Ликвидация профессиональных вредностей, злоупотреблений ме • Лечение кишечных инфекций, паразитарных и гельминтных ин • Лечение хронических заболеваний пищеварительного тракта жВоздействие на отдельные звенья патогенеза. • Борьба с дисбактериозом и ликвидация кишечной диспепсии, а) соблюдение диеты, учитывающей тип кишечной диспепсии, Для уменьшения бродильных процессов в кишечнике показано ограничение углеводов, особенно богатых сахаристыми веществами, молока в цельном виде, легкобродящих продуктов. Уменьшение гнилостных процессов достигается ограничением трудноперевариваемых белков (жареное мясо), а также грубой клетчатки, усиливающей экссудацию белковых веществ в составе кишечного сока. Подавлению гнилостной микрофлоры способствует прием кисломолочных продуктов. При недостаточном опорожнении кишечника рекомендуется диета, содержащая продукты, стимулирующие перистальтику (свекла, морковь, сливы, ржаной хлеб, свежая простокваша); б) противобактериальные препараты — производные нитрофура в) лактобактерин, бифидумбактерин (по 5 доз на прием 1 — 2 ра г) ферментные препараты: фестал, панзинорм, дигестал по 1 — 2 • Ликвидация двигательных расстройств; метоклопрамид (церу- ^Средства местного воздействия. • Лечебные микроклизмы (настои травы зверобоя, коры дуба, пло • Свечи с экстрактом белладонны, анестезином. АУменьшение невротического фона достигается с помощью рациональной психотерапии, седативных и транквилизирующих средств. Санаторн о-к урортное лечение с использованием минеральных вод в период стихания обострения или в фазу ремиссии закрепляет результаты лечения. Прогноз.В целом прогноз благоприятный. Однако при дальнейшем вовлечении в процесс тонкой кишки и доминировании симптомов энтерита с нарушением всасывания пищевых веществ, витаминов и минеральных солей прогноз значительно серьезнее. Профилактика.Предупреждение хронического колита состоит в своевременном лечении кишечных инфекций, правильном сбалансированном питании, исключении профессиональных вредностей, адекватном лечении заболеваний пищеварительного тракта (печень, желчные пути, желудок). Неспецифический язвенный колит (НЯК) — некротизиру-ющее воспаление слизистой оболочки прямой и ободочной кишки неизвестной этиологии. В ранней стадии колит проявляется нарушением целостности эпителия и сосудистой реакцией, позднее присоединяются изъязвления слизистой оболочки, не распространяющиеся глубоко в стенку кишки. В выраженной стадии слизистая оболочка отечна, с многочисленными небольшими или обширными язвами неправильной формы. В слизистой оболочке развиваются псевдополипы, что связано с изъязвлением ее и регенерацией эпителия. При хронизации процесса репаративно-склеро-тические изменения начинают преобладать, происходит рубцевание язв, образуются обширные зоны рубцовой ткани, приводящие к резкой деформации и укорочению кишки, просвет ее сужается. НЯК болеют люди всех возрастных групп (чаще в возрасте 20 — 40 лет), женщины болеют в 1,5 раза чаще мужчин, болезнь у них протекает тяжелее, а смертность — в 2 раза выше, чем у мужчин. Этиология.Точных сведений о причине развития болезни в настоящее время нет. Придают значение инфекционным факторам, в том числе дисбактериозу, воздействию протеолитических и муколитических ферментов, пищевой и бактериальной аллергии. Патогенез.Основными патогенетическими механизмами являются изменение иммунологической реактивности, дисбактериоз и своеобразие нервно-вегетативных реакций организма (схема 18). Дисбактериоз и, в частности, увеличение количества Escherichia и Yersinia оказывают местное токсическое и аллергизирующее влияние. Особенности нервно-вегетативных реакций вызывают дисфункцию вегетативной и гормональной регуляции, а также изменение проницаемости слизистой оболочки толстой кишки. В результате облегчается проникновение веществ, обладающих антигенными свойствами. Известно, что антигены некоторых штаммов Escherichia coli индуцируют синтез антител к ткани кишечника. Цитопатогенное действие противотолстокишечных антител сочетается с действием протеолитических и иных продуктов метаболизма микрофлоры кишечника и вызывает иммунное и неиммунное воспаление стенки кишечника. Иммунные механизмы обусловливают вовлечение в патологический процесс других органов и систем (внекишечные поражения), к которым относятся поражения кожи, органа зрения, полости рта, опорно-двигательного аппарата, системы крови. Классификация.В настоящее время общепринятой классификации НЯК нет. Для практических целей выделяют три основные формы: ост-
Схема 18. Патогенез неспецифического язвенного колита рую, хроническую и рецидивирующую [Юхвидова Ж.М., Левитан М.Х., 1966]. В пределах каждой клинической формы встречаются легкие, сред-нетяжелые и тяжелые варианты течения болезни. Острая, или молниеносная, форма встречается редко, отличается тяжестью общих и местных проявлений, ранним развитием осложнений. Процесс развивается бурно, как правило, захватывает всю толстую кишку. Хроническая форма характеризуется непрерывным, длительным, истощающим течением, с постепенным нарастанием симптоматики. Рецидивирующая форма встречается наиболее часто. Для нее характерны ремиссии продолжительностью от 3 — 6 мес и более, сменяющиеся обострениями различной выраженности. Одна клиническая форма может переходить в другую. При НЯК тяжесть заболевания обусловлена степенью вовлечения в патологический процесс отделов толстой кишки. Наиболее часто наблюдается проктосигмоидит (67 %), тотальный колит встречается у 16 % больных, изолированный проктит — у 5 %. Клиническая картина.Проявления болезни обусловлены обширностью и выраженностью поражения толстой кишки и внекишечными проявлениями, однако на первом месте стоят «кишечные» симптомы. На I этапе диагностического поиска выявляют жалобы на диарею, жидкий или кашицеобразный стул, наличие в нем крови, слизи и гноя. Выделяют несколько вариантов начала заболевания. • Постепенное появление поноса; через несколько дней в жидких ис • Болезнь дебютирует ректальными кровотечениями при оформлен • Появление диареи с кровью и слизью, болью, интоксикацией. При развернутой картине болезни дискинетический и язвенно-геморрагический синдромы проявляются в виде частого жидкого стула с примесью крови и гноя, иногда слизи, что является основным симптомом. Стул до 20 раз в сутки, а при тяжелом течении число дефекаций достигает 40 и более, преимущественно ночью и утром. Больные тяжелой формой НЯК нередко страдают недержанием кала, что связано с поражением наружного сфинктера заднего прохода и общей слабостью. Примесь крови в стуле бывает значительной, иногда выделения из толстой кишки состоят из одной крови. В период обострения больные в день теряют 100 — 300 мл крови. Количество слизи в испражнениях зависит от сохранности слизистой оболочки кишки. При тотальном глубоком поражении слизистой оболочки слизь в испражнениях отсутствует. В период обострения испражнения представляют собой зловонную гнойно-слизистую жидкость с примесью крови. Во время ремиссии понос может полностью прекратиться, но чаще стул кашицеобразный, 3 — 4 раза в день, с незначительным включением слизи и крови. Обязательный симптом тотального НЯК — схваткообразные боли. Больные не всегда могут точно определить локализацию боли, лишь приблизительно указывая зону основного поражения. Чаще всего это область сигмовидной ободочной и прямой кишки, реже — область пупка и слепой кишки. Типичным является усиление болей перед дефекацией и ослабление после опорожнения кишечника. Прием пищи также усиливает боль и диарею, так что иногда больные отказываются от еды. Поражение прямой и сигмовидной ободочной кишки приводит к те-незмам. Позывы на дефекацию носят резко императивный характер. Больные нередко отмечают чувство неполного опорожнения прямой кишки. При неспецифическом язвенном проктите и проктосигмоидите некоторые больные отмечают запоры по 2 — 3 дня, чередование поноса с запорами, которые носят спастический характер. Практически все больные жалуются на слабость, похудание. В период ремиссии состояние улучшается, увеличивается масса тела. С каждым рецидивом слабость и похудание прогрессируют. При проктите и проктосигмоидите масса тела обычно не снижается, аппетит сохранен, слабость умеренная. При молниеносной форме бурно нарастают явления интоксикации: тошнота, рвота, высокая температура тела, слабость вплоть до адинамии. Похудание быстро достигает степени кахексии. Развиваются синдром органных поражений и астеноневротическии синдром в виде резкого изменения психики (больные становятся обидчивыми, плаксивыми, утрачивают чувство юмора). Неэффективность противодизентерийной терапии в дебюте, дальнейшее прогрессирование заболевания, вовлечение других органов и систем позволяют заподозрить тяжелое поражение кишечника, в том числе НЯК, опухоль, туберкулез и т.д. На II этапе диагностического поиска выявляют клинические признаки дистрофически-анемического и дискинетического синдромов, местных и системных осложнений. При остром течении и тотальном поражении кишечника больные впадают в прострацию, истощены, обезвожены. Наблюдается сухость кожи и слизистых оболочек, резко снижен тургор. Кожные покровы бледные, температура тела 39 — 40 °С и выше. Отмечаются тахикардия, артериальная гипотензия, уменьшение диуреза. Печень и селезенка нередко увеличены. Пальпируется болезненная урчащая толстая кишка с уплотненными стенками. Кожа вокруг заднего прохода мацерирована, слизистая оболочка прямой кишки пролабирует. Острая форма часто сопровождается осложнениями. Наибольшую опасность представляет перфорация, возможны множественные перфорации. Перфорации, возникшие на фоне тяжелой интоксикации, резких болей в животе, часто протекают атипично, без бурного начала, без острых болей. Не сразу возникает мышечная защита. В связи с этим наличие перфорации можно предполагать на основании только общего ухудшения состояния больного в сочетании с учащением пульса, падением АД. Для острой токсической дилатации толстой кишки характерны резкое расширение и вздутие отдельных сегментов, чаще поперечной ободочной кишки. Участок кишки резко растягивается жидкостью и газами, что может закончиться прободением и перитонитом. При этом осложнении частота дефекации уменьшается, стул теряет каловый характер, увеличивается выделение крови, гноя и слизи. Определяются высокая лихорадка, значительная тахикардия, коллапс. Живот вздут, пальпация по ходу вздутых участков толстой кишки резко болезненна. Перистальтика вялая или отсутствует. При хронической форме НЯК в клинической картине преобладают проявления гиповитаминоза, анемии, эндокринных расстройств (дистрофически-анемический синдром). На II этапе выявляется также ряд патологических изменений других органов и систем (синдром органных поражений). Типичным проявлением кожных изменений НЯК является узловатая эритема: появляются единичные или множественные узлы, чаще на разгибательной поверхности голеней. При тяжелых формах болезни встречаются гангренозная пиодермия и массивные изъязвления кожи нижних конечностей. Для тяжелых форм НЯК характерны также поражение слизистой оболочки рта, афтозный стоматит, глоссит и гингивит. Обычно отмечается изъязвление края или нижней поверхности языка, реже десен. Боли при приеме пищи настолько сильны, что больные отказываются от пищи. Возможен язвенный эзофагит. При НЯК могут возникать ириты, конъюнктивиты и блефариты. Отмечается четкая зависимость выраженности глазных симптомов от формы и фазы болезни. НЯК может осложниться полиартритом. Обычно поражаются голеностопные и коленные суставы с небольшим ограничением движений и нерезкими болями. Артриты возникают одновременно с НЯК и исчезают при ремиссии, не оставляя деформации. У некоторых больных развиваются спондилиты. Сравнительно часто НЯК осложняется сужением просвета кишки, что проявляется картиной толстокишечной непроходимости. При пальцевом исследовании прямой кишки можно выявить осложнения, которые при НЯК возникают часто (перианальные абсцессы, анальные трещины, парапроктит, флегмона клетчатки параректального пространства, прямокишечные и ректовагинальные свищи). На III этапе выявление характерных изменений слизистой оболочки толстой кишки позволяет поставить окончательный диагноз. Для постановки диагноза НЯК (с учетом постоянного поражения прямой кишки) достаточно ректороманоскопии. В начале болезни слизистая оболочка гиперемирована, отечна, покрыта слизью, под которой отмечается «зернистость» с точечными и мелкими изъязвлениями. Позднее под слизистой оболочкой образуются характерные просовидные абсцессы; после их вскрытия остаются мелкие язвы, которые в дальнейшем сливаются. При тяжелой острой форме возможно полное разрушение слизистой оболочки и глубжележащих слоев; внутренняя поверхность становится более гладкой, стенка хрупкой, легко рвется. Стиханию клинических проявлений соответствует эндоскопическая картина в виде частичной эпителизации, уменьшения размеров язв, появления псевдополипов. В период ремиссии происходит полная эпителиза-ция, слизистая оболочка гладкая, со стертым сосудистым рисунком, могут выявляться мелкие псевдополипы. Для определения степени и характера поражения толстой кишки, выявления ряда осложнений следует проводить ирригоскопию. Рентгенологическая картина в ранние стадии НЯК при неглубоких морфологических изменениях скудна и неспецифична. После длительного лечения при рентгенологическом исследовании выявляются отсутствие га-устрации, ригидность, равномерные атрофия и сужение кишки, ее укорочение. Кишка имеет вид водопроводной трубы. В фазу обострения можно выявить изменение рельефа: широкие поперечные валики с краевыми зубцами, псевдополипоз. Этот метод может обнаружить стриктуру кишки и возможную малигнизацию. При токсической дилатации толстой кишки в связи с опасностью ир-ригоскопии (провокация перфорации) диагностическое значение приобретает обзорная рентгенография: на снимках видны растянутые (от 10 см и более) сегменты кишки. При подозрении на перфорацию следует чаще прибегать к обзорной рентгеноскопии брюшной полости для обнаружения «свободного» газа. Фиброколоноскопия позволяет точно определить характер изменений на всем протяжении толстой кишки, а также выявить поражение илеоце-кального клапана (баугиниева заслонка) и терминального отдела тонкой кишки. При хроническом течении НЯК и в фазе ремиссии в диагностике помогают эндомикроскопическое исследование и биопсия слизистой оболочки. Лабораторное исследование крови позволяет определять степень и характер анемий. При массивном кишечном кровотечении возникает острая постгеморрагическая анемия. Постоянная ежедневная, даже «скрытая» кровопотеря также приводит к дефициту железа в организме и развитию анемии. У некоторых больных развивается приобретенная аутоиммунная гемолитическая анемия (с положительной реакцией Кумбса, ретикулоцито-зом и неконъюгированной гипербилирубинемией). При тотальном НЯК с вовлечением тонкой кишки возникает дефицит фолиевой кислоты и витамина В12, в генезе которого определенную роль играет дисбактериоз. Для острого НЯК и рецидивов характерны повышение СОЭ и небольшой лейкоцитоз со сдвигом лейкоцитарной формулы влево. Важным является определение СОЭ в динамике, так как количество лейкоцитов часто остается нормальным даже в тяжелых случаях, что связывают с гипокор-тицизмом и приемом сульфаниламидов. Нечасто возникающий высокий лейкоцитоз почти всегда является сигналом тяжелого осложнения. Биохимическое исследование крови помогает установить степень нарушения белкового и электролитного обмена, а также выявить поражение печени и почек. Копрологическое исследование отражает степень воспалительно-деструктивного процесса. Микроскопически обнаруживают скопления лейкоцитов, эритроциты, большие скопления клеток кишечного эпителия. Резко положительная реакция на растворимый белок в кале (проба Трибу-ле) свидетельствует также о воспалении кишечной стенки. Бактериологическое исследование кала в дебюте НЯК помогает исключить острую дизентерию. Определение характера и степени дисбакте-риоза необходимо для проведения антибактериальной терапии. Показательными для нарушенного биоценоза кишечника являются количественные сдвиги облигатной микрофлоры: отсутствие роста бифидобактерий в разведении 107 и резкое изменение количества кишечной палочки. Дисбактериоз проявляется также высоким представительством кишечной палочки со слабовыраженными ферментативными свойствами (более 10 %), лактозонегативных энтеробактерий (более 5 %), появлением микроорганизмов рода протея, грибов рода кандида, гемолизирующих эшерихий, стафилококка. Диагностика.Распознавание неспецифического язвенного колита основывается на выявлении следующих признаков: 1) «характерных» изменений стула: частый, неоформленный стул с 2) патологических изменений при копрологическом исследовании: 3) «специфических» изменений слизистой оболочки: контактная кро 4) «типичных» изменений кишки при ирригоскопии: укорочение, су На основании данных, полученных на всех трех этапах диагностического поиска, выработаны критерии тяжести НЯК (табл. 12). Дифференциальная диагностика.В силу того что клиническая картина НЯК сходна с проявлениями других поражений кишечника, его приходится дифференцировать от ряда заболеваний. Прежде всего НЯК дифференцируют от острой диареи. НЯК протекает тяжелее, быстро возникают осложнения, введение антибиотиков не улучшает состояния, как при бактериальной дизентерии, а усугубляет его. При бактериальной дизентерии в отличие от НЯК ректороманоскопия не выявляет обширных язвенных полей, диффузной кровоточивости, псевдо-полипоза. Таблица 12. Клинико-лабораторные критерии тяжести неспецифического язвенного колита
Симптомы Клиническая форма НЯК
легкая тяжелая Диарея Стул 4 раза в сутки или реже, кашицеобразный Стул 20 — 40 раз в сутки, жидкий Примесь крови В небольшом количестве В большинстве случаев Лихорадка Отсутствует 38 "С и выше Тахикардия
Пульс 90 в минуту и чаще Уменьшение массы тела
На 20 % и более Анемия >> Выражена значительно Увеличение СОЭ
Более 30 мм/ч НЯК следует дифференцировать также от болезни Крона (терминальный илеит), при которой отмечаются боли в илеоцекальной области, понос, сменяющийся запорами (без примеси крови), лихорадка, анемия. Поперечная и нисходящая ободочная кишка интактны, поэтому не наблюдается поносов и выраженных кровотечений. В ряде случаев в патологический процесс вовлекается сигмовидная, ободочная и прямая кишка, и тогда дифференцировать НЯК можно только по данным эндоскопического исследования, а также микроскопии биоптата слизистой оболочки. При хронических формах НЯК, когда ведущими симптомами являются кашицеобразный стул и выделение крови из прямой кишки, дифференциальную диагностику проводят с новообразованием прямой и толстой кишки, хроническим колитом. Окончательный диагноз ставят с учетом результатов эндоскопии. Формулировка развернутого клинического диагнозастроится по следующей схеме: 1) клиническая форма; 2) степень вовлечения отделов толстой кишки; 3) степень тяжести; 4) фаза заболевания; 5) осложнения. Лечение.Объем лечебных мероприятий зависит от тяжести течения болезни, фазы (обострение или ремиссия) и наличия или отсутствия осложнений. Комплексное лечение предусматривает борьбу с воспалительным процессом, воздействие на моторику и микрофлору кишечника, коррекцию обменных нарушений, создание психического и физического покоя. Общие мероприятия включают диету и психотерапию. Пища должна быть достаточно калорийной и включать 110—120 г/сут белка, в период обострения больного переводят на диету № 4, при стихании обострения пища может быть непротертой. Больной не требует каких-либо особых ограничений в питании. Однако некоторые больные не переносят определенные продукты, которые следует исключить из рациона. Психотерапия чрезвычайно важна. Большая роль принадлежит доверительным взаимоотношениям врача и больного. При необходимости назначают седативные препараты (валериана, корвалол или валокордин) или психотропные средства (сибазон, или седуксен, или валиум, феназе-пам, нозепам, или тазепам, и пр.). Больные с тяжелым течением болезни нуждаются в неотложной госпитализации и строгом постельном режиме. Назначают парентеральное питание (путем катетеризации подключичной вены вводят различные растворы — аминопептид, альвезин, липофундин, или интралипид, глюкозу вместе с электролитами и витаминами комплекса В). Из противовоспалительных препаратов (если нет показаний к хирургическому лечению) назначают глюкокортикоиды, в особенности если одновременно имеются внекишечные проявления болезни. Преднизолон вначале вводят внутривенно (в дозе, эквивалентной 40 мг преднизолона), а затем переходят на прием внутрь; при достижении эффекта дозу постепенно снижают. Для борьбы с патогенной флорой кишечника назначают антибиотики (ампициллин по 6 г/сут, канамицин по 2 г/сут или гентами-цин по 2 мг/кг в сутки) или фуразолидон по 0,1 г 4 раза в день. В дальнейшем для нормализации флоры добавляют бифидумбактерин или лакто-бактерин (по б доз 2 раза в день в течение 20 дней). При НЯК средней тяжести в периоде обострения больные также госпитализируются. Кроме соответствующей диеты, они получают противовоспалительную терапию — преднизолон 40 мг/сут и сульфасалазин в клизмах (1—3 г/сут в виде неразведенной суспензии). При наступлении ремиссии дозу преднизолона уменьшают и одновременно назначают сала-зосульфапиридин, или сульфасалазин (вначале 1 г/сут, повышая затем до 2 г/сут, а в дальнейшем и до 4 г/сут, если нет побочных реакций). Обычно преднизолон в дозе 40 мг/сут принимают в течение месяца, а затем постепенно снижают в течение 2 — 4 мес, дозу сульфасалазина при этом снижают до 2 г/сут. Одновременно проводят лечение имеющегося дисбактериоза. При НЯК легкого течения показан прием сульфасалазина по 3 — 6 г/сут или по 1,5 — 2 г ректально (в виде клизм). В фазе ремиссии, для которой характерно отсутствие жалоб, лихорадки, анемии и других патологических показателей, обычно назначают на длительное время прием сульфасалазина по 2 г/сут без существенных ограничений в диете. Если рентгенологические, эндоскопические данные нормальны в течение длительного времени (не менее 2 лет), то можно на несколько месяцев полностью отменить прием сульфасалазина. В периоды обострения или же при сохранении ряда симптомов в периоде улучшения состояния при частом стуле используют антидиарейные препараты — реасек (ломотил) по 20 — 30 мг в день, желательно сочетание его с м-холинолитиками и спазмолитиками; следует применять также вяжущие средства (отвар коры дуба, плодов черники, черемухи). При болях применяют м-холинолитики и спазмолитики (папаверин, но-шпа, галидор). Противорецидивная терапия состоит в следующем: • соблюдение диеты № 46 или 4в (механически щадящая с исключе • прием сульфасалазина по 1 г 2 раза в день в течение 1 мес; • нормализация моторики кишечника; • диспансерное наблюдение: контроль клинического анализа крови Лицам с длительностью НЯК более 10 лет 1 — 2 раза в год следует проводить колоноскопию (опасность малигнизации). Борьба с осложнениями включает в себя консервативное лечение острой токсической дилатации толстой кишки. Для этого необходимо ограничить прием пищи и полностью отменить холинолитики и опиаты. Требуется полноценная коррекция электролитного обмена, особенно калиевого, а также восполнение потери жидкости и белка. Проводят гемо-трансфузии, как правило, прямое переливание крови. Назначают антибиотики широкого спектра действия. Осторожно проводится декомпрессия желудка с помощью зонда. Клизмы противопоказаны. Необходимо соблюдать осторожность с газоотводной трубкой (опасность спазма и перфорации сигмовидной ободочной кишки). При неэффективности консервативных мероприятий проводится тотальная колэктомия с наложением илеостомы (одномоментно). В случае перфорации толстой кишки ушивание не производится. Показана геми- или тотальная колэктомия с наложением илеостомы. Показаниями к оперативному лечению являются: • обоснованное подозрение на перфорацию; • острая токсическая дилатация толстой кишки, не поддающаяся те • профузное кишечное кровотечение; • неэффективность комплексной интенсивной терапии при острой тя • неэффективность комплексной терапии рецидивирующего НЯК; • развитие стриктур с явлениями частичной кишечной непроходи • малигнизация. У больных с илеостомой в дальнейшем необходимо стремиться к осуществлению реконструктивных и восстановительных операций (илеорек-тальный анастомоз, создание искусственной ампулы и т.д.). Прогноз.Прогноз при НЯК зависит от клинической формы заболевания, распространенности процесса и тяжести его течения. При тяжелом течении НЯК прогноз неблагоприятный вследствие развития различных осложнений. Комплексная терапия может смягчить проявления болезни, однако полной и длительной ремиссии обычно не наступает. Профилактика.Специфические профилактические меры неизвестны. Профилактика сводится к предупреждению обострений, что достигается упорным лечением. Больных ставят на диспансерный учет, чтобы своевременно выявить начинающееся обострение или осложнение.
|
||||
|
Последнее изменение этой страницы: 2024-06-27; просмотров: 5; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.119.19.251 (0.049 с.) |

 Содержание
Содержание