
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Хронический холецистит. Хронический панкреатит. Контрольные вопросы и задачиСодержание книги
Поиск на нашем сайте
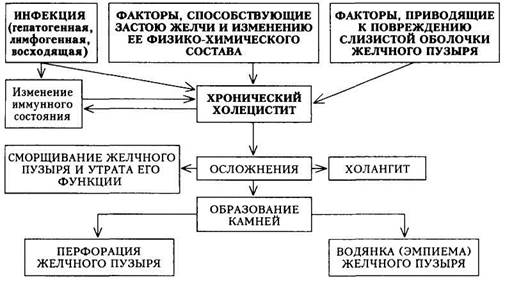
ХРОНИЧЕСКИЙ ХОЛЕЦИСТИТ Хронический холецистит представляет собой воспаление желчного пузыря, преимущественно бактериального происхождения, иногда возникающее вторично при дискинезии желчных путей и желчных камнях или паразитарных инвазиях. В данном разделе будет рассмотрен хронический бескаменный холецистит (ХБХ). Хронический калькулезный холецистит рассматривается в курсе хирургических болезней. ХБХ — одно из распространенных заболеваний желчевыводящих путей. Частота его составляет 6 —7 на 1000 населения. Женщины болеют чаще мужчин в 3 — 4 раза. Этиология.Основную роль в развитии ХБХ играет инфекция. Наиболее частым возбудителем является кишечная палочка (у 40 % больных), несколько реже — стафилококки и энтерококки (по 15 %), стрептококки (у 10 % больных). У трети больных обнаруживается смешанная микрофлора. Очень редко (примерно в 2 % случаев) высеваются протей и дрожжевые грибы. В 10 % случаев причиной ХБХ является вирус болезни Боткина. Этиологическая роль лямблий сомнительна. Несмотря на довольно высокий процент обнаружения лямблий в дуоденальном содержимом, в настоящее время считают, что лямблиоз наслаивается на воспалительный процесс в желчном пузыре. Для развития ХБХ недостаточно только инфицирования желчи. Предрасполагают к ХБХ застой желчи и повреждение стенок желчного пузыря. Застою желчи способствуют: 1) нарушение режима питания (ритма, качества и количества употребляемой пищи); 2) психоэмоциональные факторы; 3) гиподинамия; 4) иннервационные нарушения различного ге-неза; 5) запоры; 6) беременность; 7) нарушения обмена, приводящие к изменению хронического состава желчи (ожирение, атеросклероз, сахарный диабет и пр.); 8) органические нарушения путей оттока желчи. Повреждение стенок желчного пузыря возможно в результате: 1) раздражения слизистой оболочки желчного пузыря желчью с измененными физико-химическими качествами; 2) травматизации конкрементами (камни могут образоваться в желчном пузыре без предшествующего воспаления); 3) раздражения слизистой оболочки панкреатическими ферментами, затекающими в общий желчный проток; 4) травм желчного пузыря. Патогенез. Инфекция попадает в желчный пузырь тремя путями: восходящим, гематогенным и лимфогенным. Восходящим путем инфекция проникает из кишечника. Этому способствуют гипо- и ахлоргидрия, нарушение функции сфинктера Одди, экскреторная недостаточность поджелудочной железы. Гематогенным путем инфекция может проникнуть в желчный пузырь из большого круга кровообращения по почечной артерии (чаще при хроническом тонзиллите и других поражениях рото- и носоглотки) или из кишечника по воротной вене. Способствует этому нарушение барьерной функции печени. Лимфогенным путем инфекция попадает в желчный пузырь при аппендиците, воспалительных заболеваниях женской половой сферы, пневмонии и нагноительных процессах в легких. Благоприятные условия для развития попавшей в желчный пузырь инфекции создает застой желчи, обусловленный воздействием перечисленных причин. Застой желчи изменяет холатохолестериновый индекс (снижение уровня желчных кислот и увеличение концентрации холестерина), что способствует образованию холестериновых камней (схема 20). В патогенезе ХБХ имеют значение также факторы, приводящие к повреждению стенок желчного пузыря с травматизацией его слизистой оболочки, нарушением кровообращения и развитием воспаления. У ряда больных ХБХ первично происходит повреждение слизистой оболочки желчного пузыря при нарушенном оттоке желчи, а инфекция присоединяется вторично. Длительный воспалительный процесс, хронический очаг инфекции отрицательно влияют на иммунобиологическое состояние больных, снижают реактивность организма. Больным ХБХ свойственны специфическая и неспецифическая сенсибилизация к различным факторам внешней и внутренней среды, развитие
Схема 20. Патогенез хронического бескаменного холецистита аллергических реакций. В результате создается порочный круг: воспаление в желчном пузыре способствует поступлению в кровь микробных антигенов, что приводит к сенсибилизации, а последняя поддерживает хроническое течение холецистита и способствует его рецидивированию. Если морфологические изменения развиваются только в слизистой оболочке желчного пузыря и носят катаральный характер, то функция желчного пузыря долгое время остается достаточно сохранной. Если же воспалительный процесс захватывает всю стенку желчного пузыря, то происходят утолщение и склероз стенки, сморщивание пузыря, утрачиваются его функции и развивается перихолецистит. Воспалительный процесс из желчного пузыря может распространиться на желчные ходы и привести к холангиту. Помимо катарального воспаления, при холецистите может возникать флегмонозный или даже гангренозный процесс. В тяжелых случаях в стенке желчного пузыря образуются мелкие абсцессы, очаги некроза, изъязвления, которые могут вызвать перфорацию или развитие эмпиемы. Длительный воспалительный процесс при нарушении оттока желчи, помимо образования камней, может привести к образованию воспалительных «пробок». Эти «пробки», закупоривая пузырный проток, способствуют развитию водянки желчного пузыря и при бескаменной форме холецистита. Таким образом, при ХБХ могут развиваться следующие осложнения: 1) перихолецистит; 2) холангит; 3) перфорация желчного пузыря; 4) водянка; 5) эмпиема желчного пузыря; 6) образование камней. Вследствие чрезвычайно тесной анатомической и физиологической связи желчного пузыря с близлежащими органами у больных ХБХ поражаются печень (гепатит), поджелудочная железа (панкреатит), желудок и двенадцатиперстная кишка (гастрит, дуоденит). Классификация.Общепринятой классификации ХБХ не существует. Ниже в несколько упрощенном виде приводится классификация, предложенная A.M. Ногаллером (1979). 1. По степени тяжести: 1) легкая форма; 2) средней тяжес 2. По стадиям заболеваниям) обострения; 2) стихающего 3. По наличию осложнений: 1) неосложненный; 2) ослож 4. По характеру течения: 1) рецидивирующий; 2) монотон Легкая форма характеризуется нерезко выраженным болевым синдромом и редкими (1 — 2 раза в год), непродолжительными (не более 2 — 3 нед) обострениями. Боли локализованные, длятся 10 — 30 мин, проходят, как правило, самостоятельно. Диспепсические явления редки. Функция печени не нарушена. Обострения чаще обусловлены нарушением режима питания, перенапряжением, острой интеркуррентной инфекцией (грипп, дизентерия и пр.). Для ХБХ средней тяжести характерен болевой синдром. Боли стойкие, с характерной иррадиацией, связаны с нерезким нарушением диеты, небольшим физическим и психическим переутомлением. Диспепсические явления выражены, часто бывает рвота. Обострения возникают 5 — 6 раз в год, носят затяжной характер. Могут быть изменены функциональные пробы печени. Возможны осложнения (холелитиаз). При тяжелой форме резко выражены болевой и диспепсический синдромы. Частые (1 — 2 раза в месяц и чаще) и продолжительные желчные колики. Лекарственная терапия малоэффективна. Функция печени нарушена. Осложнения развиваются часто. При обострении воспалительного процесса в желчном пузыре, помимо выраженных субъективных ощущений (боль,- диспепсический синдром), отчетливо проявляются острофазовые показатели (лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ, увеличение содержания а2-глобулинов, положительный СРБ) и изменения биохимических констант (повышение уровня билирубина, преимущественно за счет связанного, может повышаться уровень аминотрансфераз). Печень может быть увеличена. При стихающем обострении все указанные явления выражены в меньшей степени. В период ремиссии клинические симптомы исчезают или значительно уменьшаются, все признаки воспаления отсутствуют. Хронический холецистит может протекать без осложнений. При длительном течении или тяжелой форме заболевания развиваются осложнения. При рецидивирующем ХБХ период обострения сменяется полной или относительной ремиссией (все клинические симптомы полностью исчезают или значительно уменьшаются). Для монотонного течения заболевания характерно отсутствие ремиссий. Больные постоянно испытывают боль, чувство тяжести в правом подреберье или эпигастральной области, жалуются на диспепсические расстройства. При перемежающемся ХБХ на фоне постоянно выраженных клинических симптомов периодически отмечаются обострения той или иной сте- пени тяжести с повышением температуры тела или типичной желчной коликой. Клиническая картина.Проявления болезни определяются наличием следующих синдромов: болевого; диспепсического; воспалительного (при обострении); нарушением функции кишечника (кишечный дискинетический синдром); нарушением липидного обмена (по клинико-лабораторным данным); холестатического (при закупорке общего желчного протока); вовлечением в процесс других органов и систем. На I этапе диагностического поиска выявляют: а) болевой синдром, уточняют его характеристику; 6) диспепсический синдром и его проявления; в) симптомы, отражающие вовлечение в патологический процесс других органов и систем; г) факторы, приведшие к развитию заболевания и его обострению; д) характер течения заболевания. Боли при ХБХ имеют ряд особенностей: 1) локализуются главным образом в правом подреберье, реже — в 2) иррадиируют в правую лопатку, реже в правую половину грудной 3) по характеру, как правило, тупые; 4) могут беспокоить постоянно или возникают нечасто; 5) продолжительность болей от нескольких минут и часов до несколь 6) обусловлены нарушением диеты, волнением, охлаждением, инфек Боли, появляющиеся при физической нагрузке или после нее, при тряской езде, больше характерны для желчнокаменной болезни (кальку-лезного холецистита). У больных вне обострения при легком течении ХБХ болей может не быть. При обострении характер боли становится похожим на приступ острого холецистита, интенсивность резко выражена. Диспепсические явления часто наблюдаются при ХБХ. Больные жалуются на тошноту, пустую отрыжку, чувство горечи во рту, рвоту, изменение аппетита, плохую переносимость некоторых видов пищи (жиры; алкоголь; продукты, содержащие уксус, и пр.). Рвота при холецистите не приносит облегчения. Кроме того: а) сильные и стойкие боли в эпига-стральной области могут свидетельствовать о наличии сопутствующих патологических изменений в желудке; б) боли около пупка или в нижней части живота, сопровождающиеся поносами или запорами, — о хроническом колите; в) боли в левом подреберье или опоясывающие — о панкреатите. Больного может беспокоить повышение температуры тела, связанное, как правило, с развитием воспаления желчного пузыря. Фебрильная температура с жалобами на кожный зуд даже при отсутствии желтухи характерна для холангита. При изучении данных анамнеза выявляются факторы, способствующие развитию заболевания или обострения (наличие в семье больных с патологией желчных путей, нарушение режима питания и погрешности в диете, перенесенные болезнь Боткина, дизентерия, заболевания желудка, кишечника и пр.). Определяют характер течения: монотонный, постоянный или волнообразный, рецидивирующий ХБХ. На I этапе может сложиться достаточно убедительное впечатление о вовлечении в патологический процесс желчевыводящих путей. Характер заболевания, его нозологическую принадлежность определяют только по данным, полученным на последующих этапах обследования. На II этапе диагностического поиска обнаруживают симптомы поражения желчного пузыря и вовлечения в процесс других органов. При обследовании больного необходимо обратить внимание на зоны кожной гиперестезии, преимущественно в правом подреберье и под правой лопаткой (характерный симптом ХБХ). В тяжелых случаях кожная гиперестезия распространяется вверх и вниз. При дискинезии желчных путей гиперестезия выражена слабо или отсутствует. Поверхностная пальпация живота позволяет установить степень напряжения мышц брюшной стенки (при обострении ХБХ повышается ре-зистентность брюшной стенки в правом подреберье) и область наибольшей болезненности — правое подреберье. Основное место в физикальном обследовании больного занимают глубокая пальпация и выявление болевых точек. Характерным пальпаторным симптомом при воспалительном поражении желчного пузыря является болезненность в области проекции желчного пузыря при вдохе (симптом Кера). Болезненность при поколачивании по правому подреберью (симптом Лепене), по реберной дуге справа (симптом Грекова — Ортнера) и при надавливании на диафрагмальный нерв между ножками грудиноключично-сосцевидной мышцы (симптом Георгиевского —Мюсси, или френикус-симптом) также относятся к признакам, встречающимся чаще при обострении воспалительного процесса в желчном пузыре. При неосложненном течении хронического холецистита желчный пузырь не пальпируется. Если же при пальпации желчный пузырь определяется, то это свидетельствует об осложнениях (водянка, эмпиема желчного пузыря). Увеличенный желчный пузырь может определяться при сдавле-нии общего желчного протока увеличенной головкой поджелудочной железы (хронический панкреатит, рак головки железы) или же при воспалительных (опухолевых) изменениях фатерова (дуоденального) соска, также обусловливающих нарушение оттока по общему желчному протоку. При физикальном обследовании брюшной полости можно получить данные, свидетельствующие о вовлечении в процесс печени (увеличение ее размеров, изменение консистенции), поджелудочной железы (болезненность характерных зон и точек), желудка, толстой кишки*. Выявление экстрасистол (особенно у лиц молодого возраста) может быть свидетельством холецистокардиального синдрома.
При закупорке (слизистой пробкой? камнем?) общего желчного протока может наблюдаться выраженная желтушность кожных покровов и слизистых оболочек. Субиктеричность склер, небольшая желтушность выявляются при обострении ХБХ без закупорки. Решающее значение для уточнения характера поражения желчного пузыря принадлежит III этапу диагностического поиска. На этом этапе: а) уточняют степень выраженности (активности) воспалительного процесса; б) выявляют нарушения липидного и пигментного обменов; в) уточняют степень вовлечения в патологический процесс печени, поджелудочной железы и других органов; г) выявляют функциональное состояние желчного пузыря (моторная, эвакуаторная, концентрационная функции); д) определяют наличие (или отсутствие) камней, развитие осложнений; е) ставят окончательный клинический диагноз. Клинический анализ крови вне обострения патологии не выявляет; при обострении отмечаются лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. При биохимическом исследовании крови обнаруживают повышение других острофазовых показателей (содержание аг-глобулинов, уровень фибриногена). Биохимическое исследование крови позволяет выявить нарушение липидного обмена: увеличение содержания холестерина, триглицеридов. Признаки холестаза — повышение уровня холестерина, связанного билирубина, щелочной фосфатазы — характерны для обструкции общего желчного протока (слизистой пробкой или камнем). При вовлечении в патологический процесс печени незначительно повышен уровень аминотрансфераз, при поражении поджелудочной железы выявляются стеато- и креаторея, в крови повышено содержание амилазы. О выраженности воспалительного процесса в желчном пузыре можно судить по данным визуального осмотра желчи, полученной при дуоденальном зондировании. Порция В (пузырная желчь) при воспалении бывает мутной, с хлопьями и слизью. При микроскопическом исследовании этой порции в большом количестве обнаруживаются лейкоциты и десквамиро-ванный эпителий. Диагностическая значимость лейкоцитов в желчи невелика. Основное значение дуоденального зондирования заключается в установлении характера сократительной (эвакуаторной и моторной) функции желчного пузыря, определении концентрационной функции. Отсутствие порции В свидетельствует о нарушении сократительной функции желчного пузыря (наблюдается не только при органических поражениях, но и при функциональных изменениях). Получение пузырной желчи в количестве более 50 — 60 мл указывает на застойные явления в желчном пузыре и косвенно свидетельствует о его двигательных расстройствах. Большое количество кристаллов холестерина, билирубината кальция может косвенно свидетельствовать о снижении стабильности коллоидного раствора желчи и указывать на предрасположенность к холелитиазу на фоне застоя инфицированной желчи. Большую диагностическую значимость по сравнению с традиционным дуоденальным зондированием придают непрерывному фракционному зондированию (проводится в специализированных стационарах), которое позволяет с большей достоверностью судить об изменениях в желчных путях и пузыре. При бактериологическом исследовании желчи возбудитель обнаруживается менее чем у половины больных. Этиологическое значение микроба подтверждается нарастанием титра антител в сыворотке крови к высеянному из желчи возбудителю. Более детально изучить функциональное состояние желчного пузыря и желчных путей позволяет сочетание дуоденального зондирования с рентгенологическими методами обследования, среди которых главное место принадлежит пероральной холецистографии. У больных ХБХ в 1,5 — 2 раза медленнее происходит опорожнение желчного пузыря (неизмененный желчный пузырь контрастируется до 90 мин, при ХБХ — дольше). Затруднение смещаемости желчного пузыря, неровные контуры и неправильная форма, изменение обычного расположения его и пр. служат основными рентгенологическими признаками перихолецис-тита. При ХБХ иногда выявляются расширение общего желчного протока, задержка в нем контрастированного вещества и рефлюкс в печеночный проток. Холецистограмма может быть не изменена, но это не исключает наличия холецистита, холангита или дискинезии желчных путей. У ряда больных желчный пузырь при холецистографии может не контрастироваться, что бывает в следующих случаях: при непроходимости желчных протоков вследствие наличия камней или воспалительного процесса; переполнении желчного пузыря камнями; при ослаблении концентрационной способности желчного пузыря. Иногда отсутствие тени желчного пузыря не связано с его патологией, а является нарушением всасывания контрастного вещества в кишечнике (при энтерите, усиленной перистальтике), иначе говоря, «отключенный» желчный пузырь при холецистографии еще не дает полного основания считать его патологически измененным. Во всех случаях «отключенного» желчного пузыря производят внутривенную холеграфию. Холеграфия выявляет патологические изменения в общем желчном, пузырном и печеночных протоках, а также в большом сосочке двенадцатиперстной кишки (фатеров сосок). При холеграфии легче проследить процесс заполнения желчного пузыря контрастным веществом. Отсутствие наполнения желчного пузыря при внутривенном введении контрастного вещества свидетельствует о значительных изменениях в жел-чевыделительной системе. При наличии сморщенного атрофического желчного пузыря, заполнении его полости камнями, закупорке пузырного протока тень желчного пузыря может отсутствовать и при холеграфии, но выявляются общий желчный и печеночные протоки. Отсутствие контрастирования желчного пузыря и протоков при внутривенной холеграфии наблюдается при желтухе, нарушении экскреторной функции печени, снижении тонуса сфинктера Одди и в некоторых других случаях. Другие рентгенологические методы (чрескожное контрастирование желчных путей при помощи пункции печени, лапароскопическая холецис-тохолангиография, холангиография на операционном столе) проводятся во время операции или в предоперационном периоде при обтурационной желтухе неясного генеза. Этим же больным проводят фибродуоденоско-пию, которая позволяет осмотреть большой сосочек двенадцатиперстной кишки и оценить его состояние. С помощью этого метода проводится и ретроградная панкреатохолангиография. При тяжелых заболеваниях желчного пузыря и желчных путей, когда диагноз не удается поставить по данным клинических, лабораторных и рентгенологических методов исследования, производится лапароскопия. Она позволяет осмотреть желчный пузырь, печень и определить патологию. Метод ультразвуковой диагностики (УЗИ) имеет большое значение для оценки формы желчного пузыря, состояния его стенок, наличия камней и спаек. После приема желчегонных средств можно судить о сократительной функции желчного пузыря. С помощью эхографии также выявляют расширенный желчный пузырь при патологии большого сосочка двенадцатиперстной кишки, головки поджелудочной железы. Диагностика. Диагноз хронического холецистита ставят на основании следующих признаков: 1) характерный болевой синдром в сочетании с диспепсическими рас 2) признаки вовлечения в процесс желчного пузыря (болевые точки, 3) данные лабораторных и инструментальных методов исследования, Большая вариабельность клинической картины ХБХ, присоединение осложнений, вовлечение в патологический процесс других органов и систем делает диагностику ХБХ сложной. Хронический бескаменный холецистит необходимо дифференцировать от желчнокаменной болезни и дискинезий желчного пузыря и желчных путей. Для желчнокаменной болезни характерны следующие признаки: 1) особенности болей, приступообразные, интенсивные, с транзитор- 2) чаще болеют лица пожилого возраста, среди которых преобладают 3) особенности дуоденального содержимого: большое количество 4) выявление камней при рентгенологическом и(или) ультразвуковом Для дискинезий желчного пузыря характерны следующие признаки: 1) связь болей с волнениями и нервно-психической нагрузкой; 2) болевые точки и зоны кожной гиперестезии, характерные для вос 3) при дуоденальном зондировании отмечается лабильность пузыр 4) при холецистографии отсутствуют признаки перихолецистита. Дискинезия желчного пузыря (нарушение его моторики) может протекать по гипотоническому и гипертоническому типу. Дифференциация различных моторных нарушений желчного пузыря и желчевыводящих путей возможна на основании клинических признаков, данных дуоденального зондирования, результатов рентгенологического исследования (холецистография). • При гипертоническом типе дискинезии боли схваткообразные, крат • Дуоденальное зондирование: при гипертонической дискинезии уве • Холецистография: при гипертонической дискинезии тень пузыря Дискинезии желчного пузыря и желчных путей могут быть самостоятельной нозологической формой (так называемые первичные дискинезии), однако чаще они развиваются при хронических холециститах и желчнокаменной болезни (вторичные дискинезии). Хронический холецистит редко остается изолированным заболеванием в течение длительного времени. Часто в патологический процесс вовлекаются остальные органы пищеварения (прежде всего печень). При формировании диагностической концепции необходимо уточнить характер их поражения. Вместе с тем заболевания органов пищеварения нередко предшествуют развитию хронического холецистита, имеют сходные клинические синдромы и затрудняют раннюю диагностику ХБХ. Формулировка развернутого клинического диагнозаучитывает: 1) стадию болезни: обострение, стихающее обострение, ремиссия; 2) степень тяжести течения: легкая, средней тяжести, тяжелая; 3) характер течения: рецидивирующий, монотонный, перемежающийся; 4) состояние функции желчного пузыря: сохраненная функция, нефункционирующий, или «отключенный», желчный пузырь; дискинезия — гипокинетический или гиперкинетический тип; 5) осложнения; 6) состояние других органов и систем (хронический гепатит, хронический панкреатит и пр.). Примечание. П.З указывать необязательно. 350 При обнаружении конкрементов в желчном пузыре целесообразно говорить о желчнокаменной болезни и указывать осложнения, связанные с миграцией камней. Лечение.Терапия ХБХ определяется фазой течения процесса — обострение или ремиссия. В фазе обострения следует уменьшить объем и калорийность пищи с последующим постепенным увеличением суточной калорийности. Рекомендуется частое дробное питание в одни и те же часы, что способствует лучшему оттоку желчи. Исключают жареные, соленые и копченые блюда, яичные желтки, экстрактивные вещества мяса и рыбы. Для устранения болей используют парентеральное введение но-шпы, галидора, папаверина, метоклопрамида. При выраженных болях используют баралгин (5 мл внутривенно или внутримышечно). При стихании болей переходят на прием перечисленных препаратов внутрь. Как правило, боли купируются в первые 1 — 2 нед от начала лечения, обычно терапия этими препаратами не превышает 3 — 4 нед. Боли при ХБХ зависят не только от выраженных дискинетических расстройств желчного пузыря, сфинктеров билиарного тракта, но и от интенсивности воспалительного процесса в желчевыводящих путях. В связи с этим раннее применение антибактериальной терапии оказывается весьма эффективным. Так как определение чувствительности высеваемой из желчи микрофлоры к антибиотикам, как правило, невыполнимо, целесообразно в такой ситуации назначать антибиотики широкого спектра действия, не подвергающиеся в печени существенной биотрансформации. Исходя из этого внутрь назначают эритромицин (по 0,25 г 6 раз в сутки), до-ксициклина гидрохлорид (по 0,05 — 0,1 г 2 раза в сутки), метациклина гидрохлорид (0,3 г 2 — 3 раза в сутки). Возможно применение фуразоли-дона (по 0,05 г 4 раза в сутки). Лечение антибактериальными средствами проводят 8—10 дней. После 2 —4-дневного перерыва целесообразно повторить лечение этими препаратами еще 7 — 8 дней. Назначение антибактериальных препаратов не исключает необходимости проведения комплексного лечения с использованием спазмолитических, желчегонных препаратов, а также физиотерапевтических процедур. В фазе стихающего обострения ХБХ на область правого подреберья рекомендуют грелку, горячие припарки из овса или льняного семени, аппликации парафина, озокерита, торфа, назначают диатермию, индукто-термию. При стойких болях применяют диадинамическую терапию или ультразвук. Применение желчегонных препаратов противопоказано в период обострения при выраженных воспалительных процессах в желчном пузыре и желчных протоках. Желчегонные препараты — холоретики (средства, стимулирующие образование желчи) используют в фазу ремиссии в сочетании с ферментными препаратами. Если же имеется гипотония желчного пузыря, то холоретики назначают вместе с холекинетиками (препараты, усиливающие мышечное сокращение желчного пузыря и тем самым способствующие выделению желчи в кишечник). Такой подход обусловлен тем, что у многих больных ХБХ в фазе обратного развития воспалительного процесса наблюдается растяжение желчного пузыря с повышением тонуса сфинктера Люткенса, что и приводит к застою желчи в желчном пузыре. Холоретики — препараты, содержащие желчь или желчные кислоты (аллохол, холензим, дехолин), ряд синтетических веществ (оксафенамид, никодин), препараты растительного происхождения (фламин, холагон, кукурузные рыльца). Холекинетические средства — сернокислая магнезия, карловарская соль, ксилит, сорбит, маннит, холосас. Аллохол назначают по 1 — 2 таблетки 3 раза в день после еды, никодин — по 0,5—1 гЗ — 4 раза в день до еды; как уже говорилось, эти лекарства сочетают с ферментными препаратами (фестал, дигестал). Курс лечения желчегонными средствами составляет 10 — 30 дней в зависимости от получаемого эффекта. После такой терапии остаточные явления обострения ликвидируются. Лечебная тактика вне обострения определяется характером дискине-тических расстройств. При гипертоническом типе дискинезии применяют спазмолитические препараты (но-шпа, папаверин, галидор), а при гипотонических — аллохол в сочетании с фесталом, холекинетики (сорбит, ксилит). При дискинезиях желчного пузыря весьма эффективен ровахол (по 3 — 5 капель на кусочек сахара за 30 мин до еды 3 4 раза в день), церу-кал (по 10 мг 3 —4 раза в день). Два-три раза в неделю проводится лечебное дуоденальное зондирование или тюбаж без зонда с сульфатом магния (сернокислой магнезией) — V2 столовой ложки на полстакана воды, или минеральной водой. Сернокислую магнезию не применяют при гиперкинетической дискинезии. Лечебное дуоденальное зондирование показано при отсутствии камней в желчном пузыре. При вялом, затяжном течении воспалительного процесса применяют средства, повышающие иммунологическую резистентность организма (витамины группы В, С, инъекции алоэ, продигиозан и пр.). При бескаменных холециститах иногда приходится прибегать к операции. Хирургическое лечение показано: а) при упорном течении заболевания с сохраненной функцией желчного пузыря, но имеющимися спайками, деформацией, перихолециститом; б) при «отключении» желчного пузыря или резко деформированном пузыре даже при отсутствии резких болей; в) в случае присоединения трудно поддающегося терапии панкреатита, холангита. В фазе ремиссии лечение включает соблюдение диеты, прием желчегонных препаратов, занятия ЛФК (утренняя гимнастика и дозированная ходьба), прием маломинерализованных щелочных вод, санаторно-курортное лечение на бальнеологических курортах с минеральными водами. Прогноз.При нечастых обострениях прогноз удовлетворительный. Он значительно ухудшается при частых обострениях с признаками активности воспалительного процесса, выраженном болевом синдроме и развитии реактивного панкреатита. Профилактика.С профилактической целью рекомендуются рациональное питание, активный образ жизни, физкультура. Необходимо своевременное и рациональное лечение острого холецистита, заболеваний пищеварительного тракта, очаговой инфекции, интоксикаций, аллергозов, невротических и обменных нарушений. ХРОНИЧЕСКИЙ ПАНКРЕАТИТ Хронический панкреатит — воспалительно-дистрофическое заболевание железистой ткани поджелудочной железы с нарушением проходимости ее протоков; финальной стадией является склероз паренхимы органа с утратой его экзокринной и эндокринной функций. Хронический панкреатит является прогрессирующим, хронически протекающим заболеванием поджелудочной железы. В начальной стадии заболевания преобладают явления отека, некроза и серозного воспаления паренхимы железы и ее протоков, в конечной стадии ацинозные клетки погибают, заменяясь соединительной тканью. Склеротические изменения приводят также к облитерации протоков и образованию кист с обызвествлением самой ткани железы и формированием камней в оставшихся протоках железы. Все эти процессы приводят к уменьшению размеров железы, приобретающей хрящевую консистенцию. Различают первичные хронические панкреатиты, при которых патологический процесс с самого начала локализуется в поджелудочной железе, и так называемые вторичные (или сопутствующие) хронические панкреатиты, постепенно развивающиеся на фоне ранее существовавших заболеваний органов пищеварения (хронического гастрита, язвенной болезни, хронического холецистита и др.). Этиология.Причины развития хронического панкреатита достаточно разнообразны. Развитие патологического процесса в поджелудочной железе обусловлено следующими причинами: 1) заболевания органов пищеварения (желчнокаменная болезнь, хро 2) хронический алкоголизм, дефицит белка в питании; 3) вирусная инфекция, токсические и аллергические воздействия; 4) повреждения поджелудочной железы во время операции; 5) обменные и гормональные нарушения (эссенциальные гиперлипи- 6) наследственная предрасположенность (дефект обмена аминокис Наиболее частой причиной хронического панкреатита является хроническая алкогольная интоксикация (в особенности с повышенным употреблением жира). Следующие по частоте причины — патология желчевы-водящих путей, а также заболевания желудка и двенадцатиперстной кишки. Патогенез.Одним из ведущих механизмов реализации многочисленных этиологических факторов при хроническом панкреатите является задержка выделения и внутриорганная активация панкреатических ферментов, в первую очередь трипсина и липазы, осуществляющих постепенный аутолиз паренхимы железы. Подобная активация ферментов возможна лишь при условии нарушения целого ряда защитных механизмов, предохраняющих в норме поджелудочную железу от самопереваривания; к этим механизмам относятся: 1) неизмененный метаболизм ацинозных клеток, так как неповрежденную клетку панкреатические ферменты не повреждают; 2) достаточное содержание ингибиторов ферментов в ткани железы; 3) щелочная среда ткани железы; 4) достаточное образование слизи эпите- 12-540 •"ч3 лиальными клетками протоков; 5) неизмененный лимфоотток от железы; 6) нормальный отток панкреатического сока. Конкретные механизмы активации ферментов при тех или иных этиологических факторах отличаются друг от друга. При заболеваниях желчных путей возникает рефлюкс желчи в проток поджелудочной железы, вследствие чего происходит «внутрипротоковая» активация ферментов. Рефлюкс может сочетаться с повышением внутри -протокового давления вследствие патологии сфинктера Одди. Сама по себе внутрипротоковая гипертензия повреждает базальные мембраны аци-нусов, что облегчает процесс самопереваривания. Прием алкоголя стимулирует секрецию секретина, вызывающего усиление панкреатической секреции с одновременным повышением внутри-протокового давления. После приема алкоголя развивается преходящий отек стенки двенадцатиперстной кишки и сфинктера Одди, что в еще большей степени повышает внутрипротоковое давление. Если одновременно принимается пища с большим содержанием жира, то вследствие усиления секреции панкреозимина концентрация ферментов в секрете поджелудочной железы резко возрастает. При заболеваниях, сопровождающихся недостаточной выработкой секретина, давление внутри протоков повышается вследствие замедленного оттока секрета, что также приводит к всасыванию жидкой части секрета и повышению концентрации белковых веществ в секрете. В свою очередь это приводит к преципитации этого белка и образованию белковых пробок, частично или полностью обтурирующих протоки. При атеросклерозе мезентериальных сосудов и нарушении кровоснабжения железы, а также при белковом голодании основным патогенетическим механизмом оказываются процессы нарушения метаболизма ацину-сов, развитие атрофии и последующее разрастание соединительной ткани. Основные звенья патогенеза хронического панкреатита представлены на схеме 21. Классификация.В настоящее время общепринятой классификации хронического панкреатита не существует. Тем не менее на основании клинической симптоматики и функционального состояния поджелудочной железы принято выделять следующие клинические формы болезни: • Хронический рецидивирующий панкреатит (встречается наиболее • Хронический болевой панкреатит (с постоянными болями; встреча • Псевдотуморозный хронический панкреатит (гиперпластическая • Латентный (безболевой) хронический панкреатит (встречается в Трудности классификации обусловлены отсутствием так называемых чистых форм болезни, при которых было бы отчетливое доминирование какого-либо синдрома (симптома) на всем протяжении болезни. Тщательный анализ каждой клинической ситуации показывает, что практически у всех больных на одном этапе развития болезни преобладают какие-то одни симптомы, в то время как при длительном течении клиническая картина может существенно отличаться от начальных периодов ее развития.
Схема 21. Патогенез хронического панкреатита Клиническая картина.Проявления хронического панкреатита при различных формах болезни (как, впрочем, и в различные периоды течения болезни) складываются из трех основных синдромов: 1) воспалительно-деструктивного; 2) нарушения внешней секреции; 3) нарушения внутренней секреции. Воспалительно-деструктивный синдром (обусловленный некрозом ткани поджелудочной железы, ее отеком и воспалительной реакцией) включает следующие симптомы: 1) боль, имеющую определенные особенности; 2) панкреатическую гиперферментемию и гиперамилазурию; 3) симптомы интоксикации (лихорадка, артралгии, общая слабость, снижение аппетита); 4) желтуху (обусловленную сдавлением протока поджелудочной железы ее увеличенной головкой или неспецифическим реактивным гепатитом; 5) неспецифические острофазовые показатели; 6) гиперва-скуляризацию поджелудочной железы (выявляемую рентгеноконтрастны-ми методами исследования). Синдром нарушения внешней секреции: 1) уменьшение количества панкреатического сока и снижение содержания в нем ферментов; 2) стеа-торея, креаторея; 3) гипопротеинемия, гипохолестеринемия, гипокаль-циемия; 4) полигиповитаминоз; 5) симптомы кишечной диспепсии; 6) изменения кожи и ее производных (волос и ногтей); 7) снижение массы тела. Синдром нарушения внутренней секреции: 1) снижение секреции инсулина поджелудочной железой; 2) нарушение толерантности к глюкозе; 3) сахарный диабет. На I этапе диагностического поиска часто выявляются факторы, способствующие развитию хронического панкреатита, при этом особенное значение придается заболеваниям желчных путей (чаще у женщин), желудка и двенадцатиперстной кишки, а также злоупотреблению алкоголем в сочетании с нерациональным питанием (чаще у мужчин). Хроническим панкреатитом страдают люди обоего пола, преимущественно среднего и пожилого возраста, молодые заболевают значительно реже. Наиболее частой является жалоба на боль. Локализация боли, ее иррадиация зависят от местонахождения очага поражения в железе. При поражении хвоста железы боль возникает в левом подреберье, левом эпига-стрии, слева от пупка. Если поражено тело поджелудочной железы, боли появляются в эпигастрии, над пупком. При поражении головки железы боли возникают в пилородуоденальной зоне, треугольнике Шоффара, правом подреберье. При тотальном поражении железы боли «охватывают» всю верхнюю часть живота. Иррадиация болей при хроническом панкреатите весьма разнообразна, что объясняется особенностями иннервации железы. Чаще всего боли иррадиируют влево, в спину, в лопатку, реже в плечо. Причиной болей является растяжение протоков поджелудочной железы при повышении в них давления. В связи с этим все причины, увеличивающие препятствие оттоку секрета и стимулирующие секрецию железы, вызывают боль, поэтому, как правило, боли возникают после приема жирных, жареных и острых блюд. Желчегонные средства, стимулируя секрецию, являются также причиной усиления болей при хроническом панкреатите. В возникновении боли играет роль воздействие воспалительного процесса на рецепторный аппарат поджелудочной железы, а также ишемия участков паренхимы вследствие отека и фиброза. Болевые ощущения возникают при растяжении капсулы железы вследствие увеличения органа или при распространении воспаления на брюшину. Боль при хроническом панкреатите усиливается в положении больного на спине и зависит от степени наполнения желудка. Все средства, снижающие секреторную функцию железы (голод, м-холинолитики, блокато-ры Нг-гистаминовых рецепторов, антациды), снижающие спазм сфинктера Одди и нормализующие тонус двенадцатиперстной кишки (спазмолитики, метоклопрамид), тормозящие процесс самоактивации ферментов и отек железы (ингибиторы трипсина, мочегонные), уменьшают боль. Боли при хроническом панкреатите могут носить голодный характер, усиливаться по ночам, но в отличие от болей при язвенной болезни после приема пищи они не исчезают, а становятся только глуше. В происхождении этих болей определенную роль играет дуоденит. При хроническом рецидивирующем панкреатите боли чаще всего острые, режущие, напоминающие картину острого панкреатита, сменяются «светлыми» периодами, когда боли могут полностью исчезнуть. При хроническом болевом панкреатите боль не интенсивна, но практически никогда не исчезает, лишь несколько ослабевает или усиливается в периоды обострения или ремиссии. Таким образом, боли при хроническом панкреатите достаточно своеобразны и отличаются от болей при других заболеваниях пищеварительного тракта, поэтому появление их у больных, длительно страдающих другой патологией органов пищеварения, должно вызвать у врача мысль о возможности возникновения панкреатита. Ситуация упрощается, если подобные боли возникают у пациента, ранее не предъявлявшего каких-либо жалоб со стороны органов пищеварения. У больных хроническим панкреатитом достаточно часто наблюдаются диспепсические расстройства в виде снижения или отсутствия аппетита, тошноты, чувства быстрого насыщения; эти симптомы часто сопровождают обострения хронического панкреатита и сочетаются с болями. Тошнота бывает постоянной и достаточно тягостной, так что больные значительно сокращают прием пищи или же отказываются от ее приема. У части больных наблюдается рвота, не приносящая облегчения. При обострении больные жалуются на отсутствие или резкое снижение аппетита, в особенности при усилении и учащении болей. В период обострения могут наблюдаться явления гиперинсулинизма. Поступающий в избыточном количестве в кровь инсулин вызывает гипогликемию и обусловленную ею симптоматику: слабость, приступы голода вплоть до «волчьего», чувство страха, неуверенности, злобы, тремор конечностей, потливость, тахикардию. При длительном течении хронического панкреатита развивается снижение внешнесекреторной функции, что проявляется симптомами кишечной диспепсии (метеоризм, урчание, поносы, изменение характера стула). Иногда эта симптоматика может быть единственным проявлением болезни. Выраженная экзокринная недостаточность наблюдается чаще всего при латентном течении хронического панкреатита или же в конечных стадиях течения хронического болевого панкреатита. Дефицит панкреатических ферментов резко нарушает процессы пищеварения; особенно нарушается расщепление животных жиров, которые начинают выводиться с калом в виде нейтрального жира. Нарушается также переваривание углеводов и белков, что способствует усилению бродильных и гнилостных процессов в кишечнике, усилению метеоризма и поносов. Стул бывает 3 — 4 раза в сутки, часто сразу после приема пищи, кашицеобразный, плохо смывается в унитазе. Такой стул, хотя и считается «классическим» панкреатическим, характерен для позднего проявления синдрома экзокрин-ной недостаточности. При псевдотуморозной форме хронического панкреатита синдром кишечной диспепсии весьма выражен, так как обусловлен прекращением поступления желчи и панкреатического сока в кишечник вследствие фибро-зирования или гипертрофии тканей в головке железы, что и приводит к сдавлению общего желчного протока и протока поджелудочной железы. Чаще, чем поносы, при хроническом панкреатите больных беспокоят запоры. К запорам приводит ряд причин: 1) диета, бедная клетчаткой и жиром; 2) прием спазмолитиков, алмагеля, препаратов висмута, панкреатина и других ферментных препаратов. Имеют значение повышение тонуса блуждающего нерва (при болях, гипогликемии) и нарушение иннервации толстой кишки. Жалобы налоявление желтухи, кожный зуд, потемнение мочи и обесцвечивание кала при псевдотуморозном хроническом панкреатите обусловлены обтурационной (подпеченочной, или механической) желтухой, развивающейся вследствие сдавления дистальной части общего желчного протока пролиферирующей тканью головки поджелудочной железы, а также развития реактивного гепатита. Более половины больных хроническим панкреатитом отмечают похудание, обусловленное уменьшением количества употребляемой пищи вследствие резкого снижения аппетита или чрезмерных ограничений в диете. Во время обострения хронического панкреатита больные предъявляют целый комплекс жалоб, объединяемых в «астенический синдром», — быстрая утомляемость, слабость, раздражительность, чрезмерная фикси-рованность на собственных болезненных ощущениях. На II этапе диагностического поиска можно обнаружить проявления основных синдромов, их выраженность, состояние других органов и систем. При относительно коротком сроке заболевания, а также в случае легкого течения при внешнем осмотре какие-либо патологические изменения не обнаруживаются. Однако при выраженности синдрома недостаточности внешней секреции отмечаются дефицит массы тела, снижение тургора кожи, кожные проявления гиповитаминоза (сухость кожи, ломкость волос и ногтей, заеды в углах рта). Может отмечаться выраженная в большей или меньшей степени желтушность склер, слизистых оболочек и кожи. Однако эти симптомы не играют самостоятельной роли, но при последующей постановке диагноза хронического панкреатита указывают на тяжесть течения болезни. Результаты физикального обследования пищеварительного тракта зависят от формы и фазы хронического панкреатита. Однако при всех клинических вариантах болезни забрюшинное расположение железы, тесные анатомические «соседства» желудка, двенадцатиперстной кишки, печени, кишечника определяют низкую диагностическую ценность данных пальпации. При обострении хронического панкреатита часто наблюдаются следующие клинические признаки: • болезненность при пальпации области проекции поджелудочной • симптом поворота: при положении больного на спине пальпация в • положительный симптом натяжения брыжейки: больной лежит на • поколачивание сзади слева вдоль длинной оси железы приводит к • положительный френикус-симптом слева. Обострение хронического рецидивирующего панкреатита сопровождается также мышечной защитой, положительным симптомом Кача и рез-чайшей разлитой болезненностью при пальпациии верхней половины живота. На основании всех признаков можно вынести лишь предварительное диагностическое заключение; в дальнейшем требуется лабораторно-ин-струментальное подтверждение диагноза. Обострение хронического панкреатита может сопровождаться увеличением печени, что обусловлено развитием реактивного неспецифического гепатита; при длительном течении болезни вследствие развития жировой дистрофии печени отмечается постоянное увеличение печени (в особенности если лечение хронического панкреатита проводится нерегулярно). Увеличенная головка поджелудочной железы при псевдотуморозном хроническом панкреатите может сдавливать общий желчный проток, приводя к появлению симптома Курвуазье. Достаточно часто при обострении хронического панкреатита определяется спазмированная, болезненная при пальпации толстая кишка (в особенности поперечный ее отдел). III этап диагностического поиска является решающим в диагностике хронического панкреатита. Объем лабораторно-инструментальных исследований зависит от технической оснащенности лечебного учреждения и возможности больного перенести ряд инвазивных исследований. При обострении хронического панкреатита (в особенности хронического рецидивирующего) выявляются острофазовые показатели в виде увеличения СОЭ, аг-глобулинов, появления СРБ, нейтрофильного сдвига в лейкоцитарной формуле крови. Выявляется также гиперферментемия — повышение активности панкреатических ферментов в крови и моче. Увеличение их содержания в крови при обострении чаще всего является следствием «феномена уклонения ферментов» — поступления ферментов из протоков железы в кровь при повышении внутрипротокового давления. К гиперферментемии приводят также и некроз клеток железы, и «пропо-тевание» внутриклеточных ферментов из клетки в межклеточное пространство при нарушении проницаемости оболочки клетки. Поступив в кровь, ферменты поджелудочной железы выделяются с мочой. Колебание уровня ферментов в крови соответственно изменяет содержание ферментов в моче. При обострении хронического панкреатита уровень панкреатических ферментов в крови обычно повышается в 1,5-2,5 раза. При обострении хронического панкреатита, как и при остром панкреатите, содержание амилазы и трипсина в крови, как правило, значительно (в 3 — 5 раз) превышает норму. Диагностической ценностью (только как признак обострения) обладают повышенные показатели активности ферментов. Нормальные и даже низкие показатели активности ферментов поджелудочной железы в крови не дают основания исключить хронический панкреатит. В клинической практике наиболее часто определяют содержание амилазы в крови и моче. Отмечают высокую диагностическую ценность активности липазы, хотя ее определение связано с техническими трудностями. Активность трипсина по диагностической значимости уступает активности амилазы вследствие нахождения в крови большого количества ингибиторов протеаз. Повышение уровня амилазы в крови происходит при поражении и других органов, например при воспалении печени и слюнных желез. В таких случаях только определение органоспецифических изоферментов позволяет выяснить органное происхождение ферментов. Выраженность гиперферментемии и активности ферментов в моче нарастает параллельно таким признакам, как отек и увеличение поджелудочной железы, выявленным при УЗИ, и гиперваскуляризация — при ангиографии. Для определения внешнесекреторной функции поджелудочной железы применяют прямые методы — исследование панкреатического сока, и косвенные методы — исследование кала. Обнаружение в кале нейтрального жира (стеаторея) и мышечных волокон (креаторея) свидетельствует о функциональной недостаточности железы. При этом в кале (в отличие от энтерита и колита) не обнаруживаются элементы воспаления. При сдавле-нии общего желчного протока увеличенной головкой железы (псевдотумо-розная форма хронического панкреатита) кал ахоличен, стеркобилин не определяется. Исследование дуоденального содержимого осуществляют с помощью двухканального зонда до и после стимуляции панкреатической секреции секретином и панкреозимином. В дуоденальном содержимом определяют общее количество сока, его бикарбонатную щелочность, содержание трипсина, липазы и амилазы. По мере увеличения длительности заболевания внешнесекреторная недостаточность прогрессирует: объем секреции снижен, имеется тенденция к понижению концентрации бикарбонатов, концентрация ферментов также снижается. Может наблюдаться так называемый диспанкреатизм, когда секреция одного фермента повышена, а других понижена или мало изменена. Это можно расценивать как умеренное снижение функции железы, хотя клиническая оценка такого явления затруднена, особенно если учитывать возможность адаптации железы к предшествующему пищевому режиму. Определение степени внутрисекреторной недостаточности поджелудочной железы имеет существенное диагностическое значение, так как при выраженном поражении железы патологический процесс приводит к изменению островкового аппарата, инсулиновой недостаточности и возникновению явного сахарного диабета. Двух-, трехкратное определение уровня глюкозы натощак в капиллярной крови выше 5,55 ммоль/л является основанием для диагностики сахарного диабета. Сахарный диабет при хроническом панкреатите имеет ряд особенностей. При этой форме диабета одновременно с уменьшением секреции р-клет-ками инсулина происходит снижение секреции сс-клетками глюкагона. Это, видимо, одна из причин того, что сахарный диабет протекает более легко, чем эссенциальный, реже бывают явления кетоацидоза, не возникает инсу-линорезистентности, менее интенсивно развивается микроангиопатия. В то же время чаще возникают явления гипогликемии, особенно при обострении, когда гиперинсулинизм сочетается с уменьшением пищевого рациона. Для выявления нарушения углеводного обмена используют тест толерантности к глюкозе. Уровень инсулина и глюкагона в крови исследуют радиоиммунным методом, что позволяет непосредственно оценить функцию р-клеток островкового аппарата поджелудочной железы. Ультразвуковое исследование (УЗИ) выявляет различные изменения в зависимости от формы и фазы хронического панкреатита. В фазу обострения хронического рецидивирующего панкреатита определяются увеличение поджелудочной железы, неровность контуров, понижение ультра- звукового сопротивления (отек железы). При обострении хронического безболевого панкреатита железа может быть нормальной или слегка увеличенной, с неровными контурами. Структура железы неоднородна. Участки повышенной эхогенности (фиброз железы) чередуются с участками пониженной эхогенности (отек). В фазу ремиссии хронического панкреатита орган увеличен или уменьшен, структура его неоднородна, определяются очаги повышенной эхогенности (фиброз). Диагностическое значение имеет выявление расширенного протока. УЗИ позволяет выявить также кисту и кальцификацию железы. По данным УЗИ трудно дифференцировать склеротические изменения от рака поджелудочной железы. При отсутствии четких данных УЗИ и неясности диагноза, при подозрении на опухоль железы используют другие методы исследования. Компьютерная томография позволяет обнаружить при хроническом панкреатите изменение размеров органа, неровность контуров, исчезновение окружающей железу жировой клетчатки, неоднородность структуры. Выявляют очаговые или диффузные обызвествления, кисты. Данные методы с достаточной степенью достоверности помогают дифференцировать хронический панкреатит от рака. Эндоскопическая ретроградная холапгиопанкреатография (ЭРХПГ) выявляет характерные для хронического панкреатита диффузные изменения протока поджелудочной железы, выражающиеся в чередовании расширений и сужений (цепочка «озер»), извилистости и неровности стенок, изменений боковых ответвлений, нарушений эвакуации контрастного вещества. Селективная ангиография выявляет специфичные для хронического панкреатита признаки: усиление или обеднение сосудистого рисунка: чередование участков сужения и расширения кровеносных сосудов; неровные, нередко смешанные артерии и вены; увеличение или уменьшение части или всей железы в паренхиматозную фазу. ЭРХПГ и ангиография чреваты осложнениями. Кроме того, по данным этих исследований не всегда можно дифференцировать хронический панкреатит от рака поджелудочной железы. Ограниченное значение в диагностике хронического панкреатита имеют дуоденография в условиях гипотонии, внутривенная холецистохо-лангиография, ирригоскопия, томография в условиях пневмоперитонеума. Данные этих методов не позволяют диагностировать хронический панкреатит, но помогают уточнить некоторые его этиологические факторы, оценить состояние соседних органов. Осложнения. К осложнениям хронического панкреатита относятся: 1) образование псевдокист; 2) обызвествление поджелудочной железы; 3) кровотечение; 4) асцит; 5) плеврит; 6) артрит. • Ложные кисты (псевдокисты) в отличие от истинных кист имеют соединение с протоком железы (шейка псевдокисты). Заподозрить развитие псевдокисты можно, если при хроническом панкреатите появляются симптомы нарушения билиарной проходимости, стеноза привратника, непроходимости кишечника, портальной гипертен-зии. Даже при пальпации в эпигастрии опухоли эластичной консистенции диагноз псевдокисты требует проведения УЗИ, компьютерной томографии, ангиографии. • Кальцификация поджелудочной железы возникает чаще при дли • Кровотечение при хроническом панкреатите вызывают несколько • Появление жидкости в брюшной полости при хроническом панкреа • Развитие плеврита, чаще левостороннего, реже двустороннего воз • Поражение суставов наблюдается при тяжелом обострении хрони Диагностика.Распознавание хронического панкреатита основывается на выявлении основных и дополнительных признаков болезни. Основными признаками являются: 1) повышение активности панкреатических ферментов в крови и моче; 2) уменьшение объема, содержания бикарбонатов и активности пан 3) визуализация характерных изменений в железе (при УЗИ, ком Дополнительными признаками считают: 1) боли определенного характера, локализации и иррадиации; 2) нарушение переваривания жиров и белков (с развитием стеатореи, 3) нарушение толерантности к глюкозе. Информация, на основании которой диагностируется хронический панкреатит, может быть получена при использовании сложных лаборатор-но-инструментальных методов исследования. Все это диктует определенную последовательность в их выполнении, исходя из данных клинической картины — результатов I и II этапов диагностического поиска. В зависимости от состояния больного, клинической картины предполагаемого заболевания обследование следует начинать с простых, но достаточно информативных тестов. При обострении хронического панкреатита в первую очередь исследуют панкреатические ферменты крови и мочи. Целесообразно провести УЗИ поджелудочной железы и смежных с ней органов, прежде всего печени и желчных путей. Дальнейшие этапы в зависимости от полученных результатов предусматривают ЭРХПГ, а также компьютерную томографию. Ангиография имеет ограниченное применение; ее используют для исключения рака поджелудочной железы. Подобная дифференциация ответственна и весьма сложна, так как опухоль часто развивается на фоне длительно существующего хронического панкреатита. При локализации опухоли в теле или хвосте поджелудочной железы основным симптомом является интенсивная боль, мало зависящая от характера пищи и плохо поддающаяся действию лекарственных средств (спазмолитики, мочегонные, анальгетики). Если опухоль образовалась в головке железы, то боли значительно менее интенсивные (иногда отсутствуют), на первый план выступает желтуха. Предположить развитие рака можно на основании «галопирующего» течения болезни: нарастание болей, быстрое снижение аппетита, похудание. Верифицировать диагноз возможно лишь на III этапе диагностического поиска при проведении ангиографии (данные информативны при локализации опухоли в хвосте железы) и ЭРХПГ (данные информативны при локализации опухоли в головке железы). Формулировка развернутого клинического диагнозаучитывает: 1) форму заболевания (по клинической классификации); 2) фазу (обострение, ремиссия); 3) наличие функциональных нарушений: а) нарушение внешнесекреторной функции (снижение, гиперсекреция); б) нарушение внутрисекреторной функции (нарушение толерантности к глюкозе, сахарный диабет, гиперинсулинизм); 4) этиологию. Лечение.При хроническом панкреатите воздействуют на этиологические факторы и патогенетические механизмы. Необходимо учитывать фазу обострения и ремиссии, а также клиническую форму болезни. Устранение причин, приводящих к развитию болезни, предусматривает санацию желчевыводящих путей (при необходимости холецистэктомия), лечение заболеваний желудка и двенадцатиперстной кишки, отказ от приема алкоголя, нормализацию питания (достаточное содержание белка). При выраженном обострении ХП больным показана госпитализация. Основными задачами лечения в этот период являются: 1) подавление желудочной секреции; 2) подавление секреции поджелудочной железы; 3) ингибиция протеолиза ткани поджелудочной железы; 4) восстановление оттока секрета железы; 5) снижение давления в просвете двенадцатиперстной кишки; 6) снятие боли. Подавление желудочной секреции: голод в течение 1 — 3 дней; постоянное откачивание желудочного содержимого через зонд; блокаторы Нг-гистаминовых рецепторов (ранитидин, фамотидин, цимети-дин) или блокатор протоновой помпы (омепразол); при отсутствии этих препаратов — М-холинолитики (атропин, платифиллин в инъекциях); ан-тацидные препараты (алмагель, фосфалюгель). Подавление секреции поджелудочной железы: парентеральное введение сандостатина (синтетический октапептид, являю- щийся производным соматостатина) в дозе 0,05 — 0,1 мг подкожно 2 — 3 раза в день (при необходимости дозу увеличивают по 0,1—0,2 мг 2 — 3 раза в день), 6-фторурацила; внутрь — ингибиторы карбоангидразы (диа-карб или фонурит). • Ингибиция протеолиза ткани поджелудочной • Восстановление оттока секрета поджелудоч • Снижение давления в просвете двенадцати • Для купирования выраженных болей назначают В фазе обострения нередко приходится восстанавливать баланс жидкости и электролитов, нарушенный вследствие рвоты, диареи, аспирации желудочного содержимого. Внутривенно вводят гемодез, смеси незаменимых аминокислот в сочетании с хлоридом натрия. В фазу ремиссии патогенетическая терапия предусматривает нормализацию желудочной секреции, устранение дискинезии желчных путей, а также стимуляцию репаративных процессов в поджелудочной железе. С целью стимуляции репаративных процессов и усиления продукции эндогенных ингибиторов протеаз показана механически и химически умеренно щадящая диета с ограничением жиров и повышенным содержанием белка. Увеличение содержания белка достигается добавлением мяса, рыбы, творога, сыра. Химическое щажение состоит в исключении острых блюд, жареного, бульонов, ограничении поваренной соли. Исключаются грубая клетчатка (капуста, сырые яблоки, апельсины). Для уменьшения секреторной функции поджелудочной железы ограничивают жиры. На фоне высокобелковой диеты для улучшения белкового обмена назначают анаболические стероидные препараты (ретаболил по 1 мл 1 раз в 7 дней либо метандростенолон по 5 мг 2 раза в день в течение 2 — 3 нед и затем 2 — 3 мес по 5 мг в день). Применяют анаболические нестероидные препараты: пентоксил по 0,2 г 3 раза в день, метилурацил по 0,5 г 3 раза в день в течение 1 мес. Учитывая, что «панкреатическая» диета бедна витаминами, парентерально назначают аскорбиновую кислоту, витамины группы В, поливитамины (кроме витамина С), включающие обязательно Вг, А, Е. Внешнесекреторную недостаточность возмещают препаратами, содержащими пищеварительные ферменты (амилазу, липазу, трипсин), такими как панзинорм, фестал, панкреатин. Адекватность дозы определяют клинически. При умеренной внутрисекреторной недостаточности и сахарном диабете легкого течения ограничивают углеводы. Если нормализации гликемии не происходит, то назначают препараты инсулина. Прогноз.При соблюдении диеты, проведении противорецидивного лечения прогноз может быть благоприятным. Однако при длительном течении болезни трудоспособность больных снижается. Профилактика.Предупреждение болезни предусматривает прежде всего полный отказ от алкоголя, своевременное лечение заболеваний желчных путей, желудка и двенадцатиперстной кишки, кишечника, правильное питание (исключение грубых животных жиров, острых приправ). Эти же мероприятия эффективны и при развившемся заболевании, так как они препятствуют возникновению обострений. На вопросы 81 — 119 выберите один наиболее правильный ответ. 81. Основой диагностики хронического гастрита является: А. Комплекс клини 82. Полной нормализации состояния слизистой оболочки желудка при ХГ 83. К язвенной болезни предрасполагают: А. Группа крови 0. Б. Патологичес 84. При повреждении главных желез желудка кислотность желудочного сока: A. Не изменяется. Б. Увеличивается на высоте секреции. В. Увеличивается. Г. Сни 85. Язвенная болезнь желудка чаще бывает в периоде: А. Между 10 и 20 года 86. Основой диагностики язвенной болезни являются: А. Особенности клини 87. Основой дифференциации язвенной болезни желудка и двенадцатиперст 88. Холинолитические средства при язвенной болезни двенадцатиперстной B. За 30 мин до еды. Г. Только на ночь. Д. Во время приема пищи. 89. Лекарственным препаратом, блокирующим Нг-гистаминовые рецепторы, 90. Из перечисленных исследований наибольшее значение в диагностике син 91. Наиболее характерным клиническим признаком неспецифического язвенно 92. Из перечисленных исследований наибольшее значение в диагностике неспе 93. Характерным ректоскопическим признаком неспецифического язвенного 94. При НЯК антибиотикотерапия применяется: А. Для профилактики реци 95. Решающим в постановке диагноза хронического гепатита являются: 96. Главным отличием хронического активного гепатита от прочих хроничес 97. Одним из характерных для хронического активного гепатита гистологичес 98. Из перечисленных признаков о внутрипеченочном холестазе свидетельству 99. При хронических заболеваниях печени классическим показанием для имму-
100. Цирроз печени наиболее часто является следствием: А. Нарушения обмена 101. В диагностике цирроза печени решающим тестом является: А. Проба с 102. Наиболее частыми осложнениями портального цирроза являются следую 103. Гепатомегалия, спленомегалия и мелена вызывают подозрение на: А. Кро 104. Асцит при циррозе печени образуется вследствие: А. Вторичного гипе- 105. У женщины 42 лет со стабильно текущим постнекротическим циррозом 106.Причиной печеночной комы у больного циррозом печени может быть: 107. При угрозе печеночной комы следует ограничить в диете: А. Углеводы. 108. Остановка пищеводно-желудочного кровотечения при портальном циррозе 109. Застою желчи способствуют все перечисленные факторы, кроме: А. Нару ПО. Для больного хроническим бескаменным холециститом в фазе ремиссии характерны: А. Изжога. Б. Смена запоров поносами. В. Хорошая переносимость жирной пищи. Г. Опоясывающие боли. Д. Ничего из перечисленного. 111. У больной 52 лет отмечаются длительные боли и чувство распирания в 112. Холецистография противопоказана больным: А. С непереносимостью 113. Больному с * отключенным» желчным пузырем для диагностики необходи 114. Хронический рецидивирующий панкреатит наблюдается чаще всего при: 115. Поджелудочная железа увеличивает секрецию сока и бикарбоната под 116. Самыми ценными лабораторными показателями в диагностике обострения 117. Из перечисленных тестов наиболее существенным в диагностике хроничес 118. Больная 44 лет жалуется на интенсивные боли в верхней половине живота 119. Для снятия боли при хроническом панкреатите можно применять все В вопросах 120—123 приведены симптомы (1, 2, 3...) и диагнозы (А, Б, В..) выберите правильные комбинации «симптом —диагноз» («вопрос —ответ»-). 120. Вопрос: 1. Тошнота. 2. Отрыжка тухлым и горечью. 3. Наклонность к за Ответ: А. Хронический гастрит с выраженной секреторной недостаточностью. Б. Хронический гастрит с повышенной секрецией. 121. Вопрос: 1. «Голодные» боли. 2. «Ранние» боли. 3. Сезонность обостре Ответ: А. Язвенная болезнь двенадцатиперстной кишки. Б. Язвенная болезнь желудка. 122. Вопрос: 1. Похудание. 2. Обильный стул. 3. Ложные позывы. 4. Анемия. Ответ: А. Хронический энтерит. Б. Хронический колит. 123. Вопрос: 1. Увеличение количества клетчатки в кале. 2. Темный зловон Ответ: А. Бродильная диспепсия. Б. Гнилостная диспепсия.
Острый гломерулонефрит.......................................................... 369 Хронический гломерулонефрит............................................ 377 Амилоидоз................................................................................... 388 Хроническая почечная недостаточность................................... 395 Контрольные вопросы и задачи.......................................... 401
|
||||
|
Последнее изменение этой страницы: 2024-06-27; просмотров: 5; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.119.166.34 (0.029 с.) |

 * Более подробные сведения приведены в разделах, посвященных заболеваниям этих органов.
* Более подробные сведения приведены в разделах, посвященных заболеваниям этих органов.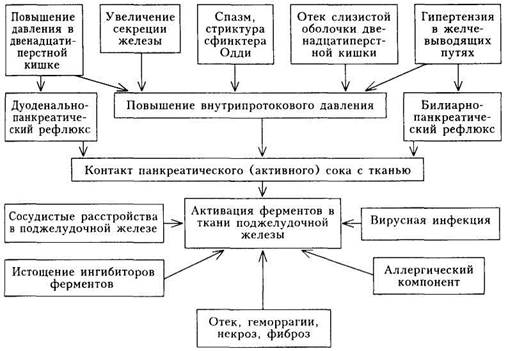
 Глава IV БОЛЕЗНИ ПОЧЕК
Глава IV БОЛЕЗНИ ПОЧЕК Содержание
Содержание


