Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Неотложные состояния при инфекционных болезняхСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
ЛИХОРАДКА Статья «Инфекционная лихорадка у детей» находится в разделе 14 «Неотложные состояния в педиатрии» Лихорадка - защитно-приспособительная реакция организма, характеризующаяся перестройкой терморегуляции с повышением температуры тела выше 37,2°С (выше 37,8°С в прямой кишке). ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Лихорадку могут вызвать вирусы, бактерии, грибы, паразиты. Лихорадка есть часть метаболических, эндокринных, неврологических и иммунных изменений, которые вызваны эндогенным и экзогенными пирогенами. Высокая температура задерживает размножение вирусов и бактерий. Усиливается циркуляция крови во внутренних органах, особенно в почках и печени, что способствует более быстрому выделению токсических продуктов. Пирогенные вещества активируют гипофиз-надпочечниковую систему и способствуют повышению общей резистентности организма к инфекции. Активируется гипоталамус с последующим избыточным образованием тепла, задержкой теплоотдачи и возникновением лихорадки. Гипертермия - повышение температуры тела в отсутствие инфекционного агента вследствие функциональных нарушений. Физиологическое повышение температуры бывает при физической нагрузке, переедании, овуляции, менструации, изменении циркадных ритмов. Гипертермия может быть обусловлена неадекватной перестройкой терморегуляции на фоне нарушения микроциркуляции и метаболизма: центрального генеза (при повреждении различных отделов ЦНС и кровоизлияние, опухоль, травма, отёк мозга, дефекты развития), психогенного генеза (неврозы, психические расстройства, эмоциональное перенапряжение, воздействие гипноза), резорбционного генеза (ушиб, сдавление, ожог, некроз, асептическое воспаление, гемолиз), лекарственного генеза (парентеральное введение или приём внутрь ксантиновых препаратов, эфедрина, метиленового синего, антибиотиков, дифенина, сульфаниламидов), теплового удара, отравления ядами. При тепловом и солнечном ударах, помимо рефлекторных реакций периферических рецепторов, возможно непосредственное влияние теплового излучения на температуру коры головного мозга с последующим нарушением регуляторной функции ЦНС.
КЛАССИФИКАЦИЯ По уровню температуры лихорадку делят на субфебрильную 37,2-37,9°С, умеренную фебрильную 38,0-38,9°С, высокую или фебрильную 39,0-40,0°С, гипертермическую, или гиперпиретическую выше 40,0°С. Выделяют следующие типы лихорадки: · постоянная (суточные колебания температуры не более 1°С), · ремиттирующая или послабляющая (колебания более 1"С, температура не снижается до нормальной), · интермиттирующая или перемежающаяся (периоды нормальной и высокой температуры в течение суток), · извращённая или обратная (более высокая температура в утренние часы), · истощающая или гектическая (высокая температура тела с резким снижением и повышением), · неправильная (без каких-либо закономерностей). Лихорадка бывает короткой (менее 2 нед) и длительной (более 2 нед), лихорадка неясного генеза может сохраняться более 3 нед. КЛИНИЧЕСКАЯ КАРТИНА Общие признаки лихорадки воспалительного происхождения: температура выше 38°С, слабость, озноб, потливость, миалгии, артралгии, нарушения ЦНС (головная боль, судороги, нарушение сознания), гемодинамические расстройства (тахи-, брадикардия, снижение АД). Выраженность лихорадки, её характер и длительность позволяют разграничить отдельные группы инфекционных болезней, внутри которых диагностика осуществляется с учётом других признаков болезни: жалобы больного, степень выраженности интоксикации, интервал между началом лихорадки и появлением экзантемы (её характер и локализация), поражения органов, данные эпиданамнеза. Лихорадка при инфекционных болезнях сопровождается рядом синдромов: острое или подострое начало, цикличность течения, появление сыпи, интоксикационный синдром, увеличение и болезненность лимфатических узлов, катарально-респираторный синдром (кашель, насморк), диспепсические расстройства (тошнота, рвота, диарея), одновременное увеличение печени и селезёнки, менингеальные знаки, миалгии и артралгии. ЛИХОРАДКА МЕНЕЕ 2 НЕД Заподозрить данную патологию позволяет сочетание нескольких признаков и эпидемиологический анамнез (контакт с инфекционными больными, пребывание в эндемичных районах, употребление некачественной пищи и воды). Для инфекционных болезней характерен определённый тип лихорадки (табл. 11-1). Таблица 11-1. Тип лихорадки при инфекционных болезнях.
Бактериальные инфекции сопровождает различная температурная реакция. Бактериальная ангина, скарлатина протекают с высокой температурой. При дифтерии температура повышается умеренно. Рожу, синусит, бронхит, отит, пневмония, плеврит, бактериальный менингит, пиелонефрит, острые кишечные инфекции (дизентерия, сальмонеллез), аппендицит, перитонит, поддиафрагмальный абсцесс, органный туберкулёз сопровождает фебрильная температура. Септические заболевания (брюшной тиф, сепсис, септический эндокардит, остеомиелит, милиарный туберкулёз) сопровождает высокая температура. Двугорбая температурная кривая характерна в случае возникновения осложнений, обусловленных вторичной бактериальной флорой в период выздоровления от основного инфекционного заболевания. Такую картину наблюдают при кори, гриппе и ОРВИ. Повторные волны лихорадки, более короткие, чем первая, наблюдают при рецидивирующих инфекционных болезнях. Рецидив представляет собой повторение болезни, обусловленное тем же возбудителем. Развитию рецидива предшествует период апирексии различной продолжительности (от нескольких дней до нескольких недель). К числу болезней, при которых наблюдают рецидивы, относят брюшной тиф, паратифы А и В, малярия, бруцеллёз, лептоспироз, туляремия, вшивый и клещевой возвратные тифы. Инфекционным болезням свойственна определённая продолжительность лихорадки. Лихорадка характеризуется как кратковременная, если она сохраняется не более 5 дней. Такая кратковременная лихорадка свойственна ОРВИ, дизентерии, краснухе и др. Продолжительная (свыше 5 дней) лихорадка характерна для тифопаратифозных болезней, риккетсиозов, бруцеллёза, орнитоза. Брюшной тиф. Постепенное или острое начало болезни, повышение температуры до 39-40°С постоянного, интермиттируюшего или волнообразного характера длительностью свыше 20 дней, интоксикация, сопровождающаяся адинамией, головной болью, нарушением сна и аппетита, в тяжёлых случаях развитием тифозного статуса. Появление на 8-10 день болезни на животе единичных розеол с последующим их подсыпанием. Относительная брадикардия. Характерный вид языка с налётом на спинке, чистыми краями и кончиком, язык отёчен. Метеоризм, урчание при пальпации в правой подвздошной области, положительный симптом Падалка, гепатолиенальный синдром. Сыпной тиф. Острое начало болезни. Повышение температуры до 39-40°С длительностью 8-12 дней постоянного типа. Выраженная интоксикация (сильная головная боль, бессонница). Гиперемия лица, инъекция сосудов склер. Положительный симптом Киари-Авцына. Появление на 4-6 день болезни на коже туловища и конечностей розеолёзно-петехиальной сыпи. Тахикардия, гипотония. Гепатолиенальный синдром. Поражение ЦНС. Возможно: ригидность затылочных мышц, девиация языка, симптом Говорова-Годелье. Грипп. Острое начало болезни, возможен озноб, высокая температура до 38-40"С длительностью до 5 дней, выраженная интоксикация (головная боль, преимущественно в лобной области, боль в глазных яблоках, мышцах). Катаральные явления верхних дыхательных путей (ринофарингит, трахеит, обычно с конца первых суток болезни). Менингококковая инфекция. Менингококцемия. Менингит. При менингококцемии наблюдают острое начало болезни, нередко с ознобом, повышение температуры до 39-40"С, интоксикация (головная боль, рвота, потеря сознания). Появление на 1-2 дни болезни на коже конечностей и туловища геморрагической (звёздчатой, с элементами некроза) сыпи. Тахикардия, гипотония. При наличии менингита положительный менингеальный синдром (ригидность мышц затылка, симптомы Кернига и Брудзинского). Высока вероятность развития инфекционно-токсического шока. Лептоспироз. Острое начало болезни. Высокая температура до 39-40°С длительностью 7-10 дней постоянного или ремиттируюшего типа. Возможен рецидив лихорадки через 3-12 дней нормальной температуры. Выраженная интоксикация (головная боль, бессонница, мышечные боли, особенно в икроножных мышцах). Резкая гиперемия лица, инъекция сосудов склер. С 3-6 дня болезни кожные высыпания, в том числе геморрагического характера. Тахикардия, гипотония. Гепатолиенальный синдром. Возможны желтуха и поражение почек с развитием почечно-печёночной недостаточности, менингизма или серозного менингита. Лихорадка Ку. Острое начало болезни, высокая температура до 38-40"С ремиттирующего или интермиттируюшего типа от 3 до 15 дней. Интоксикация (головная боль, мышечно-суставные боли). Гиперемия лица, инъекция сосудов склер. Относительная брадикардия. Изменения со стороны органов дыхания (боль в грудной клетке, кашель, сухие и влажные хрипы в лёгких), гепатолиенальный синдром. Орнитоз. Острое начало болезни, высокая температура от 6-8 до 20 дней, постоянного или ремиттирующего характера. Выраженная интоксикация (головная боль, бессонница, миалгии, артралгии, заторможенность). Со 2-4 дня болезни сухой или со скудной мокротой кашель, боль в груди. Гиперемия лица, инъекция сосудов склер. В лёгких скудные перкуторные изменения. Аускультативно определяют жёсткое дыхание, рассеянные сухие хрипы на ограниченном участке, мелкопузырчатые влажные хрипы. Брадикардия, гипотония. Увеличение печени и селезёнки. Бруцеллёз острый. Высокая температура до 38-39°С, чаще неправильного типа, периоды лихорадки могут сменяться периодами ремиссии, ознобы, поты, общая слабость. Снижение работоспособности при отсутствии выраженных симптомов интоксикации. Бледность, гепатолиенальный синдром, реже полиаденопатия, артралгии, миалгии, невралгии, кожные высыпания. Инфекционный мононуклеоз. Острое или постепенное начало болезни, высокая до 39°С или субфебрильная температура, часто длительная. Отёчность верхней половины лица. Затруднение носового дыхания. Ангина. Генерализованная лимфоаденопатия, гепатоспленомегалия. Иногда желтуха. Иерсиниозы, генерализованная форма. Острое начало болезни, высокая температура до 39°С постоянного или ремиттирующего типа длительностью до 5-7 дней и более. Симптомы: озноб, головная боль, тошнота, рвота, боль в животе, жидкий стул, артралгии. Нередко сыпь на симметричных участках. Гепатолиенальный синдром, возможна желтуха. Малярия. Острое начало болезни, периодически возникающие приступы лихорадки (через 1 день при 3-дневной, тропической и овале-малярии, через 2 дня при 4-дневной малярии) с повышением температуры до 40°С и нормальной температурой между ними. Во время приступа озноб, жар, профузное потоотделение. Гепатолиенальный синдром. Лихорадка с признаками ОРЗ, как правило, сезонная, её обнаруживают у нескольких заболевших. Клиническая картина включает кашель без одышки, ринит, ангину или фарингит, отит или бронхит. Вирусные инфекции с признаками ОРЗ вызывают многочисленные виды возбудителей (табл. 11-2). Это корь, ветряная оспа, краснуха, инфекционный мононуклеоз, грипп, вирусный гепатит А, энцефалит (в том числе клещевой энцефалит), вирусный менингит, полиомиелит, эпидемический паротит, лихорадка Денге. Таблица 11-2. Вирусы - возбудители острых инфекций.
Лихорадку с признаками пневмонии сопровождают кашель, плевральная боль, физикальные признаки уплотнения лёгочной ткани (укорочение перкуторного звука, бронхиальное дыхание, бронхофония и голосовое дрожание, локальные влажные мелкопузырчатые звонкие хрипы, крепитация). Лихорадка с признаками пиелонефрита проявляется односторонними болями в пояснице, изменением характера и цвета мочи, дизурией. При диагностике важно наличие мочекаменной болезни либо сахарного диабета в анамнезе. Лихорадку с признаками холангита сопровождают желтуха, боли в правом подреберье, увеличение печени. В анамнезе указания на желчнокаменную болезнь, ожирение или ранее перенесённые операции на жёлчных путях. Лихорадка с признаками формирования внутрибрюшных гнойников вызывает боли в животе любой локализации, локальную болезненность при пальпации живота. В анамнезе травма живота или хирургические операции, а также боли в животе неясного происхождения. ЛИХОРАДКА БОЛЕЕ 2 НЕД Суставно-кожно-мышечный синдром при ревматоидном полиартрите, системной красной волчанке, дерматомиозите, узелковом периартериите, бруцеллёзе, генерализованном иерсиниозе, трихинеллёзе, остром вирусном гепатите В, ВИЧ-инфекции и др. Лимфоаденопатия при инфекционном мононуклеозе, ВИЧ-инфекции, остром лейкозе и хроническом лимфолейкозе, лимфогранулематозе, лимфосаркоме, реактивном лимфадените, саркоидозе, туберкулёзе, метастатическом поражении лимфатических узлов и др. Спленомегалия при сепсисе, абсцессе, туберкулёзе селезёнки, малярии, инфекционном мононуклеозе, брюшном тифе, сальмонеллёзе, лимфогранулематозе, остром лейкозе, хроническом лимфолейкозе, лимфосаркоме и др. Гепатомегалия сопровождает холангит, острые вирусные гепатиты, абсцесс или первичный рак печени или метастатическое поражение печени и др. Анемия при малярии. Поражения лёгких, плевры и средостения при пневмонии, ВИЧ-инфекции, туберкулёзе лёгких, бронхогенном раке, абсцессе лёгкого, эмпиеме плевры, пневмокониозах, периодической болезни, лимфогранулематозе, лимфосаркоме, диффузных поражениях лёгких, фиброзирующем альвеолите, саркоидозе лёгких и др.. Поражения сердечно-сосудистой системы при первичном или возвратном ревмокардите, инфекционном эндокардите, синдроме Дресслера, миксоме предсердий, рецидивирующей ТЭЛА, неспецифическом аортоартериите, височном артериите, флеботромбозе и др. Мочевой синдром при пиелонефрите, хламидиозе, туберкулёзе почек, сепсисе, инфекционном эндокардите, гипернефроме, ревматоидном артрите и др. Поражения органов ЖКТ при нагноительных процессах в брюшной полости, региональном илеите, амёбиазе, хроническом шигеллёзе, сальмонеллёзе, неспецифическом язвенном колите, злокачественных новообразованиях, туберкулёзном перитоните, лимфогранулематозе, лимфосаркоме и др. Поражения кожи при аллергических и псевдоаллергических реакциях, рожистом воспалении, узловатой эритеме, паранеопластических кожных синдромах, коллагенозах, сыпном тифе, брюшном тифе и др. Ориентировочные причины длительной лихорадки: генерализованные или локальные инфекции (сепсис, туберкулёз, абсцессы различных локализаций, бактериальный эндокардит, ВИЧ-инфекция), злокачественные опухоли, в том числе гемобластозы, системные заболевания соединительной ткани (ревматические болезни, системные васкулиты), лимфопролиферативные заболевания. При тепловом или солнечном ударе наблюдают: вялость, резкую адинамию, нарушение сна, снижение аппетита, срыгивание, желудочно-кишечные расстройства, нарушение водно-электролитного баланса, гиперемию кожных покровов, потливость учащение дыхания и пульса. При лёгком перегревании отмечают слабость, кожа влажная и прохладная на ощупь, зрачки расширены, температура тела нормальная или субфебрильная. При среднем перегревании отмечают выраженную слабость, головную боль, тошноту, рвоту, кратковременную потерю сознания, влажную и гиперемированную кожу, усиленное потоотделение, учащённое дыхание и пульс, АД в норме или слегка повышенное, температура тела достигает 40-41°С. Тяжёлое перегревание сопровождается быстрым нарастанием психомоторного возбуждения, спутанностью сознания, клонико-тоническими судорогами и комой. Зрачки расширены, не реагируют на свет, выявляются застойные явления на глазном дне. Кожа горячая и сухая, имеются цианоз, значительная тахикардия при пульсе слабого наполнения, выраженная одышка, иногда неправильное дыхание. Возможны отёк лёгких, непроизвольное мочеиспускание и дефекация. Температура тела быстро нарастает, достигая 42°С. Осложнения: при температуре свыше 42°С возможна смерть больного вследствие необратимых процессов, возникающих в организме, судорожный синдром: чаще возникает у детей, но возможен и у взрослых, особенно при наличии сопутствующих заболеваний, возможны локальные и генерализованные судороги, остановка дыхания вследствие паралича дыхательного центра, показана интубация и ведение больного в условиях ИВЛ, литическая смесь в/в, инфузионная терапия в условиях реанимации. инфекционно-токсический шок (табл. 11-3).
Таблица 11-3. Классификация инфекционно-токсического шока по степени тяжести.
Противошоковые мероприятия рассмотрены на рис. 11-1. Рис. 11-1. Противошоковые мероприятия. *ГЭК гидроксиэтилированные крахмалы: рефортан, волекс, гемохез (современные коллоидные растворы, их вводят вместо декстранов (реополиглюкина, полиглкжина)
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Дифференциальную диагностику проводят с заболеваниями, сопровождающимися лихорадкой (рис. 11-2). Рис. 11-2, Дифференциальная диагностика заболеваний, сопровождающихся лихорадкой.
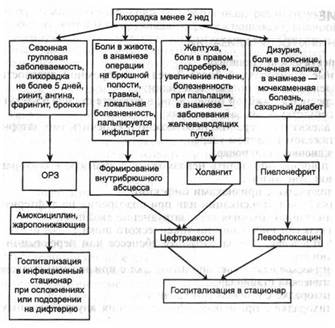
При дифференциальной диагностике инфекционных болезней важное значение имеет ряд особенностей лихорадки: начало: острое, подострое, постепенное, характер температурной кривой: постоянная, ремиттирующая (послабляющая), интермиттирующая (перемежающаяся), волнообразная, рецидивирующая, гектическая, инвертированная. При ряде инфекционных заболеваний может иметь неправильный характер. длительность лихорадки: до 5 дней, 6-10 дней, 11-20 дней и более. Выраженность лихорадки, её характер, длительность позволяют разграничить отдельные группы инфекционных болезней, внутри которых дифференциальную диагностику проводят с учётом других признаков болезни: жалобы больного, степень выраженности интоксикации, интервал между началом лихорадки и появлением экзантемы (её характер и локализация), наличие органных поражений, данные эпиданамнеза. СОВЕТЫ ПОЗВОНИВШЕМУ Постельный режим. Контролировать повышение температуры. Принять жаропонижающие средства при температуре выше 39,0°С. Осмотреть больного на наличие сыпи при хорошем освещении. При её обнаружении немедленно сообщить. Не оставлять больного без присмотра. ДЕЙСТВИЯ НА ВЫЗОВЕ ДИАГНОСТИКА Каково время начала лихорадки, уровень температуры, длительность лихорадки? Симптомы, сопровождающие лихорадку? Предшествовавшие события, в том числе травмы и операций? У женщин - наличие менструальной функции? Наличие сопутствующих заболеваний и степень их компенсации? Социальный статус больного и вредные привычки? Имел ли место выезд в неблагоприятные районы и за рубеж? ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Осмотр включает стандартные схемы оценки соматического статуса. Основной метод диагностики - термометрия (в РФ принято измерять температуру в подмышечной впадине или во рту, в европейских странах в прямой кишке, это более точный метод). Инструментальные исследования на догоспитальном этапе не проводят. ЛЕЧЕНИЕ ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ В терапевтический стационар: больные с лихорадкой более 2 нед с выявленными причинами лихорадки, при средней и тяжёлой пневмонии, в возрасте старше 65 лет, при тяжёлых сопутствующих заболеваниях, если адекватную терапию невозможно обеспечить амбулаторно, при тяжёлом тепловом ударе. В инфекционный стационар: если причину определить невозможно, с диагнозом «лихорадка неизвестной этиологии», при лихорадке с признаками инфекции, при подозрении на дифтерию (плёнки на миндалинах, отёчная шея, затруднение дыхания), с признаками инфекционно-токсического шока. В ЛОР-отделение: при заглоточном абсцессе или перфорации барабанной перепонки. В урологическое отделение: при лихорадке с признаками пиелонефрита. В хирургический стационар: при лихорадке с признаками холангита, при лихорадке с признаками формирования внутрибрюшных гнойников. РЕКОМЕНДАЦИИ ДЛЯ ОСТАВЛЕННЫХ ДОМА БОЛЬНЫХ Наблюдение врача поликлиники по месту жительства. Постельный режим, обильное питьё. Контроль за температурой тела. Приём жаропонижающих средств по рекомендаций врача. ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ ТЕРАПИИ Назначение регулярного (курсового) приёма жаропонижающего препарата. Назначение антипиретиков вместе с антибиотиками. Применение дифенгидрамина (димедрола) совместно с жаропонижающими. Применение жаропонижающих при субфебрильной температуре тела. ОСНОВНЫЕ НАПРАВЛЕНИЯ ТЕРАПИИ Для оказания адекватной помощи при лихорадке необходимо (рис. 11-3, 11-4): оценить симптомы, сопровождающие её, определить тяжесть состояния больного, выделить ведущий синдром или заболевание, установить показания для госпитализации, при наличии признаков инфекционно-токсического шока экстренные противошоковые мероприятия. Рис. 11-3. Диагностика и лечение лихорадки, длящейся менее 2 нед.
Рис 11-4. Диагностика и лечение лихорадки, длящейся более 2 нед.
СПОСОБ ПРИМЕНЕНИЯ И ДОЗЫ ЛЕКАРСТВЕННЫХ СРЕДСТВ Жаропонижающие препараты взрослым назначают: больным без осложнений и сопутствующих заболеваний при температуре выше 39°С, больным с сопутствующими заболеваниями (застойная сердечная недостаточность, болезни печени, почек, психические заболевания, сахарный диабет, судорожный синдром в анамнезе) при температуре выше 38°С. При сочетании лихорадки и воспалительных изменений: ибупрофен 400 мг (суточная доза 600-1200 мг) внутрь. При сочетании лихорадки с болевым синдромом: парацетамол 0,5-1,0 г (суточная доза до 4 г) внутрь. При лихорадке с признаками пиелонефрита: левофлоксацин 500 мг внутрь или парентерально, жаропонижающие препараты, по показаниям анальгетики и спазмолитики. При лихорадке с признаками холангита или с признаками формирования внутрибрюшных гнойников: цефтриаксон 1 г парентерально. При тепловом ударе прежде всего необходимо устранить повреждающий фактор: отнести пострадавшего в тень, снять верхнюю одежду, обтереть кожу холодной водой, положить холодные компрессы на лоб и в проекции крупных сосудов (сонные артерии), при сохраненном сознании пациента давать обильное питьё, при повышении температуры выше 38°С парацетамол однократно в соответствующей дозе. При тяжёлом перегревании 0,9% р-р натрия хлорида 1,0-1,5 л/ч в сочетании с физическими методами охлаждения, при судорогах диазепам 0,1-0,2 мг/кг 0,5% р-ра в/м или в/в, при остановке дыхания ИВЛ. Парацетамол снимает боли слабой и умеренной интенсивности (головная и зубная боль, мигрень, боль в спине, артралгия, миалгия, невралгия), лихорадочный синдром при простудных заболеваниях. Противопоказания: гиперчувствительность, нарушение функций почек и печени, алкоголизм, возраст до 6 лет. Побочные действия: агранулоцитоз, тромбоцитопения, анемия, почечная колика, асептическая пиурия, интерстициальный гломерулонефрит, аллергические реакции в виде кожных высыпаний. Способ применения и дозы: внутрь и ректально, взрослым и детям старше 12 лет по 0,5-1,0 г до 4 раз в сутки, максимальная суточная доза 4 г, курс лечения 5-7 дней. Детям 3 мес-1 год 24-120 мг, 1-6 лет 120-240 мг, 6-12 лет 240-480 мг до 4 раз в сутки в течение 3 дней. Ибупрофен обладает противовоспалительной, анальгетической и умеренной жаропонижающей активностью, его применяют для лечения ревматоидного артрита, деформирующего остеоартроза, анкилозирующего спондилита и при различных формах суставных и внесуставных ревматоидных заболеваний, а также болевого синдрома при некоторых воспалительных поражениях периферической нервной системы. Противопоказания: острые язвы и обострения язвенной болезни желудка и двенадцатиперстной кишки, язвенный колит, заболевания зрительного нерва. Побочные действия: изжога, тошнота, рвота, метеоризм, кожные аллергические реакции. Способ применения и дозы: 0,2 г 3-4 раза в день внутрь. Для быстрого эффекта дозу можно увеличить до 0,4 г 3 раза в день. По достижении лечебного эффекта суточную дозу уменьшают до 0,6-0,8 г. Рекомендуют первую дневную дозу принимать утром до еды (для быстрого всасывания), запивая чаем, а остальные дозы в течение дня после еды для постепенного всасывания. ОТВЕТЫ НА ВОПРОСЫ РОДСТВЕННИКОВ Как часто можно использовать жаропонижающие? По требованию, т.е. возможен и однократный приём, если температура снизилась ниже 38°С, но не более 4 разовых доз в сутки. Когда необходима врачебная помощь? При температуре выше 39 "С, при температуре с судорогами, при лихорадке более 5 дней, при лихорадке с кашлем и болями в грудной клетке, нарушением мочеиспускания, болями в животе и любым из признаков инфекционного заболевания. Что использовать в качестве жаропонижающего? Аналоги парацетамола либо ибупрофена, в крайнем случае можно использовать ацетилсалициловую кислоту (категорически нельзя во время эпидемии вирусного гриппа!) или метамизол натрия (анальгин). В остальных случаях, при некупирующейся температуре вызов врача.
ОСТРАЯ ДИАРЕЯ Статья «Острые кишечные инфекции у детей» находится в разделе 14 «Неотложные состояния в педиатрии» Острая диарея - водянистый жидкий стул более 3 раз в сутки или водянистый жидкий стул с кровью более 1 раза в сутки. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Основные причины острой диареи: Инфекционные заболевания ЖКТ: вирусные, бактериальные, паразитарные. Острые кишечные инфекции сопровождаются обезвоживанием, при некоторых из них (холера) оно играет доминирующую роль. Развитие синдрома обусловлено потерей жидкости при рвоте и диарее. У больных нарастает гемоконцентрация, отражающая величину обезвоживания. Обезвоживание сопровождается изменением концентрации электролитов. Для острых кишечных инфекций у взрослых характерен изотонический тип обезвоживания, возникающий в результате потери изотонической жидкости, имеющей низкий уровень белка. При этом отмечают транссудацию в просвет кишки изотонической жидкости, избыток которой не может реабсорбироваться в нижних отделах кишечника. Выраженное обезвоживание повышает вязкость крови. При повышении показателя гематокрита до величины, наблюдаемой при обезвоживании III-IV степени (по В.И.Покровскому и В.В.Малееву), регистрируют повышение вязкости крови вдвое. Развитие острой кишечной инфекции сопровождается метаболическим ацидозом, который иногда может быть декомпенсированным. В редких случаях, когда преобладает рвота, может наблюдаться метаболический алкалоз. Неспецифические воспалительные заболевания кишечника: болезнь Крона, неспецифический язвенный колит. Острая хирургическая патология, ишемический колит: тромбоз артерий толстой кишки, облитерирующий атеросклероз артерий толстой кишки, острый аппендицит. Лекарственная терапия: передозировка слабительных, псевдомембранозный колит при антибактериальной и иммуносупрессорной терапии. Нарушение функции аноректальной зоны при сенильных заболеваниях, инсульте, острой психогении. Абдоминальная форма инфаркта миокарда. Группу риска неблагоприятного течения и исхода острой диареи образуют: дети до 5 лет, лица старше 60 лет, лица с ослабленным иммунитетом: злоупотребляющие алкоголем, принимающие кортикостероиды, перенёсшие химио- или лучевую терапию, страдающие системными заболеваниями крови и соединительной ткани, ВИЧ-инфицированные, пациенты с геморрагическим колитом или перенёсшие лечение антибиотиками, пациенты с острой диареей при сепсисе, пациенты с острой диареей с выраженной и/или некупирующейся дегидратацией, пациенты с острой диареей на фоне тяжёлых фоновых заболеваний: сахарного диабета, недостаточности кровообращения, печёночной недостаточности, пациенты с тяжело протекающей острой диареей. КЛАССИФИКАЦИЯ Известны 4 патогенетических механизма, которые участвуют в развитии острой диареи (табл. 11-4). Таблица 11-4. Патогенетическая классификация диареи.
КЛИНИЧЕСКАЯ КАРТИНА Часто острую диарею вызывают острые кишечные инфекции: этот синдром наряду с интоксикационным является ведущим (число клинических форм острых кишечных инфекций превышает 30). Расшифровка конкретной острой кишечной инфекции на догоспитальном этапе не имеет принципиального значения, кроме подозрения на холеру, ботулизм и дизентерию. Холера - особо опасная инфекция, которая сопровождается грозными осложнениями. Ботулизм требует срочной госпитализации в инфекционный стационар и введение поливалентной противоботулинической сыворотки. Дизентерия – тяжелая острая кишечная инфекция. Острые кишечные инфекции развиваются либо непосредственно после попадания инфекционного агента или токсинов в ЖКТ либо после короткого инкубационного периода и приводят к развитию острого гастроэнтерита, энтероколита или гастроэнтероколита. Заболевания сопровождаются: тошнотой и рвотой, умеренной или высокой лихорадкой, общим недомоганием, миалгией, диареей с патологическими примесями (слизь, кровь, гной), головной болью, болью в животе, тенезмами, ложными позывами, мышечно-суставными болями и судорогами, раздражением мозговых оболочек и т.д., другими проявлениями интоксикации и дегидратации. При тяжёлом течении или выраженной дегидратации, а также у детей и пациентов группы риска диарея может осложниться развитием дегидратационного шока Ботулизм. Чаще групповое заболевание связано с употреблением продуктов домашнего или промышленного консервирования. Начало острое, на фоне субфебрильной или нормальной температуры возникает гастроэнтерит, который сменяется стойким запором, усиливается перистальтика кишечника, развивается офтальмоплегический синдром. Парез и паралич дыхательной мускулатуры приводит к острой дыхательной недостаточности и остановке сердца, что может стать причиной смерти. Холера. Прибытие из эндемического очага. Острое начало болезни, температура тела нормальная или субфебрильная. Дефекации безболезненные, испражнения водянистые, мутно-белого цвета с плавающими хлопьями, напоминают рисовый отвар. Рвота. Потери жидкости и солей быстро приводят к обезвоживанию и развитию дегидратационного шока. Дизентерия. Острое начало болезни, выраженные явления интоксикации. По характеру ведущего синдрома различают клинические варианты болезни: колитический, гастроэнтероколитический, гастроэнтеритический. Имеют значение частота и характер патологически изменённого стула (в стуле слизь, прожилки крови, гной), наличие тенезмов и ложных позывов, болезненная и спазмированная сигмовидная кишка. Возможно развитие инфекционно-токсического и дегидратационного шока. Иерсиниозы. Наиболее частым клиническим проявлением болезни является энтероколит. Стул каловый, обильный, буро-зелёный, пенистый, со слизью, не превышает 5-6 раз в сутки. Характерна боль в правой подвздошной области. Могу
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-04-19; просмотров: 431; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.15.223.129 (0.014 с.) |