Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Неотложные состояния при заболеваниях мочевыделительной системыСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
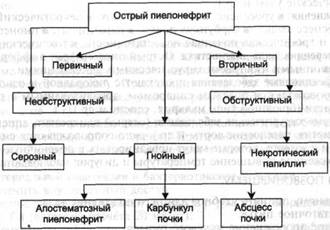
ОСТРЫЙ ПИЕЛОНЕФРИТ Острый пиелонефрит - неспецифическое инфекционное заболевание почек с преимущественным поражением интерстициальной ткани и чашечно-лоханочной системы. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Возбудители инфекции. Часто встречаются: грамотрицательные микроорганизмы Escherichia coli 75%, Proteus spp. 8%, Klebsiella spp. 6% и др.). Встречаются редко: грамположительные микроорганизмы Staphylococcus spp. Enterococcus spp. и др.) менее 5%. Пути проникновения инфекции: восходящий и гематогенный. Восходящий: из очагов хронического воспаления, находящихся в нижних мочевых путях, половых органах и реже в толстой кишке. Гематогенный: источником инфекции является острый или подострый воспалительный процесс вне мочевых путей (мастит, фурункул, карбункул, тонзиллит, бронхит, пневмония, остеомиелит и др.). Инфекция, попав в почку, находит благоприятные условия в зонах гипоксии, где и возникает воспалительный процесс. Инфицированный тромб (или эмбол) в конечных сосудах коркового вещества почки вызывает инфаркт с последующим нагноением. Возникновение множественных мелких нагноившихся инфарктов в корковом веществе - апостематозный нефрит. Развитие обширного инфаркта с последующим нагноением ведёт к формированию карбункула почки. Факторы риска острого пиелонефрита: мочекаменная болезнь, сахарный диабет, иммунодефицитные состояния, беременность, пожилой возраст. Предрасполагающие факторы развития острого пиелонефрита: нарушения гемо- или уродинамики в почке или верхних мочевых путях. КЛАССИФИКАЦИЯ Острый пиелонефрит классифицируют по патогенезу, локализации, наличию пассажа мочи, наличию осложнений. По патогенезу различают первичный и вторичный пиелонефрит (рис. 7-1). Первичный пиелонефрит возникает без предшествующего заболевании почек и мочевых путей. Вторичный пиелонефрит развивается на фоне органических или функциональных изменений в почках и мочевых путях. Рис. 7-17 Классификация острого пиелонефрита по патогенезу.
По локализации различают односторонний (редко) и двусторонний пиелонефрит. По наличию пассажа мочи по верхним мочевым путям (т.е. из почки в лоханку и далее по мочеточнику) различают обструктивный и необструктивный пиелонефрит. Необструктивный пиелонефрит серозный и гнойный (апостематозный пиелонефрит, карбункул почки, абсцесс почки)]: пассаж мочи сохранён. Обструктивный пиелонефрит (в том числе некротический папиллит): пассаж мочи нарушен. По наличию осложнений различают осложнённый и неосложнённый пиелонефрит. КЛИНИЧЕСКАЯ КАРТИНА Симптомы острого пиелонефрита: высокая (38-39°С и выше) температура тела, озноб, односторонние или двусторонние боли в поясничной области, усиливающиеся при пальпации, дизурия, признаки общей интоксикации: слабость, отсутствие аппетита, головная боль, нередко тошнота и рвота, часто острому пиелонефриту предшествует клиническая картина острого цистита в виде учащённого и болезненного в конце мочеиспускания. Острый необструктивный пиелонефрит: начинается с дизурии, к которой в тот же день или спустя 1-2 сут присоединяются высокая температура тела, озноб, боли в области поражённой почки, озноб может сменяться проливным потом с кратковременным снижением температуры тела, боль в поясничной области может появляться во время мочеиспускания и предшествовать ознобу и лихорадке (пузырно-мочеточниковый рефлюкс), а после них больше не повторяться - разрыв форникса одной или нескольких чашечек и резорбция мочи (форникальный рефлюкс). Острый обструктивный пиелонефрит: начинается с постепенно нарастающей или острой боли в поясничной области на стороне поражения с последующим ознобом и повышением температуры тела, обусловлен окклюзией мочевых путей камнем, продуктами хронического воспаления почки, внешним сдавлением (ретроперитонеальный фиброз, опухоль внутренних половых органов, увеличенные лимфатические узлы и др.). Осложнения: уросепсис, септический шок, некротический папиллит, абсцесс почки, карбункул почки, паранефрит, пионефроз, острая и хроническая почечная недостаточность, токсический гепатит. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Острый пиелонефрит дифференцируют с инфекционными и острыми хирургическими заболеваниями. Инфекционные заболевания протекают с лихорадкой и ознобом, но не сопровождаются болевым синдромом, локализованным в поясничной области (брюшной тиф, малярия, сепсис и др.). Острые хирургические заболевания (острый панкреатит, аппендицит, холецистит, расслоение аорты и др.) часто сопровождаются сильными болями в животе, которые могут иррадиировать в поясничную область, но выраженное повышение температуры и дизурия наблюдаются редко. СОВЕТЫ ПОЗВОНИВШЕМУ Больному принять удобное для него положение тела. Достаточное питьё. Частое опорожнение мочевого пузыря. До прибытия СМП приготовить ЛС, которые принимает больной. ДЕЙСТВИЯ НА ВЫЗОВЕ ДИАГНОСТИКА Когда начались боли в поясничной области, лихорадка и дизурия? Предшествовало ли заболеванию переохлаждение? Имеются ли у больного хронические заболевания мочеполовых органов (хронический пиелонефрит, мочекаменная болезнь, заболевания предстательной железы и так далее)? Проводились ли оперативные вмешательства на почках и мочевых путях? Проводили ли недавно катетеризацию мочевого пузыря? Не страдает ли больной сахарным диабетом? У женщин детородного возраста уточнить наличие беременности. ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Цвет кожных покровов и видимых слизистых оболочек. Исследование пульса, измерение ЧСС (характерна тахикардия). Измерение АД (возможна артериальная гипотензия). Измерение температуры тела (38-39°С и выше). Выявление симптомов острого пиелонефрита: симптом поколачивания по поясничной области: считается положительным при выявлении болезненности со стороны поражённой почки, одновременная сравнительная пальпация поясничной и подрёберной областей - выраженная ригидность мышц и локальная болезненность на стороне поражения, пальпация почек (увеличенная и болезненная почка). Наличие ассоциированных симптомов: тошнота, рвота, олиго- или анурия. ЛЕЧЕНИЕ На догоспитальном этапе проводят симптоматическую терапию. При высокой температуре выше 38°С) и/или выраженном болевом синдроме назначают парацетамол (ненаркотический анальгетик и жаропонижающее средство). Принимают внутрь по 500 мг с большим количеством жидкости (максимальная разовая доза 1 г, максимальная суточная доза 4 г). Возможные побочные эффекты: агранулоцитоз, анемия, тромбоцитопения, аллергические реакции (после 5 дней лечения проводят общий анализ крови). Противопоказания: гиперчувствительность. С осторожностью: печёночная и почечная недостаточность, беременность. При артериальной гипотензии и инфекционно-токсическом шоке обеспечить внутривенный доступ. Болюсное введение жидкости: в/в 0,9% р-р натрия хлорида взрослым более 1 л (детям из расчёта 20 мл/кг). При сохраняющейся гипотензии после восполнения ОЦК применяют вазопрессорные амины до достижения систолического АД 90 мм рт.ст: дофамин в/в капельно со скоростью 4-10 мкг/кг/мин, но не более 15-20 мкг/кг/мин (развести 200 мг дофамина в 400 мл 0,9% р-ра натрия хлорида или 5% р-ре декстрозы и вводить по 2-11 капель в мин). Постоянный контроль функции дыхания, сердечно-сосудистой системы ЧСС, АД, диуреза. ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ При остром пиелонефрите целесообразна госпитализация всех больных в урологическое отделение стационара для уточнения диагноза и проведения лечения. Экстренной госпитализации подлежат больные с наличием осложнений: гипотензия, шок, сепсис, обструкция мочевыводящих путей. Транспортировка осуществляется на носилках в положении лёжа. Допустимо амбулаторное лечение при отказе от госпитализации больных молодого и среднего возраста с острым необструктивным пиелонефритом нетяжёлого течения (в том числе беременных) в случае удовлетворительного стабильного состояния больного и возможности перорального приёма антибиотиков (отсутствие тошноты и рвоты) при отсутствии сопутствующих заболеваний (сахарный диабет, мочекаменная болезнь и др.). РЕКОМЕНДАЦИИ ОСТАВЛЕННЫМ ДОМА ПАЦИЕНТАМ Режим постельный. Контроль и наблюдение врача поликлиники. Обследование на амбулаторном этапе: анализ крови, мочи, УЗИ и др. Диета №10. Потребление жидкости увеличить до 2-2,5 л/сут. Своевременно опорожнять мочевой пузырь, тщательно соблюдать правила личной гигиены. Исключить переохлаждение. Этиотропная терапия - антибактериальные ЛС. Полусинтетические пенициллины и аминопениииллины: амоксициллин в первоначальной дозе 2 г внутрь, затем по 1 г 2 раза в сутки. Защищенные пенициллины: амоксициллин+клавулановая кислота 500 мг внутрь 3 раза в сутки. Цефалоспорины III поколения. Фторхинолоны (за исключением беременных): ципрофлоксацин внутрь по 500 мг 2 раза в сутки. Если на фоне адекватной антибактериальной терапии не удаётся добиться снижения температуры в течение 3 дней, а также если состояние больного ухудшается, следует незамедлительно вызвать СМП (показание к стационарному обследованию и лечению). ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ Одновременное назначение нескольких анальгетиков. Введение наркотических анальгетиков. Рекомендация принимать ампициллин, котримоксазол и цефалоспорины I поколения.
ОСТРАЯ ЗАДЕРЖКА МОЧИ Острая задержка мочи - невозможность или недостаточность самостоятельного опорожнения переполненного мочевого пузыря с болезненными позывами на мочеиспускание. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ К острой задержке мочи могут привести механические, нейрогенные и функциональные причины, а также приём некоторых ЛС. Механические: аденома и рак предстательной железы, острый простатит, склероз шейки мочевого пузыря, инородное тело мочевого пузыря и уретры, новообразование нижних мочевых путей, выпадение матки. Нейрогенные: травма спинного мозга, грыжа межпозвонкового диска, и рассеянный склероз и др. Функциональные (рефлекторные нарушения функции мочевого пузыря): волнение, низкая температура окружающей среды и др. Приём некоторых лекарственных средств: наркотические анальгетики, альфа-адреномиметики, бензодиазепины, антихолинергические препараты, трициклические антидепрессанты, антигистаминные препараты и др. Патогенез. В патогенезе острой задержки мочи участвуют механический и динамический факторы. У пожилых мужчин в ответ на постепенно нарастающую интравезикальную обструкцию (механический фактор) изменяется нервная регуляция - тонус гладкомышечных клеток m.detrusor vesicae повышается и детрузор гипертрофируется. Гистоморфологическая структура стенки мочевого пузыря постепенно изменяется: мышечные элементы замещаются соединительной тканью, развивается трабекулярность. Объём мочевого пузыря увеличивается. Процесс переходит в стадию декомпенсации - развивается гипотония гладкомышечных клеток детрузора (динамический фактор). В такой ситуации любой провоцирующий фактор (переохлаждение, приём алкоголя, приём острой пищи, длительное сидячее положение, запор) вызывает венозный застой в малом тазу, вены шейки мочевого пузыря расширяются, возникает отёк простаты, что, в свою очередь, приводит к деформации, сдавлению простатической части уретры (механический компонент). На фоне уже имеющихся патологических изменений детрузора развивается острая задержка мочи. Нередко острая задержка мочи у пожилых лиц возникает после инъекции спазмолитиков вследствие снижения тонуса детрузора, чаще при уже имеющемся урологическом заболевании (например, аденоме предстательной железы). Рефлекторная острая задержка мочи чаще наблюдается после операций, особенно у детей, в связи с нарушением нервной регуляции детрузора и наружного сфинктера мочеиспускательного канала, состоящего из поперечно-полосатых мышечных волокон. Кроме того, рефлекторная острая задержка мочи может возникнуть при травмах промежности, таза и нижних конечностей, при сильных эмоциональных потрясениях, алкогольном опьянении, испуге и истерии. КЛИНИЧЕСКАЯ КАРТИНА Острая задержка мочи характеризуется: мучительными позывами на мочеиспускание, беспокойством больного, сильными болями в надлобковой области (могут быть незначительными при медленно развивающейся задержке мочи), ощущением распирания внизу живота. У пожилых мужчин острая задержка мочи может перейти в хроническую форму и вызвать: инфекцию в мочевых путях (инфекционные агенты могут быть привнесены и при катетеризации мочевого пузыря), острый и хронический цистит и пиелонефрит, острый простатит, эпидидимит и орхит, камнеобразование в мочевом пузыре, билатеральный уретерогидронефроз, хроническую почечную недостаточность. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Острую задержку мочи дифференцируют с анурией и парадоксальной ишурией. Анурия: мочевой пузырь пуст, отсутствуют позывы на мочеиспускание, пальпация надлобковой области безболезненна. Парадоксальная ишурия: мочевой пузырь переполнен, больной не может самостоятельно мочиться, но при этом моча непроизвольно выделяется каплями. После опорожнения мочевого пузыря уретральным катетером подтекание мочи прекращается, пока мочевой пузырь вновь не переполнится. СОВЕТЫ ПОЗВОНИВШЕМУ Успокоить больного. Приём жидкости свести до минимума. До прибытия СМП приготовить ЛС, которые принимает больной. ДЕЙСТВИЯ НА ВЫЗОВЕ ДИАГНОСТИКА Сколько времени больной не мочится? Как больной мочился до острой задержки мочи? Какого цвета была моча? Что предшествовало острой задержке мочи: переохлаждение, приём алкоголя, приём острой пищи, длительное вынужденное положение (сидя), запор или понос, ущемление и воспаление геморроидальных узлов? Принимал ли больной ЛС, способствующие острой задержке мочи (диазепам, амитриптилин, дифенгидрамин, например, димедрол, атропин, платифиллин, хлоропирамин, например, супрастин, индометацин и др.? Были ли ранее приступы острой задержки мочи? Чем купировались? Наблюдается ли больной у уролога? Имеется ли аденома простаты и другие заболевания мочевыводящих путей? ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. Исследование пульса, измерение ЧСС и АД. Визуальный осмотр: выявление признаков травмы и воспаления наружных половых органов. Выявление симптомов острой задержки мочи. Симптом «шара»: выпячивание в надлобковой области у больных астенического телосложения. Пальпаторно в надлобковой области определяют образование округлой формы, эластической или плотноэластической консистенции. Пальпация болезненная из-за сильного позыва на мочеиспускание. Тупой звук при перкуссии надлобковой области (более чувствительный метод, чем пальпация). ЛЕЧЕНИЕ Срочное опорожнение мочевого пузыря путём его катетеризации эластичным катетером. Техника катетеризации. Строгое соблюдение правил асептики: используют стерильные резиновые перчатки, стерильный пинцет, проводят предварительную обработку промежности и области наружного отверстия мочеиспускательного канала ватным шариком, смоченным дезинфицирующим раствором 0,02% р-р хлоргексидина или нитрофурала, например, фурацилина, 2% р-р борной кислоты и др. Катетеризацию выполняют деликатно. Необходимо стерильный катетер обильно смазать стерильным глицеролом или вазелиновым маслом. Проведение катетера должно быть осторожное и ненасильственное. При правильно выполненной катетеризации на извлеченном катетере, а также в просвете уретры не должно быть даже малейших признаков кровотечения. У женщин предпочтительно использовать металлический женский катетер с насаженной на его конец резиновой трубкой. Катетеризация проводится в положении больной с раздвинутыми и приподнятыми бёдрами. Катетер проводят по прямой короткой женской уретре на глубину 5-8 см до получения из его просвета мочи. У мужчин применяют эластичные катетеры, которые соответствуют по диаметру просвету мочеиспускательного канала (обычно №16-20 по Шарьеру). Положение больного на спине, между ног кладут лоток для сбора мочи. Головку полового члена захватывают по венечной борозде с боков средним и безымянным пальцами левой руки (не сдавливая уретры) и удерживают в несколько натянутом кверху состоянии для расправления складчатости слизистой мочеиспускательного канала. При этом указательный и большой пальцы той же руки слегка раздвигают наружное отверстие уретры. В наружное отверстие уретры вводят катетер и проводят его в проксимальный отдел уретры плавными «шажками» по 1,5-2,5 см, постепенно подхватывая пинцетом всё вышей выше (рис. 7-2). Производят полное опорожнение мочевого пузыря в подготовленный лоток. Рис. 7-2. Катетеризация мочевого пузыря катетером Нелатона.
Наиболее частым осложнением катетеризации мочевого пузыря является уретральная (резорбтивная) лихорадка. Форсированная, грубая катетеризация может привести к повреждению мочеиспускательного канала и образованию ложных ходов. Противопоказания к катетеризации мочевого пузыря: острый уретрит и эпидидимит (орхит), острый простатит и/или абсцесс предстательной железы, травма уретры. ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ Экстренная госпитализация больных с острой задержкой мочи показана при: наличии противопоказаний к катетеризации мочевого пузыря: уретроррагия, острый уретрит, эпидидимит, орхит, простатит, травма уретры, затруднение в проведении катетера (не более 2 попыток!), отсутствие восстановления самостоятельного мочеиспускания после повторных катетеризации мочевого пузыря, продолжительность острой задержки мочи более 2 сут. Больных с повреждением уретры транспортируют в положении лёжа на спине с разведёнными и слегка согнутыми в тазобедренных и коленных суставах ногами, с валиком под коленными суставами и подушкой под головой. РЕКОМЕНДАЦИИ ОСТАВЛЕННЫМ ДОМА ПАЦИЕНТАМ После разрешения острой задержкой мочи показано обследование и наблюдение урологом поликлиники, подбор адекватной дозы ЛС из группы альфа-адреноблокаторов (например, доксазозин). ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ Самолечение, приём диуретиков. Неумелая катетеризация. Использование металлического катетера.
АНУРИЯ Анурия - отсутствие поступления мочи в мочевой пузырь. При анурии происходит уменьшение продукции мочи (менее 100 мл/сут, т.е. менее 5 мл/час). Анурия - крайне опасный для жизни симптом. КЛАССИФИКАЦИЯ Выделяют следующие формы анурии: секреторную (аренальную, преренальную, ренальную), вследствие нарушения выделения мочи, и экскреторную (постренальную), при которой нарушено выведение мочи. Аренальная анурия (ренопривная) наблюдается при врождённой аплазии обеих почек, случайном или преднамеренном удалении обеих почек или единственной функционирующей почки. Преренальная анурия (гемодинамическая) возникает в результате прекращения или недостаточного притока крови к почке. Ренальная анурия (паренхиматозная) вызвана поражением почечной паренхимы. Постренальная анурия (обструктивная) - следствие острого нарушения оттока мочи. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Преренальная анурия обусловлена гиповолемией и артериальной гипотензией. К преренальной анурии приводят следующие причины: уменьшение сердечного выброса (кардиогенный шок, тампонада сердца, аритмии, сердечная недостаточность, ТЭЛА, кровотечения), системная вазодилатация (токсический шок при сепсисе, применение вазодилататоров), секвестрация жидкости в тканях (панкреатит, перитонит, цирроз печени, нефротический синдром), обезвоживание при рвоте, диарее, применении диуретиков или слабительных средств, ожогах. Нарушение обшей гемодинамики с резким обеднением почечного кровообращения приводят к почечной ишемии, при её усугублении возникает ишемический некроз эпителия почечных извитых канальцев, поэтому преренальная анурия может перейти в ренальную. Ренальная анурия имеет следующие причины: исход преренальной анурии: внутриканальцевая блокада пигментами (миоглобином при синдроме длительного раздавливания, длительном астматическом статусе, комах и др., гемоглобином при гемолизе эритроцитов, белковыми цилиндрами при миеломной нефропатии, парапротеинемии, кристаллами мочевой кислоты, оксалатами, воспалительные и обменные заболевания почек (гломерулонефрит, пиелонефрит, амилоидоз, геморрагическая лихорадка с почечным синдромом, острый тубулоинтерстициальный нефрит), поражения почечных сосудов (системная склеродермия, системные некротизирующие васкулиты, злокачественная артериальная гипертензия, тромбоз почечных артерий и вен и др.). Постренальная анурия - острое нарушение оттока мочи из почек в мочевой пузырь, возникающее в результате окклюзии верхних мочевыводящих путей. Для развития постренальной анурии нередко достаточно односторонней обструкции, а во второй почке рефлекторно возникает афферентная вазоконстрикция и развивается анурия. Причины постренальной анурии: мочекаменная болезнь, преимущественно в виде камней мочеточника, внешнее сдавление мочевых путей при ретроперитонеальном фиброзе, рак матки, яичников и др., обтурация мочеточника единственной почки. КЛИНИЧЕСКАЯ КАРТИНА Анурия характеризуется отсутствием позывов к мочеиспусканию. Ранние симптомы анурии всегда связаны с её причиной (в частности, при обструкции мочеточников может быть почечная колика). При анурии отмечают нарушения водно-электролитного обмена, гиперкалиемию, нарушения кислотно-основного состояния, нарастающую азотемию, поражение ЦНС (уремическая интоксикация), дыхание Куссмауля, уремический отёк лёгких, острые бактериальные и небактериальные воспаления органов. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА Анурию дифференцируют с острой задержкой мочи. Симптомы острой задержки мочи: сильные боли в надлобковой области, мучительные и бесплодные позывы к мочеиспусканию, чувство переполнения мочевого пузыря, при пальпации и перкуссии определяется увеличенный мочевой пузырь.
ДЕЙСТВИЯ НА ВЫЗОВЕ ДИАГНОСТИКА Сколько времени отсутствует мочеиспускание? Было ли воздействие нефротоксических факторов? Имеются ли у больного заболевания, приводящие к анурии (мочекаменная болезнь, заболевание предстательной железы, гинекологические заболевания, заболевания сердца и т.д.)? Отмечались ли эпизоды почечной колики? Какие симптомы сопутствуют анурии? ОСМОТР Необходимо провести оценку общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. Визуальный осмотр: положение больного, цвет кожных покровов и видимых слизистых оболочек, наличие отёков или симптомов уменьшения ОЦК (запавшие глазные яблоки, сухость в подмышечных впадинах, сухость слизистых оболочек носовой или ротовой полостей, продольные складки на языке). Оценка тургора кожи, мышечного тонуса. Исследование пульса, регистрация ЧСС (тахикардия, брадикардия, аритмия). Измерение АД: при систолическом АД <70 мм рт.ст. может развиться преренальная анурия. Аускультация лёгких (при уремическом отёке лёгких прослушиваются влажные разнокалиберные хрипы над всей поверхностью лёгких). Пальпация и перкуссия брюшной полости на наличие свободной жидкости. Наличие неврологических симптомов. ЛЕЧЕНИЕ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ Основная задача - экстренная госпитализация в стационар для уточнения причины анурии и лечения. При анурии, возникшей на фоне шока, проводят симптоматическую терапию: обеспечивают внутривенный доступ и начинают болюсное введение жидкости - 1000 мл 0,9% р-ра натрия хлорида с целью восполнения ОЦК, при сохраняющейся артериальной гипотензии показано внутривенное капельное введение допамина со скоростью 4-10 мкг/кг/мин), но не более 15-20 мкг/кг/мин) (развести 200 мг допамина в 400 мл 0,9% р-ра натрия хлорида или 5% р-ре декстрозы и вводить по 2-11 капель в мин) до достижения систолического АД 90 мм рт.ст., при брадикардии вводят атропин в дозе 0,5-1 мг (0,1% р-р 0,5-1,0 мл) в/в струйно (при необходимости через 5 мин введение повторяют до общей дозы 3 мг). При цианозе, диспноэ, сухих хрипах показано проведение кислородотерапии. При остановке дыхания и/или кровообращения проводят сердечно-лёгочную реанимацию. Постоянный контроль ЧСС, АД, диуреза. ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ При любой форме анурии показана экстренная госпитализация в урологическое отделение. ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ Применение фуросемида (лазикс), осмотических диуретиков или инфузионной терапии при постренальной анурии. Проведение катетеризации мочевого пузыря на догоспитальном этапе при анурии нецелесообразно, так как приводит к потере времени и задержке экстренной госпитализации.
П0ЧЕЧНАЯ КОЛИКА Почечная колика - приступ резких болей, возникающий при острой обструкции верхних мочевыводящих путей. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Самая частая причина почечной колики - мочекаменная болезнь, которая возникает при обтурации камнем просвета мочеточника. Другие причины почечной колики: острый и хронический пиелонефрит (продукты воспаления: слизь, фибрин, эпителий, лейкоциты), опухоль почки (гематурия в виде сгустков), туберкулёз почки (некротическая ткань сосочка), травма почки (сгустки крови или внешнее сдавление верхних мочевых путей урогематомой), субкапсулярная гематома почки после дистанционной литотрипсии, эмболия почечной артерии, гинекологические заболевания, заболевания забрюшинного пространства (ретроперитонеальный фиброз и др.). Патогенез. При почечной колике нарушается пассаж мочи по верхним мочевыводящим путям в результате их внутренней окклюзии или внешнего сдавления, что приводит к резкому повышению давления в чашечно-лоханочной системе, отёку паренхимы и растяжению фиброзной капсулы почки (рис. 7-3).
Рис. 7-3. Патогенез почечной колики.,,
Факторы риска мочекаменной болезни: семейный анамнез (наличие мочекаменной болезни у ближайших родственников), эпизод мочекаменной болезни в анамнезе (вероятность рецидива мочекаменной болезни в течение 20 лет составляет 60%), повышенные физические нагрузки, длительная гипертермия, заболевания, предрасполагающие к развитию конкрементов (инфекции мочевых путей, тубулярный почечный ацидоз, саркоидоз, гиперпаратиреоидизм), повышенная потеря жидкости (илеостома, мальабсорбция), приём плохорастворимых ЛС. КЛИНИЧЕСКАЯ КАРТИНА Основным симптомом почечной колики является боль. Боль внезапная, постоянная и схваткообразная, продолжительность от нескольких минут до 10-12 ч, локализована в поясничной области и/или подреберье. Боль, особенно в первые 1,5-2 ч, заставляет пациента метаться, менять положение тела, удерживать ладонь на пояснице со стороны боли, что, как правило, не приносит облегчения. У детей младшего возраста локализация боли при почечной колике - область пупка. Боль часто сопровождается рвотой (острый приступ боли длится 15-20 мин). Ребёнок плачет, испуган. Возможно повышение температуры тела до 37,2-37,3°С. У беременных почечная колика может развиться в III триместре беременности. При этом клиническая картина чаше соответствует обструкции верхних двух третей мочеточника. Иррадиация боли: по ходу мочеточника в подвздошную, паховую области, мошонку, половой член, влагалище и половые губы. Иррадиация зависит от локализации камня, который останавливается чаще в местах физиологических сужений мочеточника: лоханочно-мочеточниковый сегмент - иррадиация в мезогастральную область, перекрест мочеточника с подвздошными сосудами - паховая область и наружная поверхность бедра, юкставезикальный (предпузырный) отдел - могут быть ложные позывы к дефекации и учащённое мочеиспускание, интрамуральный отдел (внутри стенки мочевого пузыря) - боль иррадиирует в головку полового члена и может сопровождаться учащённым мочеиспусканием, болями в уретре. Дизурия (непостоянная). Другие симптомы. Почечную колику часто сопровождают: тошнота и рвота, не приносящие облегчения (возникают почти одновременно с болью в пояснице), головокружение и обморок, парез кишечника разной степени выраженности, брадикардия, умеренное повышение АД, гематурия, олиго- и анурия. Осложнения: острый обструктивный пиелонефрит, инфекционно-токсический шок, уросепсис, снижение функций почки, формирование стриктуры мочеточника. Камни размером менее 5 мм в 98% случаев отходят самостоятельно. После прекращения приступа почечной колики сохраняются тупые боли в поясничной области, но самочувствие пациента улучшается. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА В первую очередь почечную колику необходимо дифференцировать с «острым животом». «Острый живот» (острый аппендицит, печёночная колика, острый холецистит, острый панкреатит, прободная язва желудка или двенадцатиперстной кишки, кишечная непроходимость, расслоение аорты, тромбоз мезентериальных сосудов, острый аднексит, внематочная беременность, перекрут кисты яичника). Другие заболевания: грыжа межпозвонкового диска, межрёберная невралгия (боль не схваткообразная, зависит от положения тела), опоясывающий лишай Herpes zoster. СОВЕТЫ ПОЗВОНИВШЕМУ Постельный режим, тепловые процедуры (грелка на область поясницы, горячая ванна). Не принимать жидкость во время болевого приступа. При резкой боли разрешено принять спазмолитики из домашней аптечки. Мочиться следует в сосуд и просматривать его на предмет отхождения камня. Подготовить ЛС, которые принимает больной, до прибытия СМП. НА ВЫЗОВЕ Диагностика Начало боли носило характер внезапности? Имеется ли иррадиация боли? Происходит ли изменение иррадиации с течением времени? Есть ли жалобы на повышение температуры тела, тошноту, рвоту? Сохранено ли мочеиспускание? Были ли ранее приступы почечной колики? Наличие мочекаменной болезни в анамнезе у пациента? Имеется ли мочекаменная болезнь в анамнезе у ближайших родственников? ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения (пульс, ЧСС, АД, частота дыхания). Оценка положения больного (двигательное беспокойство, непрерывная смена положения тела). Осмотр и пальпация живота - живот участвует в акте дыхания, отсутствует напряжение мышц передней брюшной стенки и симптомы раздражения брюшины. Выявление симптомов почечной колики: симптом поколачивания - положительный при выявлении болезненности на стороне поражения (постукивание следует проводить крайне осторожно во избежание разрыва почки), пальпация поясничной области (болезненность на стороне поражения). Наличие ассоциированных симптомов: тошнота, рвота, задержка газов, стула, лихорадка и др. ЛЕЧЕНИЕ Когда диагноз почечной колики не вызывает сомнения, проводят вначале экстренные лечебные мероприятия, а затем срочную госпитализацию больного. Для купирования болевого синдрома применяют ненаркотические анальгетики в комбинации со спазмолитиком. Препарат выбора метамизол натрия (баралгин М, ревалгин и др.) Взрослым и подросткам старше 15 лет: вводят в/в медленно 2 мл со скоростью 1 мл в течение 1 мин. Перед введением инъекционного раствора его следует согреть в руке. В период лечения не рекомендуют принимать спиртные напитки. Возможно окрашивание мочи в красный цвет за счёт выделения метаболитов (клинического значения не имеет). Расчёт дозы для детей: 3-12 мес (5-8 кг) только в/м 0,1-0,2 мл, 1-2 года (9-15 кг) в/в 0,1-0,2 мл или в/м 0,2-0,3 мл, и 3-4 года (16-23 кг) в/в 0,2-0,3 или в/м 0,3-0,4 мл, 5-7 лет (24-30 кг) в/в 0,3-0,4 мл, 8-12 лет (31-45 кг) в/в 0,5-0,6 мл, 12-15 лет в/в 0,8-1 мл. Кеторолак в/в 30 мг 1 мл, дозу необходимо вводить не менее чем за 15 с или в/м. Дротаверин вводят в/в медленно 40-80 мг 2% р-р 2-4 мл). Нитроглицерин (допустимо использование в качестве спазмолитика) под язык в таблетках (0,25 мг или 1/2 таблетки) или аэрозоле (400 мкг или 1 доза). Контроль ЧСС, АД, диуреза. ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ Экстренной госпитализации в урологическое отделение подлежат больные в случае: некупирующейся почечной колики, наличия клинических признаков осложнений, двусторонней почечной колики или при единственной почке. Транспортировку осуществляют на носилках в положении лёжа. Если диагноз почечной колики вызывает сомнение, больных следует госпитализировать в приёмное отделение многопрофильного стационара. Допустимо оставить на амбулаторное лечение больных молодого и среднего возраста при их отказе от госпитализации в случае: удовлетворительного стабильного состояния, отсутствия признаков осложнений, умеренного болевого синдрома, хорошего эффекта от введения анальгетиков, возможности амбулаторного обследования, контроля и лечения. РЕКОМЕНДАЦИИ ДЛЯ ОСТАВЛЕННЫХ ДОМА БОЛЬНЫХ Домашний режим. Диета №10, при уратном уролитиазе диета №6. Тепловые процедуры: грелка на область поясницы, горячая ванна (температура 40-50°С). Своевременно опорожнять мочевой пузырь, тщательно соблюдать правила личной гигиены. Мочиться в сосуд и просматривать его на предмет отхождения камней. Если возникает повторный приступ почечной колики, появляется лихорадка, тошнота, рвота, олигоурия, а также, если состояние больного прогрессивно ухудшается, следует незамедлительно вызвать СМП, так как больному в подобной ситуации показано стационарное обследование и лечение. Всем больным, оставленным на амбулаторное лечение, рекомендуют обратиться к урологу поликлиники для дообследования с целью установления причины почечной колики. Нередко подобные больные нуждаются в дальнейшем стационарном лечении. ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ Введение наркотических анальгетиков. Стимуляция диуреза при развитии анурии на фоне почечной колики. Одновременное назначение нескольких анальгетиков.
ГЕМАТУРИЯ Гематурия - примесь крови в моче. Причиной вызова СМП является макрогематурия (видимая невооружённым глазом). ЭТИОЛОГИЯ Урологическая патология: аденома и рак простаты, опухоль почек и мочевыводящих путей, мочекаменная болезнь, травма почек и мочевыводящих путей, папилломы, туберкулёз, некротический папиллит, гидронефроз, аневризмы, форникальное кровотечение. Заболевания почек и мочевыводящих путей: геморрагическая лихорадка с почечным синдромом, гломерулонефрит, пиелонефрит, тромбоз почечных вен, поликистоз почек, тромбоэмболия почечной артерии, амилоидоз почек, геморрагический васкулит, застойная почка, острая почечная недостаточность, геморрагический цистит. Другие заболевания и причины: гемофилия, гипофибриногенемия передозировка антикоагулянтов. Наиболее частые причины макрогематурии: опухоль почек и мочевыводящих путей, инфекции мочевыводящих путей, травма почек и мочевыводящих путей, мочекаменная болезнь, приём некоторых ЛС (антикоагулянтов, ненаркотических анальгетиков, циклофосфамида и др.). ПАТОГЕНЕЗ При раке почки опухоль может прорастать в чашечно-лоханочную систему, нарушая целостность сосудистой стенки. Если опухоль не сообщается с чашечно-лоханочной системой, а
|
||||
|
Последнее изменение этой страницы: 2016-04-19; просмотров: 1416; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.144.37.178 (0.013 с.) |