
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Сестринский процесс при уходе за больными с предопухолевыми, доброкачественнымиСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
Глава 22 Сестринский процесс при уходе за больными с предопухолевыми, доброкачественными И злокачественными опухолями. В целом по Российской Федерации продолжается рост онкозаболевае-мости и смертности. Онкогическая заболеваемость на 95% представлена раком шейки матки, эндометрия, яичников. Основной проблемой оста-ется поздняя диагностика злокачественных новообразований в амбула-торно – поликлинических учреждениях и рост запущенных форм, что обусловленно недостаточным использованием современных методов ранней диагностики, отсутствием систематических профосмотров, диспанснрного наблю-дения за больными с хроническими, фоновыми и предраковыми заболе-ваниями, недостаточной онконастороженностью медицинского персона-ла. Медицинская сестра должна уметь выявлять у пациентки нарушенные потребности, связанные с онкозаболеванием, определять действительные проблемы в связи с имеющимися жалобами, потенциальные проблемы, связвнные с прогрессированием заболевания и возможными осложне-ниями онкозаболевания и наметить план сестринского процесса, для ре-шения которого должна осуществлять независимые и зависимые вмеша-тельства. Медицинская сестра должна быть грамотным, чутким, внимательным и заботливым специалистом, оказывающим помощь женщинам, умею-щим провести беседу о ее состоянии, методах обследования, лечения, вселить уверенность в благоприятный исход лечения. Медицинская сестра должна быть настоящим помошником для врача при выполнении назначений, дополнительных методов исследования. Опухоли наружных половых органов. Доброкачественные опухоли вульвы. Фиброма (рис. 147) - опухоль соединительнотканного характера округ-лой или овальной формы, чаше одиночная, на широком основании или на ножке. Локализуется чаще в толще большой половой губы или под слизистой оболочкой преддверия влагалища. Растет медленно, озлока-чествляется только десмоидная фиброма.
Рис. 147 Фиброма вульвы в виде обширного полиповидного разрастания. Миома л окализуется в толще большой половой губы, имеет плотно-эластическую консистенцию, подвижна, растет медленно. Липома развивается из жировой или соединительной ткани (фиброли-пома), локализуется в области лобка или больших половых губ, мягкой консистенции, округлой формы, имеет капсулу, не спаяна с кожей, растет медленно.
Гемангиома возникает на основе врожденного порока развития сосудов кожи и слизистых оболочек наружных половых органов. Чаще развивается в области больших половых губ в виде узла, синюшного или багрового пятна, возвышающегося над уровнем кожи или слизистой. Опухоль быстро растет и достигает больших размеров, распространяясь на влагалище и шейку матки. Лимфангиома развивается из лимфатических сосудов кожи, имеет полости различной величины и формы, содержащие белковую жидкость. Опухоль состоит из мелкобугристых узлов с синеватым оттенком, сли-вающихся между собой. Диагностика. Проводится осмотр наружных половых органов, кольпоскопия, для постановки окончательного диагноза проводится биопсия опухоли. Лечение больных с доброкачественными опухолями наружных половых органов хирургическое. Иногда применяют электрокоагуляцию, крио-деструкцию и лазер СО2. Фоновые и предраковые заболевания Лечение. 1. При сочетании с воспалительными процессами вульвы и влагалища – этиотропное противовоспалительное лечение (противотрихомонадное, противогрибковое, противовирусное, противохламидийное). 2. Нельзя применять такие средства, как облепиховое масло, масло ши-повника, мазь с алоэ и другие биостимуляторы. Они могут способст-вовать усилению пролиферативных процессов и возникновению диспла-зии шейки матки. 3. К наиболее эффективным методам лечения лейкоплакии шейки матки относятся: криодеструкция и СО2 - лазерная вапоризация, радиовол-новая хирургия в режиме коагуляции. 4. При сочетании лейкоплакии с деформацией и гипертрофией шейки матки целесообразно применение хирургических методов лечения в стационаре: ножевой, лазерной, радиоволновой или электроконизации; клиновидной или конусовидной ампутации шейки матки.
Эритроплакия - это уплощение и истончение пласта многослойного плоского эпителия за счет атрофии функционального и промежуточного слоев (сниженное ороговение). При осмотре в зеркалах определяютсяучастки гиперемии неправильной формы, легко кровоточат. Кольпоскопическ и видны красные участки резко истонченного эпителия, сквозь который просвечивает подлежащая ткань.
Гистологически наблюдается истончение плоского эпителия, наблюдается атипическая гиперплазия базальных и парабазальных клеток. Лечение то же, что и при лейкоплакии.
Полип цервикального канала (фото 77,78) -очаговая пролиферация эндоцервикса, при которой древовидные выросты соединительной ткани выступают в просвет шеечного канала или за его пределы, покрыты цилиндрическим эпителием, могут быть единичными или множественными, возникают у женщин после 40 лет на фоне гиперэстрогении. При осмотре в зеркалах в просвете цервикального канала видны ок-руглые образования красного или розового цвета. По гистологическому строению выделяют железистые, железисто - фиброзные, фиброзные по-липы. Полип имеет ножку толстую или тонкую, может свисать во влагалище.
Фото 77. Крупный полип шейки матки, исходящий из эндоцервикса, пок- рытый плоским незрелым эпителием, до и после обработки раствором Лю-голя.
Фото 78. Множественные полипы на фоне эктопии, покрытые ЦЭ.
Кольпоскопически выявляется эпителиальный покров полипа: цилин-дрический эпителий или плоский эпителий. Гистологически структура полипов характеризуется наличием соедини-тельнотканной ножки, покрытой эпителием, в толще которой образуют-ся железистые или железисто-фиброзные структуры. I. Эпителиальные опухоли. A. Серозные опухоли. 1. Доброкачественные: цистаденома и папиллярная цистаденома; поверх-ностная папиллома; аденофиброма и цистаденофиброма. 2. Пограничные (потенциально низкой степени злокачественности): цис-таденома и папиллярная цистаденома; поверхностная папиллома; адено-фиброма и цистаденофиброма. 3. Злокачественные: аденокарцинома, папиллярная аденокарцинома и папиллярная цистаденокарцинома; поверхностная папиллярная карци-нома; злокачественная аденофиброма и цистаденофиброма. Б. Муцинозные опухоли. 1. Доброкачественные: цистаденома; аденофиброма и цистадено-фиброма. 2. Пограничные (потенциально низкой степени злокачественности): цис-таденома; аденофиброма и цистаденофиброма. 3. Злокачественные: аденокарцинома и цистаденокарцинома; злокачест-венная аденофиброма и цистаденофиброма. B. Эндометриоидные опухоли. 1. Доброкачественные: аденома и цистаденома; аденофиброма и циста-денофиброма. 2. Пограничные (потенциально низкой степени злокачественности): аденома и цистаденома; аденофиброма и цистаденофиброма. 3. Злокачественные: а) карцинома, аденокарцинома, аденоакантома, злокачественная адено-фиброма и цистаденофиброма; эндометриоидная стромальная саркома; мезодермальные (мюллеровы) смешанные опухоли. Г. Светлоклеточные (мезонефроидные) опухоли: доброкачествен-ные: аденофиброма; пограничные (потенциально низкой степени злока-чественности); злокачественные: карцинома и аденокарцинома. Д. Опухоли Бреннера: доброкачественные; пограничные (пограничной злокачественности); злокачественные. Таблица 14. Лечение железистой гиперплазии эндометрия.
Е. Смешанные эпителиальные опухоли: доброкачественные; погра-ничные (пограничной злокачественности); злокачественные. B. Гинандробластома. IV. Герминогенные опухоли. A. Дисгерминома. B. Эмбриональная карцинома. Г. Полиэмбриома. Д. Хорионэпителиома. Е. Тератомы. 1. Незрелые. 2. Зрелые: солидные; кистозные (дермоидная, дермоидная киста с малиг-низацией). 3. Монодермальные (высокоспециализированные): струма яичника; кар-циноид; струма яичника и карциноид; другие. V. Гонадобластома. Рак вульвы Заболевают в основном женщины 60-69 лет. Чаще рак вульвы поражает большие половые губы, периуретральную область и заднюю спайку, в последнюю очередь вовлекается мочеиспускательный канал (фото 89). Клиника. Если опухоли вульвы не предшествовали нейродистрофи-ческие процессы, то на ранних стадиях заболевания симптомы выраже-ны незначительно и проявляются возникновением дискомфорта (зуд, жжение), а затем развитием небольшой язвы.
Фото 89. Рак вульвы. По мере прогрессирования заболевания выраженность этих симптомом увеличивается. При инфильтрации подлежащих тканей появляются боли в области промежности, рези и жжение при мочеиспускании, особенно при инфильтрации наружного отверстия мочеиспускательного канала. Образование значительного массива опухоли приводит к появлению обильных, зловонных выделе-ний с примесью крови, кровотечению. При развитии рака на фоне дистрофических изменений ведущим симп-томом является зуд, приступообразный, усиливающийся ночью. Изме-нение кожи и слизистой оболочки соответствуют клиническим проявле-ниям крауроза и лейкоплакии вульвы. Очаги лейкоплакии уплощаются, грубеют, возникает уплотнение подлежащего пласта кожи, на поверх-ности лейкоплакии организуется язва с плотными краями. Отмечается частое и быстрое метастозирование, что связано с развитой лимфотической сети вульвы. Сначала поражаются паховые лимфоузлы, а затем подвздошные и поясничные лимфоузлы. Отмечено поражение лимфоузлов с противоположной стороны, в связи с обилием анастомозов между внутри и внеорганными лимфатическими сосудами. Диагностика. При осмотре наружных половых органов следует обратить внимание на размеры первичного очага; фон, на котором развивалась злокачественная опухоль; локализацию процесса, характер роста опухоли, состояние подлежащих тканей. Влагалищно-абдоминальное и ректовагинальное исследования проводят с целью исключения метастатического характера опухоли и установления степени распространенности процесса. Определяют состояние лимфатических узлов в паховой, бедренной и подвздошной областях. В диагностике также используется вульвоскопия, цитологическое исследование отпечатков с опухоли, гистологическое исследование материалов биопсии, ультразвуковая томография паховых, бедренных и подвздошных лимфатических узлов; по показаниям - цистоскопия, экскреторная урография, рентгенография грудной клетки, цитологическое исследование пунктатов из лимфатических узлов.
Лечение. При лечении преинвазивного рака вульвы методом выбора является вульвэктомия или криодеструкция у женщин молодого возраста. У больных микроинвазивным раком - простая вульвэктомия. При I стадии (опухоль до 2 см, ограниченная вульвой, регионарные метастазы не определяются) - лечение хирургическое. Проводиться ради-кальная вульвэктомия. При отсутствии противопоказаний объем опера-ции дополняется паховобедренной лимфаденэктомией. При локализации опухоли в области клитора, наличии пальпируемых лифматических узлов, но не подозрительных на метастазы, проводится радикальная вульвэктомия и пахово-бедренная лимфаденэктомия. При наличии противопоказаний к хирургическому лечению проводится лучевая. При II стадии (опухоль более 2 см в диаметре, ограниченная вульвой, регионарные метастазы не определяются) - радикальная вульвэктомия и пахово-бедренная лимфаденэктомия. После операции на зону вульвэк-томии воздействуют лучевой терапией. При наличии противопоказаний к комбинированному лечению - сочетанное лучевое лечение по ради-кальной программе. На область регионарных паховых лимфоузлов про-водится дистанционная гамма-терапия. При III стадии (ограниченном местном распространении и регионарных смещаемых метастазах) - радикальная вулъвэктомия, пахово-бедренная лимфаденэктомия, дополняемая по показаниям подвздошной лимфаденэктомией и последующим дистанционным облучением зоны вульвэктомии. При противопоказаниях к комбинированному лечению-сочетанная лучевая терапия по радикальной программе. При значительном местном или местнорегионарным распространении опухоли перед операцией проводится лучевое лечение: дистанционное облучение вульвы, внутриполостная гамма-терапия c последую-щей радикальной вульвэктомией и пахово-бедренной лимфаденэкто-мией, дополняемой по показаниям подвздошной. После операции прово-дится облучение зоны вульвэктомии. При противопоказаниях к комбинированному лечению - сочетанная лучевая терапия по радикальной программе. IV стадия (опухоль распространяется на верхнюю часть уретры и/или мочевой пузырь, и/или прямую кишку, и/или кости таза с наличием или отсутствием регионарного метастазирования) - лучевая терапия по инди-видуальному плану, дополняемая полихимиотерапией (фторурацил, винкристин, блеомицин, метотрексат). Профилактика. Рак вульвы редко развивается на фоне здоровых тканей. Ему предшествуют и сопутствуют дисплазия и/или преинвазив-ный рак. Поэтому первичной профилактикой рака вульвы является выяв-ление во время профилактических осмотров 1 раз в полгода фоновых дистрофических процессов; уточнение гистологического строения изме-ненных тканей, адекватное лечение фоновых процессов, выявление и хирургическое лечение дисплазии, преинвазивного рака наружных поло-вых органов.
Рак влагалища
Рак влагалища может быть первичным и метастатическим (при локали-зации первичной опухоли в другом органе). Первичный рак влагалища встречается редко, составляя 1-2%. Метастатические опухоли влагалища наблюдаются чаще. Если одновременно находят плоскоклеточный рак шейки матки и влагалища, то данное наблюдение относят к раку шейки матки. При поражении раковой опу-холью вульвы и влагалища ставят диагноз «рак вульвы». Рак влагалища поражает женщин любого возраста, но преимущественно в 50-60 лет. В группу риска включаются женщины в возрасте 50-60 лет, имеющие следующие факторы риска: хронические раздражения, в связи с ноше-нием пессариев; хронические раздражения, связанные с выпадением матки и влагалища; инволютивные и дистрофические процессы; инфи-цирование ВПГ-2, ПВИ; прием диэтилстильбестрола матерью до 8 недель беременности; рак шейки матки и облучение в анамнезе. Рак шейки матки Рак шейки маткиявляется наиболее распространенным злокачест-венным заболеванием, диагностируется с частотой 8-10 случаев на 100000 женщин.
Рис. 155 Эндофитная форма рака шейки матки спереходом на тело матки.
Рис. 157 Эндофитная форма рака шейки матки с распространением на параметрий и придатками. Рис. 158 Эндофитная форма рака шейки матки с переходом на тело матки и стенку влагалища. Наибольшая частота рака шейки матки наблюдается в перименопау-зальном периоде – 32,9% реже в 30-39 лет. Пик заболеваний приходится на возраст 40-60 лет, а при преинвазивном раке – 25-40 лет.
Этиологические факторы риска в развитии рака шейки матки:
фоновые и предраковые заболевания шейки матки. По морфологическому строению различают варианты рака шейки мат-ки: плоскоклеточный – 85-90% случаев; железистый – 10-15% случаев; смешанный – 20% случаев. По степени дифференцировки выделяют: высоко дифференцированную форму рака; умеренно дифференцирован-ную форму рака; низкодифференцированную форму рака. Классификация рака шейки матки по стадиям (рис. 154, 155, 156, 157, 158). О стадия - преинвазивный (внутриэпителиальный) рак, Са in situ. Ia стадия - опухоль ограничена шейкой матки, инвазия в строму не более 3 мм, диаметр опухоли - не более 10 мм – микрокарцинома. Iб стадия - опухоль ограничена шейкой матки с инвазией более 3 мм. Инвазивный рак. IIа стадия - рак инфильтрирует влагалище, не переходя на нижнюю его треть (влагалищный вариант), или распространяется на тело матки (маточный вариант). IIб стадия - рак инфильтрирует параметрий на одной или обеих сторонах, не переходя на стенку таза (параметральный вариант). IIIa стадия - рак инфильтрирует нижнюю треть влагалища или имеются метастазы в придатках матки; регионарные метастазы отсутствуют. III6 стадия - рак инфильтрирует параметрий на одной или обеих сторонах до стенки таза или имеются регионарные метастазы в лимфатических узлах таза, или определяются гидронефроз и нефункцио-нирующая почка, обусловленная стенозом мочеточника. IVa стадия - рак прорастает мочевой пузырь или прямую кишку. IV6 стадия - определяются отдаленные метастазы за пределами таза.. Клиническая картина. Основные симптомы: ациклические (кон-тактные) кровянистые выделения, бели (частично с прожилками крови), а при растространение опухоли боли. Тупые ноющие (чаще ночные) боли в нижних отделах живота, быстрая утомляемость, раздражитель-ность характерны для пре- и микроинвазивного рака шейки матки. При прогрессировании процесса могут возникать угрожающие жизни крово-течения. При распространение процесса на мочевой пузырь и прямую кишку появляются упорные циститы, запоры и др; при сдавлении мочеточников раковым инфильтратом возможны нарушения пассажа мочи, гидро- и пионефроз. Метастазы рака шейки матки и их диагностика. Метастазирование рака шейки матки осуществляется преимущественно по лимфатической системе, в конечной стадии заболевания лимфатический путь распрост-ранения раковой опухоли может сочетаться с гематогенным. Наиболее часто рак шейки матки метастазирует в легкие, печень, кости, почки и другие органы. Диагностика. При осуществлении не зависимых вмешательств сестринского процесса медицинская сестра должна подготовить врачу акушер-гинекологу необходимый инструментарий, стерильный материал для осмотра шейки матки в зеркалах, проведения ректовагинального, ректоабдоминального исследований; при независимых сестринских вмешательствах медицинская сестра по указанию врача готовит все необходимое для проведения кольпоскопии (простой, расширенной), и при необходимости биопсии шейки матки, При осмотре шейки матки в зеркалах при экзофитной форме рака шейки матки обнаруживаются бугристые образования красноватого цвета, с участками некроза, имеющими серый цвет. Опухоль напоминает «цветную капусту». Для эндофитной формы характерно увеличение и уплотнение шейки матки, изъязвление в области наружного зева. При раке шеечного канала на поверхности шейки матки особых видимых глазом изменений нет. При растространение процесса на влагалище отмечаются сглаживание складок, белесоватость стенок. Ректовагинальное и ректоабдоминальное исследования уточняют степень распространения процесса на параметральную клетчатку, стенки влагалища, малого таза. При кольпоскопии определяются определяются штопорообразные сосуды расположен-ные по периферии красноватых просовитых разрастаний с кровоизлия-ниями. Проба Шиллера устанавливает границы патологически измененных участков шейки матки, которые остаются негативными к раствору Люголя. Расширенная кольпоскопия позволяет обнаружить подозрительные участки для биопсии шейки матки, гистологического исследования полученной ткани. Биопсию следует производить широко, клиновидно иссекая скальпелем патологически измененный участок шейки матки в пределах здоровой ткани. Лечение инвазивного рака. I стадия - комбинированное лечение в двух вариантах: дистанционное или внутриполостное облучение с последующей расширенной экстирпа-цией матки с придатками или расширенная экстирпация матки с после-дующей дистанционной терапией. При наличии противопоказаний к хирургическому вмешательству - сочетанная лучевая терапия (дистан-ционное и внутриполостное облучение). II стадия - в большинстве случаев применяется сочетанный лучевой ме-тод; хирургическое лечение показано тем больным, у которых лучевая терапия не может быть проведена в полном объеме, а степень местного распространения опухоли позволяет произвести радикальное оператив-ное вмешательство. III стадия — лучевая терапия в сочетании с общеукрепляющим и дезин-токсикационным лечением. IV стадия — симптоматическое лечение. Прогноз. Пятилетнее выживание больных микрокарциномой составляет 80-90%, I стадией рака шейки матки – 75-80%, II стадией - 60%, III стадией - 35-40%. Лечение больных раком шейки матки, сочетающимся с беремен-ностью. Беременность стимулирует рост клеток злокачественного роста. Обнаружение преинвазивного рака в I триместре беременности являет-ся показанием к ее прерыванию с обязательным выскабливанием шееч-ного канала и последующей конизацией шейки матки; во II и III три-местрах возможно сохранение беременности до срока родов с дина-мическим кольпоскопическим и цитологическим контролем. При Iб и II стадиях рака в I и II триместрах проводится расширенная экстирпация матки с придатками с последующей лучевой терапией; в III триместре беременности лечению рака шейки матки предшествует кесарево сечение. Больным III стадией рака в I и II триместрах проводится преры-вание беременности или ампутация тела матки с последующей лучевой терапией; в III триместре беременности — кесарево сечение, ампутация тела матки, сочетанная лучевая терапия. После проведения хирургического лечения без использования адьювантной химиотерапии необходимо наблюдать за больной не реже 1 раза в 3 мес с проведением клинического, ультразвукового и иммунологического (определение уровня онкомаркеров в сыворотку крови) методов исследования.
Профилактика рака шейки матки.
Рак тела матки.
Пик заболеваемости раком тела матки приходиться на 50-60 лет. В пожилом и старческом возрасте заболеваемость раком тела матки остает-ся высокой. В группу риска по развитию рака матки входят женщины с нейрообменными нарушениями: диэнцефальный синдром, ожирение, сахар-ный диабет, гипертоническая болезнь и другие; гормонально-зави-симыми нарушениями функции женских половых органов: ановуля-ция, гиперэстрогения, бесплодие; гормонально-активные опухоли яич-ников, секретирующие эстрогены, которые в 25% случаев сопровож-даются раком эндометрия; отказом от лактации, кратковременной лактацией; отсутствием половой жизни; отсутствием беременностей, отсутствием родов; отягощенной наследственностью; поздним наступ-лением менархе, поздним наступлением менопаузы (старше 50-52 года); применение для лечения эстрогенных препаратов без дополнительного назначения гестогенов. Т - первичная опухоль Tis - преинвазивная карцинома (Са in situ). ТО - первичная опухоль не определяется (полностью удалена при кюретаже). T1 - карцинома ограничена телом матки. T1a - полость матки до 8 см. T1b – полость матки более 8 см. Т2 - карцинома распространяется на шейку матки, но не за пределы матки. Т3 - карцинома распространяется за пределы матки, включая влагалище, но остается в преде-лах малого таза. Т4 - карцинома распространяется на слизистую оболочку мочевого пузыря или прямой киш-ки и/или выходит за пределы малого таза. Тх - недостаточно данных для оценки первичной опухоли. N - регионарные лимфатические узлы таза N0 - метастазы в регионарных лимфатических узлах не определяются. N1- имеются метастазы в регионарных лимфатических узлах таза. nx - недостаточно данных для оценки состояния регионарных лимфати-ческих узлов. М — отдаленные метастазы M0 - нет признаков отдаленных метастазов. M1 - имеются отдаленные метастазы. Мх - недостаточно данных для определения отдаленных метастазов. В каждом клиническом наблюдении символы Т, N и М группируют, что позволяет провести следующую аналогию с клинико-анатомической классификацией по стадиям: Стадия 0 - Тis; Стадия I - T1N0M0; Стадия II - T2N0M0; Стадия III -T3N0Mo; Т1-3N1М0; Стадия IV – T4 и/или m1 при любых значениях Т и N.
Рак яичников. Рак яичников по частоте занимает III место в структуре онкогинеколо-гической заболеваемости. Рак яичников занимает первое место в структуре смертности от онкологических заболеваний. Случаи пятилет-ней выживаемости при раке яичников составляют 15-25%. Заболе-ваемость начинает увеличиваться после 40 лет и продолжает нарастать до 80 лет. Высок риск развития рака яичников в период постменопаузы. Клиническая картина. Рак яичников на ранних стадиях протекает бессимптомно или имеются симптомы не характерные для рака яичников (диспепсия, чувство расширения в животе, тошнота, понос чередуется с запорами), далее отмечается нарушение менструальной функции в виде метроррагий.Заболевание протекает агрессивно, с ранним метастазированием. Клинические симптомы появляются на запущенных распространенных стадиях процесса, когда больные отмечают быструю утомляемость, слабость, потливость, похудание, ухудшение общего состояния, затруд-нение дыхания (за счет появления выпота в брюшной полости и плевре). При больших опухолях с некрозом может быть увеличение СОЭ без лейкоцитоза, субфебрильная температура (иногда фебрильная - до 38°С). Из-за механического действия опухоли на окружающие органы появ-ляются тупые ноющие боли внизу живота, реже в подложечной области или в подреберье. Боли бывают постоянными, но могут и прекращаться на определенный срок, возникает чувство рас-пирания живота. В случаях перекрута ножки опухоли боли возникают внезапно и носят острый характер. Довольно часто одним из первых признаков заболевания является увеличение размеров живота как за счет опухолевого образования в малом тазу, так и за счет асцита. При раке, сопровождающимся ранним появлением асцита, как правило, имеется диссеминация имплантатов по брюшине и органам брюшной полости. При перкуссии живота отмечается притупление в отлогих местах. При запущенных формах рака яичников (III-IV стадия) верхняя половина малого таза частично или полностью бывает заполнена конгломератом узлов опухоли, пальпируется увеличенный в размере и инфильтрированный большой сальник, обнаруживаются метастазы в пупке, надключичной области, по брюшине заднего маточно-прямокишечного углубления. При далеко зашедшем процессе нарушается менструальный цикл по типу дисфункциональных маточных кровотечений, уменьшается количество выделяемой мочи, возникают запоры. Эти особенности - бессимптомное течение, быстрое прогрессирование процесса и раннее метастазирование приводят к поздней диагностике рака яичников. Миома матки Миома матки (рис.159)- доброкачественная, иммуно- и гормонально-зависимая опухоль, которая развивается из миометрия (мышечные и соединитель-нотканные элементы). Возникновению миомы матки способствуют на-рушения эндокринного гомеостаза в звеньях цепи гипоталамус-гипофиз-яичник-матка. Различают два клинико-патогенетических варианта разви-тия миомы матки. 1. Вследствие первичных изменений: наследственная отягощенность, ин-фантилизм, первичное эндокринное бесплодие, нарушение гормональ-ных соотношений в пубертатном и постпубертатном периодах. 2. Развитие миомы на фоне вторичных изменений миометрия, вследс-твие местных вторичных изменений в рецепторных аппаратах (аборты, послеродовые осложнения, хронические воспаления половых органов и др.).
Рис. 170. Множественная миома матки.
Редким вариантом развития миомы в возрасте постменопаузы является связь с новообразованиями в молочных железах или эндометрии, вследствие повышенной гипоталамической активности. В литературе применяются следующие термины: «фибромиома», «мио-фиброма», «миома», «лейомиома», «фиброма» и другие. В зависимости от преобладания мышечной или соединительной ткани субсерозные узлы принято называть фибромиомами, так как отношение паренхимы к строме составляет 1:3, то есть в них преобладает соединительная ткань. Интрамуральные и субмукозные узлы — миомами или лейомиомами, где соотношение паренхимы к строме равно 2:1 или 3:1. Классификация миомы матки. I. По локализации: миома тела матки -95%; миома шейки матки (шеечная) -5%.
Рис. 161 Схема развития миоматозных узлов матки различной локализации (по Альбрехту).
Рис. 160. Интралигаментарно расположенные миоматозные узлы (рис. Я. С. Кленицкого). II. По форме роста: интерстициальная (межмышечная) - узел располагается в толще миометрия; субмукозная (подслизистая) - рост по направлению к полости матки; субсерозная (подбрюшинная) - рост по направлению к брюшной полости; смешанная (сочетание двух, трех форм роста); интралигаментарная (межсвязочная) (рис. 160) – рост узла между передним и задним листками широкой связки матки; забрюшинная – при экзофитном росте из нижнего сегмента матки, перешейка, шейки мтаки. На рис. 161 представлена схема развития миоматозных узлов по Альбрехту. Среди субмукозных миом выделяют рождающиеся опухоли, когда рост узла происходит по направлению к внутреннему зеву. Длительное развитие такого узла приводит к расширению цервикального канала и нередко сопровождается выходом опухоли во влагалище (рождение субмукозного узла). Клиника миомы матки. Нередко миома матки протекает бессимп-томно. Основными симптомами миомы матки являются нарушение менструальной функции, боль, рост опухоли и нарушение функции соседних органов. Гиперменструальный синдром характерен для субмукозной или множественной интерстициальной формы. Продолжительность и интенсивность маточных кровотечений с ростом миомы увеличивается. Позднее могут присоединиться и ациклические кровотечения. В результате меноррагий и метроррагий развивается хроническая постге-моррагическая анемия, гиповолемия, м
|
|||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-12-27; просмотров: 2431; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.137.170.38 (0.015 с.) |


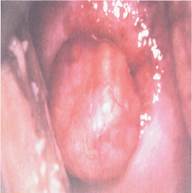
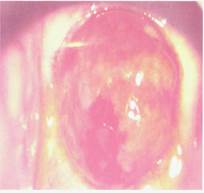



 Рис. 154. Экзофитная форма рака шейки матки.
Рис. 154. Экзофитная форма рака шейки матки. Рис. 156. Эндофитная форма рака шейки матки с распространением на параметрий и стенку влагалища.
Рис. 156. Эндофитная форма рака шейки матки с распространением на параметрий и стенку влагалища.





