Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Этиологические факторы дисфункции суставаСодержание книги
Поиск на нашем сайте
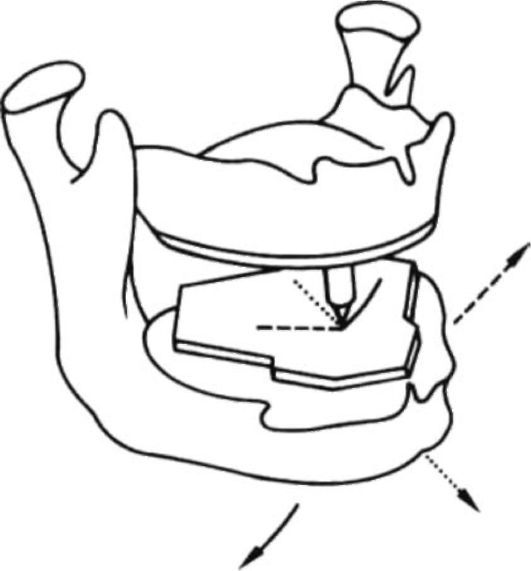
11.2. КЛАССИФИКАЦИИ ЗАБОЛЕВАНИЙ ВИСОЧНО-НИЖНЕЧЕЛЮСТНОГО СУСТАВА, ТРЕБУЮЩИХ ОРТОПЕДИЧЕСКОГО ЛЕЧЕНИЯ В различные периоды развития стоматологии ученые в своих работах предлагали использовать те или иные классификации болезней височно-нижнечелюстного сустава. Термин "артрит" был введен еще Гиппократом. На Международном конгрессе в Лондоне в 1913 г. были четко разграничены и отделены друг от друга воспалительные артриты и дегенеративные артрозы. Долгое время наиболее простой и удобной была классификация, предложенная В.И. Бургонской и Ю.И. Вернадским (1970). По их мнению, все заболевания височно-нижнечелюстного сустава необходимо подразделять на артриты, артрозы и артритоартрозы. В.А. Хватова в 1982 г. предложила использовать следующие нозологические формы заболеваний височно-нижнечелюстного сустава: артриты (острые и хронические), артрозы (склерозирующие и деформирующие, в хронической стадии и в стадии обострения), мышечно-суставные дисфункции, анкилозы, опухоли. Стоматоневрологические симптомы, вывихи и подвывихи нижней челюсти, суставного диска, наблюдаемые при различных нозологических формах, рассматривались как осложнение названных заболеваний. Под дисфункцией понимают патологию височно-нижнечелюстного сустава, не диагностируемую на рентгеновских снимках, сопровождающуюся нарушением движений нижней челюсти, звуковыми явлениями при открывании и закрывании рта, дискомфортом и периодическими болями в области височно-нижнечелюстного сочленения, протекающими без рентгенологических изменений. В зарубежной, а в последнее время и в отечественной литературе прочно занял место термин "внутренние нарушения" (internal derangement), на долю которых приходится от 70 до 82 % всех заболеваний височно-нижнечелюстного сустава. Под этим термином подразумеваются развивающиеся в суставе изменения, включающие смещения, дефекты, деформации суставного диска, растяжения и разрывы суставных связок, выявляемые с помощью современных лучевых методов диагностики. В тесной связи с внутренними нарушениями рассматривается вторичный остеоартроз, развивающийся без своевременного лечения последних. В сущности, внутренние нарушения являются морфологическим субстратом дисфункций височно-нижнечелюстного сустава. Многочисленными исследованиями [Костур Б.К. и др. (1981), Егоров П.М., Карапетян И.С. (1982), Петросов Ю.А. (1985), Сысолятин П.Г. и др., Миняе-ва В.А. (1989), Сергеева Т.А. (1997), Вязьмин А.Я. (1999) и др.] установлено, что в 70-89 % случаев болевой синдром в области височно-нижнечелюстного сустава не связан с воспалительными процессами. Чаще он является обычным функциональным нарушением - дисфункцией и обусловлен изменениями в мягкотканых элементах: диске, задисковой зоне, капсулярно-связочном аппарате, латеральных крыловидных мышцах и т.п. Классификация Ю.А. Петросова (1982) наиболее полно отражает клиническую картину заболеваний височно-нижнечелюстного сустава, где среди различных форм поражений дисфункциональные синдромы выставлены на первое место, и клинические проявления которых очерчены довольно четко. Ю.А. Петросов классифицирует: I. Дисфункциональные состояния височно-нижнечелюстного сустава: - нейромускулярный дисфункциональный синдром; - окклюзионно-артикуляционный дисфункциональный синдром; - привычные вывихи в суставе (челюсти, мениска). II. Артриты: - острые инфекционные (специфические, неспецифические); - острые травматические; - хронические ревматические, ревматоидные и инфекционно-аллерги-ческие. III. Артрозы: - постинфекционные (неоартрозы); - посттравматические (деформирующие) остеоартрозы; - миогенные остеоартрозы; - обменные артрозы; - анкилозы (фиброзные, костные). IV. Сочетанные формы. V. Новообразования (доброкачественные и злокачественные) и диспласти-ческие (опухолевые) процессы. Нейромускулярный дисфункциональный синдром возникает на фоне нарушений нейромышечного комплекса и обычно обусловливается различными причинами либо инициирующими факторами, а именно: психогенный фактор (стрессы, истерические кризы, гримасы), факторы механической перегрузки мышц, связанные с длительным односторонним типом жевания, профессией, парафункциями жевательных мышц и др. Окклюзионно-артикуляционный синдром возникает при снижающемся прикусе, в результате отсутствия дистальной опоры прикуса, повышенной сти-раемости зубов, патологии прикуса, неправильного протезирования, деформации окклюзионной поверхности зубных рядов и др. Нарушения функции нейромышечного комплекса очень редко развиваются изолированно и чаще сочетаются с нарушениями окклюзии. По мнению I. Sestak (1984), нарушения твердых тканей зубов, окклюзии и артикуляции составляют триаду признаков дисфункции, что наблюдается у 96 % больных с этой патологией. Поскольку первые симптомы заболевания, такие, как акустическая симптоматика, непостоянная и умеренная боль в суставе, чувство неловкости и утомления жевательных мышц, не особенно беспокоят больных, в результате на этом этапе им не оказывается своевременная и целенаправленная стоматологическая помощь, за которой они обращаются уже при запущенных, сочетанных формах поражения. В клинической картине при этом развиваются симптомы, имеющие непосредственное отношение к височно-нижнечелюстному суставу, но выходящие за пределы зубочелюстной системы: снижение трудоспособности, повышение утомляемости, головные боли, головокружение и др. В целом единой общепризнанной классификации патологии височно-нижнечелюстного сустава не существует. Предлагаемая МКБ-10 номенклатура редко используется как в отечественной, так и в зарубежной практике, в ней различают: • Синдром болевой дисфункции височно-нижнечелюстного сустава (синдром Костена). • Рецидивирующий вывих и подвывих височно-нижнечелюстного сустава. • Боль в височно-нижнечелюстном суставе, не классифицированная в других рубриках. • Остеофит височно-нижнечелюстного сустава. • Другие уточненные болезни височно-нижнечелюстного сустава. • Болезни височно-нижнечелюстного сустава неуточненные. 11.3. МЕТОДЫ ОБСЛЕДОВАНИЯ, ДИАГНОСТИКИ БОЛЬНЫХ С ЗАБОЛЕВАНИЯМИ ВИСОЧНО-НИЖНЕЧЕЛЮСТНОГО СУСТАВА Окклюзиограмма. Множественные фиссурно-бугорковые контакты зубных рядов. Преждевременные контакты. Дизокклюзии зубных рядов. Смещения нижней челюсти. Амплитуда свободных движений нижней челюсти, характер открывания рта, определение высоты нижнего отдела лица, анализ диагностических моделей челюстей Методика обследования больных с патологией височно-нижнечелюстного сустава включает как традиционные, так и дополнительные методы иссле- дования, требующие достаточно сложного и дорогостоящего современного оборудования, а также специальные навыки и умения в интерпретации полученных результатов. Это выяснение жалоб, хронологии развития заболевания, внешний осмотр лица, пальпация и аускультация сустава, определение тонуса мышц, болевых точек в мышцах и на лице, изучение сустава при движении нижней челюсти, измерение расстояния между режущими краями центральных резцов при максимально открытом рте, применение функционально-диагностических проб, анализ данных рентгенологического и лабораторных исследований. Наиболее часто пациенты с заболеваниями височно-нижнечелюстного сустава предъявляют жалобы на щелчки и (или) хруст в ушах при закрывании и открывании рта, боли в суставе, ограничение открывания рта. В подавляющем большинстве случаев щелчки при открывании рта являются признаком переднего вправляемого смещения суставного диска. Хруст, ощущение "песка" в суставе весьма патогномоничны для развившегося остеоартроза, когда повреждается поверхность суставных хрящей, нарушается ровное, плавное скольжение головки нижней челюсти по заднему скату суставного бугорка. Боли в суставе могут быть вызваны как изменениями непосредственно в самом суставе и периартикулярных тканях, так и в мышцах. Утренние боли свойственны преимущественно воспалительному процессу. Боли, возникающие при длительной нагрузке на сустав, чаще встречаются при артрозе или имеют мышечное происхождение. Болезненность при пальпации головок нижней челюсти через кожные покровы чаще всего свидетельствует о воспалительных изменениях в суставе. Зачастую боли в области сустава объясняются спазмом жевательной мускулатуры. Ограничение открывания рта может являться признаком самых разнообразных заболеваний височно-нижнечелюстного сустава. При появлении этого симптома необходимо тщательно детализировать жалобы пациента с целью их правильной интерпретации. Ограничение открывания рта по утрам (так называемая утренняя скованность) характерно для воспаления сустава и должно насторожить врача, поскольку с этого симптома может начаться развитие системных заболеваний соединительной ткани. Длительное прогрессирующее ограничение открывания рта, вплоть до полного обездвиживания нижней челюсти, возможно при деформирующем остео-артрозе, развитии анкилоза. Следует помнить, что аналогичная симптоматика возможна и при контрактурах различного генеза - при хроническом специфическом воспалительном или опухолевом процессе в околосуставных тканях и мышцах. Сбор анамнеза необходимо начинать с выяснения, когда и как начали проявлять себя первые симптомы заболевания височно-нижнечелюстного сустава, с какими причинами больной связывает их появление. Для выявления этиологических факторов предпочтительно задавать больному наводящие вопросы, в которых упоминаются основные и часто встречающиеся причины, способствующие возникновению различных видов патологий. К ним относятся чрезмерно широкое открывание рта, травма челюстно-лицевой области, неправильное протезирование зубов, прием твердой пищи, сложное удаление жевательных зубов, перенесенные инфекционные заболевания (эпидемический паротит, гнойный отит, коклюш, скарлатина, грипп, ангина, ревматический и ревматоидный полиартрит, подагра, туберкулез и т.д.). Для детализации симптомов следует выяснить, что впервые возникло: боль или щелканье в суставе. Последовательность появления симптомов должна учитываться при установлении диагноза. Например, при первичных вывихах и подвывихах нижней челюсти чаще всего появляется щелканье, а затем появляется боль; при артритах и артрозах вначале, как правило, появляется боль, а затем присоединяется щелканье в суставе. Если есть боль, то уточняют ее локализацию - точечная, разлитая, иррадии-рующая. Выясняют характер боли: острая, тупая, режущая, ноющая, колющая, и возможность возникновения отраженных рефлекторных болей в суставе, горле, языке при раздражении мышечно-фасциальных курковых зон. При обследовании необходимо установить, наблюдаются ли у больного сжатие челюстей, скрежет зубов, быстрая утомляемость мышц, чувство постоянного разжевывания пищи. Эти признаки могут возникнуть при парафункци-ях. Подобные больные дополнительно должны обследоваться у невролога и психиатра. Также необходимо уточнить, не страдает ли больной ревматизмом, полиартритом, подагрой, заболеваниями других органов, имеются ли какие-либо заболевания височно-нижнечелюстного сустава у членов его семьи (наследственная отягощенность). Объективное обследование начинается с внешнего осмотра. При этом обращают внимание на симметричность лица, на состояние кожных покровов, особенно области височно-нижнечелюстного сустава, наличие гиперемии, припухлости. Незначительная припухлость мягких тканей перед козелком уха свидетельствует чаще всего о наличии отека воспалительного или травматического происхождения. Не следует также забывать и о том, что нарушение конфигурации данной области может быть признаком острого воспалительного процесса в мягких тканях. При пальпации прежде всего обращают внимание на состояние тканей в области сустава и жевательной мускулатуры. Болезненность в области проекции головки нижней челюсти кпереди от козелка уха и (или) определяемая через наружный слуховой проход обычно свидетельствует о воспалительных явлениях в суставе. Пальпацию жевательной и височной мышц осуществляют со стороны кожных покровов, латеральной и медиальной крыловидных мышц - со стороны полости рта. Выявленные при этом напряжение и болезненность указывают на наличие мышечного гипертонуса. Пальпация грудиноключично-сосцевидной мышцы (передняя головка) определяется на всем протяжении от сосцевидного отростка до внутреннего края ключицы при повороте головы в противоположную сторону. Пальпация двубрюшной мышцы (заднее брюшко) осуществляется между ветвью нижней челюсти и грудиноключично-сосцевидной мышцей, ее переднее брюшко - сбоку от срединной линии дна полости рта. При пальпации области сустава во время открывания и закрывания рта, а также при боковых движениях нижней челюсти можно ощутить кончиками пальцев наличие так называемых реципрокных щелчков, или крепитации, что служит признаком вправляемого смещения суставного диска или артроза соот- ветственно. При пальпации области суставов оценивают также экскурсию головок нижней челюсти, которая может быть нормальной (до вершины суставного бугорка), избыточной (головка смещается кпереди от бугорка, иногда с характерным щелчком) или пониженной, когда движения головки нижней челюсти незначительны и определяются в пределах суставной ямки. Осмотр нижнего отдела лица проводится при смыкании челюстей в положении центральной окклюзии, при физиологическом покое нижней челюсти и максимальном открывании рта. Это помогает установить смещение нижней челюсти в вертикальном, трансверзальном и сагиттальном направлениях. Функцию сустава оценивают по амплитуде открывания рта и характеру движения нижней челюсти. Амплитуда определяется по расстоянию между режущими краями резцов (при их отсутствии - между вершинами альвеолярных гребней). В норме открывание рта возможно на ширину трех средних пальцев пациента (около 4-5 см). Амплитуда боковых и передних движений нижней челюсти в норме около 7 мм. Нижняя челюсть при этом движется плавно, без рывков и отклонений в стороны. При ограничении подвижности в одном из суставов нижняя челюсть будет смещаться в пораженную сторону, а при гипермобильности и вывихе - в здоровую. Зигзагообразные движения возникают в результате дискоординации жевательной мускулатуры, при поочередном вывихивании головок нижней челюсти из суставных ямок. Оценка состояния зубочелюстного аппарата включает в себя осмотр зубных рядов, выявление дефектов и вторичных деформаций, а также аномалий прикуса. Оценку прикуса и окклюзионных контактов зубных рядов производят в полости рта, а также на моделях челюстей. В норме окклюзионная поверхность левых и правых боковых зубов располагается на одном уровне и при этом нет смещенных зубов. Пробы на сжатие и скрип зубов. При осмотре могут быть выявлены пришлифованные площадки в участках контакта зубов, образующиеся при боковой и передней окклюзиях, задней контактной позиции (эксцентрические стертые площадки). Для установления связи между наличием этих площадок и возникновением боли применяют провокационную пробу. Больного просят сжать зубы при смыкании их на пришлифованных площадках в течение 10-50 с. В норме при любых окклюзионных движениях нижней челюсти не должно быть скрипа (отрицательная проба на скрип). Если появляется боль, пробу считают положительной. Скрип свидетельствует о гиперфункции жевательных мышц, что может быть обусловлено как суперконтактами зубов, так и наличием психоэмоциональных факторов. Более точное представление о состоянии окклюзионных взаимоотношений зубных рядов дают такие клинико-лабораторные методы исследования, как окклюзиограмма, внутрисуставная регистрация движений нижней челюсти и измерение угла сагиттального суставного пути (аксиография), изучение окклю-зионных взаимоотношений в артикуляторе. Окклюзиограмма позволяет изучить качественные и количественные характеристики смыкания зубных рядов. Существует 5 видов окклюзии: • центральная; • передняя; • латеральная левая; • латеральная правая; • дистальная. Получение окклюзиограммы в полости рта возможно с помощью артикуляционной бумаги. Последнюю накладывают на зубные ряды, пациент смыкает зубы в положении центральной окклюзии. На окклюзионной поверхности моляров определяются 4-5 точек касания, на премолярах 3-4 точки, на резцах и клыках по 2 точки. Все точки должны быть одинаковы по интенсивности окраски и площади. Усиление окраски или увеличение площади окрашенной поверхности свидетельствует о наличии суперконтактов. Получение окклюзиограммы возможно с помощью тонкой пластинки воска, которую накладывают на зубной ряд нижней челюсти. Пациент смыкает зубы в центральной окклюзии. Места перфорации воска также указывают на наличие суперконтакта. Затем получают модели челюстей. Накладывают восковую окклюзиограмму на диагностическую модель нижней челюсти, на последней отмечают места перфораций. В дальнейшем диагностические гипсовые модели используют для планирования и оценки качества лечения. Кроме центральной изучают состояние и других видов окклюзии. Для этого накладывают артикуляционную бумагу на нижний зубной ряд и просят пациента сомкнуть зубы в окклюзии: передней, правой и левой латеральных или дистальной, определяют наличие суперконтактов. Анализ моделей челюстей. В случае если дисфункция сустава установлена, необходимо оценить зубные ряды, прикус и окклюзионные контакты зубов на диагностических моделях челюстей, так как клинически недоступны для визуального исследования язычные, дистальные и щечные поверхности зубов, выявляются не все суперконтакты (из-за податливости пародонта и изменения функции жевательных мышц). Без анализа диагностических моделей трудно составить план и выбрать метод лечения. С помощью моделей челюстей определяют: стабильна ли центральная окклюзия, имеется ли деформация окклю-зионной поверхности и как ее устранить, где располагаются суперконтакты. Существует два способа анализа диагностических гипсовых моделей: • анализ окклюзионных контактов в положении центральной, передней, боковых окклюзии и в задней контактной позиции при перемещении верхней и нижней моделей при одновременном контроле таких контактов в полости рта; • анализ окклюзионных контактов при установлении моделей в артикуля-тор с пространственной ориентацией этих моделей (этот метод дает возможность изучать характер окклюзионных контактов в артикуляции, повышает информативность изучения моделей). Выбор лабораторно-инструментальных методов исследования, а также необходимость в консультациях смежных специалистов диктуются диагностической гипотезой, сформулированной врачом на основании жалоб больного, собранного анамнеза и данных обследования. Иными словами, врач должен четко представлять, какую дополнительную информацию он хотел бы полу- чить для уточнения предполагаемого диагноза или для проведения дифференциальной диагностики. 11.4. СПЕЦИАЛЬНЫЕ МЕТОДЫ ОБСЛЕДОВАНИЯ БОЛЬНЫХ С ЗАБОЛЕВАНИЯМИ ВИСОЧНО-НИЖНЕЧЕЛЮСТНОГО СУСТАВА Рентгенологические и графические методы исследования. Аксиография, электромиография, реоартрография, фоноартрография. Артикуляторы и их применение для диагностики и устранения нарушений окклюзии Рентгенологические методы исследования Большое значение в диагностике заболеваний височно-нижнечелюстного сустава придается рентгенологическим методам исследования. Обзорная рентгенограмма, ортопантомография дают лишь общее представление о височно-нижнечелюстном суставе ввиду проекционных искажений и наслоения других костей лицевого и мозгового черепа (скуловой дуги, пирамиды височной кости, позвонков и т.д.). Однако этот метод исследования дает возможность распознавания ряда заболеваний (вывихи, подвывихи, артрозы, переломы суставного отростка и др.). Всем без исключения независимо от одностороннего или двустороннего поражения височно-нижнечелюстного сустава необходимо производить рентгенографию обоих суставов в положении центральной окклюзии и при максимально открытом рте (укладка по Шуллеру). Это диктуется тем, что нередко больные жалуются на один сустав, а патологию выявляют в другом. Томография имеет значительные преимущества перед обзорной рентгенографией, так как позволяет выявить тончайшие изменения в суставе без проекционных искажений, провести анализ измерений суставных элементов и их соотношений в процессе лечения. При оценке рентгенограмм может быть обнаружено переднее, центральное и заднее положение головки нижней челюсти. Информативность томографии височно-нижнечелюстного сустава в сагиттальной проекции в норме: • При смыкании зубных рядов в положении центральной окклюзии головки нижней челюсти занимают центральное положение в суставных ямках. • Контуры суставных поверхностей не изменены. • Суставная щель в переднем, верхнем и заднем отделах симметрична справа и слева. • Средние размеры суставной щели (мм): в переднем отделе - 2,2±0,5;в верхнем отделе - 3,5±0,4; в заднем отделе - 3,7±0,3. В сагиттальной проекции при открытом рте: • Головки нижней челюсти располагаются против нижней трети суставных ямок или у вершин суставных бугорков. В боковой проекции: • Измеряют ширину отдельных участков суставной щели по методике И.И. Ужумецкене: оценивают размеры и симметричность головок нижней челюсти, высоту и наклон заднего ската суставных бугорков, амплитуду смещения головок нижней челюсти при переходе из положения центральной окклюзии в положение открытого рта, их размеры и симметричность. При изучении движения головки нижней челюсти применяют также рент-генокинематографию, позволяющую оценить движения головки нижней челюсти. Для усиления яркости свечения рентгеновского экрана используют электронно-оптический преобразователь. Съемку производят видеокамерой. Во время исследования больной производит движения нижней челюстью. Магнитно-резонансная томография (МРТ) на сегодняшний день является золотым стандартом при визуализации мягкотканых структур. Данная методика позволяет выявить изменение положения суставного диска, выпот в полость сустава, изменения в суставных хрящах, мягкотканые опухоли сустава и околочелюстных тканей и даже гипертрофию жевательных мышц. Основными показаниями для проведения МРТ являются подозрение на невправляемое смещение суставного диска, опухоли сустава и подвисочной ямки, упорные боли в суставе, не поддающиеся традиционной терапии. Компьютерная томография (КТ) позволяет с высокой степенью достоверности оценивать взаимоотношения элементов сустава, костной патологии головки нижней челюсти и височной кости. Графические методы исследования К графическим методам исследования функции зубочелюстной системы относят: • запись динамических движений челюсти; • миографию (механографию, электромиографию); • артрографию; • реографию. Для регистрации движений нижней челюсти используют внутриротовое устройство (функциограф, рис. 11-4), состоящий из горизонтальной пластинки, которая располагается на нижней челюсти, и набора штифтов (жестких и пружинящего), располагающихся на горизонтальной пластинке верхней челюсти.
Рис. 11-4. Схематическое изображение приспособления для внутрирото-вой записи движения нижней челюсти
Рис. 11-5. Функциограмма: а,б,в - соответствующее разобщение в 5, 12, 20 мм; 1 - движения вправо; 2 - движение влево Функциографию применяют на этапах определения центрального соотношения челюстей и анализа движений нижней челюсти как при интактных зубных рядах, так и при потере зубов. При этом штифт для записи фиксируют либо на верхней, либо на нижней челюсти, а площадку - на противоположной челюсти. В результате применения функциографа получают функциограмму (рис. 11-5). В норме: правая сторона идентична левой, траектории перемещения штифта ровные. Вершина угла соответствует центральному положению челюстей, правая его сторона - движению челюсти влево, левая - движению вправо; при движении вперед штифт записывает путь от вершины угла назад. С помощью этого метода возможны изучение функции височно-нижнечелюстного сустава, диагностика патологии сустава и жевательных мышц. Форма готического угла позволяет оценить функцию сустава, жевательных мышц и определить, симметричны ли движения нижней челюсти вправо и влево, имеется ли ограничение движений в одну или обе стороны. Вершина готического угла - центральное положение, расстояние между вершиной угла и центральной окклюзией 0-2 мм (норма). Аксиография - внеротовая регистрация движений нижней челюсти, позволяет записывать траекторию перемещения трансверзальной шарнирной оси височно-нижнечелюстного сустава при движениях нижней челюсти. Обследование проводят с помощью аксиографа - прибора механического или электронного для проведения исследований и получения аксиограмм в трех взаимно перпендикулярных плоскостях (рис. 11-6). Аксиографию используют: • для определения функции височно-нижнечелюстного сустава; • для диагностики внутренних нарушений височно-нижнечелюстного сустава; • в качестве дополнительного метода диагностики, если предварительное лечение суставных нарушений оказалось неэффективным; • перед оперативными вмешательствами на челюстях, особенно в тех случаях, когда после него должно быть проведено ортодонтическое лечение. Метод аксиографии позволяет: • документировать исходное состояние зубочелюстно-лицевой системы; • поставить диагноз до начала лечения; • проводить динамическое наблюдение в процессе и после лечения; • определить центральное соотношение челюстей.
Рис. 11-6. Схематическое изображение аксиографи-ческого исследования: 1 - траектория движения головки нижней челюсти; 2 - измерительная головка часового типа Движения нижней челюсти на моделях воспроизводятся с помощью артикуляторов различной конструкции. Различают среднеанатомические, полурегулируемые, регулируемые, дуговые, бездуговые артикуляторы. Установка моделей между рамами артикулятора осуществляется с помощью лицевой дуги, когда модель верхнего зубного ряда ориентируется по отношению к шарнирной оси височно-нижнечелюстного сустава больного в пространстве между рамами артикулятора. Расстояние от суставных головок до зубных рядов и положение шарнирной оси в артикуляторе должны соответствовать друг другу. Лицевая дуга ориентируется на срединно-сагиттальную и окклю-зионную плоскости. Изучение движения нижней челюсти с применением лицевой дуги и арти-кулятора позволяет провести планирование всех видов стоматологического лечения, выбор метода окклюзионной коррекции, изготовление всех видов конструкций, диагностическое сошлифовывание, определить центральное соотношение челюстей. Исследование функционального состояния зубочелюстной системы и височно-нижнечелюстного сустава бесконтактным способом позволяет получить достоверную и объективную информацию о функциональном состоянии элементов зубочелюстной системы в режиме реального времени с использованием методики автоматизированной обработки изображений, полученных при жевании тестового продукта с помощью видеокамеры. Электромиография (ЭМГ) - объективный метод исследования нейромы-шечной системы путем регистрации электрических потенциалов жевательных мышц, позволяющий оценить функциональное состояние зубочелюстной системы. Различают 3 основных метода ЭМГ: • интерференционный (поверхностный, суммарный, глобальный), при котором электроды накладывают на кожу; • локальный, при котором исследование проводят с применением игольчатых электродов; • стимуляционный, при котором проводят измерение скорости распространения электрического импульса от места его нанесения до другого участка стимулируемого нерва или иннервируемой им мышцы. При анализе ЭМГ определяют следующие показатели: • среднюю амплитуду биопотенциалов; • количество жевательных движений в одном жевательном цикле; • продолжительность одного жевательного цикла; • время биоэлектрической активности (БЭА) и биоэлектрического покоя (БЭП) жевательной мускулатуры в фазе одного жевательного движения. Полученные данные сравнивают с показателями нормальной ЭМГ-активности жевательной мускулатуры. Реоартрография. В патогенезе функциональных нарушений зубоче-люстной системы важную роль играют изменения гемодинамики околоушно-суставной области. В стоматологии для изучения микроциркуляции различных тканей используют реографию, лазерную допплеровскую флюорометрию, биомикроскопию. Держатель электродов для реографии височно-нижнечелюстного сустава состоит из базиса, изготовленного из пластмассы с укрепленными в нем электрическими контактами из четырех серебряных пластинок размером 55 мм, расстояние между которыми 5 мм. Внутренняя поверхность электродов сделана вогнутой, что обеспечивает максимальный контакт с кожей лица в области сустава. Для фиксации электродов на коже лица используют липкую ленту. В качестве функциональных проб применяют статическую нагрузку зубов в положении центральной окклюзии в течение 30 с, а также динамическую нагрузку - жевание жевательной резинки в течение 2 мин. Динамику показателей реографии изучают до, во время и в различные сроки после нагрузки. Реовазограммы на привычной и противоположной стороне жевания оценивают качественно и количественно. При количественном анализе реограмм измеряют основную амплитуду реограммы, амплитуды медленного наполнения низшей точки инцизуры и дикротической волны. На основании этих показателей вычисляют индексы: эластичности сосудов (ИЭ), тонуса сосудов (ИТ), реографический (РИ), дикротический и диастолический (ДС). Реографический индекс характеризует величину и скорость систолического притока крови в исследуемую область; диастолический - венозный отток (уменьшается при улучшении оттока венозной крови). Определяют коэффициент асимметрии реограмм. Меньший показатель принимают за 100 %, разность показателей реовазограмм вычисляют в процентах. Учитывают, что в норме коэффициент асимметрии не превышает 25 %. Фоноартрография - способ определения суставного шума, который наблюдается при внутрисуставных нарушениях: гипермобильности сустава, дислокации суставных головок и дисков, артрозе. При выслушивании височно-нижнечелюстного сустава стетоскопом в норме при движениях нижней челюсти определяются незначительно выраженные звуки трущихся поверхностей. Суставные звуки могут отсутствовать при артрите височно-нижнечелюстного сустава (излишек суставной жидкости). При артрозе височно-нижнечелюстного сустава суставные звуки связаны с деформацией суставных поверхностей. В норме во время функциональных проб определяются равномерные, мягкие, скользящие звуки. При нарушениях функциональной окклюзии амплитуда суставного шума повышается в 2-3 раза, при артрозах височно-нижнечелюстного сустава наблюдаются щелкающие звуки различной выраженности. Гнатодинамометрия, предусматривающая регистрацию усилий сжатия антагонирующих пар зубов передней группы до появления боли в области височно-нижнечелюстного сустава, позволяет в подавляющем большинстве случаев выявить болевую дисфункцию височно-нижнечелюстного сустава и дифференцировать ее от проявлений остеохондроза шейного отдела позвоночника. Установлено, что при развитии дисфункции усилие сжатия в 2 раза уменьшается по сравнению с нормой и обычно составляет около 50 Н. К дополнительным лабораторным методам исследования относят исследование болевой чувствительности слизистой оболочки полости рта и кожи лица, измерение температуры тела, общий анализ крови и мочи, биохимический анализ плазмы крови на общий белок, глюкозу, проведение сиаловой и дифе-ниламиновой проб (при ревматизме). Биохимические методы исследования в ряде случаев позволяют уточнить генез заболевания (развернутый анализ крови, реакция Вассермана, ревмопробы, электролиты сыворотки крови, уровень содержания гормонов и т.д.). Измерение гальванических токов (при металлических включениях в полости рта), исследование вкусовой чувствительности языка, цитологическое исследование суставной жидкости, сиалометрия, исследование глазного дна, определение внутриглазного давления, оториноларинго-логические методы исследования и др. При необходимости, особенно в сложных клинических случаях, следует получить консультацию врачей смежных специальностей и провести более глубокое комплексное обследование больного. 11.5. ЗАБОЛЕВАНИЯ ВИСОЧНО-НИЖНЕЧЕЛЮСТНОГО СУСТАВА Клиническая картина Больные с заболеваниями височно-нижнечелюстного сустава предъявляют целый ряд жалоб, многие из которых связаны с морфологическими и функциональными изменениями в жевательном аппарате и входят в компетенцию стоматолога-ортопеда, прежде всего из-за специфики понимания окклюзион-ных нарушений и функциональных изменений жевательных мышц. Артриты височно-нижнечелюстного сустава При травме, аллергических состояниях и действии местной или общей инфекции в области височно-нижнечелюстного сустава может развиться воспалительный процесс - артрит. Различают инфекционный, неинфекционный и травматический артриты (острую и хроническую стадию болезни). В остром периоде наблюдаются сильные боли в суставе, усиливающиеся при незначительных движениях нижней челюсти. Открывание рта ограничено, при открывании нижняя челюсть смещается в больную сторону. Имеется асимметрия лица за счет припухлости в околоушной области больной стороны, кожа этого участка гиперемирована, отечна, отмечается резкая болезненность при пальпации. Рентгенологическое исследование не показывает изменений в височно-нижнечелюстном суставе, лишь появление значительного выпота может обусловливать расширение суставной щели. Хронический артрит характеризуется умеренными самопроизвольными болями в суставе, усиливающимися при открывании рта, тугоподвижностью в суставе, особенно по утрам. Пальпация области сустава болезненна. Наблюдаются изменения тактильной и болевой чувствительности околоушной области. В период ремиссий определяются незначительная боль, хруст, скованность в суставах, тугоподвижность не постоянна. Рентгенологическая картина хронического артрита разнообразна: деструктивные изменения костных суставных элементов, расширение или чаще сужение суставной щели, остеопороз. Артрозы височно-нижнечелюстного сустава Артрозы височно-нижнечелюстного сустава являются наиболее распространенными поражениями височно-нижнечелюстного сустава. К артрозу сустава, как правило, может привести функциональная перегрузка в результате патологии зубных рядов: аномалии прикуса, нарушение окклюзии и артикуляции зубов, неправильное одностороннее жевание, ошибки в протезировании. К причинам заболеваний височно-нижнечелюстного сустава, связанных с некачественным протезированием, можно отнести: • недостаточное обследование зубочелюстной системы; • неправильное определение центрального соотношения челюстей; • некачественную припасовку съемных протезов; • некачественную фиксацию несъемных п
|
||||
|
Последнее изменение этой страницы: 2016-08-10; просмотров: 399; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.145.115.45 (0.016 с.) |