Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Учебное пособие обсуждено и утвержденоСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
УЧЕБНОЕ ПОСОБИЕ ПО
ДЕТСКОЙ ХИРУРГИИ
Под редакцией проф. Лосева А.А.
ДЛЯ СТУДЕНТОВ ВЫСШИХ МЕДИЦИНСКИХ УЧЕБНЫХ ЗАВЕДЕНИЙ УКРАИНЫ ІІІ- ІV УРОВНЕЙ АККРЕДИТАЦИИ
Специальность: ЛЕЧЕБНОЕ ДЕЛО ПЕДИАТРИЯ МЕДИКО-ПРОФИЛАКТИЧЕСКОЕ ДЕЛО
Одеса - 2009
Д 386
ББК 57.334.5я73
УДК 617.5 – 053.2 (075.8)
Учебное пособие составлено на основании учебной программы подисциплине «Детская хирургия» соответственно требованиям к учебным пособиям (Наказ Міністерства освіти і науки України № 588 від 27.06.2008)
сотрудниками кафедры детской хирургии Одесского государственного медицинского университета под редакцией заведующего кафедрой детской хирургии д.мед.н., профессора А.А.Лосева.
ПОСОБИЕ РЕЦЕНЗИРОВАНО:
В.В.Грубник – д.мед.н., професор, заведующий кафедри хирургии № 3 Одесского государственного медицинского университета
УЧЕБНОЕ ПОСОБИЕ ОБСУЖДЕНО И УТВЕРЖДЕНО
на заседании предметной цикловой методической комиссии по хирургическим дисциплінам от «____»____________2009 г., протокол №__
Председатель предметной цикловой методической комиссии по хирургическим дисциплінам, д.мед.н., професор Пухлик С.М.
УЧЕБНОЕ ПОСОБИЕ ОБСУЖДЕНО И УТВЕРЖДЕНО
на заседании Центрального координационного методического совета ОГМУ от “____”_________ 2009 г., протокол № ____
ISBN 978-966-8169-41-0
Содержание модуля «Ургентная детская хирургия»
1. Кровотечения из пищеварительной системы у детей. 6 Портальная гипертензия. Кровотечения из нижних отделов пищеварительного тракта. (асс.Д.А.Самофалов )
Особенности клиники и дифференциальной диагностики желудочно-кишечных кровотечений у детей при геморрагическом гастрите, синдроме Мелори-Вейса, портальной гипертензии (внепеченочная форма), язвах желудка, 12-перстной кишки, стрессовых язвах, дивертикулите Меккеля, полипозах кишечника (болезнь Пейц-Эгерса). Кровотечения при трещинах прямой кишки, полипах, геморрое. Выпадение прямой кишки. Принципы лечения кровотечений из пищеварительной системы. Принципы лечения портальной гипертензии у детей.
2. Острые хирургические заболевания органов брюшной полости 44
у детей. ( доц.М.Г.Мельниченко )
Острый аппендицит у детей. Возрастные особенности клинического течения, методы обследования и диагностики. Осложнения острого аппендицита: инфильтрат, перитонит. Первичный перитонит, дивертикулит, мезоаденит. Острый холецистит. Острый панкреатит. Перитонит новорожденных. Клиника, диагностика, лечение, профилактика осложнений.
патогенез, особенности клиники и диагностики. Показания к консервативному и хирургическому лечению, профилактика осложнений.
мочевыделительной системы. Классификация, особенности клиники, диагностики и лечения у детей.
травмы, главные клинические симптомы переломов конечностей, позвоночника, костей таза. Понятие о допустимом смещении отломков. Принципы лечения, профилактика осложнений. Родовые повреждения у новорожденных (ЧМТ, переломы ключицы, плеча, бедра). Кефалогематомы.
Патологические переломы.
Содержание модуля «Новообразования тканей»
ВСТУПЛЕНИЕ
МОДУЛЬ «Ургентная детская хирургия»
Тема 1. Кровотечения из пищеварительной системы. Портальная гипертензия. Кровотечения из нижних отделов пищеварительного тракта.
Конкретные цели:
1. Освоить перечень заболеваний, при которых возникают кровотечения из верхних и нижних отделов пищеварительной системы у детей. 2. Изучить основные клинические проявления кровотечений из верхних и нижних отделов пищеварительной системы у детей.
3. Дифференцировать кровотечения в зависимости от причины возникновения.
4. Интерпретировать вспомогательные методы обследования: УЗИ, рентгенологические, эндоскопические, лабораторные (Р, АТ, Нb, Ht, ОЦК).
5. Освоить зондирование желудка, пальцевое ректальное исследование, охарактеризовать состав желудочного содержимого и испражнений.
6. Обосновать и сформулировать предварительный клинический диагноз у ребенка с кровотечением.
7. Освоить алгоритм действий врача при кровотечении из пищеварительной системы у детей.
8. Освоить общие принципы лечения заболеваний пищеварительной системы у детей, которые сопровождаются кровотечением, и определить показания к хирургическому вмешательству.
Дополнительные методы исследования при желудочно-кишечных кровотечениях 1.Рино-фаринго-лярингоскопия. 2.Фиброгастроскопия.
3.Фиброколоноскопия. 4.Рентгеноскопия ЖКТ.
5.Пневмоколография.
6.Гепатоспленопортография. 7.Ангиография.
8.Ультразвуковое исследование.
9.Радиоизотопная сцинтиграфия. 10.Лапароскопия.
ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ
Язвенная болезнь (ЯБ) желудка и двенадцатиперстной /ДПК/ - хроническое заболевание с полициклическим течением, которое характеризуется секреторными, моторными и трофическими изменениями желудка или ДПК с образованием язвенных дефектов их слизистых оболочек. Язва ДПК развивается в 10 раз чаще, чем желудка. Соотношение частоты возникновение язвы ДПК у мужчин и женщин колеблется от 3:1 до
10:1. Этиология и патогенез.
Рис.1.1. Схема патогенеза язвенной болезни
К этиологическим факторам язвенной болезни относят следующие:
1) генетические; 2) алиментарные; 3) нервно-психические; 4) медикаментозные; 5) инфекционные. С достоверностью установлено значение наследственного фактора в возникновении язвенной болезни (30 - 38%). Наследуется сниженная реактивность слизистой оболочки желудка и двенадцатиперстной кишки к
повреждающему действию желудочного сока повышенной кислотностью за счет избыточного развития железистого аппарата его слизистой оболочки. У 62% детей уровень базальной желудочной секреции 10-15 ммоль/л-г (при N<5 ммоль/л-г). Другую роль играют алиментарные факторы (потребление грубой и острой пищи, пряностей, копченостей, чрезмерное употребление кофе и рафинированных углеводов), которые могут вызвать механическую травму слизистой или повышение секреции и моторики желудка. Секреция натощак может также стать причиной кислотно-пептического повреждения желудка и двенадцатиперстной кишки.
В детском возрасте определенную роль играют вредные привычки - курение, злоупотребление алкоголем. Никотин, как и алкоголь, вызывает спазм сосудов желудка, особенно, в сочетании с качественными и количественными нарушениями режима питания. Многие исследователи
причиной нарушения нервной регуляции деятельности гастродуоденальной зоны.
Язвообразованию способствует прием лекарственных препаратов (салицилаты, глюкокортикоиды), которые вызывают снижение выделения желудочной слизи и регенерации эпителия слизистой желудка, спазм сосудов желудка.
Для объяснения механизма развития язвенной болезни предложено много теорий. Установлено, что нарушения кровообращения в стенке желудка могут наступить при нарушении функции артериовенозных шунтов, которые располагаются в подслизистом слое. Открытие их приводит к ишемии слизистой оболочки, закрытие - к постоянному полнокровию. Такие нарушения могут быть вызваны гипертонусом блуждающего нерва, гиперреактивностью коры надпочечных желез, повышением тонуса и моторики желудка. Гипоксия слизистой оболочки вместе с другими факторами способствует возникновению язвы. Не утратила своего значения нейрогенная теория патогенеза язвенной болезни Рессле, Бергмана, А.Д. Сперанского, К.М. Быкова, И.Т. Курцина, в которых основное значение отводится нарушению функции центральной и вегетативной нервной системам на фоне других факторов язвообразования. В теории стресса Селье язвенная болезнь рассматривается как проявление адаптационного синдрома в ответ на различные раздражения. По данным автора, любой стрессовый раздражитель приводит к повышенному выделению гормонов передней доли гипофиза и коры надпочечных желез, которые усиливают желудочную секрецию. В соответствии с теорией слизистого барьера Холлендера, большее значение отводится местным факторам: нарушению образования защитной желудочной слизи, повреждению клеток, которые образовывают его, атрофии слизистой оболочки желудка. По теории Дрегстеда основным моментом в возникновении язвенной болезни является кислотно-пептический фактор. Учитывая разнообразие причин и патогенетических факторов, особенности клинико-морфологических проявлений, язвенную болезнь в настоящее время следует считать полиэтиологическим и полипатогенетическим заболеванием.
Основными факторами возникновения ЯБ желудка являются:
- нарушение нервных и гуморальных механизмов, которые регулируют деятельность гастродуоденальной зоны;
- нарушение местных механизмов желудочной секреции; - изменения структуры слизистой оболочки желудка и двенадцатиперстной кишки;
- конституция и наследственность; - условия внешней среды.
Ведущими факторами возникновения язв двенадцатиперстной кишки являются:
1. нарушение нейрогуморальных и местных механизмов регуляции желудочной секреции, которые предопределяют повышение секреции соляной кислоты и пепсина;
2. снижение резистентности слизистой оболочки двенадцатиперстной кишки.
Клиническая симптоматика.
Для больных с язвенной болезнью характерен типичный язвенный симптомокомплекс: боль, изжога, отрыжка, тошнота, рвота. Боль может быть разного характера: ноющая, жгущая и т.п. Характерно постепенное развитие болевого синдрома, прогрессирующее его нарастание, что связано с обострением язвенного процесса. Локализуется боль в эпигастральной области, по средней линии живота, в области мечевидного отростка, в правом или левом подреберье. Она может быть ранней, поздней, голодной и ночной. Ранние боли появляются в течение первого часа после приема пищи, поздние - через 1,5-4 часа после неё. Ранняя боль возникает у больных с язвенной болезнью желудка, поздние, ночные - с язвенной болезнью двенадцатиперстной кишки. Появление боли может быть связано с физическим напряжением, переутомлением, волнением. Некоторые больные не замечают её зависимости от приема пищи, другие страдают от постоянной боли, которая часто наблюдается при хронической каллезной язве, наличия перигастрита, перидуоденита.
Изжога наблюдается у 50-80% больных. Появляется она в начале заболевания, нередко предшествует приступу боли, возникает сразу или через 2-3 часа после еды и обусловлена снижением тонуса кардиального жома, желудочно-пищеводным рефлюксом кислого содержимого с развитием эзофагита.
Рвота наблюдается у половины больных, чаще на высоте приступа боли. При язве двенадцатиперстной кишки причиной ее является гипертонус блуждающего нерва, который приводит к нарушению секреторной и моторной функции желудка, а при язве желудка - нарушение эвакуации, вызванное отеком слизистой оболочки вокруг язвы или спазмом пилоруса. Тошнота всегда предшествует рвоте. Отрыжка при язвенной болезни бывает кислой, пищей или воздухом и связана с нарушениями тонуса кардиального сфинктера. Аппетит при не осложненной язве не нарушен.
Из кишечных симптомов у больных, особенно, с язвой двенадцатиперстной кишки, наблюдаются запоры, которые могут сопровождаться болью спастического характера. Последние обусловлены нервно-мышечной дискинезией толстой кишки и усиливаются при обострении заболевания.
Характерными признаками язвенной болезни является суточная ритмичность, периодичность и сезонность обострений. Возникновение боли чаще наступает во второй половине дня или ночью, что связано со временем приема пищи и повышением желудочной секреции. Периодичность - чередование периода обострения с периодом ремиссии - разной продолжительности. Обострение язвенной болезни наблюдается чаще весной и осенью, что объясняется резкими колебаниями метеорологических
условий, нестойким атмосферным давлением, нарушениями витаминного баланса. Общее состояние больных удовлетворительное. Живот обычной формы, при пальпации выявляется умеренная болезненность в эпигастральной области. Большое значение имеет выявление зон перкуторной болезненности (симптом Менделя): для язв двенадцатиперстной кишки - в правой половине эпигастрия с распространением на правое подреберье, для язв малой кривизны - по срединной линии и несколько влево от нее, при кардиальной язве - у мечевидного отростка. При обследовании выявляют болевые точки: Боаса (боль при надавливании на поперечные отростки I-II поясничных позвонков слева), Опенховского (боль при надавливании на остистые отростки X- XII грудных позвонков.
В детском возрасте язвы как правило имеют 2 варианта течения: - течение с выраженным болевым синдромом, рвотами, высокой кислотностью. В 85% случаев локализуются в ДПК или пилорической зоне; - "немые" язвы, которые часто диагностируются лишь при возникновении осложнений (стеноз, перфорация, кровотечение). Очень рано пенетрируют с резким болевым синдромом и рвотами.
У больных с язвами могут развиваться следующие осложнения:
пенетрация (9-13%), перфорация (8- 12%), стенозирование (5-12%), кровотечение (19-26%) и малигнизация (0,2-0,5%).
Лабораторные исследования крови для диагностики неосложненной язвенной болезни практического значения не имеют, но играют роль в оценке тяжести течения заболевания, нарушении функции других органов и систем.
Лейкоцитарная формула в норме, СОЭ ускоряется только во время обострения заболевания. Исследование кала выявляет нарушения пищеварения и всасывания, скрытых кровотечений, воспалительных процессов и разных форм дискинезий желудочно-кишечного тракта. Если язвенной болезни сопутствуют гнилостные и бродильные процессы, реакция кала может быть резко щелочной или кислой. При скрытых кровотечениях у больных выявляется кровь в кале (проба-реакция Грегерсена). Копрологическое исследование позволяет выявить воспалительные процессы в кишечнике и разные формы дискинезий. Методы специального исследования.
К специальным исследовательским приемам больных с заболеваниями желудка относятся: изучение желудочной секреции, двигательной функции, морфологических изменений слизистой оболочки, рентгенологическое, эндоскопическое обследование и тесты на Helicobacter pylori.
Рентгеноскопия и рентгенография относится к важнейшим методам исследования желудка и двенадцатиперстной кишки. Они разрешают определить их форму, величину, расположение, локализацию язвы, опухоли, рельеф слизистой оболочки органов и их функциональное состояние Обзорная рентгенография брюшной полости позволяет выявить в брюшной полости газ, рентгенконтрастные инородные тела в желудке. При соответствующей клинической картине наличие свободного газа под
куполом диафрагмы свидетельствует о перфоративной язве желудка или двенадцатиперстной кишки. При рентгенологическом исследовании с контрастными веществами определяют форму, размещение органа, рельеф слизистой. После приема небольшого количества контрастного вещества изучают рельеф слизистой оболочки, при тугом заполнении желудка определяют форму, величину, контуры, подвижность, эвакуацию, болевые точки, патологические изменения (симптом "ниши", дефект наполнения и др.). Основным методом диагностики является ЭФГДС.
Рис.1.2.
Эндоскопическая картина при язвенной болезни зависит от локализации процесса, стадии заживления или обострения. Хирургическое лечение.
Абсолютными показаниями к операции являются тяжелые осложнения язвенной болезни: 1. Перфорация язвы. 2.Профузное кровотечение или кровотечение, которое не останавливается консервативным путем.
3. Рубцово-язвенный стеноз привратника и ДПК. 4. Малигнизация язвы.
Условно-абсолютными показаниями являются следующие осложнения:
1. Пенетрация и прикрытая перфорация язвы. 2. Повторные язвенные кровотечения во время лечения или рецидивные кровотечения в анамнезе.
3. Перфорация язвы в анамнезе, возобновление клинической картины язвенной болезни.
4. Рецидивные язвы после ваготомии и резекции желудка. 5. Гигантские и каллезные язвы, а также язвы желудка, которые не поддаются консервативному комплексному лечению на протяжении 2-3 месяцев интенсивной терапии.
6.Постбульбарные язвы ДПК.
Относительные показания:
1. Неосложненная язва желудка и ДПК с выраженным болевым синдромом и диспепсическими проявлениями при условии неэффективности всего комплекса консервативного лечения на протяжении 2-3 лет. 2. Неосложненная язвенная болезнь желудка и ДПК в сочетании с другими заболеваниями пищеварительного тракта, которые требуют оперативного лечения.
Полипоз кишечника.
Полип толстой кишки - это опухолевидное образование, возвышающееся над уровнем слизистой оболочки в виде шаровидного, грибовидного или вет-вистого разрастания, сидящего на ножке или широком основании. Основу полипа составляют разрастания железистого эпителия в виде многочисленных железистых трубок или в виде разветвленных ворсинок, покрытых высоким цилиндрическим эпителием. Опорную ткань представляет соединительнотканная основа, содержащая мышечные волокна. (С. А. Холдин).
Рис.1.11. Полипы на ножке.
Рис.1.12. Полип на широком основании
По распространенности полипов В.Д.Федоров различает одиночные полипы, множественные (групповые, рассеянные) и диффузный (семейный) полипоз толстой кишки.
Существуют различные теории этиологии и патогенеза полипов и полипоза желудочно-кишечного тракта (воспалительная, эмбриональная, дисрегенераторная, вирусная и др.). Согласно теории эмбриональной дистопии, так называемые истинные полипы являются результатом непра-вильного эмбрионального развития слизистой оболочки желудка. Сюда относятся гетеротропия тканей поджелудочной железы, желез типа бруннеровых, которые обладают высокой потенциальной энергией роста и сохраняются в слизистой оболочке желудка с эмбрионального периода.
В клинической картине полипов толстой кишки нет ни одного признака, характерного только для полипоза. Отдельные симптомы могут появляться в зависимости от количества и величины полипов, их локализации, гистологического строения и наличия или отсутствия малигнизации. Клиническая картина зависит также от предшествовавших или присоединившихся к полипозу явлений воспаления слизистой оболочки кишки, или другого патологического процесса, на фоне которого возникли полипы.
Патологические выделения (крови, слизи) при дефекации— наиболее частые клинические проявления полипов толстой кишки у детей. Они наблюдаются у 55—89% больных. В начале заболевания кровотечения бывают редкими и не обильными, но по мере развития процесса становятся постоянными и довольно значительными, а иногда кровь выделяется струёй. При низком расположении полипов капли крови имеют алый цвет. При высокой локализации—цвет крови изменяется, так как она перемешивается с каловыми массами. Во время продвижения твердых каловых масс по сигмовидной кишке при запорах может повреждаться поверхность полипа, что вызывает или усиливает кровотечение. Постоянные длительные кровотечения и присоединяющиеся поносы вызывают общую слабость, головокружение, головные боли, приводят к анемии и истощению больного. Запоры и поносы наблюдаются у 55,2% больных. Постоянные поносы
обезвоживают и истощают организм и еще больше ухудшают общее состояние больного. При множественном и диффузном полипозе степень выраженности клинических проявлений значительно возрастает за счет присоединения сопутствующего колита. Поносы сопровождаются очень болезненными тенезмами с выделениями слизи и крови. Поэтому картина заболевания иногда очень напоминает дизентерию и больных нередко ошибочно госпитализируют в инфекционные отделения. В некоторых случаях течение заболевания осложняется явлениями кишечной непроходимости, инвагинацией, выпадением отдельных полипов.
Боли в животе, боли в прямой кишке, зуд и жжение в анальном проходе отмечаются у 41,6—64,7% больных. Боли в животе и в прямой кишке обычно бывают тупые, тянущие, иррадиируют в крестец и в поясницу. Они чаще локализуются в левой половине живота и в нижних отделах.
Диспепсические расстройства — тошнота, отрыжка, изжога, иногда рвота и понижение аппетита — наблюдаются у 8—10% больных. Общая слабость, уменьшение массы тела, анемия встречаются у 5—7% больных. Бессимптомное течение болезни наблюдается у 24% больных с одиночными полипами толстой кишки. При малигнизации полипов и множественном распространенном полипозе проявления местных и общих клинических признаков более выраженные. Установить характер патологических изменений в толстой кишке помогает также копрологическое исследование. Признаками воспаления толстой кишки являются наличие в испражнениях слизи и положительные пробы на содержание растворимых белков.
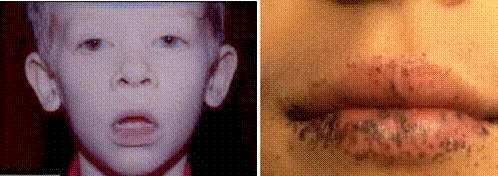
Наследственные полипозы желудочно-кишечного тракта (ЖКТ), особенно у детей, встречаются редко. Существует ряд внешних признаков (гипермобильность суставов, гамартомы, остеомы, пигментные пятна), которые по закону сцепленных генов с высокой долей вероятности позволяют высказаться в пользу системной наследственной патологии. Наиболее часто встречается синдром Пейтц-Егерса — интестинальный полипоз с пятнистой пигментацией кожи лица, слизистых губ и щек. Нельзя исключить, что он является вариантом ювенильного полипоза кишечника.
Впервые описал Peutz в 1921 г. на основании наблюдений 5 детей одной семьи, страдавших полипозом всего желудочно-кишечного тракта в сочетании с пигментными пятнами на лице (губы, щеки, вокруг рта) и на ладонях, а в 1949 г. Jeghers сообщил о 12 подобных больных, большинство которых были членами одной семьи, с характерной триадой: полипоз желудочно-кишечного тракта, наличие пигментных пятен и наследственный характер заболевания. Передается с полной пенетрантностью, но различной экспрессивностью. При этом на коже лица, особенно вокруг рта, на слизистой рта, реже — над локтями, на подногтевых ложах появляются мелкие пигментные пятна цвета “кофе с молоком”, напоминающие веснушки. Пятна появляются в раннем детстве или имеются уже с рождения. В тонкой кишке, реже — в желудке и толстой кишке обнаруживаются множественные гамартомные полипы со сравнительно низкой вероятностью малигнизации. В 50% всех случаев полипы находят и у ближайших родственников. Озлокачествление полипов наблюдается прежде всего при их манифестации уже в раннем детском возрасте. Вероятность малигнизации возрастает после 35 лет.
Рис. 1.13.Гиперпигментация красной каймы губ при синдроме Пейтц-Егерса
Клиническая картина синдрома Пейтц-Егерса сводится к неспецифическим болям в животе, оккультным кровотечениям, железодефицитной анемии, хотя возможны илеус, синдром мальабсорбции с нарушением питания. В 5% случаев данный тип полипоза кишечника сочетается с гормонально активными опухолями яичников. Наблюдается сочетание синдрома Пейтц-Егерса с миксомным синдромом (опухолью сердца) у ребенка.
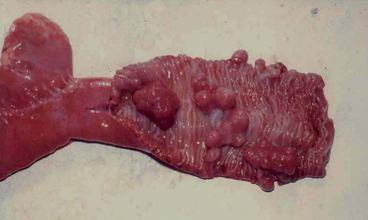
Диагностика полипов кишечника осуществляется эндоскопически. Во время колоноскопии при обнаружении полипов обязательно производится их биопсия с помощью биопсийных щипцов.
Рис.1.14. Вид кишечника при синдроме Пейц-Егерса
Рентгенодиагностика. Рентгенологически при колите обнаруживается цир-кулярное равномерное сужение просвета кишки. В суженном месте контрастная масса не задерживается, а при раздувании воздухом спазмированный отдел кишки не расправляется. Если полипы сопровождаются явлениями колита, то в этом случае достаточно отчетливо видны округлые тени.
Практические навыки. 1. Введение назогастрального зонда. 2. Временная остановка венозного кровотечения в/3 правого предплечья.
3. Временная остановка артериального кровотечения из с/3 бедра, капиллярного кровотечения внутренней поверхности левого предплечья.
4. Постановка клизмы ребенку 7 лет, с признаками кишечного кровотечения.
5. Определение шокового индекса. 6. Определение степени кровотечения по объективным данным. 7. Проведение поверхностной и глубокой пальпации живота.
Острый аппендицит.
Актуальность проблемы.
а) Наиболее частая хирургическая патология брюшной полости у детей, при которой время определяет результат.
б) Количество диагностических ошибок на догоспитальном этапе составляет свыше 50-70%.
А. Вопросы для самоконтроля.
1. Какие жалобы наиболее часто предъявляют дети при остром аппендиците? 2. Назовите особенности клинической картины острого аппендицита у детей до 3 лет.
3. Назовите дополнительные методы обследования детей при подозрении на острый аппендицит.
4. Какие изменения могут быть выявлены при ректальном исследовании у ребенка при расположении червеобразного отростка в малом тазу?
5. Назовите осложнения острого аппендицита. 6. Назовите стадии течения перитонита. 7. Какое лечение применяется при аппендикулярном инфильтрате?
8. Какие осложнения могут возникнуть при наличии дивертикула
Меккеля? 9. Какие причины ведут к развитию мезаденита? 10. Назовите путь проникновения инфекцию в брюшную полость при первичном перитоните.
Б. Материалы для аудиторной самостоятельной подготовки:
Перечень учебных практических заданий, которые необходимо выполнить во время практического занятия:
1. Собрать анамнез болезни у ребенка старшего возраста, жалующегося на боли в животе.
2. Собрать анамнез болезни ребенка младшего возраста при болях в
животе. 3. Провести объективное обследование ребенка старшего возраста при жалобах на боли в животе.
4. Провести объективное обследование ребенка младшего возраста при болях в животе.
5. Назначить план обследования ребенка при подозрении на острый аппендицит.
6. Оценить данные лабораторных исследований (общий анализ крови, общий анализ мочи) при остром аппендиците.
7. Исследовать у ребенка симптом Щеткина-Блюмберга. 8. Назначить план лечения ребенка, проперированного по поводу острого аппендицита.
9. Назначить план лечения ребенка при аппендикулярном инфильтрате.
Инвагинация
Инвагинация -внедрение одного отдела кишечника в просвет другого
- наиболее частый вид приобретенной кишечной непроходимости. Этот вариант кишечной непроходимости встречается преимущественно у детей грудного возраста (85 - 90%), особенно часто в период с 4 до 9 мес.
Мальчики заболевают почти в 2 раза чаще девочек. У детей старше 1 года инвагинация наблюдается редко и в большинстве случаев бывает связана с органической природой (дивертикул подвздошной кишки, гиперплазия лимфоидной ткани, полип, злокачественное новообразование и др.).
Имеет значение и расстройство правильного ритма перистальтики,
заключающееся в нарушении координации сокращения продольных и круговых мышц с преобладанием сократительной способности последних. К
некоординированному сокращению мышечных слоев могут привести изменения режима питания, введение прикорма, воспалительные заболевания кишечника, в том числе энтеровирусная инфекция.
Инвагинация относится к смешанному, или комбинированному, виду механической непроходимости, поскольку в ней сочетаются элементы странгуляции (ущемление брыжейки внедренной кишки) и обтурации
(закрытие просвета кишки инвагинатом). В зависимости от локализации различают илеоцекальную (более 95%) тонкокишечную и толстокишечную
инвагинацию.
Термин "илеоцекальная инвагинация" является собирательным и применяется для обозначения всех видов инвагинации в илеоцекальном углу.
Из всех форм инвагинации этой области чаще всего встречается подвздошно-
ободочная,когда тонкая кишка внедряется через илеоцекальный клапан
(баугиниеву заслонку) в восходящую кишку.
Причины такой топической и возрастной частоты заключаются в ряде фоновых факторов:
1.Незрелость нервной системы кишечника (производящая за счет дисфункции продольной и циркулярной мускулатуры дискоординацию перистальтики);
2. Незрелость v.Bauhini;
3.Длинная брыжейка, мобильная слепая кишка; 4.Существенная разница в диаметре толстого и тонкого кишечника.
Реже возникает слепоободочная инвагинация, при которой дно слепой кишки инвагинируется в восходящий отдел толстой кишки вместе с червеобразным отростком. Изолированное внедрение тонкой кишки в тонкую (тонкокишечная инвагинация) и толстой в толстую (толстокишечная инвагинация) в общей сложности отмечается не более чем у 2 - 3 % всех больных с инвагинацией кишечника.
При инвагинации различают наружную трубку (влагалище) и
внутреннюю (инвагинат). Начальный отдел внедрившейся кишки носит название головки инвагината.
Непосредственные факторов (пусковые) следующие: А. Функциональные:
1.Алиментарные (неправильное введение прикорма, нарушение режима питания); 2.Воспалительные заболевания (энтероколит, дизентерия), Б. Органические:
1.Опухоли кишечника; 2.Пороки развития кишечника (дивертикул, удвоение). Функциональные причины (95 %) являются пусковыми факторами в основном в критическом возрасте (у младенцев), органические (5 %) - у детей после одного года жизни.
Клиника и диагностика. Клинические проявления инвагинациизависят от ее вида и длительности. В результате внедрения стенки кишки возникает ущемление; при перистальтике увеличивается длина тела инвагината, головка остается неизменной. Продвижение инвагината вследствие перистальтики все больше натягивает и сдавливает сосуды и нервы брыжейки. Нарушается венозный отток, возникает стаз, отек, а за ними диапедезное кровотечение, отек кишечной стенки, воспалительные изменения в ней, отложение фибрина между внешним и внутренним цилиндрами, их склеивание. Инвагинат мигрирует по ходу кишечника, вследствие чего может выпасть через прямую кишку - prolapsus invaginati. Циркуляторные нарушения приводят к некр
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-04-07; просмотров: 408; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.144.3.235 (0.02 с.) |