Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Ревизия брюшной полости при проникающих ранениях животаСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
Ревизия брюшной полости производится с целью обнаружения повреждённых органов при травмах живота, для выяснения источника воспалительного процесса при синдроме острого живота. При неясном диагнозе операцию проводят из срединного разреза последовательно и методично. В ходе обследования брюшной полости руководствуются предоперационными предположениями, но первым определяющим признаком может стать присутствие патологического содержимого брюшинной полости, т. е. газа, крови, содержимого желудка или кишок, жёлчи, мочи или перитонеального экссудата. Если в брюшинной полости есть кровь, то в первую очередь обследуют паренхиматозные органы: печень, селезёнку, поджелудочную железу. Во время ревизии печени осматривают её передний край и нижнюю поверхность, оттянув поперечную ободочную кишку книзу. Определяют состояние жёлчного пузыря и печёночно-дуоденальной связки. Диафрагмальную поверхность печени обследуют рукой, заведённой в правое подреберье, под купол диафрагмы. Для осмотра селезёнки желудок оттягивают вправо, а левый изгиб ободочной кишки — книзу. Этому может помешать диафрагмально-ободочная связка, на которой нижним концом лежит селезёнка. Рукой, заведенной под селезёнку, а затем в левое подреберье, пальпаторно определяют повреждения. Для обнаружения повреждения поджелудочной железы надо рассечь желудочно-ободочную связку. Другие доступы к поджелудочной железе при её ревизии не дают широкого обзора органа. Для временной остановки кровотечения из трещин паренхиматозных органов иногда применяют тампонирование или сжимают сосудистую ножку. При обнаружении в брюшинной полости содержимого желудочно-кишечного тракта сначала осматривают переднюю стенку желудка, его пилорический отдел, верхнюю горизонтальную часть двенадцатиперстной кишки, а затем заднюю стенку желудка, для чего рассекают желудочно-ободочную связку. Для обнаружения источника повреждения задней стенки нисходящей части двенадцатиперстной кишки рассекают париетальный листок брюшины по её наружному краю (по Кохеру) и, мобилизовав двенадцатиперстную кишку, тщательно осматривают всю её поверхность. К задневнутренней поверхности кишки прилежат нижняя полая вена и конечные отделы общего жёлчного протока и протоков поджелудочной железы, поэтому необходима особая осторожность. Для осмотра тонкой кишки поднимают сальник и поперечную ободочную кишку вместе с её брыжейкой (приём Губарева) и находят двенадцатиперстно-тощекишечный изгиб. Далее тщательно и последовательно осматривают каждую петлю тонкой кишки по её свободному и брыжеечному краям. Найденные повреждения кишки до окончания ревизии не ушивают, так как при множественных повреждениях может потребоваться резекция этих участков. Кишечную петлю в этом месте окутывают салфеткой, по сторонам от повреждения накладывают эластичные кишечные зажимы и продолжают ревизию. Осмотр толстой кишки начинают с ревизии илеоцекального угла. Методика аналогична ревизии тонкой кишки. Особенно тщательно следует осмотреть правый и левый изгибы ободочной кишки. При повреждении задней стенки восходящей или нисходящей ободочной кишки к образовавшейся гематоме (как правило, инфицированной) можно подойти через заднюю стенку живота — поясничную область, подводя дренаж к поврежденной кишке. Ревизию органов брюшной полости заканчивают осмотром органов брюшинного этажа малого таза. Брюшную стенку зашивают наглухо или с введением дренажей в зависимости от показаний.
Кишечные швы В основе большинства операций на желудочно-кишечном тракте лежит кишечный шов. Под термином «кишечный шов» подразумевают все виды швов, накладываемых на стенку полого органа желудочно-кишечного тракта (пищевод, желудок, кишечник), а также и на другие полые органы, имеющие брюшинный покров, мышечную оболочку, подслизистый слой и слизистую оболочку (жёлчный и мочевой пузыри). Главные требования к кишечному шву: - он должен быть прочным, т.е. после наложения шва края сшитых органов не должны расходиться; - шов должен быть герметичным. При этом следует иметь в виду герметичностьмеханическую, не допускающую вытекания из просвета органа ни капли его содержимого, и герметичностьбиологическую, не допускающую выхода микрофлоры из полости органа; - шов должен обеспечивать хороший гемостаз; - кишечный шов не должен суживать просвет полого органа; - шов не должен препятствовать перистальтике. Выполнение этих требований возможно только с учётом анатомо-физиологических свойств полых органов брюшинной полости. Первое из них — способность брюшины склеиваться и в последующем срастаться в месте повреждения или при плотном прижатии двух листков друг к другу. Второе — футлярное строение стенки желудочно-кишечного тракта. Различают 4 основных слоя стенки желудочно-кишечного тракта: слизистую оболочку; подслизистый слой; мышечную оболочку; серозную оболочку (на пищеводе — адвентициальную). Первые два слоя отделены от следующих рыхлой соединительной тканью, в результате чего они могут скользить по отношению друг к другу. Это очень заметно при вскрытии просвета полого органа: слизистый и подслизистый слои выворачиваются кнаружи под тягой мышечного слоя. В связи с этим, а также из-за красного цвета слизистой оболочки вывернутые края разреза кишки называют «губами». Образование «губ» иногда затрудняет чёткую визуализацию каждого слоя при наложении кишечного шва. Самым прочным является подслизистый слой. Остальные слои, включая мышечный, легко прорезаются нитью даже при небольшом натяжении. Для обеспечения прочности и механической герметичности кишечный шов обязательно должен проходить через подслизистый слой. В подслизистом слое располагается большинство кровеносных сосудов органа, из-за чего при его рассечении возникает кровотечение. Шов, проходящий через подслизистый слой, должен обеспечивать гемостаз. Из-за тесной связи подслизистого и слизистого слоев очень трудно при наложении шва пройти, не задев слизистую оболочку и, следовательно, не инфицировав шовный материал. Кишечный шов, захватывающий подслизистый и слизистый слои, называется сквозным (шов Черни), он может обеспечить прочность и механическую герметичность, но не обеспечивает герметичности биологической, так как через прокол стенки и вдоль шовной нити микроорганизмы могут выходить из просвета кишки на поверхность брюшины. Добиться биологической герметичности можно, использовав способность брюшины склеиваться при тесном сближении. Это качество использовал Ламбе́р, предложивший накладывать так называемые чистые серозно-серозные швы. Однако быстро выяснилось, что шовный материал быстро прорезает тонкую брюшину. В дальнейшем стали использовать немного более прочный серозно-мышечный шов, который тоже называют швом Ламбера. Итак, в процессе разработки оптимального кишечного шва выяснилось, что сшивание только одного слоя (слизисто-подслизистого или серозно-мышечного) не обеспечивает выполнения всех требований к кишечному шву. А́льберт предложил двухрядный шов (рис. 7.63).
Рис. 7.63. Двухрядный кишечный шов Альберта. 1 – серозно-мышечный шов Ламбера; 2 – сквозной узловой шов Черни Первый ряд швов при этом проходит через все слои стенки кишки, обеспечивая прочность и механическую герметичность. Второй ряд швов — серозно-мышечный шов Ламбера — в дополнение к этому обеспечивает и герметичность биологическую. Хороший гемостаз может быть получен при использовании непрерывного обвивного шва через все слои, так как при этом сдавливаются все проходящие в стенке кишки сосуды. Такой же эффект получается и при использовании непрерывного вворачивающего шва Шмидена (рис. 7.64).
Рис. 7.64. Вворачивающий сквозной шов Шмидена (стежки на обеих сторонах идут со стороны слизистой оболочки на серозную).
Однако в обоих случаях вокруг сшиваемых участков кишки образуется ригидная петля из шовного материала, мешающая прохождению перистальтической волны. Чтобы исключить этот фактор, стали пользоваться рассасывающимся шовным материалом, сначала кетгутом, а в последнее время и синтетическим, например викрилом. После рассасывания шовного материала петля исчезает. Для того чтобы такая петля не образовывалась при наложении второго, серозно-мышечного, ряда швов, его делают прерывистым узловым. Материал при этом существенной роли не играет. Для наложения второго ряда швов используют и шёлк, и синтетические нерассасывающиеся нити. Для того чтобы не сузить просвет кишки, при её рассечении разрез ведут косо, что увеличивает диаметр сшиваемой части, и при естественном и неизбежном сужении просвета за счёт двойной стенки сшиваемого участка он в конце концов остаётся неизменным. В последнее время многие хирурги стали отдавать предпочтение узловым сквозным швам (первый ряд шва Альберта). Это связано с использованием электроножа для рассечения стенки кишки. При проведении разреза коагулируются все слои стенки кишки, и кровотечения из подслизистого слоя не возникает.
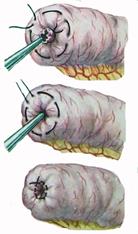
Ушивание раны тонкой кишки При небольшом дефекте кишечной стенки (длиной до 1 см) вокруг раны накладывают однорядный кисетный шов (рис. 7.65).
Рис. 7.65. Этапы наложения кисетного шва на примере создания культи тонкой кишки.
При этом используют нерассасывающийся шовный материал и проводят лигатуру только через серозный и мышечный слои кишечной стенки. Придерживая стенку кишки анатомическим пинцетом, накладывают стежки длиной 0,2 см с промежутками по 0,4 см по окружности на расстоянии 0,5 см от края раны. Игла должна войти в серозную оболочку, пройти через мышечную и выйти обратно со стороны серозной. После наложения стежков по всей окружности концы нити связывают одним полуузлом, но не затягивают его. Ассистент анатомическим пинцетом захватывает край раны и погружает его по мере затягивания узла. Затем одновременно плавно удаляют пинцет и окончательно затягивают первый узел. Его закрепляют вторым (фиксирующим) узлом. При неудачном удалении пинцета между складками серозной оболочки могут выступать участки слизистой оболочки. В этом случае показано наложение дополнительного серозно-мышечного Z-образного шва (рис. 7.66).
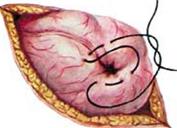
Рис. 7.66. Z-образный шов на слепой кишке
При ушивании раны кишки длиной более 1 см используют обычно двухрядные швы. Если рана расположена в продольном направлении, её нужно перевести в поперечное с помощью нитей-держалок во избежание суживания просвета. С их помощью ассистент осторожно растягивает края раны и в этом положении фиксирует до конца ушивания раны. Первый ряд двухрядного шва — узловой или непрерывный краевой сквозной шов. Он обеспечивает герметичность, прочность, гемостаз, но будет инфицированным, так как проходит через просвет кишки. Чаще всего накладывают вворачивающий непрерывный шов по Шмидену («скорняжный») кетгутовой нитью. Зафиксировав узлом длинную нить у угла кишечной раны, накладывают стежки через всю толщу кишечной стенки на 0,3—0,4 см от края раны попеременно со стороны слизистой оболочки каждого края раны, расстояние между стежками 0,5 см. После ушивания раны остаётся один конец нити, при помощи которого надо сформировать узел и закрепить шов. Для этого при прошивании последнего стежка нить не протягивают до конца, надо оставить незатянутой последнюю петлю, по длине равную оставшемуся свободному концу нити. Сблизив обе половины петли (т. е. превратив в одну), их связывают простым узлом со свободным концом. Стерильность шва обеспечивается наложением второго ряда узловых асептических перитонизирующих серозно-мышечных швов (Ламбера).
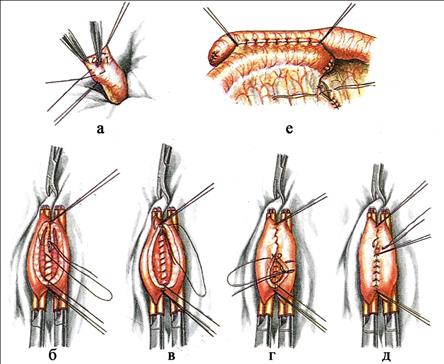
Кишечные анастомозы Соединение пересечённых участков кишки называется кишечным анастомозом. Кишечные анастомозы накладывают по типу конец в конец, бок в бок, конец в бок и бок в конец. Анастомоз конец в конец — прямое соединение концов полых органов с наложением двухрядного шва Альберта. Первый ряд швов — сквозной непрерывный или узловой кетгутом, второй — узловые серозно-мышечные швы Ламбера. При сшивании участков толстой кишки используют трёхрядный шов. Третьим рядом является еще один ряд швов Ламбера. Анастомоз конец в конец более физиологичен и поэтому широко применяется при различных операциях. При анастомозе бок в бок на соединяемых участках кишки сначала делают две наглухо закрытые культи. Для их образования свободный конец кишки перевязывают и погружают в кисетный шов. Культи располагают изоперистальтически по отношению друг к другу, на прилежащих боковых поверхностях скальпелем делают отверстия, которые сшивают двухрядным швом (рис. 7.67).
Рис. 7.67. Межкишечный анастомоз бок в бок после резекции тонкой кишки. а – обработка культи кишки: погружение перевязанной культи в кисетный шов; б – сшивание задних губ анастомоза непрерывным обвивным швом; в – начальный момент наложения шва на передние губы анастомоза; г – сшивание передних губ анастомоза швом Шмидена (скорняжным); д – наложение второго ряда узловых швов Ламбера на передние губы анастомоза; е – общий вид анастомоза бок в бок; сшивание краёв пересечённой брыжейки.
При этом виде анастомоза нет опасности сужения, так как ширина анастомоза не ограничена диаметром сшиваемых кишок и может свободно регулироваться. Анастомоз конец в бок применяется при соединении отрезков желудочно-кишечного тракта разного диаметра: при резекции желудка и при соединении тонкой кишки с толстой.
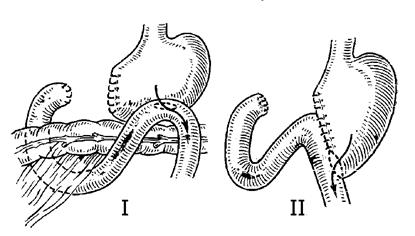
Операции на желудке Операция образования искусственного наружного свища желудка называется гастростомией. Её выполняют с целью обеспечения больного питанием. Она показана при непроходимости пищевода разной этиологии (ожог, опухоль) или при опухоли кардиального отдела желудка, когда пища не может поступать в кишечник естественным образом. Трубчатый свищ формируют путем образования канала из передней стенки желудка, в который помещают резиновую трубку, один конец которой находится в полости желудка, а другой выводится наружу. Гастростомия по Витцелю. В качестве доступа используется трансректальная левосторонняя лапаротомия длиной 10 см от рёберной дуги вниз (см. рис. 7.62). Желудок выводят в операционную рану. На середине расстояния между малой и большой кривизной вдоль длинной оси передней стенки прикладывают резиновую трубку так, чтобы желудочный конец её был направлен в сторону дна желудка. Над трубкой накладывают 6—8 серозно-мышечных шёлковых швов (по типу шва Ламбера), после завязывания которых трубка погружается в стенку желудка (рис. 7.68).
Рис. 7.68. Гастростомия по Витцелю: 1 — создание серозно-мышечного тоннеля и погружение трубки в кисетный шов; 2 — положение гастростомической трубки в желудке
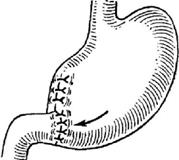
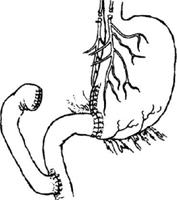
В проксимальном отделе желудка у края наложенных швов накладывают кисетный шов. Внутри него вскрывают стенку и через образовавшееся отверстие свободный конец трубки вводят в просвет желудка. Кисетный шов затягивают. Поверх него накладывают 2—3 серозно-мышечных шва. На стенку желудка с обеих сторон от трубки накладывают два серозно-мышечных шва-держалки. Свободный конец трубки и держалки выводят наружу через дополнительный разрез по наружному краю левой прямой мышцы живота. Для этого скальпелем делают небольшой кожный разрез, корнцангом или другим зажимом прокалывают остальные мягкие ткани брюшной стенки, захватывают им обе держалки и свободный конец трубки и через проделанное отверстие выводят их на переднюю стенку живота. Выведенными нитями фиксируют трубку к коже. Следующий обязательный этап при любом виде гастростомии — гастропексия, т.е. подшивание стенки желудка к внутренней поверхности передней стенки живота 4—5 узловыми швами. Этим преследуются две цели: фиксация желудка, в результате чего он не может «соскользнуть» с трубки, и изоляция гастростомического канала от свободной брюшинной полости. Рану брюшной стенки зашивают наглухо. Резекция желудка. Резекцию, или частичное удаление желудка, выполняют при язвах, обширных ранениях и опухолях органа. Среди множества модификаций резекций желудка наибольшее распространение получили операции, предложенные Би́льротом (варианты I и II), и усовершенствованный вариант операции Би́льрот II - Гофмейстера—Финстерера. При первом варианте (Бильрот I) после удаления части желудка проксимальную культю, имеющую значительный просвет, частично ушивают со стороны малой кривизны, но оставляют незашитым участок со стороны большой кривизны, соответствующий по размерам диаметру двенадцатиперстной кишки. Между культей желудка и двенадцатиперстной кишкой накладывают анастомоз по типу конец в конец (рис. 7.69).
Рис. 7.69. Резекция желудка по Бильроту I (схематично)
Метод физиологичен, так как создает условия для нормального продвижения пищи, а слизистая оболочка желудка соединяется со слизистой оболочкой двенадцатиперстной кишки, как и в норме. Последнее обстоятельство исключает образование пептических язв соустья. Однако далеко не всегда удаётся подвести культю желудка к двенадцатиперстной кишке. Натяжение концов при создании анастомоза недопустимо, так как ведет к прорезыванию швов и несостоятельности анастомоза. При втором варианте резекции (Бильрот II) культи двенадцатиперстной кишки и желудка зашивают наглухо, а затем создают желудочно-тощекишечный анастомоз по типу бок в бок. Петлю тощей кишки подводят к культе желудка позади поперечной ободочной кишки через отверстие в mesocolon transversum (рис. 7.70).
Рис. 7.70. 1 — резекция желудка по Бильроту II; 2 — резекция желудка по Бильроту II в модификации Гофмейстера—Финстерера
Модификация этого способа по Гофмейстеру—Финстереру состоит в том, что гастроэнтероанастомоз накладывают по типу конец в бок (конец культи желудка сшивается с боковым отверстием в тонкой кишке) в изоперистальтическом направлении. Ширина просвета составляет 5—6 см. Приводящий конец кишки 2—3 швами подшивают к желудку ближе к малой кривизне. Края разреза mesocolon узловыми швами подшивают к желудку вокруг созданного анастомоза. При этой методике устраняются недостатки способа Бильрот I, указанные выше, но происходит одностороннее выключение из функции желудочно-кишечного тракта двенадцатиперстной кишки, что нефизиологично. Кроме того, пища через приводящий конец кишки может попадать в двенадцатиперстную кишку, где застаивается и подвергается гниению. Чтобы избежать этого, Браун предложил накладывать энтероэнтероанастомоз между приводящим и отводящим концами тонкой кишки. Эту же цель преследует и операция по Ру (рис. 7.71).
Рис. 7.71. Резекции желудка по Ру (схематично)
Гастрэктомия — полное удаление желудка с наложением пищеводно-кишечного соустья по типу конец в бок. Операцию производят главным образом при распространённом раке желудка. В связи с этим обязательно выполняют лимфодиссекцию — полное удаление всего лимфатического аппарата желудка.
Операции на печени и жёлчных путях При травме печени основной задачей является остановка кровотечения и жёлчеистечения. Для доступа чаще используют доступ по Фёдорову — разрез по средней линии живота от мечевидного отростка на 2—3 см вниз, далее проводимый вправо параллельно рёберной дуге (см. рис. 7.62). При сложных ранениях применяют торакоабдоминальный доступ. Для временной остановки кровотечения можно прижать пальцами печень и ненадолго (не более 15 мин) сдавить печёночно-дуоденальную связку между указательным пальцем, введённым в сальниковое отверстие, и большим, который ложится на связку спереди. Для окончательной остановки кровотечения из паренхимы печени накладывают П-образный или матрацный шов, перевязывают сосуды в ране, выполняют тампонаду раны. При наложении печёночного шва используют иглу с тупым концом, что позволяет игле проходить через паренхиму органа, не нарушая целости кровеносных сосудов и жёлчных путей. Швы, как правило, проводят через сальник, которым окутывают печень. Использование сальника на ножке предотвращает прорезывание швов и обеспечивает гемостаз (рис. 7.72).
Рис. 7.72. 1 — П-образные швы при разрывах печени через сальник; 2 — П-образные швы тупой иглой через сальник на край печени
Резекция печени. Различают атипичные (краевая, клиновидная, поперечная) и типичные (анатомическая) резекции печени. К краевой и клиновидной резекции прибегают при необходимости удаления периферических участков печени. Типичные анатомические резекции производятся с учетом внутриорганной структуры печени. При этом предварительно перевязывают элементы глиссоновой ножки и печёночные вены удаляемой части. Различают сегментарные резекции печени, резекцию правой и левой половин печени (правосторонняя и левосторонняя гемигепатэктомия), резекцию доли печени (лобэктомия). В настоящее время в России и за рубежом с успехом проводят операции по трансплантации печени. К сожалению, их выполняют редко из-за трудностей с подбором донора. Холецистэктомия. Косой разрез брюшной стенки производят на 2 см ниже и параллельно правой рёберной дуге (по Риделю—Кохеру или по Фёдорову). Холецистэктомия от шейки, или ретроградная (рис. 7.73).
Рис. 7.73. Холецистэктомия от шейки: 1 — выделение и перевязка пузырных артерии и вены; 2 — выделение жёлчного пузыря из ложа; 3 — перитонизация ложа жёлчного пузыря
Печень приподнимают кверху, двенадцатиперстную кишку отводят вниз, жёлчный пузырь освобождают от спаек. В печеночно-дуоденальной связке выделяют пузырный, печёночный и общий жёлчный протоки. В треугольнике Калό отыскивают и перевязывают пузырную артерию. Под пузырный проток подводят две лигатуры и сначала перевязывают его со стороны жёлчного пузыря. При необходимости через неперевязанную часть протока производят холангиографию, вводя катетер через пузырный проток в общий жёлчный проток. После этого перевязывают терминальную часть пузырного протока, отступя на 0,5 см от места его впадения в общий жёлчный проток. Между лигатурами пузырный проток пересекают. Выделяют жёлчный пузырь, надсекая брюшину по его боковым поверхностям и отделяя его от подлежащих тканей тупым и острым путем. Пузырь удаляют. Производят перитонизацию ложа пузыря и печёночно-дуоденальной связки. Важно укрыть брюшиной культю пузырного протока. Холецистэктомия от дна, или антеградная. Операцию начинают с выделения жёлчного пузыря из его ложа со стороны дна. Затем перевязывают пузырную артерию, отыскивают место впадения пузырного протока в общий жёлчный проток и перевязывают пузырный проток двумя лигатурами — со стороны шейки пузыря и отступя на 0,5 см от места впадения пузырного протока в общий жёлчный. Пузырь удаляют, его ложе перитонизируют. В настоящее время в клиниках, располагающих видеоэндоскопической аппаратурой, практически все операции на жёлчном пузыре выполняют лапароскопически, начиная чаще всего от шейки. Лишь в редких случаях очень сложных топографо-анатомических вариантов хода жёлчных протоков или сосудов в печёночно-дуоденальной связке операцию заканчивают из обычного лапаротомного доступа.
Операции на селезёнке При одиночных поверхностных повреждениях органа накладывают кетгутовые матрацные, П-образные или обвивные швы. Чтобы шовные нити не прорезались, под них подкладывают синтетические подкладки или участок большого сальника. Даже при значительном повреждении селезёнки её пытаются сохранить, выполняя резекцию с окутыванием резецированной поверхности сальником или мышечной пластинкой, выделенной из поперечной мышцы живота. Лишь при множественных глубоких разрывах селезёнки и повреждении сосудистой ножки показана спленэктомия. Спленэктомия при разрыве селезёнки. Доступ — верхняя срединная лапаротомия или косой лапаротомный разрез в левом подреберье параллельно левой рёберной дуге. При скоплении крови в брюшинной полости в результате разрыва селезёнки главной задачей являются доступ к сосудистой ножке и пережатие селезёночной артерии. Это можно сделать, пройдя через проделанное отверстие между желудочно-ободочной и желудочно-селезёночной связкой к сосудистой ножке селезёнки. Захватив её пальцами и сдавив сосуды, далее осторожно выделяют артерию, лежащую в поджелудочно-селезёночной связке, и её ветви, входящие в ворота селезёнки. Прочными лигатурами перевязывают сначала ветви артерии, а лишь затем — вены. Основной ствол селезёночной артерии не перевязывают во избежание нарушения кровоснабжения желудка через короткие артерии желудка и левую желудочно-сальниковую артерию. Оттянув вниз селезёнку, натягивают таким образом диафрагмально-селезёночную связку. После её рассечения селезёнку легко вывихнуть в операционную рану. Проводят тщательный гемостаз, особенно в области купола диафрагмы. Селезёнку отделяют от подходящих к ней связок и возможных спаек и удаляют. Проверяют состояние хвоста поджелудочной железы, подходящего иногда очень близко к воротам селезёнки. Перевязанные ветви селезёночной артерии перитонизируют. Операция может быть гораздо более сложной в случае спленомегалии, хотя последовательность действий сохраняется.
Операции на поджелудочной железе Хирургическое лечение острых панкреатитов остаётся сложным. Методы оперативного лечения острых панкреатитов условно делят на радикальные (частичная или полная панкреатэктомия) или паллиативные (некрсеквестрэктомия из поджелудочной железы и окружающих тканей, многочисленные способы дренирования сальниковой сумки, брюшинной полости, клетчатки забрюшинного пространства на фоне активной консервативной терапии). В настоящее время предпочтение отдают второй группе операций. Дренирование сальниковой сумки наиболее удобно проводить через желудочно-ободочную связку в ее бессосудистом участке. Для создания хорошего оттока экссудата из сальниковой сумки и предотвращения распространения гнойного процесса на другие участки брюшинной полости создают бурсооментостому: постоянный свищ сальниковой сумки. Для этого к париетальной брюшине подшивают края желудочно-ободочной связки. Если войти в сальниковую сумку через желудочно-ободочную связку по каким-либо причинам невозможно, применяют доступ через брыжейку поперечной ободочной кишки, а при опущенном желудке с растянутыми связками малого сальника возможен доступ выше малой кривизны желудка. При инфицировании забрюшинной клетчатки применяют внебрюшинные косые поясничные (люмботомические) разрезы, которые позволяют создать отток гнойного экссудата и предотвратить распространение гнойного процесса на брюшинную полость. В то же время массивные мышечные слои стенки полости живота со стороны поясничной области создают возможность тяжелого нагноения мягких тканей раны. В последнее время с успехом стали применять эндоскопическое (лапароскопическое) введение дренажей как в сальниковую сумку, так и в забрюшинное пространство. Преимущества такого способа очевидны: вместо широких травматичных разрезов с большой вероятностью нагноения операционной раны дренажные трубки выводят через практически точечные отверстия в брюшной стенке. Следует ожидать, что по мере широкого оснащения больниц видеоэндоскопической техникой такие виды операций будут применяться значительно чаще. Онкологические заболевания поджелудочной железы, особенно её головки, требуют выполнения чрезвычайно сложных операций с удалением не только поджелудочной железы, но и двенадцатиперстной кишки (панкреатодуоденэктомия). Такая операция неизбежно сопровождается гастроеюностомией, холедохоеюностомией и несколькими энтероэнтероанастомозами.
Резекция тонкой кишки Резекцию или иссечение участка тонкой кишки выполняют при её ранениях, омертвениях в случаях ущемления и тромбоза сосудов, при опухолях. Подлежащую удалению кишку выводят в рану и обкладывают марлевыми салфетками. Границы резекции должны быть в пределах кишки, не вовлеченной в патологический процесс. Производят мобилизацию кишки, т. е. отсекают удаляемый участок кишки от брыжейки. Брыжейку рассекают между наложенными на неё зажимами. Резецируемый участок кишки пережимают кишечными зажимами. После резекции кишки накладывают анастомоз по типу конец в конец или конец в бок (см. рис. 7.67).
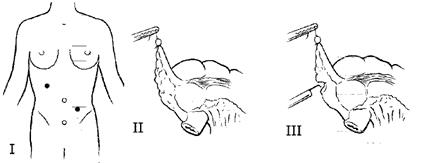
Аппендэктомия Доступ. Как правило, используется косой переменный доступ Волковича—Дьяконова. Реже применяют параректальный разрез Леннандера (см. рис. 7.62). Косым разрезом длиной 9—10 см в правой паховой области послойно вскрывают переднюю стенку живота. Середина разреза должна проходить на границе средней и наружной третей линии, соединяющей переднюю верхнюю ость подвздошной кости с пупком (точка Мак-Барни). Рассекают кожу, подкожную клетчатку и поверхностную фасцию. Обнажают апоневроз наружной косой мышцы живота и с помощью желобоватого зонда или изогнутыми ножницами отслаивают его от мышц и рассекают на всю длину кожной раны по направлению к верхнему, а затем к нижнему её углу (в верхнем углу раны рассекают мышцу). С помощью тупоконечных ножниц тупо по ходу мышечных волокон расслаивают внутреннюю косую и поперечную мышцы живота. При этом края мышечной раны располагаются почти перпендикулярно краям кожного разреза. Поперечную фасцию живота рассекают, приподняв пинцетом. Брюшину поднимают в ране в виде конуса анатомическим пинцетом, проверяют, не захвачен ли какой-либо орган вместе с ней, и надсекают её ножницами или скальпелем. Края брюшины захватывают зажимами Микулича, приподнимают и рассекают брюшину на всю длину раны. Выведение слепой кишки. Отыскивают слепую кишку, ориентируясь по её сероватому цвету, лентам, отсутствию брыжейки и сальниковых отростков со стороны правой боковой борозды. Захватывают слепую кишку пальцами с помощью марлевой салфетки, осторожно выводят её вместе с червеобразным отростком из разреза, обкладывают марлевыми салфетками и приступают к той части операции, которая проводится вне брюшинной полости (рис. 7.74).
Рис. 7.74. Этапы аппендэктомии: 1 — выведение слепой кишки и червеобразного отростка; 2 — перевязка брыжейки; 3 — отсечение отростка от брыжейки; 4 — наложение кисетного шва вокруг основания отростка; 5 — перевязка червеобразного отростка кетгутовой лигатурой; 6 — отсечение отростка, обработка его культи; 7 — погружение культи отростка в кисетный шов; 8 — наложение Z-образного шва Отсечение брыжейки отростка. Захватывают зажимом брыжейку червеобразного отростка у его верхушки (в брыжейку можно ввести 15—20 мл 0,25% раствора новокаина). На брыжейку отростка накладывают кровоостанавливающие зажимы, брыжейку отсекают. Удаление отростка. Подтягивая мобилизованный отросток вверх с помощью зажима, наложенного на брыжейку у его верхушки, накладывают на стенку слепой кишки серозно-мышечный кисетный шов шёлком или капроном вокруг основания червеобразного отростка. Шов не затягивают. В этом месте отросток пережимают кровоостанавливающим зажимом, затем зажим снимают и по образовавшейся бороздке перевязывают отросток кетгутом. Выше лигатуры, лежащей на основании отростка, накладывают кровоостанавливающий зажим и между ним и лигатурой отросток отсекают скальпелем и удаляют. Слизистую оболочку культи отростка обрабатывают спиртовым раствором йода, отсекают концы кетгутовой нити и с помощью ранее наложенного кисетного шва погружают культю в просвет слепой кишки. Удерживая концы затянутого кисетного шва, накладывают Z-образный шов и затягивают его после отсечения концов нити кисетного шва. Затем отсекают концы нитей Z-образного шва. Слепую кишку осторожно погружают в брюшинную полость. Полость живота послойно закрывают. Париетальную брюшину зашивают непрерывным швом. Края мышц сближают 2—3 узловыми швами. Апоневроз наружной косой мышцы живота, а также кожу сшивают узловыми шелковыми швами. На современном этапе развития хирургии аппендэктомию всё чаще производят лапароскопически. Общая схема операции представлена на рис. 7.75.
Рис. 7.75. Этапы лапароскопической аппендэктомии: 1 — точки введения лапаропортов через переднюю стенку живота; 2 — фиксация конца червеобразного отростка; 3 - рассечение брыжейки с помощью диатермокоагулятора; 4 — пережатие скобкой основания отростка и наложение второй лигатуры на удаляемую часть отростка; 5 — отсечение червеобразного отростка; 6 — погружение удалённого отростка в пластиковый мешочек; 7 — выведение мешочка с отростком через лапаропорт; 8 — удаление через дополнительный мини-разрез передней стенки живота мешочка большого объема (по показаниям)
Противоестественный (искусственный) задний проход (anus praeternaturalis) Противоестественный (искусственный) задний проход накладывают временно при ранениях прямой кишки для создания для неё покоя, отводя через стому каловые массы только наружу, исключая их попадание в дистальный отдел толстой кишки. Эта операция выполняется, как правило, на сигмовидной кишке. После заживления раны искусственный задний проход устраняют дополнительным оперативным вмешательством. Постоянный искусственный задний проход накладывают при неоперабельных опухолях прямой кишки или при её экстирпации (рис. 7.76). Способ Майдля.
Рис. 7.76. Этапы наложения временного противоестественного (искусственного) заднего прохода: 1 — левосторонний косой переменный разрез передней стенки живота; 2 — петля сигмовидной кишки выведена и взята на марлевую держалку; 3 — края париетальной брюшины подшивают к коже узловыми швами; 4 — образование «шпоры»; 5 — подшивание серо-серозными швами стенки кишки к париетальной брюшине; 6 — линия рассечения стенки кишки; 7 — подшивание слизистой оболочки кишки к коже
Кожный разрез длиной 10—12 см проводят слева, параллельно и на 2 поперечных пальца выше проекции паховой связки, как при аппендэктомии. Послойно доходят до брюшинной полости. Находят сигмовидную кишку и через отверстие в её брыжейке проводят марлевую полоску, которую берут на зажим. Затем узловыми шелковыми швами париетальную брюшину подшивают к коже по краям операционного разреза, изолируя подкожную и межмышечную клетчатку от брюшинной полости. Вытянув из брюшинной полости сигмовидную кишку, её приводящий и отводящий участки сшивают рядом узловых швов на протяжении 3— 4 см, марлевую салфетку из-под кишки извлекают. Число этих швов нужно увеличить при чрезмерной толщине передней стенки живота. Соединённые узлами стенки кишки образуют резкий перегиб, в результате чего приводящая и отводящая петли ложатся паралле
|
||||
|
Последнее изменение этой страницы: 2016-08-16; просмотров: 2856; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.117.192.205 (0.015 с.) |