Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Ультразвуковое исследование во время беременности.Содержание книги
Похожие статьи вашей тематики
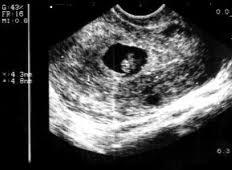
Поиск на нашем сайте УЗИ диагностика - метод, основанный на принципе отражения ультразвуковых волн, передаваемых различным тканям и органам и отраженных от структур тела, обладающих разной ультразвуковой проницаемостью. Двухмерное УЗИ мониторе отражает неясные очертания плода в черно-белых тонах. В настоящее время существует трех- (3D) и даже четырехмерное (4D) УЗИ, которое позволяет увидеть цветную картинку в динамике, подробно рассмотреть каждый орган малыша даже на ранних сроках беременности. С помощью доплер УЗИ беременной женщины можно оценить кровоток через сосуд пуповины, а также кровоток в сердце и мозге плода. Исследование позволяет установить, получает ли плод достаточное количество кислорода и питательных веществ. При нормально протекающей беременности обследование УЗИ проводится 3-4 раза. Для подтверждения самого факта беременности и определения места прикрепления плодного яйца УЗИ проводится уже на 5-8 неделе беременности. При этом по наличию сердцебиения (появляются с 5-7 недели беременности) и движению плода (первые движения появляются в 8-9 недель) определяется жизнеспособность плода. УЗИ ранней беременности не позволяет определить пол и измерить различные параметры плода (рис.2-23).
Рис. 2-23.УЗИ плода в ранние сроки беременности.
Следующее УЗИ проводится на 10-12 неделе беременности. Исследование уточняет срок беременности, тем самым, определяет предполагаемую дату родов с точностью до 2-3 дней. Определяется количество плодов, размер воротниковой зоны (толщину мягких тканей в области шеи) для исключения хромосомных заболеваний, определяется место прикрепления плаценты, количество и качество околоплодных вод, состояние матки и плаценты (рис.2-24).
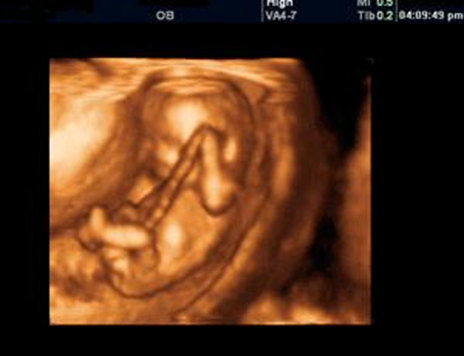
Рис.2-24. УЗИ исследование воротниковой зоны плода УЗИ на сроке 20-24 недели беременности выявляет или исключает пороки развития плода, определяет, соответствует ли размер плода предполагаемому сроку беременности, исследуется состояние вод и плаценты. При желании женщины врач может определить пол ребенка (рис.2-25).
Рис.2-25. На 3D УЗИ можно рассмотреть конечности, и даже пальчики на руках и ногах будущего ребенка.
На сроке беременности 30-32 недели на УЗИ оценивают состояние околоплодных вод и плаценты, размеры плода, определяют двигательную активность плода и дополнительно проводят доплеровское исследование, которое нужно для оценки интенсивности маточно-плацентарного и фетоплацентарного кровотока. В отдельных случаях исследование УЗИ проводится непосредственно перед родами. Оценка состояния плода. В первую очередь врач проводит обследование плода. Проводятся его измерения, что позволяет предположить срок беременности. Если размеры плода значительно не соответствуют сроку беременности, врач может предположить гипотрофию и назначить дополнительные обследования, которые позволят установить причину такого состояния, а также необходимое лечение. Основные размеры плода: БПР - бипариетальный размер - размер между височными костями, ЛЗР - лобно-затылочный размер, ОГ - окружность головки, ОЖ - окружность живота. Оценка состояния плаценты. Врач отмечает, где прикреплена плацента т. к. это имеет значение, как для течения беременности, так и для течения родов. Слишком низкое расположение плаценты называется предлежанием. Слишком низкое расположение плаценты на раннем сроке не должно пугать, т. к. к концу беременности плацента, как правило, поднимается выше, в этом случае говорят о "миграции плаценты". К необходимым измерениям относят толщину плаценты (чтобы узнать степень созревания плаценты). Оценка расположение пуповины. При осмотре пуповины обращают внимание не только на её состояние, но и самое важное на её расположение, для того чтобы диагностировать обвитие пуповиной. Оценка состояния околоплодных вод. В норме околоплодные воды должны быть прозрачными и не содержать посторонних примесей. При увеличении или уменьшении количества околоплодных вод высчитывается амниотический индекс. Оценка состояния матки. Проводят измерения матки и обращают внимание на её тонус. Флюорография – безопасное исследование, при котором человеческий организм получает самую минимальную дозу облучения.Флюорография при беременности не влияет на только начавшую развиваться жизнь, а тем более на здоровье будущего ребенка. Более того, матка находится достаточно далеко от лёгких и, как все органы малого таза, во время флюорографии её защищает свинцовый фартук, вмонтированный в сам аппарат. Кардиотокография плода (КТГ) — непрерывная одновременная регистрация частоты сердечных сокращений плода и тонуса матки с графическим изображением физиологических сигналов на калибровочной ленте. В настоящее время КТГ является ведущим методом наблюдения за характером сердечной деятельности, который из-за своей простоты в проведении, информативности и стабильности получаемой информации практически полностью вытеснил из клинической практики фоно- и электрокардиографию плода. КТГ может быть использована для наблюдения за состоянием плода как во время беременности, так и во время родового акта. Непрямая (наружная) КТГ используется во время беременности и в родах при наличии целого плодного пузыря. Регистрация частоты сердечных сокращений производится ультразвуковым датчиком.Регистрация тонуса матки осуществляется тензометрическими датчиками. Датчики крепятся к передней стенке женщины специальными ремнями: ультразвуковой — в области стабильной регистрации сердечных сокращений, тензо-датчик — в области дна матки. Наибольшее распространение получило использование КТГ в III триместре беременности и в родах у женщин группы высокого риска. Запись КТГ следует проводить в течение 30—60 мин с учетом цикла активность—покой плода, принимая во внимание, что средняя продолжительность фазы покоя плода составляет 20—30 мин. Анализ кривых записи КТГ производят только в фазе активности плода. При оценке КТГ в антенатальный период учитываются следующие данные: • базальный ритм (норма: 110-160 ударов/мин); • наличие любых децелераций – эпизоды урежения ЧСС плода. • вариабельность Необходимо продолжать запись КТГ первоначально не менее 20 минут, если по истечению этого промежутка акцелераций не было, продолжить еще 20 мин. Прогностическая ценность КТГ плода не превышает 44% из-за большого количества ложноположительных результатов, а также, из-за трудности и субъективности оценки результатов. Показания для проведения КТГ включают ситуации, требующие незамедлительной оценки состояния плода с повышенным риском внутриутробной асфиксии и смерти.
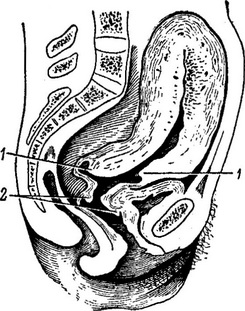
2.3.Методы акушерского исследования, применяемые у родильниц в послеродовом периоде. Послеродовым (пуэрперальным) периодом называют период, начинающийся после рождения последа и продолжающийся 6-8 недель. В течение этого времени происходит обратное развитие (инволюция) всех органов и систем, которые подверглись изменению в связи с беременностью и родами. Исключение составляют молочные железы, функция которых достигает расцвета именно в послеродовой период. Наиболее выраженные инволюционные изменения происходят в половых органах, особенно в матке. Темп инволюционных изменений максимально выражен в первые 8-12 суток. После рождения последа матка значительно уменьшается в размерах из-за резкого сокращения ее мускулатуры. Ее тело имеет почти шаровидную форму, сохраняет большую подвижность за счет понижения тонуса растянутого связочного аппарата. Шейка матки имеет вид тонкостенного мешка с широко зияющим наружным зевом с надорванными краями и свисающего во влагалище. Шеечный канал свободно пропускает в полость матки кисть руки (рис.2-26).
Рис.2-26 Родовой канал непосредственно после окончания родов. 1 — внутренний зев матки; 2 — наружный зев матки.
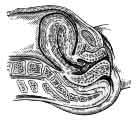
Вся внутренняя поверхность матки представляет собой обширную раневую поверхность с наиболее выраженными деструктивными изменениями в области плацентарной площадки. Просветы сосудов в области плацентарной площадки сжимаются при сокращении мускулатуры матки, в них образуются тромбы, что способствует остановке кровотечения после родов. В последующие дни инволюция матки происходит очень быстро. О степени сокращения матки можно судить по уровню стояния ее дна. В течение первых 10 — 12 дней после родов дно матки опускается ежедневно приблизительно на 1 см. На 1 — 2-й день дно матки находится на уровне пупка (в связи с повышением тонуса дно матки стоит выше, чем тотчас после родов), а при переполнении мочевого пузыря — выше пупка (рис.2-27, рис.2-28). Каждые сутки высота стояния дна матки понижается в среднем на 2 см.
Рис.2-27. Подвижность матки в первые дни послеродового периода. 1 — матка при наполненном мочевом пузыре; 2 — матка при пустом мочевом пузыре; 3 — переполненный мочевой пузырь.
Рис.2-28. Родовой канал на 2-е сутки после родов
Рис.2-29. Послеродовая матка на 5-й день. 1 — тромбы в плацентарной площадке; 2 — внутренний зев матки; 3 — наружный зев матки.
Рис.2-30. Послеродовая матка на 12-й день. 1 — плацентарная площадка; 2 — наружный зев матки; 3 — внутренний зев матки.
Измерение сантиметровой лентой показывает, что } на 2-й день дно матки располагается выше лобкового соединения на 12 — 15 см, } на 4-й — на 9 — 11 см, } на 6-й — на 9 — 10 см (Рис.2-29), } на 8-й — на 7 — 8 см, } на 10-й — на 5 — 6 см или на уровне лобка (Рис.2-30). К концу 6 — 8-й недели после родов величина матки соответствует размерам небеременной матки (у кормящих даже может быть меньше). Масса матки к концу первой недели уменьшается больше чем на половину (350 — 400 г), а к концу послеродового периода составляет 50 — 60 г. Нужно учитывать, что темпы инволюции находятся в зависимости от паритета родов, степени ее растяжения во время беременности (крупный плод, многоводие, многоплодие), грудного вскармливания с первых часов послеродового периода, функции соседних органов. Процесс заживления внутренней поверхности матки начинается с распада и отторжения обрывков губчатого слоя децидуальной оболочки, сгустков крови, тромбов. Распадающиеся частицы децидуальной оболочки, сгустки крови и другие отторгающиеся тканевые элементы представляют собой лохии. Эпителизация внутренней поверхности матки происходит параллельно с отторжением децидуальной оболочки и заканчивается к 10 дню послеродового периода (кроме плацентарной площадки). Полностью эндометрий восстанавливается через 6-8 недель после родов. Обычный тонус связочного аппарата матки восстанавливается к концу 3 недели. Инволюция шейки матки. Раньше других отделов сокращается и формируется внутренний зев. Если тотчас после родов внутренний зев был проходим для кисти руки, то через 24 часа он пропускает два пальца, а через 3 дня едва проходим для одного пальца. Через 3 суток внутренний зев пропускает один палец. К 10-му дню после родов канал полностью сформирован, но наружный зев проходим еще для кончика пальца. Закрытие наружного зева завершается полностью на 3-й неделе после родов, причем он приобретает щелевидную форму. У кормящих женщин менструация отсутствует в течение нескольких месяцев или всего времени кормления грудью. У не кормящих женщин менструация восстанавливается через 6-8 недель после родов. Функция молочных желез после родов достигает наивысшего развития. Под влиянием пролактина происходит усиленный приток крови к молочным железам и усиленная секреция молока, что ведет к нагрубанию молочных желез, наиболее выраженному на 3-4 сутки послеродового периода (Рис.2-31).
Рис.2-31. Изменения в молочных железах после родов.
В первые сутки послеродового периода молочные железы секретируют молозиво. Молозиво - густая желтоватая жидкость с щелочной реакцией. Она содержит молозивные тельца, лейкоциты, молочные шарики, эпителиальные клетки из железистых пузырьков и молочных протоков. Переходное молоко, образующееся на 3-4 сутки, на 2-3 неделе приобретает постоянный состав и называется зрелым молоком. Первые 2-4 часа после нормальных родов родильница находится в родильном зале. Этот период выделяют особо и обозначают как ранний послеродовой период. Врач-акушер внимательно следит за общим состоянием родильницы, ее пульсом, артериальным давлением, постоянно контролирует состояние матки: определяет ее консистенцию, высоту стояния дна, следит за степенью кровопотери. В раннем послеродовом периоде производит осмотр мягких родовых путей. Осматривают наружные половые органы и промежность, вход во влагалище и нижнюю треть влагалища. Осмотр шейки матки и верхних отделов влагалища производят с помощью зеркал. Все обнаруженные разрывы зашивают. При оценке кровопотери в родах учитывают количество крови, выделившейся в последовый и ранний послеродовый периоды. Средняя кровопотеря составляет 250 мл, а максимальная физиологическая - не более 0,5% от массы тела родильницы. Спустя 2-4 часа родильницу с ребенком на каталке перевозят в физиологическое послеродовое отделение. С этого времени начинается поздний послеродовой период. Процессы, происходящие в организме родильницы после неосложненных родов, являются физиологическими, поэтому ее следует считать здоровой женщиной. Необходимо учитывать ряд особенностей течения послеродового периода, связанных с лактацией, наличием раневой поверхности на месте плацентарной площадки, снижением защитных сил матери. Поэтому, наряду с врачебным наблюдением, для родильницы необходимо создать особый режим при строгом соблюдении правил асептики и антисептики. В послеродовом отделении необходимо строго соблюдать принцип цикличности заполнения палат. Этот принцип состоит в том, что в одну палату помещают родильниц, родивших в течение одних и тех же суток. Соблюдение цикличности облегчается наличием небольших палат (2-3 местных), а также правильностью их профилизации, т.е. выделением палат родильниц, которые по состоянию здоровья вынуждены задерживаться в родильном доме на более продолжительный срок, чем здоровые родильницы. Отдается предпочтение совместному пребыванию матери и ребенка. Такое пребывание значительно снизило частоту заболеваний родильниц в послеродовом периоде и частоту заболеваний детей. Через 1 час после родов новорожденный ребенок при удовлетворительном состоянии может быть приложен к груди матери. Первый туалет новорожденного и уход за ним в первые сутки осуществляет медицинская сестра отделения и мать. В первые послеродовые сутки медицинский работник начинает обучать последовательности обработки кожных покровов и слизистых оболочек ребенка (глаза, носовые ходы, подмывание), оформляется листок самоконтроля родильницы. Осмотр культи пуповины и пупочной ранки осуществляет врач-педиатр. В настоящее время принято активное ведение послеродового периода, заключающееся в раннем (через 8-12 часов) вставании, которое способствует улучшению кровообращения, ускорению процессов инволюции в половой системе, нормализации функции мочевого пузыря и кишечника. Ежедневно за родильницами наблюдают врач-акушер и акушерка. Температуру тела измеряют два раза в сутки. Особое внимание уделяют характеру пульса, измеряют АД. Оценивают состояние молочных желез, их форму, состояние сосков, наличие ссадин и трещин (после кормления ребенка), наличие или отсутствие нагрубания. Определяют высоту стояния дна матки, ее поперечник, консистенцию, наличие болезненности. Высоту стояния дна матки измеряют в сантиметрах по отношению к лонному сочленению. Оценивают характер и количество лохий. Первые 3 дня лохии имеют кровяной характер за счет большого количества эритроцитов. С 4 дня и до конца первой недели лохии становятся серозно-сукровичными. К 10 дню лохии становятся жидкими, светлыми, без примеси крови. Примерно к 5-6 неделе выделения из матки полностью прекращаются. Ежедневно осматривают внешние половые органы и промежность. Обращают внимание на наличие отека, гиперемии, инфильтрации. Физиологический послеродовый период характеризуется хорошим общим состоянием женщины, нормальной температурой, частотой пульса и артериальным давлением, правильной инволюцией матки, нормальным количеством и качеством лохий, достаточной лактацией. Совместное пребывание матери и ребенка, эксклюзивное (по требованию ребенка) вскармливание способствуют быстрой адаптации обоих в послеродовом периоде и ранней выписке из стационара. Выписку родильниц из стационара при несложном течении послеродового периода производят на 2-3 сутки.
Вопросы для самостоятельной подготовки студентов 1. Из каких элементов слагается сбор акушерского анамнеза? 2. Техника выполнения исследования с помощью влагалищных зеркал. 3. Техника выполнения влагалищного исследования. 4. Что включает в себя объективное обследование беременной женщины? 5. Как проводится выслушивание сердечных тонов плода? 6. Какие существуют дополнительные методы обследования беременных женщин? Тесты: 1. При исследовании в зеркалах можно увидеть: 1) слизистую влагалища. 2) шейку матки 3) слизистую влагалища, шейку матки, цервикальный канал. 2. Где прослушивается сердцебиение плода при головном предлежании первой позиции. 1) Ниже пупка слева 2) Ниже пупка справа 3) На уровне пупка 3. Для чего производится измерение окружности живота и высоты стояния дна матки? 1) Определение срока беременности. 2) Определение срока родов 3) Определение длины плода 4. Какова в норме частота сердцебиения доношенного плода? 1) 100-120 уд.в мин. 2) 120-140 уд.в мин. 3) 120-160 уд.в мин. 5. Где выслушивается сердцебиение плода при головном предлежании у доношенного плода? 1) Ниже пупка 2) Выше пупка 3) На уровне пупка Вопросы для самостоятельной подготовки студентов 1. Что такое членорасположение плода. 2. Что такое положение плода. 3. Какие бывают предлежания плода? 4. Что определяют с помощью четырех приемов наружного акушерского исследования, как они производятся? 5. Где выслушивается сердцебиение плода при различных его предлежаниях7 6. Как определяется позиция плода? 7. Что такое предлежание плода? 8. Что такое продольное положение плода? Тесты: 1. Членорасположение плода это: 1) Отношение оси плода к вертикальной оси матки. 2) Отношение головки и конечностей к туловищу плода. 3) Отношение спинки плода к правой или левой стенке матки. 2. Позиция плода это: 1) Отношение спинки плода к правой или левой стенке матки. 2) Отношение спинки плода к передней или левой стенке матки. 3) Отношение крупной части плода к плоскости входа а малый таз. 3. Что определяется III приемом наружного акушерского исследования? 1) Вид позиции плода. 2) Предлежащая часть. 3) Спинка и мелкие части плода. 4. Варианты положения плода в матке: 1) Головное, тазовое 2) Продольное, поперечное, косое. 3) Ножное, ягодичное, смешанное. 5. Положение плода это: 1) Отношение спинки плода к правой или левой стенке матки. 2) Отношение спинки плода к передней или задней стенке. 3) Отношение продольной оси плода к продольной оси матки. Вопросы для самостоятельной подготовки студентов 1. Как проводится диагностика ранних сроков беременности? 2. Как изменяется величина, форма, консистенция матки в период беременности? 3. Что такое признак Горвица-Гегара? 4. Что такое признак Снегирева? 5. Что такое признак Пискачека? 6. Дополнительные признаки диагностики беременности: гормональная реакция Ашгейм-Цондека, иммунологическая диагностика беременности, тесты на беременность. 7. Что такое сомнительные, вероятные и достоверные признаки беременности? 8. Как определяются и в каком сроке беременности определяются движения плода? 9. В каком сроке беременности начинает прослушиваться сердцебиение плода? 10. Какими методами определяется объективная регистрация сердечной деятельности плода? Тесты: 1. Какова высота стояния дна матки в сроке беременности 40 недель? 1) 24-28 см 2) 28-30 см 3) 32-34 см 2. Какова величина матки в сроке беременности 20 недель? 1) 6-7 см 2) 12-13 см 3) 20-24 см 4) 24-28см 3. Вероятные признаки беременности - это: 1) Перемены в аппетите 2) Изменения со стороны нервной системы. 3) Прекращение менструации 4) Синюшность слизистой влагалища. 5) Изменение величины, формы, консистенции матки 6) Появление молозива из сосков. 4. Какие признаки беременности относятся к достоверным: 1) Изменение величины и формы матки. 2) Прекращение менструаций. 3) Прощупывание частей плода. 4) Прослушивание сердечных тонов плода. 5) Определение движений плода. 6) Выявление скелета плода УЗИ. 5. Какие признаки относятся к сомнительным признакам беременности: 1) Изменение аппетита. 2) Изменение обонятельных ощущений. 3) Изменение со стороны нервной системы. 4) Пигментация кожи. 5) Появление молозива из молочных желез. 6) Синюшность слизистой влагалища. 6. Что такое признак Горвица-Гегара: 1) Повышенная сократимость матки. 2) Размягчение перешейка матки. 3) Разрыхление матки. 7. Что такое признак Пискачека: 1) Увеличение и асимметрия матки. 2) Повышенная сократимость матки. 3) Размягчение в области перешейка матки. Вопросы для самостоятельной подготовки студентов 1) Определение послеродового периода. 2) Продолжительность раннего послеродового периода. 3) Продолжительность позднего послеродового периода. 4) Инволюция шейки матки, параметры ее изменения. 5) Как определяют высоту стояния дна матки в послеродовом периоде? 6) Как изменяется высота стояния дна матки на 1-2 день после родов? 7) Как изменяется высота стояния дна матки на 5-6 день после родов? 8) Как изменяется высота стояния дна матки на 10-12 день после родов? 9) Как оценивают состояние молочных желез в послеродовом периоде? 10) Что такое лохии? 11) Характер лохий.
Основная литература: 1. Акушерство: Учебник для медицинских вузов. 4-е изд., доп./Э. К. Айламазян.— СПб,: СпецЛит, 2003.— 528 с: ил. 2. Гинекология: Учебник для медицинских вузов /Под ред. Г.М.Савельевой, В.Г.Бреусенко-3-е изд., перераб. и доп.-М.: ГЭОТАР.-Медиа, 2007.-432с. 3. Акушерство и гинекология: пер.с англ.доп.//гл. ред.Савельева Г.М.- М.: ГЭОТАР МЕДИЦИНА,1997. 4. Гинекология. Национальное руководство /В.И.Кулаков, Г.М.Савельева, И.Б Манухин – М.: ГЭОТАР.-Медиа, 2009.-1088с 5. Репродуктивная система
Дополнительная литература: 1.Акушерство и гинекология /Ч.Бекман, Ф.Линг, Б.Баржански и др.- М.: Мед.лит., 2004. – 548стр: ил. 2.Практические навыки в акушерстве: Учебное пособие для практических занятий по акушерству для студентов лечебного факультета / Под редакцией В.Б. Цхай. - Красноярск: «ЛИТЕРА-принт», 2007. - 112 с 3.Руководство к практическим занятиям по акушерству: Учебное пособие / Под ред. В. Е. Радзинского. — М.: ГЭОТАР-Медиа, 2007. — 656 с.: ил. 4.Руководство к практическим занятиям по гинекологии: Учебное пособие / Под ред. В. Е. Радзинского—М.:- ООО «Медицинское информационное агентство», 2005.— 520 с.: ил. 5.Новые технологии в диагностике и лечении гинекологических заболеваний./Сухих Г.Т.-ХХII Международный конгресс с курсом эндоскопии. 6.Узи в гинекологии. Симптоматика, диагностические трудности и ошибки./Хачкурузов С.Т.- СПб.: Элби,1999. - 664с.
|
||
|
Последнее изменение этой страницы: 2016-12-12; просмотров: 556; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.96 (0.017 с.) |