Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Лейкоцитарная формула в норме и при воспалении.Содержание книги
Поиск на нашем сайте
В норме: Le – 4-9*109, б 0-1, э2-5,ю 0, п/я 1-3, с/я 60-80, лмфц 18-24, моноциты 6-8. При воспалении: лейкоцитоз, нейтрофилез, при тяжело протекающих инфекциях возможна нейтропения, сдвиг лейкоформулы влево с увеличением числа юных форм нейтрофилов, возможно появление миелоцитов.
Билет 24 1. Систолические шумы возникают в фазу систолы. Шум при митральной недостаточности. Если по какой-либо причине створки митрального клапана не могут полностью закрыть митральное отверстие, во время систолы левого желудочка кровь устремляется через щель под действием большой разности давлений между желудочком и предсердием. Брешь между створками клапана действует как локальное сужение, через которое кровь бьет струей с высокой скоростью в камеру левого предсердия. При этом возникает турбулентность, вызывая систолический шум. Место максимальной громкости этого шума в первой точке аускультации – на верхушке сердца. Начинается вместе с первым тоном, так как кровь начинает регургитировать уже в фазу изометрического сокращения левого желудочка, и шум, как правило, занимает большую часть систолы, по громкости – убывающий(в связи с постепенным уменьшением давления в левом желудочке при его опорожнении и ростом давления в левом предсердии при его заполнении кровью градиент давления между левыми камерами сердца снижается, что приводит к уменьшению скорости регургитации и к снижению амплитуды вибраций турбулентного кровотока). Иррадиирует в подмышечную область и под левую лопатку. Характерным для шума митральной регургитации является его усиление и увеличение продолжительности при физической нагрузке.
Шум при аортальном стенозе. В механизме образования этого шума большое значение имеет удар вибрирующей струи о стенку восходящей аорты. Большая линейная скорость изгнания крови через суженное отверстие вызывает очень высокоамплитудные вибрации, а удар струи о стенку формирует мощные низкочастотные колебания, которые ощутимы рукою, как пальпаторный симптом систолического дрожания на аорте. Место максимальной громкости систолического шума находится в точке аускультации аорты, именно в восходящей аорте имеет место максимальный турбулентный кровоток. Появляется через небольшой промежуток времени после I тона сердца (шум дистантный). Затем скорость турбулентного кровотока в связи с развитием нарастающего систолического напряжения миокарда левого желудочка постепенно нарастает достигая максимума к середины систолы (crescendo). Во второй половине систолы из-за снижения градиента давления между аортой и левым желудочкам скорость турбулентного кровотока через аортальный клапан уменьшается (decrescendo) и прекращается раньше, чем возникнет закрытие полулунных клапанов (II тон сердца). Тембр систолического шума аортального стеноза грубый, с музыкальной окраской, пилящий или скребущий. Шум хорошо выслушивается по ходу турбулентого кровотока: в проекции дуги аорты, крупных, отходящих от аорты сосудах, на шее около сонных артерий, в над и подключичных ямках около подключичных артерий и возможно в межлопаточном пространстве слева от позвоночника около нисходящей аорты. По структурам самого сердца и особенно по миокарду левого желудочка шум широко иррадиирует и может выслушиваться над всей предсердной областью, особенно в точке Боткина-Эрба и над грудиной. Шум иногда проводится даже на верхушку сердца.
2. Эксудативный Плеврит – это увеличение плевральной жидкости или отложение фибрина вследствие воспаления плевры. Причины накопления жидкости в плевральной полости – нарушение сосудистой проницаемости, нарушение всасывания жидкости, нарушение онкотического давления плазмы крови.
Дифференциальная диагностика экссудата и транссудата:
Симптомы: · Лихорадка · Боль или тяжесть в боку · Одышка · Асимметрия грудной клетки за счет больной стороны, отставание в акте дыхания · Голосовое дрожание в области скопления жидкости не проводится · Перкуторный звук над областью скопления жидкости тупой · Отсутствует подвижность нижнего легочного края на стороне поражения · При аускультации дыхание в области скопления жидкости не проводится или резко ослаблено, выше скопления жидкости – бронхиальное (компрессионный ателектаз) · Увеличение ЧСС · Снижение АД
Лабораторная диагностика СД. Определение глюкозы в крови, однократно утром натощак Гликемический профиль определение сахара крови 3-х кратно перед едой (завтрак, обед, ужин), а также при необходимости дополнительно в 6 утра, 22 часа и 2-3 часа ночи Определение глюкозы в моче в однократной порции или в суточном количестве. Для больного СД характерна глюкозурия как в однократной порции, так и особенно в суточной моче. Определение ацетона в моче (кетоновые тела). Определение гликозилированного гемоглобина, этот показатель говорит о содержании глюкозы в эритроцитах в течение 3-х месяцев. В норме он не превышает 4-6% от общего гемоглобина. Повышение говорит о том, что в течение последних трех месяцев были эпизоды гипергликемии. С-пептид и инсулин отражают выработку инсулина клетками ПЖЖ Современный уровень диагностической аппаратуры позволяет мониторировать уровень глюкозы. Тест представляет определение сахара в капиллярной крови на протяжении 48 часов для более точного подбора терапии. Тест толерантности к глюкозе: определяют уровень гликемии натощак, и через 2 часа после приема 75 грамм глюкозы. Данное обследование назначается при получении пограничных значений гликемии, отягощенной наследственности, для ранней диагностики нарушения толерантности к глюкозе (преддиабет).
Билет №25 1. Диастолические шумы сердца: причины, характеристика шума в зависимости от места образования. Шумы сердца – это выслушиваемые наряду с тонами сердца звуки, возникающие в связи с колебательными вибрациями турбулентного тока крови или околосердечных структур. Характеристика диастолического шума при митральном стенозе. Механизм образования диастолического шума митрального стеноза обусловлен формированием сужения митрального отверстия между левым предсердием и желудочком, что приводит к появлению турбулентного трансмитрального кровотока в диастолу. Место образования шума – область митрального клапана и полость левого желудочка. Диастолический шум митрального стеноза наиболее четко выслушивается в области верхушечного толчка, так как на поверхности грудной клетки это самое близкое место к источнику образования звука шума (турбулентный кровоток в полости левого желудочка). В фазу диастолы расслабленный миокард левого желудочка плохо проводит звуковые волны, поэтому шум с места его аускультации плохо проводится в другие участки. При митральном стенозе начало фазы быстрого наполнения левого желудочка маркируется аускультативным признаком – тоном (щелчком) открытия митрального клапана. Поэтому ранний диастолический (протодиастлический) шум, обусловленный высокой скоростью кровотока в фазу быстрого наполнения, выслушивается через промежуток времени после II тона, то есть дистантно. В следующую затем фазу медленного наполнения трансмитаральный кровоток и скорость поступления крови через стенозированное отверстие резко снижается и звук шума уменьшается или исчезает. Во время систолы левого предсердия вновь увеличивается скорость турбулентного трансмитрального кровотока в связи с изгнанием крови из предсердия практически до систолической фазы асинхронного сокращения желудочков – начала мышечного компонента первого тона. Поэтому поздний диастолический (пресистолический) шум без интервала переходит в звук усиленного при митральном стенозе первого тона. Уровень громкости протодиастолического шума максимален в его начале сразу после тона открытия митрального клапана, а далее убывает (шум decrescendo). Обусловлено это снижением скорости турбулентного трансмитрального кровотока из-за выравнивания давления в левых отделах сердца. Пресистолический шум, возникающий в связи с развивающимся систолическим напряжением левого предсердия имеет нарастающий характер (crescendo). Диастолический шум стеноза митрального отверстия ввиду относительно малой скорости трансмитального кровотока не отличаются особой громкостью. Обычно пресистолический шум несколько громче протодиастолческого, чему способствует сохраненная нагнетательная способность левого предсердия. Шум при митральном стенозе отличается низкой частотой колебаний, в силу чего бывает низкого тембра. По своей тембровой окраске у некоторых больных он может быть описан как рокочущий, скребущий. Низкочастотные характеристики и дают возможность ощущения колебания при пальпации – диастолическое дрожание на верхушке. Характеристика диастолического шума при аортальной регургитации. В диастолу недостаточное прикрытие створками аортального клапана устья аорты приводит к патологическому, обратному (регургитационному) току крови из аорты в левый желудочек. На поверхности грудной клетки максимально близко к месту основного турбулентного кровотока под створками аортального клапана находится пятая точка аускультации – точка Боткина – Эрба (III межреберье у левого края грудины). Поэтому обычно в этом месте выслушивается максимальная громкость шума. По турбулентному току крови и миокарду левого желудочка диастолический шум аортальной недостаточности проводится вниз и влево в область верхушечного толчка. По стенкам восходящей части дуги аорты шум проводится вправо и вверх в точку выслушивания аорты, а иногда и к рукоятке грудины. При недостаточности аортального клапана самая большая скорость регургитации бывает в самом начале диастолы ввиду большого градиента давления между аортой и левым желудочком. Регургитация начинается уже во время закрытия, лучше сказать «незакрытия» створок полулунного клапана, то есть в момент образования II тона. Далее на продолжении диастолы градиент давления, обеспечивающий регургитацию, постепенно уменьшается, скорость кровотока через отверстие снижается. Такая аномальная гемодинамика и формирует все аускультативные особенности диастолического шума. Шум начинается в период II (диастолического) тона, который часто бывает замещен или перекрыт этим шумом, однако в некоторых случаях тон выслушивается и тогда шум непосредственно к нему примыкает. Продолжительность шума зависит от степени недостаточности. Если он занимает хотя бы первую половину диастолы, тогда хорошо определяется постепенное уменьшение его интенсивности (decrescendo). Шум характеризуется большой частотой колебаний, обычно бывает высокой тональности. Характерен музыкальный оттенок: льющийся тембр, «шум отлива морской волны». В подавляющем большинстве случаев диастолический шум аортальной недостаточности не бывает громким. В отличие от большинства выше описанных шумов он производит впечатление отдаленности от уха исследователя. 2. Надпеченочная (гемолитическая) желтуха: причины, патогенез нарушения обмена билирубина, клиническая симптоматология, лабораторная и инструментальная диагностика. Надпеченочная желтуха - механизм развития, симптоматология и лабораторная диагностика. Такая желтуха развивается в результате чрезмерного разрушения эритроцитов в клетках ретикулоэндотелиальной системы (селезенка, печень, костный мозг) и столь значительного образования свободного билирубина из гемоглобина, что печень не в состоянии его «переработать». В результате билирубин накапливается в крови и обуславливает появление желтухи. При гемолитической желтухе: кожа обычно имеет лимонно-желтый оттенок, кожного зуда не бывает, наблюдается умеренное увеличение селезенки. В крови умеренно повышается количество свободного билирубина с непрямой реакцией Ван ден Берга (в 1,5—3 раза). Билирубин в моче отсутствует, но моча значительно пигментирована за счет резко возрастающего выделения стеркобилиногена (в 5—10 раз), а частично и уробилиногена. Испражнения имеют насыщенный темный цвет вследствие значительного содержания стеркобилиногена.
3. Изменения анализа мочи при нефритах. · Гипостенурия - снижение относительной плотности мочи менее 1018 в утренней порции, встречается при канальцевых нефропатиях. Развитие ХПН проявляется присоединением к гипостенурии монотонности плотности мочи (изостенурия), что отражает нарушение концентрационной функции почек (ХПН и ОПН); · Изостенурия - монотонность плотности мочи в течение суток (1009-1011). Выраженное нарушение концентрационной функции почек, при котором относительная плотность мочи становится равна плотности плазмы крови, что ассоциируется с отсутствием изменения относительной плотности в течение суток. · Изменения pH мочи: щелочная моча при инфекции мочевых путей, интерстициальном нефрите, а резко кислая моча при туберкулезе почек; · Протеинурия бывает канальцевой и клубочковой. В случае если количество белка не превышает 1 г\л мочи и представлен он уропротеином или, как правильнее его назвать, уромукоидом Тамма-Хорсфолла, то необходимо думать о воспалительной патологии канальцев, чашечно-лоханочной системы и/или мочеточников. Поражение клубочков (гломерулонефрит, амилоидоз) чаще всего проявляется протеинурией свыше 1 г\л мочи. Клубочковая протеинурия за счет альбуминов называется селективной протеинурией; · Эритроцитурия. Патологию гломерулярного фильтра характеризует появление в моче выщелочных, бледных эритроцитов, особенно если они составляют более 80% от всех эритроцитов. При заболевании канальцев эритроциты сохраняют свою окраску. · Лейкоцитурия за счет нейтрофилов встречается при инфекционном поражении мочевыводящих путей, за счет лимфоцитов при неинфекционной природе пиурии. Форменные элементы крови обнаруживаются как в ОАМ, так и анализе мочи по Нечипоренко; · Цилиндрурия. Из всех видов цилиндров у здорового человека в незначительном количестве могут обнаруживаются белковые гиалиновые цилиндры, появление всех других цилиндров свидетельствует о поражении чаще всего гломерулярного фильтра.
Билет №26 1. Функциональные шумы сердца: причины, характеристика, классификация, отличие от органических шумов сердца. К функциональным относят внутрисердечные шумы, которые образуются вследствие дисфункции клапанного аппарата, ускорения кровотока через клапанные отверстия, снижения вязкости крови, грубые нарушения анатомических структур сердца отсутствуют. Классификация представлена в таблице.
Таблица. Классификация функциональных шумов
В период фазы быстрого изгнания систолы желудочков кровь изгоняется с максимальным ускорением и фактически у всех людей появляются вибрации, хотя шумы аускультативно не всегда слышны. Если используется соответствующая чувствительная аппаратура в звуконепроницаемой комнате, то короткий систолический шум над основанием сердца регистрируется у большинства взрослых. Проявлению и усилению громкости функциональных шумов способствует два фактора: увеличение скорости кровотока через отверстия и уменьшение вязкости крови (гидремия). Увеличение скорости кровотока (динамический шум) может привести к образованию систолического шума над легочной артерией или аортой. Увеличение кровотока характерно для динамической физической нагрузки, нейроциркуляторной дистонии с гиперкинетическим синдромом «невроз сердца», тиреотоксикозе, лихорадке, второй половине беременности. Вязкость крови снижается при анемии (анемические шумы). При этом, как правило, имеет место и некоторое увеличение скорости кровотока. Такого происхождения шумы называют еще «невинными». Очень важно отличать «невинные» функциональные внутрисердечные шумы от органических, так как последние имеют другое диагностическое и прогностическое значение: 1. Функциональные шумы являются систолическими. 2. Эти шумы могут выслушиваться в точках аускультации легочной артерии, аорты, в предсердной области слева у грудины. 3. Функциональные шумы отличаются значительной лабильностью: они то появляются, то исчезают; выслушиваются в одном положении пациента и совсем отсутствуют в другом; зависят от нервно-психического состояния пациента. 4. Они никогда не бывают сплошными систолическими и, как правило, занимают первую треть систолы. 5. Для функциональных шумов не характерна большая интенсивность и грубый тембр. 6. Функциональные шумы не сопровождаются пальпаторным признаком систолическим дрожанием грудной стенки.
2. Печеночная колика: причины, симптоматология. Дополнительные методы исследования. Печеночная (желчная) колика — приступообразные, обычно сильные боли в правом подреберье являются проявлением различных заболеваний желчевыводящих путей в результате нарушения оттока желчи из желчного пузыря или по общему желчному протоку. Стремясь преодолеть препятствие, мешающее движению желчи, интенсивно сокращается гладкая мускулатура желчного пузыря и протоков, что и является причиной возникновения болей. Печеночную колику вызывают перемещение желчного «песка», заклинившийся в желчных путях камень или его перемещение, пробки из слизистых масс при холецистите, стеноз большого дуоденального сосочка при воспалении или росте опухоли, стойкое нарушение двигательной функции желчных путей — дискинезия. Симптомы и течение печеночной колики. Если желчный камень отходит обратно в полость желчного пузыря или проталкивается в общий желчный проток, а затем и в кишку, препятствие на пути желчи исчезает, и боль стихает даже без медицинской помощи. Приступы провоцируют погрешности в еде: обильная, жирная и жареная пища, алкоголь, холодные газированные напитки, а также физическая перегрузка, тряская езда. Боль возникает в правом подреберье или под ложечкой, может отдавать в спину, правую половину грудной клетки, правую надключичную область, правую лопатку и правую руку. Нередки тошнота и рвота, не приносящие облегчения, метеоризм и задержка стула. У некоторых больных может повыситься температура, развиться кратковременная желтуха. Распознавание печеночной колики. Причины возникновения приступа желчной колики выявляют при ультразвуковом исследовании брюшной полости, холецистографии или внутривенной холангиографии, при последних двух исследованиях также диагностируется дискинезия желчевыводящих путей. Обязательно проводится гастродуоденоскопия для осмотра области фатерова соска. 3. Лабораторная диагностика нефротического синдрома. Нефротический синдром – это клинико-лабораторный симптомокомплекс, для которого характерны тяжелая протеинурия (более 3,0-3,5 г/сутки или 50 мг на 1 кг массы тела в сутки), гипопротеинемия (менее 60 г/л), гипоальбуминурия (менее 30 г/л), отеки, гиперлипидемия (гиперхолестеринемия и гипертриглицеридемия), холестеринурия. Нефротический синдром (НС) развивается при вовлечении в патологический процесс клубочковых структур. Наиболее частые заболевания, сопровождающиеся НС: · хронический гломерулонефрит · диабетическая нефропатия · отравление нефротоксическими ядами и лекарственными веществами · амилоидоз почек · нефропатия беременных · осложнения системных заболеваний соединительной ткани К основным лабораторным признакам НС (протеинурия, гипоальбуминемия, гиперлипидемия, холестеринурия) также относят: · ОАК: гипохромная анемия за счет потери с мочой трансферрина, усиленной экскреции с мочой эритропоэтинов, плохого всасывания железа в ЖКТ; увеличение СОЭ до 50-60 мм\ч. Лейкоцитарная формула не претерпевает особых изменений. · В биохимическом анализе крови снижается содержание кальция, железа, кобальта, цинка, за счет нарушения метаболизма витамина D и фосфорно-кальциевого обмена; · Коагулограмм: гиперагрегация тромбоцитов, снижение антикоагулянтных свойств крови. · ОАМ: реакция чаще щелочная вследствие электролитных сдвигов. Относительная плотность мочи до присоединения ХПН обычно высокая. При гломерулонефрите встречается эритроцитурия. Возможна лейкоцитурия, которая опосредована протеинурией и не имеет связи с инфекционной природой.
Билет №27 1. Боли в области сердца: причины, патогенез, особенности детализации при сборе анамнеза. Характеристика и причина болей в области сердца. При наличии болевого симптома необходимо придерживаться во время опроса определенной схемы: 1.Установить локализацию боли, для этого попросить больного показать рукой место болевых ощущений. 2.Выяснить характер боли (давящий, режущий, ноющий и т.д.) 3.Узнать направление иррадиации боли. 4.Установить причину и условие возникновения боли (появляется она в состоянии покоя или же она возникает во время физической нагрузки или после нее, при волнении, после еды, при выходе из теплого помещения на холодный воздух и т.п.) 5.Выяснить продолжительность болевых ощущений (бывает ли боль кратковременной или длительной, постоянной или появляется в виде приступов). 6.Уточнить чем снимаются боли. Боли в области сердца и за грудиной можно разделить на два вида: 3. Ангинозные (коронарогенные) боли, связанные с ишемией миокарда. 4. Неангинозные (некоронарогенные) боли или кардиалгии, в основе которых лежат иные механизмы, чем те что обуславливают ишемию миокарда. Ангинозные боли являются следствием анатомического поражения коронарных артерий сердца (атеросклероз, тромбоз) или их дисфункции (спазм или невозможность адекватного расширения при повышенной потребности миокарда в кислороде). Боли при стенокардии локализуются за грудиной и реже в области сердца, они имеют давящий, сжимающий характер, иррадиируют в левую лопатку, левую руку. Считают, что чем дальше от области сердца распространяется иррадиация боли, тем тяжелее процесс ишемии миокарда. Возникают боли на высоте физической нагрузки (стенокардия напряжения), реже в покое (стенокардия покоя). Они непродолжительные, в течение нескольких минут и проходят после прекращения физической нагрузки или приема нитроглицерина (через 5-10 мин. после приема) При инфаркте миокарда боли бывают большой интенсивности. Возникают чаще при физическом или нервном напряжении. Имеют ту же иррадиацию, но в отличие от стенокардии более продолжительны (длятся несколько часов, а иногда и дней) и не проходят от приема нитроглицерина. Боли ангинозного характера могут возникать и при аортальных пороках сердца, сифилитическом мезаортите, расслоении аорты. Неангинозные боли или кардиалгии, причина и патогенез которых весьма разнообразны наблюдаются при следующих сердечно-сосудистых заболеваний: перикардит, миокардит. 2. Печеночная (паренхиматозная) желтуха: причины, патогенез нарушения обмена билирубина, клиническая симптоматология, лабораторная и инструментальная диагностика. Печеночная желтуха развивается в результате повреждения клеток паренхимы печени (гепатоцитов), способность которых улавливать из крови билирубин, связывать с глюкуроновой кислотой (естественный процесс дезинтоксикации печенью ряда веществ) и выделять его в желчные пути в виде билирубинглюкуронида (связанного билирубина) снижается. Кожные покровы при этом виде желтухи имеют типичный шафраново-желтый с красноватым оттенком цвет. Кожный зуд встречается гораздо реже, чем при механической желтухе, так как при паренхиматозной желтухе нарушается синтез желчных кислот поврежденными клетками печени. Наблюдается равномерное увеличение печени, спленомегалия. В случаях тяжелого течения болезни могут появиться симптомы выраженной недостаточности функции печени. В сыворотке крови содержание свободного и связанного билирубина повышается в 4-10 раз (первого — за счет недостаточно эффективной функции гепатоцитов, второго – в результате обратной диффузии билирубинглюкуронида из желчных в кровеносные капилляры при дистрофии печеночных клеток). В моче появляются связанный билирубин (билирубинглюкуронид, он водорастворим и легко проходит через капиллярные мембраны в отличие от свободного билирубина) и желчные кислоты, количество которых постепенно увеличивается. Уменьшается выделение стеркобилиногена с калом (так как меньше билирубина выделяется печенью в кишечник), но полное обесцвечивание его наблюдается редко. 3. Плевральная пункция: показания, набор инструментария, техника выполнения. Отличие экссудата от транссудата. · Плевральная пункция Показания: – Диагностическая; – Лечебная: 1) плановая, 2) по жизненным показаниям (экстренная). Техника выполнения плевральной пункции: Положение больного – больной сидит на стуле, лицом к спинке его, со скрещенными на груди руками. Выбор места прокола – пункцию проводят по задней подмышечной линии в зоне максимальной тупости, обычно VII – VIII межреберье по верхнему краю нижележащего ребра или другой точке, указанной при рентгенологическом исследовании; Кожу в месте предполагаемого прокола обработка кожи раствором спирта и йода. Выполняют местную анестезию, используя 2-5 мл шприц с раствором новокаина 2%. Прокол проводится шприцем емкостью 10-20 мл; для извлечения больших количеств жидкости используют электроотсос; С диагностической целью берут на исследование 50-150 мл жидкости, с лечебной целью удаляют – 800-1200 мл жидкости; Возможные осложнения плевральной пункции: · Пневмоторакс · Гемоторакс · Коллапс · Острая дыхательная недостаточность Исследование плевральной жидкости: Общий анализ – макроскопическое, микроскопическое исследование; Бактериологическое исследование; Цитологическое исследование; Иммунологическое исследование.
Дифференциальная диагностика экссудата и транссудата:
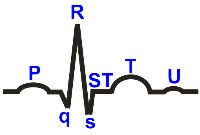
Билет №28 1. Изменение частоты и ритма дыхания. Дыхание Чейн-Стокса, Биота, Куссмауля. Патогенез. Диагностическое значение. К периодическим типам патологического дыхания, возникающим вследствие нарушения равновесия между возбуждением и торможением в ЦНС, относятся периодическое дыхание Чейна — Стокса, дыхание Биота и Куссмауля. При поверхностном дыхании Чейна—Стокса поверхностные и редкие дыхательные движения становятся чаще и глубже и после достижения определенного максимума снова слабеют и урежаются, затем наступает пауза на 10—30 с, и дыхание возобновляется в той же последовательности. Такое дыхание наблюдается при тяжелых патологических процессах: нарушении мозгового кровоображения, ЧМТ, различных заболеваниях головного мозга с поражением дыхательного центра, различных интоксикациях и др. Дыхание Биота возникает при понижении чувствительности дыхательного центра — чередование глубоких вдохов с глубокими паузами до 1/2 мин. Оно характерно для терминальных состояний, часто предшествует остановке дыхания и сердечной деятельности. Встречается при менингите, опухолях головного мозга и кровоизлияниях в него, а также при уремии и диабетической коме. Большое дыхание Куссмауля (симптом Куссмауля) — порывы судорожных, глубоких вдохов, слышимых на расстоянии,— возникает при коматозных состояниях, в частности при диабетической коме, почечной недостаточности. 2. Подпеченочная (механическая) желтуха: причины, патогенез нарушения обмена билирубина, клиническая симптоматология, лабораторная и инструментальная диагностика. Подпеченочная желтуха развивается вследствие частичной или полной непроходимости общего желчного протока, обусловленной чаще всего сдавлением его извне и прорастанием опухолью (обычно рак головки поджелудочной железы, рак большого дуоденального сосочка и др.) или закупоркой камнем, что приводит к застою желчи выше препятствия и повышению давления внутри протоков при продолжающемся отделении желчи. В результате междольковые желчные капилляры растягиваются, и желчь диффундирует в печеночные клетки, в которых развиваются дистрофические процессы, а также поступает в лимфатические пространства и в кровь. Кроме того, на периферии долек в результате повышения давления внутри мелких желчных капилляров возникает сообщение между ними и лимфатическими щелями, через которые желчь поступает в общий ток крови. Кожные покровы и слизистые оболочки при механической желтухе окрашиваются в желтый, а затем вследствие окисления билирубина в биливердин в зеленый и темно-оливковый цвет. Содержание в крови связанного билирубина в прямой реакции Ван ден Берга достигает высоких цифр (250—340 мкмоль/л, или 15—20 мг%, и выше). При длительной желтухе в связи с нарушением функции печени несколько увеличивается содержание и свободного билирубина. Связанный билирубин появляется в моче (в общем анализе мочи определяются желчные пигменты), придавая ей коричневую окраску с ярко-желтой пеной. Кал обесцвечивается либо периодически (при неполной закупорке, чаще камнем), либо на длительный срок (при сдавлении протока опухолью). В этом случае желтуха прогрессивно нарастает, цвет кожи и слизистых оболочек постепенно становится зеленовато-коричневым (землянистым), прогрессирует истощение больного. При полной непроходимости желчных путей кал обесцвечен (ахоличен), имеет глинистый, бело-серый цвет, стеркобилин в кале отсутствует. При этом типе желтухи в кровь поступают не только связанный билирубин, но и в обильном количестве вырабатываемые гепатоцитами желчные кислоты (холемия), что вызывает ряд связанных с интоксикацией симптомов: выраженный кожный зуд, усиливающийся ночью, брадикардию (желчные кислоты рефлекторно вызывают повышение тонуса блуждающего нерва). Нарушения деятельности нервной системы проявляются такими симптомами, как быстрая утомляемость, общая слабость, адинамия, раздражительность, головная боль и бессонница. Если причину, вызвавшую непроходимость общего желчного протока, не удается ликвидировать (удаление камня, опухоли), то постепенно поражается печень, присоединяются симптомы ее функциональной недостаточности. 3. Нормальная ЭКГ: зубцы, интервалы, сегменты (критерии нормы). 1)Зубец Р. Ответ. Отражает процесс деполяризации предсердий. В отведениях I, II, aVF, V4, V5, V6 всегда (+), в отведении aVR всегда (-), в остальных отведениях может быть (+), (-) либо двухфазный типа (-+). Нормативы: продолжительность от 0,06 до 0,1 сек, амплитуда не более 2,5 мм. 2)Зубец Q. Ответ. Отражает процесс охвата возбуждением межжелудочковой перегородки. Зубец Q всегда отрицательный. Нормативы: продолжительность не более 0,03 сек, амплитуда не более ¼ части следующего за ним зубца R. Если данный зубец соответствует нормативам, он записывается в протоколе как q, если превышает нормативы, то как Q.
3)Зубец R. Ответ. Отражает деполяризацию основной массы желудочков, является всегда положительным. Если данный зубец в стандартных и усиленных от конечностей отведениях меньше 5 мм, то обознается буквой «r», если больше или равен, то буквой «R». Амплитуда зубца R у здорового всегда нарастает от V1 до V5 (максимальное значение). 4)Интервал P-Q. Ответ. Отражает время охвата возбуждением предсердий, задержку в АВУ и движение импульса по стволу пучка Гиса. Рассчитывается от начала зубца Р до начала зубца Q. Норматив: от 0,12 до 0,2 сек. 5)Зубец S. Ответ. Отражает процесс деполяризации высоких боковых отделов левого желудочка. Всегда отрицательный зубец комплекса QRS. Номенклатура: если менее 5 мм, обозначается s, если равен или больше 5 мм, то буквой S. Максимальное значение S у здорового в отведении V2 с последующим уменьшение к отведению V6. 6)Комплекс QRS, его номенклатура. Ответ. Время полного охвата возбуждением обоих желудочков сердца. Норматив от 0,06 до 0,1 сек. Номенклатура (обозначение) зубцов проводится в зависимости от их амплитуды по указанным выше правилам. Например: комплекс QRS типа QS, или qRs. 7)Сегмент S-T. Ответ. Отражает процесс ранней реполяризации желудочков, оценивается его дислокация от изолинии (выше изолинии – элевация, ниже изолинии – депрессия). В норме сегмент ST изоэлектричен. Допускается его элевация в отведениях V1, V2, V3 до 2 мм, или его депрессия в отведениях V4, V5, V6 до 1 мм. 8)Зубец T. Ответ. Отражает процесс поздней реполяризации желудочков. Нормативы. В отведениях I, II, aVF, V4, V5, V6 всегда (+), в отведении aVR всегда (-), в остальных отведениях может быть (+), (-) либо двухфазный типа (-+). Амплитуда зубца Т не более 2/3 предшествующему ему зубца R. 9)Интервал Q-T. Ответ. Отражает процесс электрической систолы желудочков. Рассчитывается от начала зубца Q до окончания зубца Т. Нормативные показатели рассчитываются индивидуально по формуле Базетта. Q-T (должный) = Корень квадратный из соотношения К * R-R(в сек) ± 0,04, где К для мужчин + 0,38, для женщин 0,4. 11)Интервал R-R. Ответ. Расстояние между двумя близлежащими зубцами R есть время одного кардиоцикла, рассчитывается в секундах. Данное значение используется в формуле Базетта и в формуле расчета ЧСС.
Критерии синусового ритма: · ЧСС 60-100 в минуту.
Билет №29 1. Свойства артериального пульса в норме и патологии. Исследование свойств артериального пульса на лучевых артериях проводится в определенном порядке: 1. Симметричность величины. 2. Свойства сосудистой стенки (см вопрос 4). 3. Ритм. 4. Частота. 5. Напряжение. 6. Наполнение. 7. Величина (высота) пульса. 8. Скорость (форма) пульса. Симметричность. Вначале исследования пульса на лучевых артериях необходимо убедиться, что он одинаково хорошо прощупывается на обеих руках, после чего определить его величину. Для этого пальпируют одновременно обе лучевые артерии и сравнивают величину пульсовых волн на правой и левой руке, в норме она одинакова – пульс симметричен (pulsus simmetricus). Несимметричный пульс у здоровых людей встречается редко, что обусловлено анатомическим вариантом хода или различным калибром лучевых артерий. Ритм пульса. У здорового человека отдельные пульсовые волны сле
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-08-14; просмотров: 331; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.21.12.122 (0.016 с.) |