Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Ребенок 6 месяцев, фактическая масса тела 8600 грамм, рост 63 см. (масса при рождении 3 кг, рост 51 см). Определите степень паратрофии.Содержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
Ребенок 6 месяцев, фактическая масса тела 8600 грамм, рост 63 см. (масса при рождении 3 кг, рост 51 см). Определите степень паратрофии. ДМТЛ = 3000+6*800=7800 8600-100 7800-х х=100*7800/8600=90 100-90=10% 11-20%-1 степень 21-30%-2 степень более 30% - 3 степень 7.....П ричины возникновения физиологической желтухи. Сроки возникновения и угасания. На второй-третий день жизни у большинства детей кожа приобретает желтоватый оттенок — физиологическая желтуха новорожденного (=icterus пеопаіопіт=транзиторная гипербилирубинемия). Гипербилирубинемия — это увеличение количества билирубина в сыворотке крови (отмечается у новорожденных в связи с физиологическим разрушением ЭРИТРОЦИТОВ И на ос! ован ми эюго об. азо анием бидиуубина цз веселенного гтамвгдрбина: не маловажную роль играет незрелость (англ. un]ripe|ness) Ферментных систем печени-). На 3-4 день жизни ребенка количество билирубина в среднем равно 100-140 мкмоль/л. У 1/3 новорожденных эта цифра меньше указанных, у 1/3 — повышается до 170 мкмоль/л. Желтушность кожных покровов отмечается примерно у 2/3 детей. Возникает она у доношенных новорожденных, когда количество билирубина превышает 50 мкмоль/л, а у недоношенных — больше 85-100 мкмоль/л. Исчезает icterus neonatorum на 7-10 день жизни. Задержка физиологической желтухи до конца первого месяца жизни (называется она конъюгационная желтуха) требует дополнительного обследования и лечения Виды кашля. Кашель — один из наиболее частых и главных симптомов. При опросе выясняются следующие признаки кашля: 1) вид кашля: а) сухой=непродуктивный (при кашле мокрота из дыхательных путей не выделяется); б) влажный=продуктивный (мокроту ребенок выделяет наружу или глотает); в) малопродуктивный (при кашле ребенка объективно ощущается наличие мокроты в дыхательных путях, однако выделяется она непостоянно, после продолжительного, мучительного, болезненного кашля); 2) в зависимости от того, какой отдел дыхательных путей поражен, кашель бывает поверхностным (например, при фарингите) и глубоким (при бронхите, пневмонии); 3) по продолжительности кашель может быть кратковременным, иногда это просто поверхностное покашливание (фарингит, туберкулез легких, бронхит), и продолжительным (обструктивный бронхит, бронхиальная астма); 4) частота кашля; 5) в какое время СУТОК н когда чаше ребенок кашляет — днем, ночью (например, если в начале заболевания кашель был днем и ночью, а на фоне проведенной терапии перестает беспокоить ночью — лечение эффективное); 6) наличие и локализация боли при кашле (одним из достоверных признаков плеврита является боль в области соответствующего участка грудной клетки); 7) бывает ли рвота при кашле
Существуют патогномоничные виды кашля, установление которых значительно помогает врачу при диагностике заболевания. К ним относятся: коклюшный, грубый (=лающий) и битональный кашель. Коклюшный (коклюш лат. pertussis) кашель (англ. whooping cough). Возникает обычно в ночное время. Начинается с беспрерывных, один за одним, кашлевых толчков, что приводит к гиперемии, цианозу, отечности кожи лица, слезотечению. После такого продолжительного кашля возникает глубокий свистящий вдох — реприз. При этом выделяется густая мокрота. После кашля часто возникает рвота. Итак, кашелг с репризом — патогномоничный признак коклюша. Грубый (лаюшнй) кашель напоминает звук, возникающий, если дуть через трубу в п /стую бочку. Он похож на звуки лающей собаки. Это характерный признак воспаления гортани (острый ларингит, стенозирующий ларинготрахеит, дифтерия). В основе грубого кашля у больного лежит нарушение пассажа воздуха через гортань. Синдром затрудненного дыхания, которое возникает при этом, называется круп. Круп может быть ложным н истинным. Ложный круп развивается при вирусной инфекции (стенозирующий ларинготрахеит) у детей только грудного. преддошкольного. иногда дошкольного возраста Он обоснован анатомическими особенностями гортани — узостью голосовой щели и рыхлостью слизистой оболочки под голосовыми связками. При воспалительном процессе это приводит к отеку (англ. oedema) и стенозу (сужению) гортани, что препятствует прохождению воздуха через нее. Причиной истинного крупа является дифтерия, при которой на голосовых связках образуются дифтерийные пленки (англ. film), которые перекрывают дыхательные пути. Патология возникает у больных любого возраста. Итак, грубый (лающий) кашель — патогномоничный признак воспаления гортани. Битональиый кашель. Во время одного кашлевого рефлекса выслушиваются 2 тона: в начале звук грубый или, со слов музыкантов, низкий, а в конце — звучный, или, по музыкальной терминологии, высокий. Битональный кашель является патогномоничным признаком заболеваний, сопровождающихся раздражением места бифуркации трахеи (увеличенные лимфатические железы при туберкулезе, лимфадените, опухоль желез средостения и т.п.).
9.....Ребенок 3 года, дайте интерпретацию общего анализа крови: a. Нв –101г/л; эр. – 3,79*1012/л; ЦП – 23,1; лей-ы – 13,5* 109/л; нейт.-61,1%, м- 7,9 %, эоз-4,1%, лимф.- 26,6%, баз.- 0,3 %; СОЭ – 23 мм/ч. 3 года нормы: Нв-120-140г/л (не менее110), эритроциты — 3,5-4,8*10(12) ЦП — 0,8-1, лейкоциты4-9* 10(9) /л, нейтрофилы 25%, моноциты 6-10%, эозинофилы 1-4%, лимфоциты — 65%, базофилы — 0,5% СОЭ- 4-10мм/час результаты: гиперхромная анемия (В12 дефицитная анемия), эритроциты в норме, лейкоцитоз, нейтрофилез (бактериальная инфекция), изменены соотношения нейтрофилов и лимфоцитов,эозинофилы и базофилы в норме, СОЕ — повышена воспалительный процесс 10.Назовите функциональную единицу почек. Его строение. Особенности у детей.Нефрон — функциональная единица почки — состоит из почечного тельца и системы канальцев. В связи с неоднократной просьбой студентов рассмотрим строение нефрона(рис. 179). Почечное тельце—это клубочек (клубок — англ. ball, clew) кровеносных капилляров (1), окруженных двустенной капсулой Шумлянского-Боумена (отечественный ученый XVIII в. и английский ученый XIX в.) (2). Почечное тельце переходит в систему канальцев, порядок которых и дальнейших отделов следующий: 1) проксимальная часть, значительно изгибающаяся вначале (изгиб — англ. bend, curve), при достижении мозгового слоя почек становится более ровной (3); 2) петля (англ. loop) Генле (немецкий ученый XIXв.) (4-6): - нисходящая часть (тонкая — 4); - изгиб — в мозговом слое в виде петли (5); - восходящая часть — в корковом веществе (широкая — 6); 3) дистальная часть (прямая, потом извилистая) возвращается к своему клубочку (7); общее количество всех нефронов обеих почек — 2 ООО ООО, общая длина канальцев — 60-80 км; 4) дальше в результате соединения дистальних частей канальцев образуются собирательные почечные трубочки (8), которые возвращаются в мозговое вещество; 5) опять соединяются последние — образуется сосочковый проток (9); 6) они открываются в почечных сосочках, переходящих в малые чашки (10); 7) из малых чашек образуются 2-4 большие чашки: 8) большие чашки переходят в почечную лоханку: 9) из суженной части лоханки выходит мочеточник Аускультация легких. Характеристика дыхания и хрипов. Аускультация — это метод выслушивания с помощью стетоскопа (фонендоскопа) звуков, возникающих в легких и легочной ткани при дыхании. Правила аускультации: - полная тишина в комнате - желательно снять одежду; - положение врача относительно ребенка такое же, как при перкуссии; - слушать нужно в положении ребенка стоя, сидя: тяжелого больного — лежа; - необходимо выслушивать легкие с обеих сторон (исключения допустимы лишь при тяжелом состоянии); - порядок аускультации аналогичен порядку сравнительной перкуссии; - выслушивание проводится на симметричных участках, сравнивая полученные данные, особенно при ограниченном поражении легочной ткани (по 2-3 дыхательных движения в каждой точке); - как правило, выслушивание начинается при дыхании ребенка через нос, после чего необходимо попросить его сделать несколько глубоких вдохов через рот — это позволит усилить дополнительные звуки; у маленького ребенка глубокий вдох можно вызвать, закрыв ему на несколько секунд нос, пощекота, осторожно нажать пальцем на трахею; помощью врачу в таком случае является плач ребенка, во время которого он периодически делает глубокий вдох.
Гипотрофия, паратрофия, гипостатура А) Гипотрофия Гипотрофия — это нарушение физического развития ребенка I-II года жизни главным образом за счет уменьшения фактической массы тела по сравнению с долженствующей. В основе классификации гипотрофии лежит время ее возникновения. Выделяют гипотрофию врожденного (англ. congenital), приобретенного (англ. acquisition) и смешанного (англ. mixed) генезов. Диагноз врожденной гипотрофии ставится сразу после рождения ребенка. Для этого проводится расчет массо-ростового коэффициента (МРК): Масса тела новорожденного (г) МРК = Б) Паратрофия
Паратрофия — результат хронического нарушения вскармливания детей первого года жизни, которое характеризуется увеличением массы тела по сравнению с нормативными данными на 10% и больше В зависимости от величины превышения ма ссы тела паратрофия бывает: I степени — 11-20%; II степени — 21-30%; III степени — 31% и больше. По дентальным таблицам этот показатель выходит за пределы VI коридора. В случае предположения паратрофии обязательно нужно сравнить фактическую массу тела с длиной тела ребенка. Если и длина, и масса тела одинаково превышают средние нормативные показатели, т.е. пропорциональные, диагноз паратрофия не ставится. Причиной паратрофии могут быть экзо- и эндогенные факторы: нерациональное вскармливание ребенка, часто искусственное, конституциональная склонность, нарушения метаболизма (быстрое всасывание и усвоение жиров, углеводов в желудочно-кишечном тракте, повышенная гидролабильность тканей). В ядрах гипоталамуса происходят функциональные нарушения, ведущие к дискоррекции между чувствами аппетита (англ. appetite) и сытости (англ. satiety, repletion), может быть повышение инсулина, соматотропного гормона гипофиза, задержка в организме лишнего количества воды и др. По классификации паратрофия делится на 2 типа: липоматозный и липоматозно-пастозный. При первом — липоматозном типе — у ребенка здоровый вид (кожа и слизистые оболочки естественного цвета, тургор тканей, сила мышц удовлетворительные и т.д.), анализы крови нормальные. Малыш если болеет, то редко, а течение заболевания нетяжелое и поддается лечению. Для липоматозно-пастозного типа паратрофии характерны признаки, которые выявляются уже при внешнем осмотре: бледность и пастозность кожи, бледность слизистых оболочек, что обычно сопровождает анемию. У ребенка увеличена масса тела, однако кожа при этом дряблая (англ. flabby, flaccid), снижен тургор тканей, малыш вялый, малоподвижный. На первом году жизни такие дети часто имеют аллергический диатез, рахит, у них снижен иммунологический статус. Малыши склонны к разным патологиям желудочно-кишечного тракта, при которых быстро теряют значительную массу тела (однако она восстанавливается за короткое время). Не раз дети поступают в больницу с патологией органов дыхания, которая часто сопровождается обструктивным синдромом. В будущем это нередко переходит в астматический бронхит, а затем в бронхиальную астму.
В) Гипостатура Гипостатура — это одинаковое отставание роста и массы тела у детей первого года жизни по сравнению со средними нормативными показателями соответствующего возраста. Длина тела при гипостатуре меньше нормативных данных на 5 -10 см (у старших лиц — на 15-20 см). При этом фактическая масса тела хоть и меньше средних показателей, однако отвечает росту ребенка. Проявлений гипотрофии здесь нет. По центильным таблицам показатели физического развития часто находятся ниже I коридора. Причиной гипостатуры наиболее часто является недостаточное количество белка и витаминов, начиная с внутриутробного периода и на первом году жизни. Чаще всего задержка роста развивается в случае: - продолжительной гипотрофии (больше 6 месяцев); - продолжительных заболеваний. Со временем после исчезновения причины заболевания при удовлетворительных условиях и полноценном питании у ребенка быстро восстанавливается внешний ввд: цвет кожных покровов, подкожно-жировой пласт, тур-гор тканей. При бывшей гипотрофии постепенно увеличивается масса тела. А длина тела если и повышается, то значительно медленнее. И приобретенное отставание массы и роста ребенка от средних нормативных показателей при пропорциональности между ними является признаком гипостатуры. Для детей после 1 года такое состояние называется алиментарныйсубнанизм.
Нос 1. После рождения нос относительно мал, носовые ходы узкие. 2. У новорожденного отсутствуют нижние носовые раковины, образуются они к 4 годам жизни. 3. Недоразвитая при рождении подслизистая ткань созревает в 8-9 лет. 4. Возрастные особенности 6-ти придаточных пазух носа: - 2 фронтальные (лобные) у новорожденного отсутствуют, их постепенное развитие заканчивается к 20 годам; - 2 гайморовые (верхнечелюстные) рентгенологически обнаруживаются у 3-месячного ребенка, развиваются к 7 годам; - 1 этмоидальная (решетчатая), признаки которой тоже появляются только с 3-месячного возраста, созревает к 12 годам; - 1 сфеноидальная (клиновидная) появляется на 6 году жизни, развивается к 15 годам. Главная функция носа — дыхательная. Также относятся: защитная, рече-резонаторная и обонятельная (англ. smell). При прохождении через нос воздух очищается и увлажняется. Одышка, виды одышки.
Одышка —представляет собой затруднение дыхания с нарушением его частоты, глубины и ритма. Существует 3 вида одышки: инспираторная, экспираторная и смешанная (инспираторно-экспираторная). Инспираторная одышка наблюдается при нарушении прохождения воздуха через верхние дыхательные пути и характеризуется удлиненным вдохом (иногда шумным), углублением и урежением дыхания. Один из главных признаков стенозирующего ларинготрахеита (ложный круп) и дифтерии (истинный круп), инородного тела в гортани и трахее. Клинические признаки: - удлиненный затрудненный вдох: - затрудненное дыхание, нередко со свистящим вдохом; - в тяжелом состоянии шумный вдох: - дыхание глубокое: - развивается брадипноэ: - участие вспомогательной мускулатуры в акте дыхания; - так как воздуха поступает меньше нормы, отмечается весьма характерный признак этого вида одышки — втяжение межреберных мышц, участков яремной, над- и подключичной ямок и эпигастрия; - при рахите (смягчение костной ткани) втяжение в области Гаррисо-новой борозды. Экспираторная одышка — результат нарушения прохождения воздуха во время выдоха через нижние дыхательные пути (бронхиолы и мелкие бронхи). Один из главных признаков обструктивного бронхита, бронхиальной астмы, при которых происходит сужение терминальных отделов бронхов. Клинические признаки: - удлиненный выдох: - затрудненный выдох; - тахипноэ. переходящее в брадипноэ при ухудшении состояния; - участие вспомогательной мускулатуры в акте дыхания, главным образом мышц живота; - так как выдох затруднен и происходит накопление воздуха в легочной ткани, отмечается выпячивание межреберных мышц; - при затяжном процессе может перейти в приступ удушья (англ. suffocation). Смешанная одышка — это затруднение вдоха и выдоха, часто на фоне тахипноэ. Встречается она при многих заболеваниях дыхательной системы (пневмония, бронхит, плеврит), а также других систем (метеоризм, недостаточность кровообращения). Не сделаноооооооооо пока 51) возможные изменения костей черепа при рахите Как известно, в норме голова имеет округлую форму. При рахите же существует несколько видов деформации и изменения размеров черена: - если происходит выпячивание в стороны теменных костей, голова приобретает квадратную форму — caput quadra turn. Такая форма черепа может сохраниться в дальнейшем - вытягивание лобной кости вперед называется «олимпийский лоб»; - ягодицеобразный череп (caput natiforme) формируется, если одновременно с выпячиванием теменных бугров имеется вдавливание вглубь шва между ними; - визуально (или пальпаторно) определяется плоский затылок; - для запущенного рахита характерным признаком является такое значительное размягчение и уплощение затылочной кости, что при надавливании она может «проваливаться» вглубь; это называется краниотабес (craniotabes), или симптом «фетровой шляпы (англ. felt hat)»; - седловидная деформация головы — это вдавливание черепа в месте большого родничка; - при вытянутой голове вверх говорят о башенном (англ. tower) черепе; - иногда деформация черепа может быть асимметричной — например, уплощение теменной кости с одной стороны и выпячивание ее с другой; в таких случаях в истории болезни указывается наличие деформации и описывается ее вид; - размягчение костей может привести к увеличению всех размеров черепа, что называется макроцефалия. 52) Толстая кишка Толстая кишка к рождению незрелая. Так, формирование слепой кишки заканчивается к концу 1 года жизни. Восходящая часть ободочной кишки до 4 лет больше нисходящей части. Поперечная часть занимает горизонтальное положение только в 2 года. Сигмовидная кишка у новорожденного очень длинная и подвижная, до 5 лет расположена в брюшной полости, а затем опускается в малый таз. Строение толстой кишки соответствует кишке взрослого человека только в 3-4 года. Формирование и роль бактериальной флоры в кишечнике Процесс заселения флоры в кишечник состоит из 3 фаз. I. После рождения и в течение 16-20 часов кишечник стерильный — фаза стерильности (асептическая фаза). П. Затем через ротовую полость, верхние дыхательные пути и прямую кишку поступает в кишечный тракт разновидная флора в зависимости от степени бактериального загрязнения окружающей среды. В каловых массах сначала появляется кокковая флора, а на 2-е сутки — Гр (+) палочки, с 3 дня — бифидум-бактерии, кишечные палочки, протей. Количество бактерий быстро увеличивается и достигает максимума на 3 день жизни. Эта фаза — фаза нарастающей инфекции (инфицирования) — длится 4-5 дней. III. С 5-6 дня жизни постепенно формируется последняя фаза — фаза трансформации кишечной флоры, что совпадает с появлением кала, характерного для грудного ребенка. Состав флоры значительно изменяется (например, на 7 день протей, которого было много на 3 день, уже не выделяется с каловой массой). На 2-м месяце жизни у детей, получающих грудное молоко, флора кишечника представлена в основном бифидум-бактериями, высевается немного общего количества кишечной палочки. Бишидум-бактерии — это необходимый вид микроорганизмов кишечного тракта, функция которых заключается в поддержании нормального количества и соотношения разных видов флоры в кишечнике, т.е. биоценоза. К концу 1 года жизни, когда рацион пищи ребенка значительно расширяется (каша, супы, мясные продукты), количество бифидум-бактерий уменьшается, а содержимое кишечных палочек увеличивается. Флора у новорожденного, принимающего искусственные смеси, отличается: быстро наступает фаза инфицирования, а следующей фазы трансформации нет. У детей, не получающих грудного молока, кишечная палочка составляет 65-95% микроорганизмов. Кроме того, выявляются энтерококки, Гр (+) палочки. И общее количество микроорганизмов у них несколько больше, нежели у детей, получающих грудное молоко. Такие малыши находятся в состоянии постоянной субинфекции, при которой вероятность заболеваний кишечника намного выше, чем у детей, получающих материнское молоко. Роль Флоры в кишечнике: 1) способствует ферментативному перевариванию пищи; 2) синтезирует витамины группы В и К. Небольшое количество флоры, которая может жить в кислой среде, имеется в желудке. По мере опущения от желудка по тонкой кишке микроорганизмов становится все больше. Количество флоры в толстой кишке очень значительное (англ. abundant, plentiful), по видам она разнообразная, а функции ее остаются постоянными. Нормативное соотношение разных видов флоры по количеству — см. табл. 22 и рис. 129. При нарушении состава флоры в кишечнике развивается дисбактериоз, причиной которого у детей чаще всего бывают заболевания желудочно-кишечного тракта инфекционной и неинфекционной этиологии, длительный прием и передозировка антибиотиков. Одновременно в исследуемом кале может быть патогенная флора (см. табл. 22 и рис. 129). 53) Особенности позвоночника ребенка
Позвоночник у новорожденных не имеет изгибов, он прямой, с небольшой выпуклостью кзади. По мере развития двигатель ных умений развиваются и изгибы позвоночника:
1) шейный лордоз (изгиб кпереди) возникает, когда ребенок начинает держать голову;
2) грудной кифоз (изгиб кзади) возникает, когда ребенок само стоятельно садится;
3) поясничный лордоз появляется после 9—12 месяцев, когда ребенок начинает ходить.
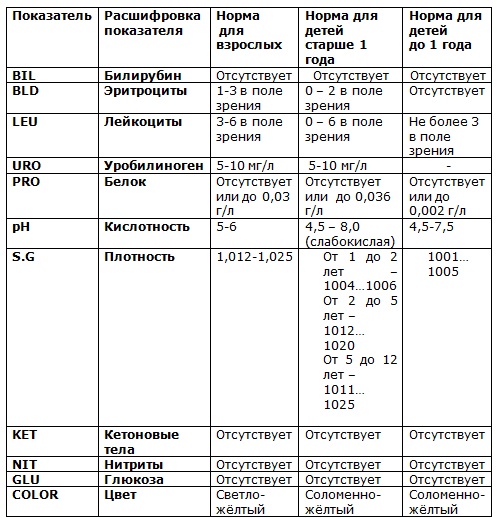
Грудной кифоз окончательно формируется в 6—7 лет, поясничный лордоз — в школьном возрасте. В возрасте 5—6 лет центр тяжести находится ниже пупка, а к возрасту 13 лет — ни же уровня гребешков подвздошных костей. 54) Показатели ОАМ (общий анализ мочи) в норме у мальчиков и у девочек Не уверена что это правильно, но это самая нормальная информация РАСШИФРОВКА ПОКАЗАТЕЛЕЙ ОБЩЕГО АНАЛИЗА МОЧИ — ТАБЛИЦА НОРМ ДЛЯ ВЗРОСЛЫХ И ДЕТЕЙ В результатах клинического анализа мочи специалисты проставляют определенные символы, каждый из которых обозначает один из главных показателей. Рядом пишутся нормативные обозначения, далее указываются значения данного конкретного анализа, индивидуальные для каждого человека. Читайте также: Общий анализ крови у детей и взрослых — все нормы в таблицах. BIL — означает билирубин, в норме его нет. BLD – условное обозначение эритроцитов. Их также при нормальной моче не будет, но если женщина сдает анализ мочи во время менструации, частицы кровяных выделений дают появление эритроцитов. LEU – это лейкоциты. Если таких клеток больше нормы, то наблюдается лейкоцитоурия. При увеличении лейкоцитов больше 60 можно говорить о пиурии. Любой воспалительный процесс, протекающий в организме, обязательно дает сдвиг числа лейкоцитов в моче в большую сторону. URO – обозначает уробилиноген. PRO – это обозначение белка. pH – условный символ кислотности. S.G – это удельный вес мочи, или плотность. KET — обозначение кетоновых тел. Ежедневно у здорового человека выделяется вместе с мочой от 20 до 50 мг кетоновых тел в виде ацетоуксусной кислоты, ацетона, или бета-оксимасляной кислоты. В разово взятой для анализа порции они, как правило, не обнаруживаются. NIT – нитриты, означающие бактериурию. GLU – это глюкоза. В норме показатель должен отсутствовать. Наличие глюкозы в моче говорит о подозрении на сахарный диабет или острый панкреатит, а также на чрезмерно углеводистую пищу. COLOR – обозначение цвета мочи. Ниже приведены показатели клинического общего анализа мочи нормы в таблице:
55) Кровообращение плода Кровообращение плода
Кровообращение плода называется плацентарным кровообращением и имеет свои особенности. Они связаны с тем, что в период внутриутробного развития дыхательная и пищеварительная системы полностью не функционируют и плод вынужден получать все необходимые для жизни и развития вещества с кровью матери, то есть питаться смешанной артериально-венозной кровью. Кровь матери поступает к так называемому детскому месту — плаценте (placenta) (рис. 238), которая соединяется с пупочной веной (v. umbilicalis) (рис. 238). Пупочная вена является частью пупочного канатика (пуповины). Попадая в тело плода, она дает две ветви, одна из которых впадает в воротную вену, другая — в венозный проток (ductus venosus) (рис. 238), а тот, в свою очередь, — в нижнюю полую вену. Кровь из нижней части тела зародыша смешивается с артериальной кровью из плаценты и по нижней полой вене поступает в правое предсердие. Основная часть этой крови через овальное отверстие межпредсердной стенки поступает непосредственно в левое предсердие, не попадая в малый круг кровообращения, а затем направляется в левый желудочек и аорту. Меньшая часть смешанной крови через правое предсердно-желудочковое отверстие идет в правый желудочек. Верхняя полая вена несет только венозную кровь, собирая ее из верхней части тела зародыша и отдавая в правое предсердие. Из правого предсердия кровь поступает в правый желудочек, а оттуда — в легочный ствол. Легочный ствол соединяется с аортой артериальным протоком (ductus arteriosus) (рис. 238), по которому кровь направляется к дуге аорты. Артериальный проток несет большую часть крови, поскольку легочные артерии зародыша развиты слабо. Аорта принимает смешанную кровь и отдает своим ветвям, которые распространяют ее по всему телу плода. От брюшной аорты отходят две пупочные артерии (aa. umbilicales) (рис. 238), по которым часть крови из тела зародыша попадает в плаценту, где происходит ее очищение от углекислоты и продуктов обмена. Чистая артериальная кровь по пупочной вене снова попадает в тело плода. В момент рождения, после перерезания пуповины, связь плода с телом матери нарушается, и после первого вздоха легкие и их сосуды расправляются, что приводит к началу функционирования малого круга кровообращения. В левой половине сердца ребенка повышается давление, пупочные вены и артерии запустевают, овальное отверстие закрывается заслонкой, в результате чего прекращается сообщение между предсердиями. Позднее овальное отверстие, венозный и артериальные протоки полностью зарастают, и устанавливается кровообращение, свойственное организму взрослого человека. Критерии оценки пульса. Категория: Манипуляции Цель: определить основные свойства пульса. Оснащение: часы или секундомер, температурный лист, ручка с красным стержнем. Место определения пульса - лучевая артерия. Подготовка к процедуре придать пациенту удобное положение; кисти и предплечья не должны быть на весу; Выполнение процедуры прижать одновременно кисти пальцами своих рук выше лучезапястного сустава так, чтобы 2, 3 и 4 пальцы находились над лучевой артерией и почувствовать пульс; сравнить периодичность колебаний стенок артерий на правой и левой руках, определяя ритм; оценить интервалы между пульсовыми волнами; взять часы с секундомером и провести подсчёт пульсовых волн; оценить наполнение пульса; оценить напряжение, сдавливая лучевую артерию до исчезновения пульса. Окончание процедуры провести регистрацию качеств пульса в температурном листе графическим, а в листе наблюдения цифровом способом; сообщить пациенту результаты исследования. Критерии пульса: ритмичность (ритмичный пульс, аритмичный пульс), наполнение (пульс умеренного наполнения, полный пульс, пустой пульс, нитевидный пульс), напряжение (пульс умеренного напряжения, твёрдый пульс, мягкий пульс). Круги кровообращения Большой (системный) круг кровообращения[править | править вики-текст]
Начало и конец большого круга кровообращения (показаны красными и синими стрелками). Синим обозначена венозная кровь, красным — артериальная. Структура[править | править вики-текст] Начинается из левого желудочка, выбрасывающего во время систолы кровь в аорту. От аорты отходят многочисленные артерии, в результате кровоток распределяется согласно сегментарному строению по сосудистым сетям, обеспечивая подачу кислорода и питательных веществ всем органам и тканям. Дальнейшее деление артерий происходит на артериолы и капилляры. Общая площадь поверхности всех капилляров в организме человека примерно 1500 м2[1]. Через тонкие стенки капилляров артериальная кровь отдаёт клеткам тела питательные вещества и кислород, а забирает от них углекислый газ и продукты метаболизма, попадает в венулы, становясь венозной. Венулы собираются в вены. К правому предсердию подходят две полые вены: верхняя и нижняя, которыми заканчивается большой круг кровообращения. Время прохождения крови по большому кругу кровообращения составляет 23—27 секунд.Кровоснабжение всех органов организма человека, в том числе лёгких. Малый (лёгочный) круг кровообращения[править | править вики-текст]
Движение крови по малому кругу кровообращения. Направление тока крови указано стрелками. Структура[править | править вики-текст] Начинается в правом желудочке, выбрасывающем венозную кровь в лёгочный ствол. Лёгочный ствол делится на правую и левую лёгочные артерии. Лёгочные артерии ветвятся на долевые, сегментарные и субсегментарные артерии. Субсегментарные артерии делятся на артериолы, распадающиеся на капилляры. Отток крови идет по венам, которые собираются в обратном порядке и в количестве четырёх штук впадают в левое предсердие, где заканчивается малый круг кровообращения. Кругооборот крови в малом круге кровообращения происходит за 4—5 секунд. Основная задача малого круга — газообмен в лёгочных альвеолах и теплоотдача. Мес.30-50 Мес.30-40 Года20-30 Лет14-20 Лет12-20 Старше 12 лет12-20 Взрослый12-20
По мере взросления ребенка пульс замедляется и к двухлетнему возрасту обычно равен 100-140 ударам. Что касается частоты дыхания, то новорожденные обычно делают от 40 до 60 вдохов в минуту, годовалые дети — всего лишь 25-30. Частоту дыханий (ЧЛ) в 1 минуту можно определить такими методами: - визуально сосчитать частоту сокращений грудной клетки; - сосчитать частоту вдохов, придерживая фонендоскоп у носа ребенка; - сосчитать частоту вдохов при аускультации легких; - сосчитать частоту дыхательных движений, положив руку на грудную клетку. Продолжительность подсчета зависит от возраста. У ребенка до 3 месяцев считать нужно не менее 1 минуты: возможные в таком возрасте аритмия и апноэ могут дать неточные данные при более кратковременном определении. У старших детей считать можно 20-30 сек. и полученную цифру умножить соответственно на 3 или 2. Ребенок 6 месяцев, фактическая масса тела 8600 грамм, рост 63 см. (масса при рождении 3 кг, рост 51 см). Определите степень паратрофии. ДМТЛ = 3000+6*800=7800 8600-100 7800-х х=100*7800/8600=90 100-90=10% 11-20%-1 степень 21-30%-2 степень более 30% - 3 степень 7.....П ричины возникновения физиологической желтухи. Сроки возникновения и угасания. На второй-третий день жизни у большинства детей кожа приобретает желтоватый оттенок — физиологическая желтуха новорожденного (=icterus пеопаіопіт=транзиторная гипербилирубинемия). Гипербилирубинемия — это увеличение количества билирубина в сыворотке крови (отмечается у новорожденных в связи с физиологическим разрушением ЭРИТРОЦИТОВ И на ос! ован ми эюго об. азо анием бидиуубина цз веселенного гтамвгдрбина: не маловажную роль играет незрелость (англ. un]ripe|ness) Ферментных систем печени-). На 3-4 день жизни ребенка количество билирубина в среднем равно 100-140 мкмоль/л. У 1/3 новорожденных эта цифра меньше указанных, у 1/3 — повышается до 170 мкмоль/л. Желтушность кожных покровов отмечается примерно у 2/3 детей. Возникает она у доношенных новорожденных, когда количество билирубина превышает 50 мкмоль/л, а у недоношенных — больше 85-100 мкмоль/л. Исчезает icterus neonatorum на 7-10 день жизни. Задержка физиологической желтухи до конца первого месяца жизни (называется она конъюгационная желтуха) требует дополнительного обследования и лечения Виды кашля. Кашель — один из наиболее частых и главных симптомов. При опросе выясняются следующие признаки кашля: 1) вид кашля: а) сухой=непродуктивный (при кашле мокрота из дыхательных путей не выделяется); б) влажный=продуктивный (мокроту ребенок выделяет наружу или глотает); в) малопродуктивный (при кашле ребенка объективно ощущается наличие мокроты в дыхательных путях, однако выделяется она непостоянно, после продолжительного, мучительного, болезненного кашля); 2) в зависимости от того, какой отдел дыхательных путей поражен, кашель бывает поверхностным (например, при фарингите) и глубоким (при бронхите, пневмонии); 3) по продолжительности кашель может быть кратковременным, иногда это просто поверхностное покашливание (фарингит, туберкулез легких, бронхит), и продолжительным (обструктивный бронхит, бронхиальная астма); 4) частота кашля; 5) в какое время СУТОК н когда чаше ребенок кашляет — днем, ночью (например, если в начале заболевания кашель был днем и ночью, а на фоне проведенной терапии перестает беспокоить ночью — лечение эффективное); 6) наличие и локализация боли при кашле (одним из достоверных признаков плеврита является боль в области соответствующего участка грудной клетки); 7) бывает ли рвота при кашле Существуют патогномоничные виды кашля, установление которых значительно помогает врачу при диагностике заболевания. К ним относятся: коклюшный, грубый (=лающий) и битональный кашель. Коклюшный (коклюш лат. pertussis) кашель (англ. whooping cough). Возникает обычно в ночное время. Начинается с беспрерывных, один за одним, кашлевых толчков, что приводит к гиперемии, цианозу, отечности кожи лица, слезотечению. После такого продолжительного кашля возникает глубокий свистящий вдох — реприз. При этом выделяется густая мокрота. После кашля часто возникает рвота. Итак, кашелг с репризом — патогномоничный признак коклюша. Грубый (лаюшнй) кашель напоминает звук, возникающий, если дуть через трубу в п /стую бочку. Он похож на звуки лающей собаки. Это характерный признак воспаления гортани (острый ларингит, стенозирующий ларинготрахеит, дифтерия). В основе грубого кашля у больного лежит нарушение пассажа воздуха через гортань. Синдром затрудненного дыхания, которое возникает при этом, называется круп. Круп может быть ложным н истинным. Ложный круп развивается при вирусной инфекции (стенозирующий ларинготрахеит) у детей только грудного. преддошкольного. иногда дошкольного возраста Он обоснован анатомическими особенностями гортани — узостью голосовой щели и рыхлостью слизистой оболочки под голосовыми связками. При воспалительном процессе это приводит к отеку (англ. oedema) и стенозу (сужению) гортани, что препятствует прохождению воздуха через нее. Причиной истинного крупа является дифтерия, при которой на голосовых связках образуются дифтерийные пленки (англ. film), которые перекрывают дыхательные пути. Патология возникает у больных любого возраста. Итак, грубый (лающий) кашель — патогномоничный признак воспаления гортани. Битональиый кашель. Во время одного кашлевого рефлекса выслушиваются 2 тона: в начале звук грубый или, со слов музыкантов, низкий, а в конце — звучный, или, по музыкальной терминологии, высокий. Битональный кашель является патогномоничным признаком заболеваний, сопровождающихся раздражением места бифуркации трахеи (увеличенные лимфатические железы при туберкулезе, лимфадените, опухоль желез средостения и т.п.). 9.....Ребенок 3 года, дайте интерпретацию общего анализа крови: a. Нв –101г/л; эр. – 3,79*1012/л; ЦП – 23,1; лей-ы |
|||||||||
|
Последнее изменение этой страницы: 2016-07-16; просмотров: 636; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.191.171.136 (0.023 с.) |