Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Осмотр отдельных частей телаСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
При осмотре головы и шеи часто выявляются «периферические» симптомы, характерные для недостаточности аортального клапана: - симптом Мюссе – покачивание головы, синхронное с работой сердца; - симптом Лантдольфа – ритмичное сужение и расширение зрачков; - симптом Мюллера – такая же ритмичная меняющаяся окраска слизистой миндалин и небных дужек в такт с работой сердца; - «пляска каротид» – усиленная пульсация сонных артерий. При правожелудочковой сердечной недостаточности в области шеи отмечается набухание и пульсация яремных вен («положительный венный пульс»), совпадающая с пульсом на артериях. После общего осмотра переходят к обследованию по системам. Обследование сердечно-сосудистой системы начинают с осмотра прекордиальной области. Осмотр области сердца - он проводится, прежде всего, с целью выявления верхушечного и сердечного толчков, патологических пульсаций. При длительно существующих врожденных или приобретенных пороках сердца, выпотном перикардите левая половина грудной клетки может выбухать («сердечный горб»). Верхушечный толчок - это ограниченная ритмичная пульсация, наблюдаемая в норме в пятом межреберье кнутри от среднеключичной линии, в области верхушки сердца. У 30% здоровых людей верхушечный толчок не определяется. Сердечный толчок - это синхронное с верхушечным толчком, но более разлитое ритмичное содрогание всей области сердца. Он обусловлен пульсацией увеличенного правого желудочка, основная масса которого находится в проекции грудины. В норме сердечный толчок отсутствует. Пальпация области сердца - позволяет определять свойства верхушечного толчка (точную локализацию, ширину, высоту, силу, резистентность), а также сердечный толчок, другие пульсации и дрожание стенки грудной клетки в области сердца и крупных сосудов. Больного осматривают в положении лежа или сидя. В норме верхушечный толчок располагается в 5-м межреберье на 1,5-2 см кнутри от среднеключичной линии. В положении на левом боку он смещается кнаружи на 3-4 см, на правом - кнутри на 1,5-2 см. При высоком стоянии диафрагмы (асцит, метеоризм, беременность) он смещается вверх и влево, при низком стоянии диафрагмы (эмфизема легких, у астеников) – вниз и кнутри (вправо). При повышении давления в одной из плевральных полостей (экссудативный плеврит, пневмоторакс) верхушечный толчек смещается в противоположную сторону, а при сморщивающих процессах в легком – в сторону патологического очага.
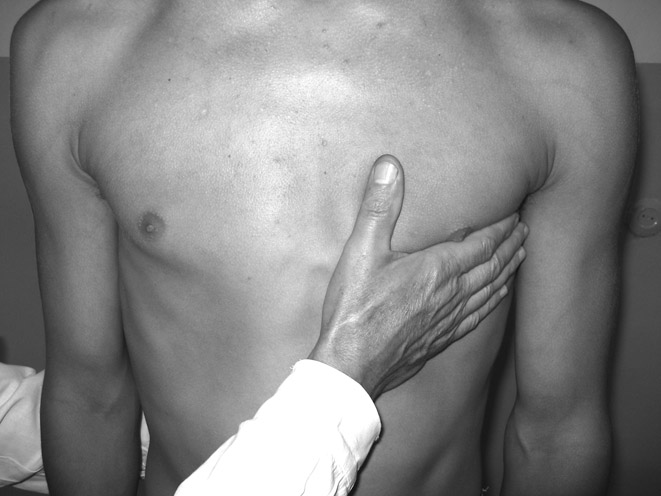
Надо помнить также, что бывает врожденная декстрокардия, и верхушечный толчек определяется справа. При пальпации верхушечного толчка ладонь правой руки кладут на область сердца в поперечном направлении (основанием ладони к грудине, а пальцами в 4-м, 5-м, 6-м межреберьях) (рис. 32).
Рис. 32. Пальпация верхушечного толчка
Верхушечный толчок шириной более 2-х см, называется разлитым и связан с увеличением левого желудочка, менее 2-х см - ограниченным. Высота верхушечного толчка - это амплитуда колебания грудной стенки в области верхушечного толчка. Он может быть высоким и низким. Сила верхушечного толчка определяется давлением, которое ощущают пальцы. Она зависит от силы сокращения левого желудочка, от толщины грудной клетки. Резистентность верхушечного толчка зависит от функционального состояния миокарда, его тонуса, толщины и плотности сердечной мышцы. В норме верхушечный толчек пальпаторно воспринимается пульсирующим образованием средней плотности (умеренно резистентным). При компенсаторной гипертрофии левого желудочка верхушечный толчек смещается влево и, часто, вниз, становится разлитым, он сильный, высокий и повышенно резистентный. Разлитой, но низкий, слабый, мягкий верхушечный толчек – признак развивающейся функциональной недостаточности миокарда левого желудочка. Другие виды пульсации в области сердца и на сосудах Пульсация аорты. В норме пульсация аорты не наблюдается. Появление пульсации аорты в яремной ямке наблюдается при выраженном расширении дуги аорты, ее аневризме. Эта пульсация носит название загрудинной. Кроме этого при аневризме восходящего отдела аорты пульсация может появиться во 2 межреберьи справа у края грудины. Дрожание грудной клетки («кошачье мурлыканье») отмечается над верхушкой сердца во время диастолы при митральном стенозе и над аортой - во время систолы при стенозе устья аорты. Механизм этого феномена можно объяснить образованием вихревых токов крови при прохождении через суженое отверстие митрального или аортального клапанов.
Эпигастральная пульсация определяется при гипертрофии и дилатации правого желудочка, аневризме брюшного отдела аорты, недостаточности аортального клапана. В норме она видна незначительно. Пульсация печени может быть истинной - при недостаточности трехстворчатого клапана или передаточной - при увеличении правого желудочка. Чтобы отличить истинную пульсацию от ложной, можно воспользоваться простым приемом: на область печени поставить сомкнутые указательный и средний пальцы кисти. При ложной пульсации они остаются сомкнутыми, при истинной – периодически (в фазу систолы правого желудочка) расходятся. При осмотре и пальпации нижних конечностей у больных с правожелудочковой сердечной недостаточностью выявляются и визуально и пальпаторно симметричные отеки. Они плотные, появляются к концу дня, кожа над ними цианотичная. При варикозном расширении вен нижних конечностей, особенно при тромбофлебите, выявляются местные отеки на пораженной конечности (асимметричные). При поражении артерий нижних конечностей (облитерирующий эндартериит, атеросклероз) кожа бледная, иногда шелушится. Конечности холодные на ощупь. Пульсация на a.dorsalis pedis и a. tibialis posterior уменьшается или полностью исчезает.
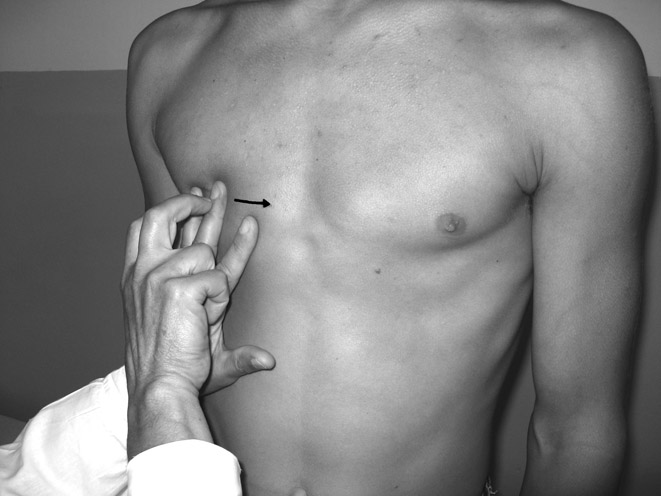
Перкуссия сердца Приступая к перкуссии сердца, необходимо четко представлять, куда конкретно проецируются его отделы на грудную клетку. В частности, правый контур сердца в верхней своей части от II до III ребра образован верхней полой веной. Нижняя часть правой границы сердца соответствует краю правого предсердия, который проецируется от III до V ребер в виде дуги, отстоящей от правого края грудины на 1-2 см. На уровне V ребра правая граница сердца переходит в нижнюю. Левая граница сердца на уровне I межреберья образована дугой аорты, на уровне II ребра – II межреберья – дугой легочной артерии, в проекции III ребра – ушком левого предсердия, а от нижнего края III ребра и до V межреберья - дугой левого желудочка. Перкуссия сердца определяет величину, конфигурацию, положение сердца и размеры сосудистого пучка. Выделяют правую, левую и верхнюю границы сердца (рис. 33,34,35). При перкуссии участка сердца, прикрытого легкими, образуется притупленный перкуторный звук – это область относительной сердечной тупости. Она соответствует истинным границам сердца.
Рис. 33. Определение правой границы относительной сердечной тупости Начинают определение ее с нахождения правой границы. Для этого вначале находят нижнюю границу легкого справа (см. перкуссию легких). Затем от найденной границы легкого поднимаются на одно межреберье выше с той целью, чтобы проводить перкуссию искомой правой границы сердца от ясного легочного звука до притупления над зоной относительной сердечной тупости.
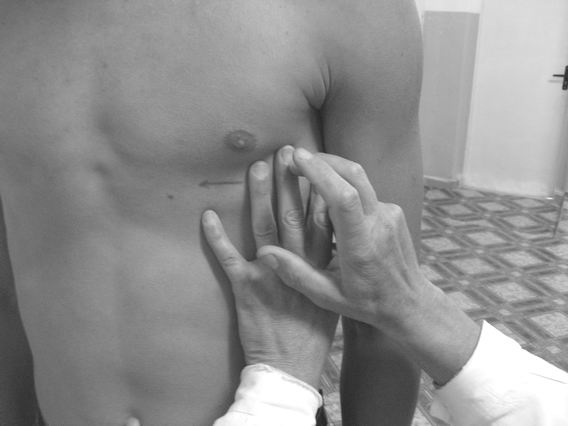
Рис.34. Определение левой границы относительной и абсолютной сердечной тупости
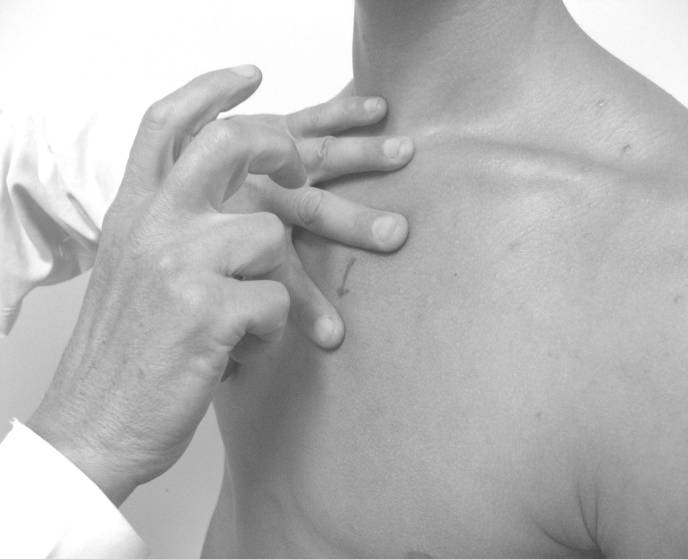
Рис. 35. Определение верхней границы относительной и абсолютной тупости
У здорового человека, как известно, нижняя граница правого легкого по среднеключичной линии находится на VI ребре, поэтому, пропустив V межреберье, правую границу относительной сердечной тупости определяют в IV межреберье справа. При этом палец-плессиметр располагают параллельно предполагаемой правой границе сердца, но перпендикулярно ребрам и межреберьям. Перкутируют тихой перкуссией от правой среднеключичной линии к грудине. Удары пальцем-молоточком наносят по кожной складке ногтевой фаланги пальца-плессиметра. Отметка границы производится по краю пальца, обращенному к ясному звуку (т.е. по наружному). В норме эта граница находится в 4 межреберьи на 1 – 1,5 см, кнаружи от правого края грудины или по правому краю. Она образована правым предсердием.
Перед определением левой границы относительной сердечной тупости находят верхушечный толчок. Если он находится в 5 межреберьи, то определение границы начинают с 5 межреберья, если в 6 межреберьи, то – с 6 межреберья. Палец ставят на 2 см кнаружи от верхушечного толчка и перкутируют по направлению к грудине. Если верхушечный толчок не пальпируется, то палец-плессиметр ставят в 5 межреберьи по передней подмышечной линии и тихой перкуссией выстукивают кнутри до притупленного звука. Здесь граница образована левым желудочком, находится на 1-2 см кнутри от левой срединно-ключичной линии и совпадает с верхушечным толчком. В 4 межреберьи граница образована так же левым желудочком и находится на 0,5-1см кнутри от границы, выявленной в V межреберье. В 3 межреберьи граница находится на 2-2,5 см кнаружи от левого края грудины. Она образована ушком левого предсердия. На этом уровне находится так называемая «талия сердца» - условная граница между сосудистым пучком и дугой левого желудочка слева. Для определения верхней границы относительной сердечной тупости проводят перкуссию сверху вниз по левой грудинной линии или отступив 1 см от левого края грудины. В норме она находится на 3-м ребре и образована ушком левого предсердия. Установив границы относительной сердечной тупости, измеряют поперечный размер сердца. Для этого из крайних точек правой и левой границ относительной сердечной тупости опускают перпендикуляры на переднюю срединную линию и измеряют их сантиметровой лентой. В норме правый перпендикуляр равен 3-4 см, левый –8-9см. Таким образом, суммарный поперечный размер относительной сердечной тупости в норме составляет 11-13см. Определение границ сосудистого пучка Перкуссию производят во 2-м межреберье справа и слева по направлению от срединно-ключичной линии к грудине, пользуясь тихой перкуссией. При появлении притупления перкуторного звука делают отметку по наружному краю пальца-плессиметра. Правая и левая границы сосудистого пучка расположены по краям грудины, расстояние между ними - 5-6 см. Расширение границ может быть при расширении (дилатации) аорты, легочной артерии, опухолях средостения.
Для определения конфигурации сердца необходимо определить и спроецировать на грудную клетку границы относительной сердечной тупости в IV, III и II межреберьях справа и V, IV, III, II межреберьях слева. Соединив точки найденных границ на правом и левом контурах, мы получим искомую конфигурацию сердца. Нормальная конфигурация сердца характеризуется нормальными границами относительной сердечной тупости. При этом угол, образующийся между сосудистым пучком и левым желудочком на уровне III ребра (талия сердца) должен быть тупым и открытым кнаружи. В патологических условиях, сопровождающихся расширением различных отделов сердца, может выявляться митральная и аортальная конфигурации сердца. Митральная конфигурация образуется при митральных пороках сердца. Она характеризуется сглаженностью или даже выбуханием талии сердца (на уровне III ребра) за счет гипертрофии и дилятации левого предсердия и выбухания ствола легочной артерии (митральные пороки, хронические легочные заболевания с легочной гипертензией). Аортальная конфигурация формируется при всех состояниях, сопровождающихся гипертрофией левого желудочка и его перегрузкой (аортальные пороки, артериальные гипертензии любого генеза). Признаками аортальной конфигурации являются: смещение границ относительной сердечной тупости влево в IV-V межреберьях за счет гипертрофии или дилатации левого желудочка, талия сердца на уровне III ребра подчеркнута и хорошо выражена, угол между сосудистым пучком и левым желудочком приближается к прямому. Рентгенологически сердце напоминает форму «сапога» или «сидячей утки». Из других патологических конфигураций можно отметить своеобразную конфигурацию при выпотном перикардите – она напоминает форму трапеции. При ней вследствие скопления экссудата или транссудата в полости перикарда в вертикальном положении расширяются главным образом нижние отделы относительной сердечной тупости слева и справа. В положении лежа эти границы уменьшаются. Определение границ абсолютной сердечной тупости При перкуссии участка сердца, не прикрытого легкими, выслушивается тупой звук - это область абсолютной сердечной тупости, образуемая правым желудочком. Перкуссию проводят тишайшей перкуссией от границы относительной сердечной тупости кнутри, до абсолютно тупого звука. Правая определяется в IV межреберье справа от грудины, левая - в V межреберье слева от грудины, а верхняя – сверху вниз по левому краю грудины или отступив от него к наружи на 1см. · Правая граница абсолютной сердечной тупости проходит в 4 межреберьи по левому краю грудины. · Левая граница находится на уровне 5-го межреберья - на 2-3 см кнутри от срединно-ключичной линии (или на 1-1,5 см кнутри от границы относительной сердечной тупости), верхняя - на 4-м ребре. Изменение границ относительной сердечной тупости при патологических состояниях · Смещение границ относительной тупости сердца вправо вызывается расширением правого желудочка (повышение давления в a. pulmonalis при митральных пороках, хронических заболеваниях бронхо-легочной системы, тромбэмболии легочной артери).
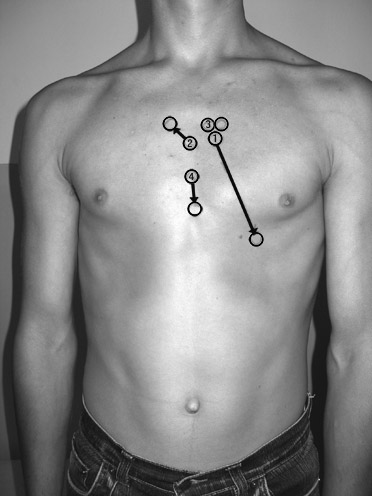
· Смещение границы относительной тупости сердца влево на уровне IV-V межреберий происходит при расширении левого желудочка (недостаточность митрального клапана, аортальные пороки, артериальная гипертензия любого происхождения, ИБС). Следует помнить, что резко увеличенный и гипертрофированный правый желудочек, оттесняя левый, иногда может сместить границу относительной тупости сердца так же влево. · При высоком стоянии диафрагмы сердце принимает горизонтальное положение, что ведет к увеличению его поперечного размера; при низком стоянии диафрагмы, наоборот, поперечный размер его уменьшается. · Скопление жидкости или воздуха в одной из плевральных полостей приводит к смещению границ сердца в здоровую сторону, при ателектазе или сморщивании легких, плевроперикардиальных спайках – в больную сторону. Увеличение границ абсолютной сердечной тупости наблюдается: - при дилатации правого желудочка, - при сморщивании и ателектазе легких, - после пульмонэктомии, - при опухоли средостения, - при глубоком выдохе, - при экссудативном плеврите или гидротораксе слева и уплотнении краев левого легкого, - при экссудативном перикардите, - при резкой гипертрофии правого желудочка. Уменьшение границ абсолютной сердечной тупости наблюдается: - при глубоком вдохе, - при низком стоянии диафрагмы, - при эмфиземе легких, - при приступе бронхиальной астмы, - при пневмотораксе, - при пневмоперикарде. Расширение сосудистого пучка отмечается при атеросклерозе, сифилисе, а также аневризмах восходящей части и дуги аорты. АУСКУЛЬТАЦИЯ СЕРДЦА Аускультация сердца основана на том, что при сокращении сердца и колебании его основных структур (клапанов, сократительного миокарда, крупных сосудов) возникают звуки, которые в обыденной врачебной практике называют тонами сердца. Аускультация сердца – важнейший метод диагностики многих заболеваний, особенно врожденных и приобретенных пороков сердца. Для овладения этим методом врач должен обладать хорошим музыкальным слухом, а также четко представлять и знать основные закономерности внутрисердечной гемодинамики, генез звуковых явлений в сердце, последовательность и общие правила аускультации сердца, проекцию клапанов на грудную клетку и точки их наилучшего выслушивания. Правила аускультации: Она проводится в спокойной, комфортной обстановке, должны быть исключены шум, посторонние звуки. 1. Аускультация сердца проводится в положении больного стоя и лежа, а при необходимости - на левом, правом боку, после физической нагрузки. 2. Стетоскоп должен плотно прилегать к выслушиваемой точке. 3. Выслушивание сердца производится чаще всего стетоскопом, который дает возможность изолировать все звуки, получаемые при аускультации в определенной точке. Значительно реже может применяться непосредственная аускультация. 4. Выслушивание должно проводиться в разные фазы дыхания. Обязательно выслушивать сердце в фазе задержки дыхания, на вдохе и выдохе, чтобы исключить влияние дыхательных шумов на аускультативную картину сердца. 5. Клапаны сердца выслушивают в порядке убывания частоты их поражения. При этом надо помнить, что места анатомической проекции клапанов на грудную клетку не совпадают с точками их выслушивания (рис.36). В частности: а) Митральный клапан проецируется в месте прикрепления III ребра к грудине слева, а точкой его выслушивания является верхушка сердца.
Рис. 36. Точки проекции и выслушивания клапанов сердца: 1- митрального; 2- клапана аорты; 3- клапана легочной артерии; 4- трехстворчатого клапана. б) Аортальный клапан проецируется на средину грудины на уровне прикрепления 3-х рёбер к грудине, но выслушивается во II межреберье у правого края грудины. в) Проекция клапана легочной артерии и точка его выслушивания совпадает и находится во втором межреберье у левого края грудины. г) Трикуспидальный клапан проецируется на середине расстояния между местом прикрепления III ребра к грудине слева и 5 ребра справа, а точка его наилучшего выслушивания – у основания мечевидного отростка. В первую очередь выслушивают митральный клапан – на верхушке сердца. Потом клапан аорты - 2 межреберье справа у края грудины. Затем клапан легочного ствола - 2 межреберье слева у края грудины и трёхстворчатый клапан (правый атриовентрикулярный) - основание мечевидного отростка грудины. 5 точка - точка Боткина-Эрба находится в третьем межреберьи слева у края грудины. Это дополнительная точка выслушивания аортального клапана. Точка Боткина-Эрба была предложена особенно для раннего выявления недостаточности аортального клапана. 6. Если в основных точках выслушиваются какие-либо шумы, то тогда следует выслушивать всю область сердца. ТОНЫ СЕРДЦА У здоровых людей выслушиваются два тона. I тон возникает в начале систолы, поэтому его называют систолическим. II тон возникает в начале диастолы, поэтому его называют диастолическим. I тон состоит из 3-х компонентов: клапанного, мышечного и сосудистого. Последовательность формирования этих компонентов становится понятной при фазовом анализе систолы левого желудочка. Как известно она состоит из фаз асинхронного, изометрического напряжения и фазы изгнания. В фазу асинхронного сокращения лишь отдельные мышечные волокна приходят в тоническое состояние, поэтому возможное влияние этой фазы на формирование I тона незначительное. Важнейшее значение имеет наступающая затем фаза изометрического напряжения, когда фактически весь сократительный миокард приходит в тонус. При этом резко возрастает давление в желудочках, а также возникает градиент (разница) давления между желудочками и предсердиями. Так как давление в желудочках выше, то происходит закрытие атриовентрикулярных клапанов – возникает важнейший компонент I тона – клапанный. Одновременно в эту фазу частично формируется и мышечный компонент. В следующее мгновение наступает фаза изгнания, в которую формируется окончательно мышечный компонент (в результате сокращения левого и правого желудочка), а также сосудистый компонент I тона (колебание начальных отделов аорты и легочной артерии во время выброса крови из желудочков). Важнейшее значение в формировании полноценного I тока имеет «период замкнутых клапанов», который наблюдается в фазу изометрического напряжения. При этом атриовентрикулярные клапаны уже закрыты, а полулунные клапаны аорты и легочного ствола еще не открылись. Возникающая замкнутая система приводит к значительному повышению внутрижелудочкового давления, росту потенциальной энергии желудочков, которая потом реализуется в громком, сильном I тоне. При отсутствии «периода замкнутых клапанов» I тон ослабевает. II тон состоит из 2-х компонентов: клапанного и сосудистого. Формирование их происходит в самом начале диастолы желудочков. Давление в них резко падает, в то время как в аорте и легочной артерии оно остается высоким. Вновь возникает градиент давления, но на этот раз между сосудами (аортой и легочной артерией) и желудочками. Кровь под давлением устремляется из сосудов в желудочки и, попадая в полулуния клапанов, закрывает их – возникает клапанный компонент II тона. Одновременно происходит колебание начальных отделов аорты и легочного ствола в результате отбрасывания крови от створок закрытых клапанов – так формируется сосудистый компонент II тона. Оба тона слышны над всей областью сердца, но I тон лучше выслушивается (он громче) II тона на верхушке сердца и основании мечевидного отростка, т. е. там, где он возникает. Поэтому оценка I тона производится на верхушке сердца, т.к. систолическое напряжение левого желудочка больше правого. II тон возникает на полулунных клапанах, поэтому он лучше выслушивается на основании сердца (во II межреберье справа и слева от грудины). Здесь же он и оценивается. Заметим, что в норме II тон над аортой и легочной артерией должен быть одинаковым по силе. Отличительные признаки I и II тона 1) I тон лучше выслушивается на верхушке сердца и основании мечевидного отростка. Там он громче II тона. II тон лучше выслушивается на основании сердца. 2) I тон более продолжительный, чем II. 3) I тон возникает после длинной паузы (после диастолы), а II тон - после короткой (после систолы). 4) I тон по тембру (частоте) более низкий, а II - высокий. 5) I тон совпадает с верхушечным толчком и пульсацией сонных артерий, II тон - не совпадает. Иногда у детей и молодых людей может выслушиваться III тон. У взрослых людей в норме он не выслушивается, но на фонокардиограмме (графическая запись тонов сердца) он регистрируется часто. Возникает III тон в диастолу, в фазу быстрого пассивного наполнения желудочков кровью, через 0,12-0,18 секунды после II тона, т.к. первые порции крови, поступая из предсердий в желудочки, вызывают колебания стенок желудочков. В норме III тон очень тихий, низкого тембра, лучше выслушивается непосредственно ухом и воспринимается как толчок. Редко можно выслушать и IV тон. Он возникает в конце диастолы желудочков за 0,05-0,06 секунды до I тона и обусловлен систолой предсердий, когда оставшееся в них количество крови быстро поступает в желудочки, вызывая колебания их стенок. В норме IV тон у взрослых людей не выслушивается. Многие клиницисты объясняют возникновение физиологических III и IV тонов высокими эластическими свойствами и хорошим тонусом мышцы сердца у детей, подростков и молодых лиц, у которых они чаще всего и возникают. В отличие от патологических III и IV тонов, формирующих так называемый «ритм галопа», физиологические III и IV тон выслушиваются на фоне нормальных I и II тонов. Изменения звучности тонов На звучность (громкость) тонов влияют внесердечные и сердечные причины. Различают усиление и ослабление тонов. Внесердечные причины, влияющие на звучность тонов сердца Ослабление обоих тонов бывает при утолщении грудной стенки, при ожирении, выраженном развитии мускулатуры плечевого пояса, отёке грудной стенки, при скоплении жидкости в левой плевральной полости, эмфиземе лёгких. В этих случаях сердце «отдаляется» от грудной стенки. Усиление обоих тонов бывает при приближении сердца к передней грудной стенке. Это бывает при похудании, у астеников, при сморщивании краёв лёгких, опухоли заднего средостения. Кроме того, тоны усиливаются при возникновении в легких рядом с сердцем воздухосодержащих полостей (абсцесс легких, туберкулёзная каверна), уменьшении вязкости крови, тахикардии. Внутрисердечные причины, влияющие на звучность тонов сердц Ослабление обоих тонов бывает при поражении сердечной мышцы: при воспалении (миокардит), инфаркте миокарда, миокардиодистрофии, кардиосклерозе, скоплении жидкости в полости перикарда. Усиление обоих тонов возникает при повышении тонуса симпатической нервной системы, при физической нагрузке, эмоциональном стрессе, тиреотоксикозе. Большее диагностическое значение имеет изменение звучности только одного из тонов сердца.
|
|||||||||
|
Последнее изменение этой страницы: 2016-04-26; просмотров: 444; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 13.59.116.142 (0.018 с.) |