Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Первая медицинская помощь населению в чрезвычайныхСодержание книги
Поиск на нашем сайте
ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ НАСЕЛЕНИЮ В ЧРЕЗВЫЧАЙНЫХ СИТУАЦИЯХ
МИНСК БГУ
УДК ББК П 26
Авторы:
В.И.Дунай, В.В.Климович, Т.П.Дюбкова, С.В.Альшевская, Л.А.Бизюк, Л.Г.Капустина, Л.М.Левшук, А.С.Рудницкая
Рекомендовано ученым советом гуманитарного факультета
Утверждено на заседании кафедры экологии человека 20 сентября 2010 г., протокол №2
Рецензенты: доктор медицинских наук, профессор…А.А.Баешко……………., кандидат медицинских наук, доцент Л.Л.Миронов ……………….
Первая медицинская помощь населению в чрезвычайных ситуациях: учебное пособие / В.И.Дунай, В.В.Климович, Т.П.Дюбкова, С.В.Альшевская [и др.]– Минск: БГУ, 2011. – 140 с. ISBN.
Пособие подготовлено в соответствии с курсом «Защита населения в чрезвычайных ситуациях. Радиационная безопасность». В нем содержатся сведения о причинах и вариантах развития неотложных состояний, изложены приемы и методы оказания первой помощи пострадавшим в результате чрезвычайных ситуаций или при внезапном ухудшении состояния здоровья человека. Пособие предназначено для студентов Белорусского государственного университета, обучающихся на гуманитарном факультет.
УДК ББК
ISBN БГУ, 2011 Список сокращений
АГ – артериальная гипертензия АД – артериальное давление БА – бронхиальная астма ВОЗ – Всемирная организация здравоохранения ДТП – дорожно-транспортное происшествие ИБС – ишемическая болезнь сердца ИВЛ – искусственная вентиляция легких ОДН – острая дыхательная недостаточность ОЦК – объем циркулирующей крови РДС – респираторный дистресс-синдром
ВВЕДЕНИЕ Знания о сохранении здоровья при возникновении чрезвычайных ситуаций актуальны и социально значимы, так как в последнее время число нестандартных ситуаций весьма велико. Все должны владеть теоретическими и практическими знаниями оказания первой и неотложной медицинской помощи. Каждая чрезвычайная ситуация имеет свои причины возникновения и особенности характера ее развития. В таких условиях способы воздействия на состояние здоровья человека могут быть различны, а масштабы медико-биологических и экологических последствий огромны. В пособии изложены приемы и методы оказания первой помощи пострадавшим в результате чрезвычайных ситуаций и при внезапном ухудшении состояния здоровья, освещены основы организации защиты населения в чрезвычайных ситуациях. Важным является то, что учебный материал позволяет изучать и прогнозировать возможные последствия для здоровья и жизни людей при катастрофах антропогенного и природного характера. Полученные знания необходимы при чрезвычайных ситуациях техногенного, экологического и природного характера, при оказании первой помощи пострадавшим от аварий на промышленных объектах и объектах химического производства, в дорожно-транспортных происшествиях, на электроэнергетических системах и системах жизнеобеспечения, во многих чрезвычайных ситуациях, связанных с природой и катаклизмами в ней. Пособие подготовлено в соответствии с утвержденной учебной программой курса «Защита населения и объектов в чрезвычайных ситуациях. Радиационная безопасность», содержит иллюстрации и схемы. Структура и особенности изложения основной части учебного курса адаптированы и доступны для студентов немедицинских специальностей. ГЛАВА 1. ВНЕЗАПНЫЕ СОСТОЯНИЯ И НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ ЗАБОЛЕВАНИЯХ СЕРДЕЧНО-СОСУДИСТОЙ И НЕРВНОЙ СИСТЕМЫ
Заболевания сердечно-сосудистой системы занимают 1–2 место в структуре смертности во всем мире. Так, например, 60% всех случаев летальных исходов приходится на ишемическую болезнь сердца (стенокардия, инфаркт миокарда, внезапная коронарная смерть, нарушения сердечного ритма). Артериальная гипертензия также является важной проблемой современного здравоохранения. Распространенность артериальной гипертензии в общей популяции составляет около 20%, а среди людей старше 65 лет – 50% и более. Высокое артериальное давление увеличивает риск развития ишемической болезни сердца, сердечной и почечной недостаточности, мозгового инсульта. Инсульт также относится к ряду основных причин инвалидности и смертности. Ежегодно в мире недуг поражает около 6 млн. чел. Согласно международным исследованиям в год от инсульта погибает 4,7 млн. чел. Больше умирают только от сердечно-сосудистых заболеваний (12 млн.) и в некоторых регионах (чаще восточных) – от онкологических.
Ишемическая болезнь сердца
Ишемическая болезнь сердца (ИБС) – острое или хроническое поражение сердца, вызванное уменьшением или прекращением доставки крови к миокарду из-за атеросклеротических процессов в коронарных артериях; в результате нарушения равновесия между коронарным кровотоком и метаболическими потребностями сердечной мышцы. Клинические формы ишемической болезни сердца: 1. Внезапная коронарная смерть (первичная остановка сердца) – внезапное событие, если нет признаков, позволяющих поставить другой диагноз. Внезапная смерть определяется как смерть в присутствии свидетелей, наступившая мгновенно или в пределах 6 ч от начала сердечного приступа. 2. Стенокардия: • стенокардия напряжения: а) впервые возникшая стенокардия напряжения; б) стабильная стенокардия напряжения (с указанием функционального класса I, II, III, IV); в) прогрессирующая стенокардия напряжения; • спонтанная стенокардия. 3. Инфаркт миокарда – диагноз инфаркта миокарда ставится на основании клинической картины, изменений ЭКГ и активности ферментов в сыворотке крови: • крупноочаговый (трансмуральный) инфаркт миокарда; • мелкоочаговый инфаркт миокарда. 4. Постинфарктный кардиосклероз – диагностируется через 2 мес. от момента возникновения инфаркта и обуславливает развитие недостаточности кровообращения. 5. Нарушения сердечного ритма. Аритмии сердца могут осложнять течение любой клинической формы ишемической болезни сердца, но могут быть также единственным проявлением ИБС, т. е. самостоятельной формой ИБС. 6. Сердечная недостаточность – может быть осложнением различных форм ИБС, но может быть и ее единственным клиническим проявлением.
Стенокардия
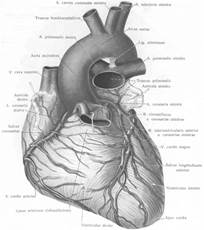
Стенокардия –одна из клинических форм ишемической болезни сердца, проявляющаяся приступообразно возникающей болью или ощущением дискомфорта в области сердца, обусловленными ишемией миокарда, (но без развития его некроза), которая связана с уменьшением притока крови и увеличением потребности миокарда в кислороде. Этиология. Причиной развития ишемической болезни сердца (стенокардии и инфаркта миокарда) является атеросклероз коронарных артерий. Основные факторы риска развития атеросклероза: курение, гиперхолестеринемия, артериальная гипертензия, сахарный диабет, низкая физическая активность, избыточная масса тела, менопауза, употребление алкоголя, психосоциальный стресс, избыточное потребление животных жиров, наследственная предрасположенность к раннему повышению уровня холестерина в крови. При невозможности адекватного увеличения кровотока в условиях повышенной потребности миокарда в кислороде развивается ишемия миокарда. Развитие несоответствия между потребностью миокарда в кислороде и возможностями коронарного кровотока удовлетворить эти потребности обуславливает атеросклероз коронарных артерий. На рис. 1.1. показана сеть коронарных сосудов, обеспечивающих в норме потребности миокарда в кислороде.
Рис. 1.1. Артерии и вены сердца
Клиническая картина. Основной клинический признак стенокардии – боль, которая локализуется в центре грудины. Либо в области сердца. Боли бывают давящие, сжимающие, режущие, жгучие, распирающие, иногда острые или проявляющиеся чувством тяжести за грудиной. Для приступа стенокардии характерна иррадиация болей: в левое плечо, левую руку, левый локтевой сустав, левую лопатку, левую половину тела и головы, нижнюю челюсть, верхнюю область живота. Бывает и атипичная иррадиация болей – в правую руку, правую лопатку, ноги. Боль при стенокардии обычно связана с физической нагрузкой, ходьбой, особенно при выходе из теплого помещения на улицу в холодную погоду, стрессовыми ситуациями, чрезмерными эмоциями, даже положительными (стенокардия напряжения). Приступы болей могут начаться и в состоянии покоя, чаще ночью или утром, примерно в одно и то же время (стенокардия покоя). Приступ болей обычно продолжается 1 – 5 мин, реже 10 – 20 мин. Длительный приступ стенокардии часто заканчивается развитием инфаркта миокарда. Для приступа стенокардии характерно быстрое исчезновение болей после приема нитроглицерина (через 1–3 мин). Во время приступа больной старается быть неподвижным. На электрокардиограмме, снятой во время приступа стенокардии, часто определяются её специфические изменения. Классификация. Различают стенокардию напряжения и спонтанную (особую) стенокардию. В свою очередь, стенокардия напряжения делится на впервые возникшую, стабильную стенокардию напряжения четырех функциональных классов (I–IV) и прогрессирующую стенокардию напряжения. Диагностируется впервые возникшая стенокардия, когда периодичность приступов составляет не более 1 мес. У больных такой стенокардией симптомы регрессируют, становятся стабильными, или у них развивается инфаркт миокарда. В зависимости от способности выполнять физические нагрузки в течение стабильной стенокардии напряжения выделяют 4 функциональных класса. I класс. Больной хорошо переносит обычные физические нагрузки. Приступы стенокардии возникают только при нагрузках высокой интенсивности. II класс. Небольшое ограничение обычной физической активности. Приступы стенокардии возникают при ходьбе по ровному месту на расстояние более 500 м, при подъеме более чем на один этаж. III класс. Выраженное ограничение обычной физической активности. Приступы возникают при ходьбе в нормальном темпе по ровному месту на расстояние 100–500 м, при подъеме на один этаж. IV класс. Стенокардия возникает при небольших физических нагрузках, ходьбе по ровному месту на расстояние менее 100 м. Характерно возникновение приступов стенокардии в покое. Алгоритм доврачебной помощи 1. Больному с приступом стенокардии необходимо немедленно создать полный физический и психический покой. Наиболее благоприятные условия для работы сердца больного – в положении сидя, полусидя с опущенными ногами, но не лежа. 2. По рекомендации врача можно самостоятельно использовать препараты нитроглицерина. Нитроглицерин является препаратом выбора. Его назначают сублингвально в таблетках (0,0005 г) или в 1 % спиртовом растворе (2–4 капли на кусочек сахара, который кладут под язык). Обычно приступ стенокардии купируется через 3–5 мин, максимум – через 10 мин. Прием препарата можно повторять каждые 3–5 мин. 3. Можно использовать препараты нитроглицерина (если нет нитроглицерина) пролонгированного действия (сустак, нитронг, нитросорбит, тринитронг и др.), в состав которых входит быстро всасывающийся компонент, действующий через 5–10 мин после приема. 4. Болевой приступ можно купировать, если втереть в кожу груди нитроглицериновую мазь или наложить на область сердца горчичники. 5. Если же все эти препараты неэффективны, прежде всего необходимо исключить инфаркт миокарда. 6. Больных нестабильной стенокардией нужно госпитализировать, а стабильной стенокардией напряжения – лечить амбулаторно.
Инфаркт миокарда
Инфаркт миокарда ―острый ишемический некроз мышцы сердца, развившийся в результате несоответствия коронарного кровообращения потребностям миокарда. Этиология. Некоторые виды стенокардии, обычно предшествуют инфаркту миокарда и поэтому их можно считать предынфарктным состоянием. К ним относят первый приступ стенокардии, спонтанную стенокардию и так называемую прогрессирующую (нестабильную) стенокардию. Основная причина развития инфаркта миокарда – коронарный атеросклероз, осложнившийся тромбозом коронарных артерий. Факторы риска развития инфаркта миокарда полностью идентичны факторам риска развития атеросклероза при стенокардии (см. этиологию стенокардии). Тромбоз атеросклеротически измененной коронарной артерии является главным фактором, вызывающим инфаркт миокарда. В зависимости от величины очага некроза миокарда различают крупно- и мелкоочаговый инфаркт миокарда. Клиническая картина. Инфаркт миокарда может начинаться остро, внезапно, или ему предшествует нестабильная стенокардия, чаще прогрессирующая. Основное клиническое проявление инфаркта миокарда у большинства больных ― приступ очень резкой боли (status anginosus). Наиболее часто боль локализуется за грудиной, в области сердца, реже распространяется на всю переднюю поверхность грудной клетки. Иногда она возникает в левой руке, левом плечевом суставе, а затем распространяется на область сердца. Боль давящая, сжимающая, распирающая, иногда острая, «кинжальная». Наиболее часто иррадиирует в левую руку, левое плечо, левую лопатку, межлопаточное пространство, подложечную область, шею, нижнюю челюсть, обе руки. Боль при инфаркте миокарда часто волнообразная, с периодами усиления и ослабления. Однако может быть только один болевой приступ. Интенсивность болевого синдрома зависит, с одной стороны, от величины инфаркта миокарда (чем обширнее, тем сильнее боль), а с другой стороны, от возраста больного (чем старше больной, тем реже у него бывает типичный ангинозный статус). Боль сопровождается чувством страха смерти, беспокойством, возбуждением, потливостью. В дальнейшем некоторые больные отмечают резкую слабость. Итак, боль при инфаркте миокарда отличается от боли при стенокардии интенсивностью, продолжительностью (свыше 20–30 мин), распространенностью, иррадиацией, тем, что не купируется приемом нитроглицерина, а также яркостью эмоциональной окраски, частыми нарушениями ритма сердца и проводимости, признаками острой сердечно -сосудистой недостаточности. У некоторых больных инфарктом миокарда выявляется бледность кожных покровов, синюшность кожных покровов (акроцианоз), повышенная потливость. Чаще же цвет кожных покровов и видимых слизистых оболочек без особенностей. Пульс – замедленный, нормальный или учащенный. Артериальное давление (АД) во время приступа боли иногда кратковременно повышается. Инфаркт миокарда развивается и атипично. Из атипичных форм наиболее часто встречаются: астматическая, абдоминальная, аритмическая, цереброваскулярная, стертая (малосимптомная). Диагноз инфаркта миокарда на догоспитальном этапе основывается на клинической картине заболевания и данных ЭКГ-исследование. Алгоритм доврачебной помощи 1. Больным в первую очередь необходимо создать физический и психический покой. 2. Для купирования ангинозной боли используют нитроглицерин по 1–2 таблетки под язык, который можно повторно назначать через 5 мин. 3. Внутримышечно вводят ненаркотические анальгетики: 2–4 мл 50 % раствора анальгина вместе с 2 мл но-шпы и 1 мл 1 % раствора димедрола или 5 мл баралгина. 4. С целью ограничения начавшегося тромбоза, профилактики нового тромбоза и тромбоэмболических осложнений на догоспитальном этапе рекомендуется сублингвальный прием 1 таблетки ацетилсалициловой кислоты. 5. Больных инфарктом миокарда необходимо срочно (в течение двух часов) госпитализировать в отделение реанимации.
Алгоритм доврачебной помощи 1. Прежде всего, необходимо удобно усадить больного, обеспечив опору для спины и рук. 2. Удалить мокроту из верхних дыхательных путей. 3. В начальных стадиях сердечной астмы можно назначать нитроглицерин сублингвально, по 1–2 таблетки с интервалом в 15–20 мин. 4. Существенно уменьшают приток крови к сердцу и снижают гидростатическое давление в капиллярах легких быстродействующие диуретики (фуросемид – 1 таблетка). 5. Для разгрузки малого круга кровообращения можно наложить на конечности жгуты так, чтобы не сдавливать артерии, но затруднить отток крови из вен. 6. После купирования отека легких любого генеза больного необходимо госпитализировать и назначить антибиотики для профилактики пневмонии.
Лечение Цель лечения –снижение общего риска заболеваний сердечно-сосудистой системы и смертности от этой патологии за счет снижения АД в диапазон нормы (< 140/90 мм рт. ст.) и коррекции всех выявленных факторов риска. Гипертонический криз
Гипертонический криз –это клинический синдром, характеризующийся внезапным и значительным повышением артериального давления выше индивидуально привычных значений у больных, страдающих артериальной гипертензией, и сопровождающийся синдромами церебральных, сердечно-сосудистых и общевегетативных нарушений. Гипертонические кризы могут возникать при любой степени тяжести артериальной гипертензии. Основную роль играет скорость подъема АД и состояние мозгового кровотока. Разработаны следующие критерии гипертонического криза: • относительно внезапное начало; • индивидуально высокий подъем АД; • появление жалоб кардиального, церебрального или общевегетативного характера. Этиология. Причинами развития кризов могут быть дисгормональные нарушения, острая ишемия сердца или головного мозга, психоэмоциональный стресс, метереологические влияния, избыточное потребление соли, воды и кофе, физические перегрузки. Гипертонический криз может вызывать прием некоторых препаратов (индометацин, антидепрессанты) или внезапная отмена гипотензивных препаратов. Клиническая картина. В клинической картине криза на первый план выступают симптомы, связанные с повышением АД. Гипертонический криз обычно возникает более или менее внезапно. При гипертонических кризах у больных выражена головная боль и она резко усиливается или появляется, если ее до этого не было. Интенсивность ее такова, что для больного мучителен любой шум и любое движение. Головокружение, нарушение равновесия, ощущение, что «все плывет кругом», являются частыми жалобами больных во время криза. К мозговым симптомам криза относятся тошнота и рвота. Сочетание их с головной болью при тяжелом общем состоянии больного может свидетельствовать о повышении внутричерепного давления и развитии отека мозга. Ухудшение зрения нередко сопровождает развитие криза. Степень расстройств зрения может быть различной: от сетки темных или светлых движущихся точек перед глазами до кратковременной потери зрения. Во время гипертонического криза больные часто жалуются на неприятные ощущения в области сердца: боль, сердцебиение, перебои, одышка. Реже встречаются жалобы на боли в животе. Больные возбуждены, раздражительны, кожа влажная, красного цвета. Нередко на лице, шее, груди появляются красные пятна; возникают озноб, мышечная дрожь, температура повышается до субфебрильных цифр. В других случаях, наоборот, очевидно резкое угнетение нервной системы: вялость, оглушенность, сонливость. Могут наблюдаться мышечные подергивания и даже судороги, между приступами которых больной находится в коматозном состоянии. Постоянным проявлением гемодинамических нарушений при кризе является не только повышение АД, но и другие объективные симптомы. Пульс нередко учащен, хотя часто наблюдается брадикардия и нарушения ритма. Поскольку при гипертоническом кризе поражаются кровеносные сосуды различных областей, могут наблюдаться патологические изменения в разных органах. Типичные осложнения гипертонического криза: 1. Острая коронарная недостаточность. 2. Нарушения ритма и проводимости сердца. 3. Острая левожелудочковая недостаточность. 4. Нарушения церебрального кровообращения, ишемические и геморрагические инсульты, отек головного мозга. 5. Отслойка сетчатки глаза, кровоизлияния в сетчатку. 6. Острая почечная недостаточность. 7. Кровотечения носовые, легочные, желудочно-кишечные. Судорожный синдром
Судорожный синдром характеризуется приступообразными, непроизвольными сокращениями мышц. Судороги возникают при различных заболеваниях нервной системы – эпилепсии, менингитах и энцефалитах, черепно-мозговой травме, отеке мозга, внутричерепных новообразованиях, абсцессах мозга, кровоизлияниях в мозг, а также при инфекциях и интоксикациях, при коме, эклампсии беременных, уремии, при нарушениях обмена веществ, (гипокальциемии) и др. Судорожные приступы у детей наблюдаются в 4–5 раз чаще, чем у взрослых, причем преимущественно в раннем возрасте. Повышенная предрасположенность детей к судорожным реакциям связана с незрелостью головного мозга, лабильностью обменных процессов, слабостью тормозных механизмов, выраженной склонностью к генерализации возбуждения. Высокая судорожная готовность у детей формируется под влиянием вредных факторов, действующих на центральную нервную систему во время беременности, в родах и после родов. В дородовом периоде большое значение имеют такие факторы, как токсикоз беременных, внутриутробные инфекции, острые и хронические заболевания матери, лекарственные интоксикации. После родов – общие инфекционные болезни, поствакцинальные осложнения, черепно-мозговая травма, опухоли мозга. Важную роль в развитии судорожной готовности играют наследственно обусловленные нарушения обмена веществ, дегенеративные заболевания мозга. Клиническая картина. Судороги являются реакцией четко скоординированной нервной системой. В зависимости от характера мышечных сокращений различают тонические и клонические судороги. Тонические судороги представляют собой достаточно длительные сокращения мышц, в результате которых конечности «застывают» в положении сгибания или разгибания, тело больного вытягивается, голова запрокидывается назад или приводится к груди. При клонических судорогах следующие друг за другом сокращения сгибательных и разгибательных мышц проявляются быстрыми непроизвольными движениями конечностей и туловища. Нередко отмечаются смешанные судороги, при которых приступ состоит из двух фаз: вначале развиваются тонические судороги, а затем следуют клонические. В зависимости от полноты вовлечения скелетной мускулатуры различают местные, или локальные, и общие, или генерализованные, судороги. Локальные судороги чаще возникают при очаговом поражении головного мозга. При этом происходит судорожное сокращение мышц кисти, стопы, мышц лица на стороне, противоположной локализации очага (опухоли, гематомы мозга и др.) в полушарии головного мозга. Локальные судороги могут быть также связаны с переутомлением мышц, принимающих участие в стереотипных движениях. Судороги икроножных мышц часто возникают и у практически здоровых лиц при воздействии холода или во время сна. При локальных судорогах сознание у больных, как правило, не нарушено. Генерализованные судороги наблюдаются, в частности, при большом судорожном припадке, который протекает всегда стереотипно с потерей сознания (например, при эпилепсии). Стеноз гортани Стеноз гортани – состояние, развивающееся при сужении (обтурации) внутреннего просвета гортани с полной или частичной утратой ее проходимости для вдыхаемого воздуха. Причины. Стеноз гортани может быть: · воспалительного характера – в результате острых респираторных инфекций (ложный круп), при дифтерии гортани (истинный круп); · аллергического характера – аллергический отек; · психо-эмоционального характера – возникновение рефлекторного ларингоспазма (спазма голосовых связок) при невротических расстройствах, заболеваниях нервной системы; · обусловленные другой этиологией – обтурацией просвета гортани рвотными массами, кровью, инородным телом, опухолью и пр. Клинические признаки. При остром стенозе гортани затруднение дыхания развивается быстро, в течение нескольких минут или часов, проявляются признаками удушья и ОДН. Различают 4 стадии стеноза: · I стадия (компенсации) характеризуется охриплостью голоса, сухим, грубым кашлем, одышкой при физической нагрузке; · II стадия (субкомпенсации) характеризуется появлением возбуждения; усилением одышки с развитиемстенотического дыхания с затрудненным шумным вдохом; отмечаются раздувание крыльев носа, бледность кожи, потливость, тахикардия; · III стадия (декомпенсации) – одышка приобретает смешанный характер, дыхание частое; нарастают цианоз кожи и слизистых, возбуждение или заторможенность, тахикардия; · IV стадия (терминальная) – прогрессирует одышка и цианоз, Бронхиальная астма Бронхиальная астма (БА) – хроническое заболевание с преимущественным поражением дыхательных путей, характеризующееся развитием повышенной реактивности бронхов и периодически возникающими приступами удушья (бронхоспазма). Причины. БА – заболевание преимущественно аллергическое, в основе которого лежит формирование повышенной чувствительности организма на целый ряд раздражителей, среди которых различают: · неинфекционные (атопические) аллергены: пыльца растений, клещи домашней пыли, аллергены животных, алкоголь, пищевые аллергены, лекарства, химические вещества, табачный дым; · инфекционные факторы (вирусные, бактериальные, грибковые респираторные инфекции); · физические и климатические факторы; · нервно-стрессовые воздействия, физические нагрузки и пр. Чаще всего повышенная чувствительность и реактивность бронхов развивается у лиц с наследственной предрасположенностью к развитию бронхиальной астмы и к различным аллергическим состояниям вообще. Имеют значение врожденные нарушения обмена веществ (развитие «аспириновой» астмы), эндокринные расстройства и пр. В результате воздействия повреждающих факторов развивается отек слизистой оболочки бронхов, что приводит к сужению их просвета, нарушению оттока мокроты и возникновению бронхоспазма (приступа удушья). Классификация БА. Выделяют следующие формы БА: · аллергическую (атопическую) астму, когда приступы удушья развиваются в ответ на воздействие тех или иных аллергенов; · неаллергическую (эндогенную) астму, в развитии которой основное значение имеют острые и хронические инфекции дыхательных путей; · смешанную астму, когда имеется сочетание как аллергических, так и неаллергических механизмов развития заболевания; · неуточненную астму. Клинические признаки. БА может начинаться остро, с внезапного приступа удушья, но чаще развивается постепенно с эпизодами затрудненного дыхания при воздействии аллергенов или в период развития острых респираторных инфекций (предастма). Развернутая картина БА характеризуется появлением приступов удушья различной частоты и длительности (от нескольких минут в легких случаях до нескольких часов и суток – в тяжелых). В развитии приступа БА можно выделить три периода: предвестников (иногда их нет), разгара и обратного развития. До начала приступа могут появляться першение в горле, «песок» в глазах, слизистые выделения из носа, кашель, зуд кожи, головная боль. Для периода разгара характерно внезапное появление экспираторного удушья (затруднение выдоха). Больной занимает вынужденное положение сидя с упором на руки. Характерен быстрый вдох и долгий мучительный выдох (в 2-4 раза длиннее вдоха), при этом сухие свистящие хрипы слышны на расстоянии. Часто приступ сопровождается мучительным кашлем и заканчивается отделением вязкой стекловидной мокроты. В период приступа у больных в большей или меньшей степени выявляются бледность кожных покровов, синюшность губ, ушей, холодный пот, набухание шейных вен, стертость надключичных впадин, Грудная клетка вследствие повышения воздушности легких увеличивается в объеме. При аускультации выслушивается ослабленное дыхание, сухие свистящие хрипы, тахикардия. У больных с легкой степенью бронхиальной астмы все симптомы после приступа исчезают и состояние их вполне удовлетворительное. У больных с тяжелым и среднетяжелым течением болезни в период между приступами могут сохраняться кашель с вязкой мокротой, одышка, тахикардия, усиливающиеся при физической нагрузке, в легких выслушиваются сухие рассеянные хрипы. Течение бронхиальной астмыпреимущественно циклическое: фаза обострения сменяется фазой ремиссии (когда симптомы болезни выражены слабо или отсутствуют). Характерны сезонные обострения в осенне-весенний период. Астматическое состояние. Затяжные приступы бронхиальной астмы (более 1–2 ч) могут перейти в астматическое состояние. В результате стойкого бронхоспазма у больных развивается тяжелая дыхательная недостаточность с признаками кислородного голодания тканей и нарушения обмена веществ. Лечение астматического статуса проводится в блоке интенсивной терапии. Алгоритм доврачебной помощи при приступе БА . · Больного освободить от тесной одежды, обеспечить приток свежего воздуха, создать удобное положение сидя; по возможности устранить внешние причинные аллергены (при наличии таковых). · Применить индивидуально подобранные бронхолитические препараты короткого действия в виде дозированных (карманных) ингаляторов (астмопент, беротек и др.) – сделать 2 вдоха аэрозоля. При отсутствии эффекта (через 10–15 мин) показано повторное вдыхание 1–2 доз препарата. Следует помнить, что передозировка бронхолитических препаратов может вызвать развитие тахикардии и тяжелых аритмий, а частое применение приводит к формированию нечувствительности бронхов к их воздействию. · Применить согревающие и отвлекающие процедуры: прием горячего питья, ингаляция (вдыхание) паров горячей воды; наложение горячего полотенца, горчичников или банок на область грудины; выполнение горячих ножных и ручных ванн. · Использовать медленное неглубокое дыхание брюшного типа с вибрирующим выдохом через неплотно сомкнутые губы (с гудящим звуком) – вибрация губ передается на бронхи. · Применить метод надавливания ладонями на нижнюю часть грудной клетки больного в фазу выдоха. · В случаях отсутствия улучшения состояния (при стойком и длительном бронхоспазме) показана госпитализация. Для профилактики приступов БА назначают лечение с применением индивидуальных схем базовой терапии (ингаляционных противовоспалительных и гормональных препаратов). Необходимо прекратить контакт с выявленными аллергенами, провести санацию очагов хронической инфекции (синуситов, тонзиллитов и пр.).
Пневмония Пневмония – острое инфекционно-воспалительное заболевание с поражением респираторных отделов легких и накоплением воспалительного секрета (экссудата) внутри альвеол. Причины. Ведущая роль в возникновении пневмоний принадлежит инфекционным факторам (пневмококки – 30–40%, вирусы – 10–15%, микоплазмы – 15 – 20% случаев и др.). В развитии пневмоний большое значение имеет состояние иммунной защиты организма: при переохлаждении, переутомлении, наличии сопутствующих заболеваний (дыхательных путей, сердца, почек), злоупотреблении алкоголем и курением пневмонии развиваются гораздо чаще. Выделяют первичную пневмонию (возникает самостоятельно) и вторичную (посттравматическую, аспирационную, на фоне других заболеваний). При этом воспалительный процесс может занимать сегмент или несколько сегментов легочной ткани (очаговая, сегментарная пневмония) и может распространяться на всю долю легкого (долевая или крупозная пневмония). При крупозной пневмонии основным возбудителем является пневмококк. Особого внимания заслуживает выделение так называемых атипичных пневмоний, вызываемых внутриклеточными возбудителями (вирусами, микоплазмой, легионеллой, хламидией). Такие пневмонии отличаются неблагоприятным течением с преобладанием симптомов общей интоксикации, быстрым развитием острой дыхательной и сердечно-сосудистой недостаточности, других тяжелых осложнений. Клинические признаки. Определяются характером и распространенностью патологического процесса в легких. В целом, пневмония – опасное для жизни заболевание, с частым развитием тяжелых осложнений. Обычно болезнь начинается остро. Тяжелым течением и внезапным началом отличаются крупозные (долевые), вирусные и другие атипичные пневмонии. Появляется озноб с повышением температуры до 39-40°С, отмечаются слабость, головная боль, могут наблюдаться заторможенность сознания или бред; нарастает одышка, появляется кашель – сначала сухой, затем с отхождением слизистой или гнойной мокроты, при крупозной пневмонии – «ржавой мокроты» (с примесью крови). В случаях развития гриппозной пневмонии мокрота также может быть кровянистой. Беспокоят колющие боли в грудной клетке на стороне поражения, обусловленные вовлечением в воспалительный процесс плевры (плеврит). Кожные покровы бледные, наблюдается лихорадочный румянец, цианоз губ, носа. Отмечается тахикардия, снижение АД. Состояние может осложниться развитием острой дыхательной и сердечно-сосудистой недостаточности и пр. В легких над очагом поражения – приглушение перкуторного звука, изменение дыхания и хрипы различного характера. Диагноз подтверждается результатами лабораторных и рентгенологических методов исследования. Очаговые пневмонии характеризуются менее острым началом и протекают легче, однако при несвоевременном их распознавании и лечении также могут привести к ряду опасных для жизни осложнений (развитию плеврита, абсцесса легких и пр.). Доврачебная помощь. · При появлении признаков пневмонии показана своевременная госпитализация больных. Антибактериальная терапия назначается в виде инъекций (внутривенных или внутримышечных). · В разгар болезни – строгий постельный режим и уход, обычный для лихорадящих больных. · При одышке положение больного сидя или полусидя. · В период разрешения болезни используются физиотерапевтические и согревающие процедуры (банки, горчичники, компрессы, перцовый пластырь), а также занятия дыхательной гимнастикой, массаж грудной клетки. Плевриты. Пневмоторакс Плеврит – воспалительное поражение листков плевры с накоплением воспалительной жидкости в плевральной полости или с образованием воспалительного налета на поверхности плевры. Причины. Плевриты всегда вторичны и могут быть инфекционного происхождения (при туберкулезе, сифилисе, пневмонии) и неинфекционного (при аллергических состояниях, ревматизме, новообразованиях, лучевой болезни и пр.). Клинические признаки. Определяются локализацией и распространенностью плеврита, характером основного заболевания. При «сухом» плеврите (без накопления в полости плевры воспалительной жидкости) больные жалуются на резкие боли в грудной клетке, усиливающиеся при кашле, дыхании.
|
||||
|
Последнее изменение этой страницы: 2016-04-08; просмотров: 301; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.145.16.251 (0.017 с.) |