Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Открытые ранения грудной клетки.Содержание книги
Поиск на нашем сайте
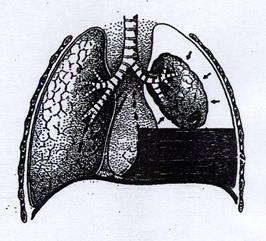
Ранения мягких тканей груди имеют те же характеристики, что и раны другой локализации. В процессе их заживления требуется эффективное обезболивание ввиду их постоянного раздражения при дыхании. Проникающие ранения грудной клетки сопровождаются повреждением плевральных оболочек и органов, находящихся в грудной полости – сердца, легких, пищевода, крупных сосудов. Это приводит к развитию различных патологических состояний. Ненапряженный гемоторакс и пневмоторакс. При неглубоком проникновении ранящего предмета в ткань легкого повреждаются мелкие сосуды и бронхи. При этом возникает кровотечение под висцеральную (легочную) плевру с образованием гематомы или небольшого количества крови и воздуха в плевральной полости. В течение некоторого времени (1–2 недели) воздух и кровь из плевральной полости исчезают самостоятельно, а ткань легкого заживает. Схема ненапряженного гемоторакса и пневмоторакса представлена на рис. 8.1, а. При повреждении глубоких структур ткани легкого повреждаются крупные сосуды и бронхи. Возникающее кровотечение приводит к скоплению в плевральной полости большого количества крови. Формируется напряженный гемоторакс (Рис. 8.1, б).
а б Рис. 8.1. Схема ненапряженного (а) и напряженного (б) гемопневмоторакса
Напряженный гемоторакс. Проявляется симптомами потери крови (анемии) и расстройствами дыхания и кровообращения. У пострадавшего отмечаются бледность кожных покровов, учащенный пульс, падение АД, учащенное дыхание, одышка, цианоз, ноющие боли в грудной клетке на стороне поражения. При кровотечении в просвет бронха возникает кашель, а изо рта выделяется кровь и кровавая пена. При осмотре грудной клетки иногда удается отметить отставание поврежденной ее половины в дыхании, а при прослушивании резкое ослабление дыхательных шумов легкого. Перкуссия (простукивание) грудной клетки выявляет притупление легочного звука над зоной скопления крови в плевральной полости. Напряженный пневмоторакс. Ранение крупного бронха или бронхов приводит к скоплению большого количества воздуха в плевральной полости, резкому повышению давления в плевральной полости и сдавливанию ткани легкого (Рис. 8.2). Это ведет к уменьшению наполнения его воздухом. Снижение вентиляции легкого на фоне нормального его кровенаполнения приводит к тому, что часть крови возвращается в большой круг кровообращения недостаточно насыщенной кислородом. Это проявляется прогрессирующим расстройством дыхания и кровообращения. Кроме того, воздух, попавший в плевральную полость, раздражает болевые рецепторы плевры. Пострадавший испытывает сильные боли в грудной клетке, приводящие в некоторых случаях к тяжелому осложнению – плевропульмональному шоку. В результате высокого давления в плевральной полости средостение смещается в здоровую сторону. Вследствие этого уменьшается приток крови к сердцу и резко снижается его производительность, что проявляется признаками тяжелых расстройств дыхания и кровообращения. При осмотре пострадавшего, имеющего напряженный пневмоторакс, выявляются тяжелый цианоз, одышка, стонущее, учащенное дыхание, нитевидный пульс, резкое увеличение частоты сердечных сокращений. На стороне поражения может быть заметно вздутие грудной клетки, не прослушиваются дыхательные шумы, а при перкуссии выявляется коробочный звук, так как легочная ткань поджата, а в полости грудной клетки содержится воздух.
Рис. 19 Схема напряженного пневмоторакса Клапанный пневмоторакс является разновидностью напряженного. Его развитию способствует такое повреждение бронха, при котором на вдохе рана в бронхе открывается, а на выдохе закрывается (внутренний клапан). Клапанный механизм может также формироваться лоскутом ткани грудной клетки (наружный клапан). После каждого вдоха количество воздуха в плевральной полости увеличивается и вызывает прогрессирующее повышение внутриплеврального давления. Пневмоторакс быстро становится напряженным. Симптомы клапанного пневмоторакса: нарастающий цианоз, одышка, тахикардия. Стремительное ухудшение состояния пострадавшего с клапанным пневмотораксом имеет характер дыхательной и гемодинамической катастрофы, создающей реальную угрозу жизни. Открытый пневмоторакс. При открытом пневмотораксе воздух во время дыхания через рану в области грудной клетки свободно перемещается в плевральную полость и выходит наружу. Легкое то поджимается, то растягивается, маятникообразно смещая органы средостения (сердце, крупные сосуды). Наряду с расстройствами дыхания возникают тяжелые нарушения кровообращения.
Схема открытого пневмоторакса представлена на рис. 8.3. Кроме того, попадание в грудную клетку воздуха, особенно в холодное время года, вызывает сильное раздражение болевых рецепторов плевры и сопровождается сильнейшими болями. В момент травмы из-за болевого шока большинство раненых теряют сознание. При осмотре места повреждения заметно синхронизированное с дыханием выделение из раны кровавой пены, пузырей воздуха и крови, а также втягивание воздуха в грудную клетку. При большом размере дефекта тканей грудной клетки в глубине раны видны легкое, поврежденные ребра. Состояние пострадавшего очень тяжелое. На первый план выходят явления тяжелой дыхательной и сердечной недостаточности, а также симптомы шока.
Рис. 8.3. Схема открытого пневмоторакса
Эмфизема средостения. Если в результате ранения крупного бронха воздух попадает в пространство между легкими, возникает эмфизема средостения. Ввиду нарастающего скопления воздуха повышается его давление и он поднимается по клетчаточным межмышечным пространствам на шею. Воздух пропитывает подкожную жировую клетчатку. Образуется подкожная эмфизема. Она проявляется односторонней или симметричной припухлостью на шее. При пальпации в области эмфиземы ощущается характерный хруст, напоминающий хруст снега (крепитация). По мере нарастания давления воздуха появляется осиплость голоса, затруднение при глотании. Вследствие сдавления трахеи и бронхов ухудшается дыхание. Отмечается вздутие вен на шее – признак затрудненного венозного оттока. При прогрессирующем повышении давления в средостении эмфизема может достигать лица. Ранения пищевода. При ранениях, глубоко проникающих в грудную клетку, возможно ранение пищевода. Характерными признаками являются сильные, непереносимые боли за грудиной, а также боли при глотании. В ряде случаев возникает эмфизема средостения. Возможно кровотечение изо рта без примеси пены. Быстро развивается опасное для жизни осложнение – медиастинит (воспаление клетчатки средостения), ведущее к сепсису. Ранения сердца. Огнестрельные и проникающие в камеры сердца резаные ранения нередко бывают смертельными. Заподозрить ранение сердца позволяет локализация раны грудной клетки в проекции сердца, особенно при наличии пульсирующего кровотечения из раны. Пострадавший чувствует боль в области сердца, слабость, нехватку воздуха. Отмечаются бледность кожных покровов, тахикардия, пульс слабого наполнения и напряжения. Артериальное давление снижается. Обычно пострадавший находится в состоянии травматического шока. Тенденции к самостоятельной остановке кровотечения при ранении сердца нет. Исключение составляют ситуации, когда в сердце остается ранящий предмет, который играет роль своеобразной «пробки». Вокруг него быстро образуются сгустки крови, сдерживающие кровотечение. Во всех случаях ранения сердца необходимо срочное оперативное вмешательство. При касательных, не проникающих в полости, ранениях сердца, а также при наличии узкого раневого канала в сердечной мышце, который при сокращении сердца закрывается, а при расслаблении (в диастолу) кровоточит, кровь может медленно наполнять околосердечную сумку, вызывая тампонаду (сдавливание) сердца.
Скопление крови в околосердечной сумке (перикарде) препятствует наполнению камер сердца в диастоле, а также нарушает венозный приток, действуя наподобие панциря. Наличие в полости перикарда уже 150 мл крови (для взрослого) вызывает остановку сердца. Признаки тампонады сердца: боль за грудиной, затрудненное, частое стонущее дыхание, ощущение нехватки воздуха, вздутие шейных вен, частый слабый пульс, страх смерти. Тоны сердца очень тихие, могут не прослушиваться вовсе. Повреждения живота Повреждения живота могут быть закрытыми и открытыми. К закрытым повреждениям, возникающим при ударе, падении или резком сдавливании живота, относятся: повреждения стенки живота без нарушения целостности кожных покровов (ссадины, кровоподтеки, гематомы) с или без повреждения внутренних органов. При повреждении паренхиматозных органов (печень, селезенка) возникает сильное внутреннее кровотечение. Травма полых органов (кишечник, желудок) сопровождается развитием перитонита. Повреждения внутренних органов живота в большинстве случаев сопровождаются шоком. Симптомами внутреннего кровотечения являются: нарастающая слабость, бледность, сонливость, ощущение холода, жажда, частый пульс, падение АД, учащение дыхания. При повреждении полых органов наблюдаются признаки перитонита: постоянные боли в животе, тошнота, рвота, вздутие живота, отсутствие перистальтических шумов кишечника, напряжение мышц брюшной стенки, повышение температуры тела. Открытые повреждения живота живота делятся на непроникающие и проникающие. Непроникающие ранения -- повреждение только брюшной стенки. Целостность брюшины и внутренних органов при этом не нарушается. При непроникающих ранениях живота состояние пострадавшего удовлетворительное. Частота и наполнение пульса нормальные, сравнительно небольшие боли в животе. Кровотечение из раны соответствует калибру поврежденных сосудов. Проникающие ранения брюшной полости характеризуются нарушением целостности всех слоев брюшной стенки, в том числе и брюшины. Такие ранения могут сопровождаться повреждением органов брюшной полости. Абсолютно достоверным признаком проникающего ранения живота является выпадение в рану петли тонкой кишки или участка большого сальника. Основные признаки проникающих ранений - учащение пульса, болезненность при пальпации по всему животу, напряжение мышц брюшной стенки, положительный симптом Щепкина - Блюмберга, сухой язык, жажда.
В первые часы после повреждения органов брюшной полости больные могут погибнуть от шока и внутрибрюшного кровотечения, а в более поздние сроки - от перитонита (воспаления брюшины). Перитонит вызывается микробами (кишечной палочкой, стрептококками и т. д.), которые могут проникнуть в брюшную полость различными путями: из окружающей среды при ранениях и операциях, из поврежденных полых органов при воспалительных процессах (аппендицит, холецистит). Основные симптомы перитонита - боль и напряжение брюшной стенки, положительный симптом Щеткина - Блюмберга. При перитоните перистальтика кишечника не прослушивается, газы не отходят, стул отсутствует. Температура тела достигает 38 °С и выше. Несмотря на тяжелую интоксикацию, сознание сохранено, однако больной безучастен к окружающему. В целях профилактики перитонита и борьбы с ним необходимо как можно раньше доставлять пострадавших в лечебное учреждение, оперировать при повреждениях живота в первые часы после травмы. Травма органов брюшной полости сопровождается симптомами внутреннего кровотечения: бледность кожного покрова, сонливость, частый нитевидный пульс, падение АД. При травме селезенки характерен симптом «ваньки-встаньки». Косвенным признаком травмы печени или селезенки является наличие кровоподтеков или ссадин в области реберной дуги справа (печень) или левой реберной дуги сбоку или сзади (селезенка). При травме кишечника отмечаются разлитые боли в животе, отсутствие перистальтики, нарастание симптомов перитонита.
Травматический токсикоз Травматический токсикоз (синдром длительного раздавливания, синдром сдавливания, синдром освобождения, краш-синдром) – комплекс патологических изменений, которые развиваются в организме вследствие поступления в кровоток токсических субстанций, образующихся в тканях в результате длительного (4–6 ч и более) сдавливания конечностей тяжелыми предметами – землей, упавшими деревьями, обломками конструкций зданий. Обычно встречается при землетрясениях, обвалах, техногенных катастрофах, террористических актах. Травматический токсикоз чаще наблюдается при сдавливании нижних конечностей, реже – при сдавливании верхних. Тяжесть протекания болезни зависит от длительности сдавливания и обширности повреждения тканей. Поражение обеих нижних конечностей в течение 6 ч и более часто бывает смертельным. При меньшей площади сдавливания и длительности менее 4–6 ч состояние пострадавшего тяжелое, но своевременное и квалифицированное лечение значительно улучшает прогноз. Периоды травматического токсикоза. Клиническое течение синдрома длительного сдавливания делят на 2 периода – период компрессии и посткомпрессионный период. В период компрессии сохраняется сознание, но бывает депрессия, заторможенность, реже возбуждение. Жалобы обусловлены болями, чувством распирания в сдавленной конечности. Ранний посткомпрессионный период длится первые 3 дня. Пострадавшие ощущают сильные боли, общую слабость, головокружение, тошноту, рвоту, наступает отек поврежденной конечности, ограничение движений в суставах. Кожа приобретает багрово-синюшную окраску, появляются пузыри, наполненные светлой и темной (кровянистой) жидкостью. Объективные признаки боли появляются не сразу после освобождения из-под завала, а спустя некоторое время, иногда через 6–10 ч. Пульсация артерий периферического отдела постепенно ослабевает, иногда исчезает совсем. Параллельно с развитием местных изменений ухудшается общее состояние больного. Если пострадавшему не будет оказана полноценная помощь, смерть может наступить в течение 1–2 сут.
Промежуточный период (период острой почечной недостаточности) длится 4–10 дней. В его начале (3–5-й день болезни) общее состояние несколько улучшается. Боли и отек становятся меньше. Артериальное давление нормализуется, расстройства кровообращения могут отсутствовать. Однако это относительное благополучие длится непродолжительное время. С 4–5-го дня начинаются явления острой почечной недостаточности. Общее состояние ухудшается, появляются тошнота, рвота, сонливость, запах мочевины изо рта. Суточное отделение мочи резко уменьшается (олигурия), едва достигая 200–400 мл. В тяжелых случаях мочеотделение прекращается (анурия). В раннем промежуточном периоде умирает до 50 % пострадавших. Поздний период длится с 10–12-го дня до 2 месяцев. На фоне улучшения общего состояния уменьшается травматический отек. Выявляются очаги омертвения кожи, клетчатки, мышц с отторжением их, иногда – гангрена дистальных отделов конечности. Могут возникать невриты, контрактуры и нарушение движения в суставах, а также гнойные осложнения.
|
|||||||||
|
Последнее изменение этой страницы: 2016-04-08; просмотров: 486; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 13.59.36.4 (0.013 с.) |