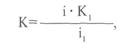Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Осмотр собственно полости ртаСодержание книги
Поиск на нашем сайте
Затем приступают к исследованию собственно полости рта. В первую очередь производят общий осмотр, обращая внимание на цвет и увлажненность слизистой оболочки. В норме она бледно-розовая, однако может становиться ги-перемированной, отечной, а иногда приобретает белесоватый оттенок, что указывает на явление пара- или гиперкератоза. Осмотр языка начинают с определения состояния сосочков, особенно при наличии жалоб на изменение чувствительности или жжение и болезненность в каких-либо участках. Может наблюдаться обложенность языка вследствие замедления отторжения наружных пластов эпителия. Такое явление может быть следствием нарушения деятельности желудочно-кишечного тракта, а возможно, и патологических изменений в полости рта при кандидозе. Иногда происходит усиленная десквамация сосочков языка в каком-то участке (чаще на кончике и боковой поверхности). Такое состояние может не беспокоить больного, но могут возникать боли от раздражителей, особенно химических. При атрофии сосочков языка его поверхность становится гладкой, как бы полированной, а вследствие гипосалива-ции она приобретает клейкость. Отдельные участки, а иногда и вся слизистая оболочка могут быть ярко-красными или малиновыми. Такое состояние языка наблюдается при злокачественной анемии и носит название гюнтеровского глоссита (по имени автора, описавшего его впервые). Может отмечаться и гипертрофия сосочков, которая, как правило, не причиняет беспокойства больному. Гипертрофия сосочков языка часто сочетается с гиперацидным гастритом. При осмотре языка следует помнить, что у корня языка справа и слева имеется лимфоидная ткань розового или синюшно-розового цвета. Нередко это образование больные, а иногда даже и врачи принимают за патологическое. В этом же месте иногда отчетливо виден рисунок вен вследствие варикозного их расширения, однако клинического проявления этот симптом не имеет. При осмотре языка обращают внимание на его размер, рельеф. При увеличении размера следует определить время проявления этого симптома (врожденный или приобретенный). Необходимо отличать макроглоссию от отека. Язык может быть складчатым при наличии значительного количества продольных складок, однако больные могут об этом не знать, так как в большинстве случаев это их не беспокоит. Складчатость проявляется при расправлении языка. Больные принимают их за трещины. Различие состоит в том, что при трещине целость эпителиального слоя нарушена, а при складке эпителий не поврежден.
При осмотре дна полости рта обращают внимание на слизистую оболочку. Особенностью ее является податливость, наличие складок, уздечки языка и выводных протоков слюнных желез, а иногда и капельки скопившегося секрета. У курильщиков слизистая оболочка может приобретать матовый оттенок. При наличии ороговения, которое проявляется участками серовато-белого цвета, определяют их плотность, размер, спаянность с подлежащими тканями, уровень возвышения очага над слизистой оболочкой, болезненность.
Рис. 4.4. Бесполостные инфильтративные элементы поражения, а — пятно; б — узелок; в — узел; г — бугорок; д — волдырь.
Рис. 4.4. Продолжение. Важность выявления указанных признаков состоит в том, что иногда они служат основанием для активного вмешательства, так как очаги гиперкератоза слизистой оболочки рта рассматриваются как предраковые состояния. При выявлении на слизистой оболочке рта каких-либо изменений (язва, эрозия, гиперкератоз и др.) необходимо исключить или подтвердить возможность действия травматического фактора. Это необходимо для постановки диагноза, а при выявлении причины — важно для проводимого лечения. Следует, однако, помнить, что выявление травмирования слизистой оболочки зубами или протезом возможно в состоянии физиологического положения нижней челюсти и языка, т.е. при сомкнутых челюстях. В противном случае при открывании рта, особенно полном, происходит значительное смещение тканей щек, языка и в таком положении травмируемый участок может не сопри-
а — пузырек; б — гнойничок; в — внутриэпителиальный пузырь; г — под-эпителиальный пузырь; д — киста. касаться с краем зуба или протеза, который на самом деле является причиной этих изменений. При постановке диагноза важное значение имеет знание элементов поражения слизистой оболочки рта и красной каймы губ. Правильное определение элемента поражения в значительной степени обеспечивает правильную постановку диагноза.
Среди элементов поражения различают первичные и вторичные, возникающие на месте первичных, а также ин-фильтративные, пузырные и другие группы элементов. К первичным элементам поражения относят пятно, узелок, бугорок, узел, пузырек, гнойничок, пузырь, вол-
Рис. 4.5. Продолжение. дырь, кисту. Вторичными элементами являются эрозия, язва, трещина, корка, чешуйка, рубец, пигментация. Пятно (macula). Пятном называют ограниченный участок измененного цвета слизистой оболочки рта (рис. 4.4, а). Различают пятна воспалительного и невоспалительного происхождения. Воспалительное пятно диаметром до 1,5 см определяется как розеола, более 1,5 см — как эритема. Пятна возникают при ожоге, травме или как проявления общих заболеваний — кори, скарлатины, гиповитаминоза В12. Пигментные пятна в результате отложения меланина (врожденное окрашивание участков слизистой оболочки), приема лекарственных препаратов, содержащих висмут и свинец, относят к группе пятен невоспалительного происхождения. Узелок (papula). Это бесполостной элемент воспалительного происхождения диаметром до 5 мм, возвышающийся над уровнем слизистой оболочки, захватывающий эпителий и поверхностные слои собственно слизистой оболочки (рис. 4.4, б). Морфологически определяются мелкоклеточная инфильтрация, гиперкератоз и акантоз. Типичным примером папул на слизистой оболочке рта является красный плоский лишай. Слившиеся папулы, если их диаметр достигает 5 мм и более, образуют бляшку. Узел (nodus). Узел отличается от узелка большим размером и вовлечением в воспалительный процесс всех слоев слизистой оболочки (рис. 4.4, в). При пальпации определяется слегка болезненный инфильтрат. Бугорок (tuberculum). Бугорок как элемент воспалительного происхождения захватывает все слои слизистой оболочки. Его диаметр 5—7 мм. Он плотный при пальпации, болезненный, слизистая оболочка гиперемирована, отечна (рис. 4.4, г). Бугорок склонен к распаду с образованием язвы. При заживлении образуется рубец. Бугорки образуются при туберкулезе. Волдырь (urtica). Этот резко выраженный ограниченный отек собственно слизистой оболочки (рис. 4.4, д) наблюдается при аллергической реакции (отек Квинке) и др. Пузырек (vesicula). Это полостное образование округлой формы (до 5 мм в диаметре), выступающее над уровнем слизистой оболочки и заполненное серозным или геморрагическим содержимым (рис. 4.5, а). Располагается пузырек внутриэпителиально, легко вскрывается. Пузырьки возникают при вирусных поражениях: опоясывающем лишае, ящуре, герпесе. Гнойничок (pustula). Этот элемент похож на пузырек, но
эмали, α — эрозия; б — язва; в — трещина. с гнойным содержимым (рис. 4.5, б). Наблюдается на коже и красной кайме губ. Пузырь (bulla). Отличается от пузырька большим размером. Может располагаться внутриэпителиально (рис. 4.5, в) в результате расслоения эпителиальных клеток (например, при акантолитической пузырчатке) и подэпителиально (рис. 4.5, г), когда происходит отслоение эпителиального слоя (при многоформной экссудативной эритеме, аллергии и других болезнях). В полости рта пузыри наблюдаются очень редко (практически не видны), так как они вскрываются и на их месте образуется эрозия. Нередко по краям эрозии отмечается покрышка пузыря. Содержимое пузыря обычно серозное, реже геморрагическое.
Киста (cysta). Кистой называют полостное образование, имеющее эпителиальную выстилку и соединительнотканную оболочку (рис. 4.5, д). Эрозия (erosio). Это повреждение слизистой оболочки в пределах эпителия (рис. 4.6, а), возникающее после вскрытия пузырька^ пузыря или развивающееся на месте папулы, бляшки, а также в результате травмы. Заживает без образования рубца. Афта (aphta). Афта представляет собой эрозию овальной формы, покрытую фибринозным налетом и окруженную ги-перемированным ободком. Язва (ulcus). Дефект, захватывающий все слои слизистой оболочки рта, называют язвой (рис. 4.6, б). В отличие от эрозии в язве различают дно и стенки. Язвы возникают при травме, туберкулезе, сифилисе, при распаде новообразования. После заживления образуется рубец. Трещина (rhagades). Это линейный дефект, возникающий при потере эластичности ткани (рис. 4.6, в). Чешуйка (squama). Чешуйки определяют как образование пластов эпителия вследствие нарушения процесса его дес-квамации (рис. 4.7, а). Корка (crysta). Ссохшийся экссудат образует корку обычно на месте трещин, эрозий (рис. 4.7, б). Рубец (cicatrix). Образуется в случае, если дефект слизистой оболочки замещается соединительной тканью (рис. 4.7, в). Пигментация (pigmentatio). Изменения цвета слизистой оболочки или кожи на месте патологического процесса вследствие отложения меланина или другого пигмента называют пигментацией. Следует различать пигментацию как явление физиологическое, когда слизистая оболочка рта приобретает темный оттенок. Это наблюдается у жителей юга. Патологическая пигментация наблюдается при поступлении
Рис. 4.7. Вторичные элементы поражения, а — чешуйка; б — корка; в — рубец. в организм солей тяжелых металлов (свинец, висмут). Началом проявления меланомы также является возникновение участка пигментации слизистой оболочки. ■ Следует отличать общие изменения в эпидермисе, которые, как правило, развиваются в результате возникно- 4—698
Рис. 4.8. Скопление жидкости (спонгиоз) между клетками шиповатого слоя (а) и баллонирующая дегенерация с акантолизом (б). вения патологического процесса в организме, от процессов, происходящих в слизистой оболочке рта. Спонгиоз (spongiosis). Это скопление жидкости между клетками шиповатого слоя (рис. 4.8, а). Баллонирующая дегенерация заключается в нарушении шиповатого слоя (рис. 4.8, б), что приводит к свободному расположению отдельных клеток или их групп в экссудате образующихся пузырьков (в виде шаров-баллонов).
Рис.4.9. Акантоз с гиперкератозом. Акантолиз (acantholysis). Это дегенеративные изменения клеток шиповатого слоя, выражающиеся в расплавлении межклеточных цитоплазматических связей (см. рис. 4.8, б). Акантоз (acanthosis). Это утолщение клеток шиповатого слоя, характерное для воспаления (рис. 4.9). Гиперкератоз (hyperkeratosis). Избыточное ороговение за счет нарушения явлений десквамации или усиленного продуцирования ороговевших клеток составляет основу гиперкератоза (см. рис. 4.9). Паракератоз (parakeratosis). Это нарушение процесса ороговения, которое выражается в неполном ороговении поверхностных клеток шиповатого слоя (рис.4.10).
слоя — паракератоз. 4*
Рис. 4.11. Разрастание сосочкового слоя эпителия — папилломатоз. Папилломатоз (papillomatosis). Разрастание в сторону эпителия сосочкового слоя слизистой оболочки называют па-пилломатозом (рис.4.11). Осмотр зубов При обследовании полости рта необходимо произвести осмотр всех зубов, а не только того, который, по мнению больного, является причиной боли или неприятных ощущений. Нарушение этого правила может привести к тому, что причина беспокойства больного в первое посещение может быть не обнаружена, потому что, как говорилось об этом ранее, боль может иррадиировать. Кроме того, осмотр всех зубов в первое посещение необходим и для того, чтобы наметить план лечения, завершающийся санацией полости рта. ■ Санация полости рта является обязательной при обращении к стоматологу. Важно, чтобы в процессе осмотра были обнаружены все изменения тканей зуба. С этой целью рекомендуется выработать определенную систему осмотра. Например, осмотр всегда следует производить справа налево, начиная с зубов верхней челюсти (моляров), а затем слева направо осматривать зубы нижней челюсти. Осмотр зубов производят с помощью набора инструментов (рис. 4.12); наиболее часто используют стоматологичес-
Рис.4.12. Инструменты для осмотра полости рта. — зеркало; 2 — стоматологический пинцет; 3 — угловой зонд; 4 — экскаватор; 5 — металлический шпатель.
кое зеркало и зонд (обязательно острый). Зеркало позволяет осмотреть плохо доступные участки и направить пучок света в нужный участок, а зондом проверяют все углубления, пигментированные участки и др. Если целостность эмали не нарушена, то зонд свободно скользит по поверхности зуба, не задерживаясь в углублениях и складках эмали. При наличии кариозной полости в зубе (незаметной для глаза) острый зонд задерживается в ней. Особенно тщательно следует осматривать поверхности соприкосновения зубов (контактные), так как обнаружить имеющуюся полость при неповрежденной жевательной поверхности бывает нелегко. Зондированием можно обнаружить такую полость. В настоящее время находит применение методика просвечивания тканей зуба путем подведения света по специальным световодам. Зондирование помогает определить наличие размягченного дентина, глубину кариозной полости, сообщение с полостью зуба, расположение устьев каналов, наличие в них пульпы.
Цвет зуба может иметь значение в постановке диагноза. Зубы обычно белого цвета с множеством оттенков (от желтого до голубоватого). Однако независимо от оттенка для эмали здоровых зубов характерна особая прозрачность — живой блеск эмали. При ряде состояний эмаль теряет характерный блеск, становится тусклой. Так, началом кариоз- ного процесса является изменение цвета эмали, появление вначале помутнения, а затем белого кариозного пятна. Депульпированные зубы теряют обычный блеск эмали, они приобретают сероватый оттенок. Подобное изменение цвета, а иногда и более интенсивное наблюдается в зубах, в которых наступил некроз пульпы. После некроза пульпы цвет зуба может резко измениться. Цвет зуба может изменяться и под воздействием внешних факторов: курения (темно-бурый цвет), металлических пломб (окрашивание зуба в темный цвет), химической обработки каналов (оранжевый цвет после резорцин-формалинового метода). Обращают внимание на форму и величину зубов. Отклонение от обычной формы обусловлено лечением или аномалией. Известно, что некоторые формы аномалий зубов (зубы Гетчинсона, Фурнье) характерны для определенных заболеваний. Перкуссия • Перкуссия — постукивание по зубу — применяется для Пинцетом или ручкой зонда постукивают по режущему краю или жевательной поверхности зуба. Если в пери-одонте нет очага воспаления, перкуссия безболезненна. При наличии воспалительного процесса в периодонте от ударов, которые не вызывают неприятных ощущений в здоровых зубах, возникает болевое ощущение. При проведении перкуссии удары должны быть легкими и равномерными. Начинать перкуссию следует с заведомо здоровых зубов, чтобы не причинить сильной боли и дать возможность больному сравнить ощущение в здоровом и пораженном зубе. Различают вертикальную перкуссию, когда направление ударов совпадает с осью зуба, и горизонтальную, когда удары имеют боковое направление. Пальпация • Пальпация — ощупывание — применяется для опре Методика пальпации зависит от локализации и размера очага поражения. В одних случаях ее производят одним ука- зательным пальцем, в других слизистую оболочку берут в складку двумя пальцами, в третьих случаях (при пальпации тканей щеки) ее производят указательными пальцами правой и левой руки, причем один палец находится снаружи, а другой — со стороны полости рта. Пальпацию рекомендуют начинать с неповрежденного участка слизистой оболочки, постепенно приближаясь к очагу поражения. Таким образом, более точно определяется граница болезненности, уплотнения. При ощупывании язв слизистой оболочки рта важное диагностическое значение имеет определение плотности краев, их болезненности. Отсутствие болезненности при пальпации язв с плотными краями должно вызвать подозрение на озлокачествление ее или наличие сифилитической язвы. Подвижность зубов определяют пинцетом путем раскачивания. Зуб имеет физиологическую подвижность, которая в норме почти незаметна. Однако при повреждении паро-донта и наличии экссудата в нем возникает выраженная подвижность зуба. Различают три степени подвижности: I степень — смещение в вестибулярно-оральном направлении; II степень — смещение в вестибулярно-оральном и боковом направлениях; III степень — смещение и по оси зуба (в вертикальном направлении). В настоящее время предложены объективные методы измерения величины отклонения зуба от оси, однако они еще пока не внедрены в практику. Температурная диагностика Определение реакции зуба на температурные раздражители — один из самых старых физических методов исследования, широко применяемый для определения состояния пульпы. В качестве раздражителя используют эфир, но чаще холодную или горячую воду, которая является более сильным раздражителем за счет большей теплоемкости. Наиболее простым методом является орошение зубов из шприца водой. Однако при этом иногда бывает трудно определить, какой зуб реагирует на раздражитель. В таких случаях тампон, смоченный холодной или теплой водой, вносят в кариозную полость или прикладывают к поверхности зуба. Изучение реакции пульпы на раздражители показало, что зуб с нормальной пульпой реагирует на значительные температурные отклонения. Индифферентная зона (зона от- сутствия реакции) для резцов составляет 30 °С (50—52 °С — реакция на тепло, 17—22 °С — на охлаждение). Зубы обладают как холодовой, так и тепловой чувствительностью. Адекватная реакция (если нагревание и охлаждение вызывают соответствующее ощущение) свидетельствует о нормальном состоянии пульпы. При воспалении пульпы происходит сужение индифферентной зоны и при незначительных отклонениях от температуры тела (на 5—7 °С) уже возникает ответная реакция в виде продолжительных интенсивных или ноющих болей. Кроме того, при воспалении отмечается неадекватная реакция: от холодного и от теплого возникает боль. Зубы с некротизированной пульпой на температурные раздражители не реагируют. Электроодонтодиагностика Электроодонтометрия (электроодонтодиагностика) дает более полное представление о состоянии пульпы и тканей, окружающих зуб. Применение электрического тока основано на общеизвестном факте, что всякая живая ткань характеризуется возбудимостью, или способностью приходить в состояние возбуждения под влиянием раздражителя. Минимальная сила раздражения, вызывающая возбуждение, называется пороговой. Установлено, что при наличии патологического процесса в пульпе возбудимость ее изменяется. Применение электрического тока с целью диагностики получило наибольшее распространение, так как его сила и продолжительность легко дозируются, а использовать его можно неоднократно без боязни нанести повреждение. Для определения электровозбудимости зуба пользуются аппаратами ОД-2М, ИВН-1, ЭОМ-1, ЭОМ-3, ОСМ-50, позволяющими точно определить пороговую силу тока. В исследовании электровозбудимости пульпы аппаратом ОД-2М принимают участие врач и медицинская сестра. При работе с аппаратом ОСМ-50 в отличие от ОД-2М увеличение тока от нуля до порогового значения производится плавным повышением напряжения. Исследование электровозбудимости пульпы аппаратами ЭОМ-1, ИВН-1 проводит врач. Методика исследования. Пассивный электрод в виде свинцовой пластинки размером 10x10 см, присоединенный с помощью провода к клемме аппарата, обозначенной «+» (положительный полюс), накладывают на руку больного и фиксируют бинтом. Между электродом и кожей помещают влажную прокладку из нескольких слоев фла- нели, площадь которой должна быть несколько больше площади электрода. После тщательного высушивания поверхности исследуемого зуба ватным тампоном и наложения ватных валиков приступают к определению возбудимости зуба. Конец активного электрода, присоединенного к клемме, обозначенной «—» (отрицательный полюс), обматывают тонким слоем ваты, смачивают водой и прикладывают к чувствительной точке зуба. У резцов и клыков чувствительные точки расположены на середине режущего края, у премоляров — на вершине щечного бугра, у моляров — на вершине переднего щечного бугра, что обусловлено гистологическим строением тканей зуба. В зубах с большой кариозной полостью чувствительность можно определять со дна очищенной от распада полости. Следует помнить, что несоблюдение методики исследования может привести к значительным ошибкам. При проведении этого исследования обычно не ограничиваются одним пороговым раздражением. Получив положительный ответ, уменьшают силу тока и снова проверяют порог возбудимости. Во избежание ошибок, связанных с утечкой тока, врач должен работать в резиновых перчатках, а вместо зеркала пользоваться пластмассовым шпателем. Установлены показатели порогового возбуждения пульпы в норме и при патологических состояниях. Здоровые зубы реагируют на токи 2—6 мкА. В начальных стадиях кариеса чувствительность зуба не изменяется. Однако уже при среднем кариесе, и особенно при глубоком, возбудимость пульпы может снижаться, что указывает на морфологические изменения в ней. Снижение электровозбудимости до 20— 40 мкА свидетельствует о наличии воспалительного процесса в пульпе. Следует помнить, что показатель электровозбудимости не характеризует степень распространенности процесса. Об ограниченности воспалительного процесса можно говорить в том случае, если с одного бугра возбудимость понижена, а с остальных не изменена. Если же процесс захватывает всю коронковую пульпу, то возбудимость будет понижена со всех бугров коронки. Реакция пульпы на ток 60 мкА указывает на некроз ко-ронковой пульпы. Если же наступает некроз и корневой пульпы, то зуб реагирует на ток 100 мкА и выше. Нормальный периодонт чувствителен к токам 100—200 мкА. При выраженных морфологических изменениях в периодонте зуб реагирует на токи более 200 мкА. Исследованиями установлено, что чувствительность пульпы может понижаться в зубах, функция которых сни- жена: не имеющих антагониста, стоящих вне дуги, при петрификации пульпы и др. Существуют аппараты по определению электровозбудимости пульпы постоянным током. Аппараты довольно простые: имеют электрод, который соприкасается с исследуемым зубом, а также шкалу с делениями от 1 до 10. При помощи этого прибора можно определить наличие пульпы и ее состояние (нормальная или воспаленная). Нормальная пульпа реагирует на ток, соответствующий отклонению стрелки на 1—2 деления, при воспалении — на 4—5, а если пульпа отсутствует или некротизирована, то зуб на подаваемый ток не реагирует. Такие приборы не позволяют точно определить состояние пульпы, однако они более просты. Следует отметить, что приведенные выше показатели состояния пульпы относятся к зубам постоянного прикуса с полностью сформированной верхушкой корня. 4.2.6. Рентгенологическое исследование Этот метод получил широкое распространение в стоматологии, так как в некоторых случаях он является единственным способом для выявления изменений в тканях. Для рентгенологических исследований используется ряд методов. Однако основным методом является рентгенография. В поликлинических условиях чаще всего применяется внутриротовая близкофокусная контактная рентгенография. Огромную помощь врачу оказывает рентгенография при лечении корневых каналов зубов (по рентгеновскому снимку определяют их направление, степень заполнения, проходимость), при определении состояния окружающих корень зуба тканей, выявлении патологических процессов в костной ткани, ее структуры (рис. 4.13). Принцип метода состоит в том, что рентгеновские лучи в зависимости от плотности обследуемого участка в большей или меньшей степени задерживаются тканями. В местах, где на пути лучей встречаются плотные ткани (минерализованные — кость, зубы), они поглощаются лучами, не достигают пленки и на снимке (негатив) будет светлый участок. В местах, где поглощение меньше, лучи воздействуют на пленку и на снимке будет темное изображение. Качество изображения в значительной степени зависит от направления луча. Для достижения наиболее точного изображения — исключения удлинения или укорочения зуба — желательно, чтобы зуб находился в фокусе, а центральный участок лучей падал перпендикулярно на объект и пленку. Рентгеновский снимок может помочь определить состоя-
Рис. 4.13. Внутриротовая рентгенограмма фронтальных зубов верхней челюсти. ние ткани только в том случае, если он выполнен в соответствии с основными требованиями. Он должен иметь достаточную контрастность, что позволяет отличать одну ткань от другой (при различной их плотности); соседние участки не должны быть наложены на исследуемую ткань или орган; размер изображения должен максимально приближаться к действительному размеру обследуемого объекта — корня, ткани. Эмаль зуба дает плотную тень, а дентин и цемент — менее плотную, чем эмаль. Полость зуба распознается по очертаниям контура альвеолы и цементом корня — определяется по проекции корня зуба и компактной пластинки альвеолы, которая выглядит равномерной более темной полоской шириной 0,2—0,25 мм. На хорошо выполненных рентгенограммах отчетливо видна структура костной ткани. Рисунок кости обусловлен наличием в губчатом веществе и в кортикальном слое костных балок, или трабекул, между которыми располагается костный мозг. Костные балки верхней челюсти имеют вертикальное направление, что соответствует силовой нагрузке, оказываемой на нее. Верхнечелюстная пазуха, носовые ходы, глазница, лобная пазуха представляются в виде четко очерченных полостей. Пломбировочные материалы вследствие различной плотности на пленке имеют неодинаковую контрастность. Так, фосфат-цемент дает хорошее, а силикатный цемент — плохое изображение. Пластмасса, композиционные пломбировочные материалы плохо задерживают рентгеновские лучи, и, следовательно, на снимке получается нечеткое их изображение. Рентгенография позволяет определить состояние твердых тканей зубов (скрытые кариозные полости на поверхностях соприкосновения зубов, под искусственной коронкой), ретинированных зубов (их положение и взаимоотношение с тканями челюсти, степень сформированности корней и каналов), прорезавшихся зубов (перелом, перфорация, сужение, искривление, степень сформированности и рас- сасывания), инородные тела в корневых каналах (штифты, обломанные боры, иглы). По рентгенограмме можно также оценить степень проходимости канала (в канал вводят иглу и делают рентгеновский снимок), степень пломбирования каналов и правильность наложения пломбы, состояние околоверхушечных тканей (расширение периодонтальной щели, разрежение костной ткани), степень атрофии костной ткани межзубных перегородок, правильность изготовления искусственных коронок (металлических), наличие новообразований, секвестров, состояние височно-нижнече-люстного сустава. По рентгеновскому снимку можно измерить длину корневого канала. Для этого в корневой канал вводят инструмент с ограничителем, установленным на предполагаемой длине канала. Затем делают рентгеновский снимок. Длину канала зуба рассчитывают по формуле:
где i — фактическая длина инструмента; К, — рентгенологически определяемая длина канала; i, — рентгенологически определяемая длина инструмента. В настоящее время для определения длины корневого канала используют электронные приборы «Dentometer» и «Forameter» и др. Применение таких приборов исключает облучение пациента рентгеновскими лучами. Методика контактной рентгенографии вприкус дает возможность получить изображение участка альвеолярного отростка, включающего 4—5 зубов, уточнить пространственные особенности патологического очага (ретинированный зуб, киста больших размеров). Ее применяют для обследования детей, подростков, больных с ограниченным открыванием рта, при повышенном рвотном рефлексе, в целях обнаружения конкрементов в поднижнечелюстной и подъязычной слюнных железах, уточнения локализации перелома, состояния наружной и внутренней кортикальных пластинок при новообразованиях, кистах. Панорамная рентгенография нашла широкое распространение. Особенностью этого метода является то, что на пленке одновременно получается изображение всех зубов и костной ткани верхней или нижней челюстей (рис. 4.14, а,б). Панорамные рентгенограммы увеличивают изображение в 1,5—2 раза и хорошо отображают структуру кост- I
Рис. 4.14. Панорамные рентгенограммы зубов, а — верхней челюсти; б — нижней челюсти. ной ткани. Поэтому они применяются для оценки общего состояния зубочелюстной системы, определения состояния пародонта в области всех имеющихся зубов. Однако для уточнения отдельных деталей иногда возникает необходимость сделать «прицельные» рентгеновские снимки (внут-риротовые). Ортопантомография дает возможность получить увеличенное изображение изогнутых верхних и нижних челюстей на одной пленке (рис. 4.15). Это позволяет произвести сравнение состояния костной ткани на различных участках. Томография позволяет получить рентгеновское изображение определенного слоя кости, расположенного в глубине ткани. При помощи такого метода можно получить представление о послойном состоянии ткани. Этот метод применяется для выявления очагов поражения ограниченных размеров, расположенных в глубоких слоях. Сиалография — метод рентгеноконтрастного или радио-
Рис. 4.15. Ортопантомограмма. изотопного исследования больших слюнных желез. Противопоказанием служит острое воспаление слизистой оболочки полости рта и выводного протока слюнной железы, а также повышенная чувствительность к йоду. В проток, пройдя затупленной инъекционной иглой 10 мм, медленно вводят йодолипол, пропитодол или водорастворимые контрастные препараты (50—60 % гипак, уро-графин и др.), предварительно подогретые до температуры тела. Контрастные вещества вводят до появления у больного ощущения распирания железы (обычно 0,5—1 мл контрастного вещества). После этого производят снимок в прямой и боковой проекциях. С помощью рентгенографии определяют наличие слюнного камня в протоке. В таких случаях дается меньшая экспозиция. Трансиллюминационный метод С помощью метода трансиллюминации оценивают тене-образования, наблюдаемые при прохождении через объект исследования безвредного для организма холодного луча света. Исследование проводят в темной комнате с помощью световода из органического стекла, присоединенного к стоматологическому зеркалу. Метод может использоваться для диагностики кариеса, пульпита, выявления поддесневых зубных отложений, трещин в эмали, а также для контроля качества подготовки полостей к пломбированию, наложено ния пломбы и удаления зубных отложений во фронтальной группе зубов. В трансиллюминационном освещении при кариесе определяется отграниченная от здоровых тканей полусфера коричневого цвета. При остром пульпите коронка пораженного зуба выглядит несколько темнее коронок здоровых зубов, при хроническом — наблюдается сравнительно тусклое свечение твердых тканей зуба. Люминесцентная диагностика Метод люминесцентной диагностики основан на способности тканей и их клеточных элементов под действием ультрафиолетовых лучей изменять свой естественный цвет. Его можно использовать для определения краевого прилегания пломб, распознавания начального кариеса зубов, а также некоторых заболеваний слизистой оболочки рта и языка. Для люминесцентной диагностики медицинская промышленность выпускает приборы (ОЛД-41) и микроскопы, снабженные кварцевой лампой с фильтром из темно-фиолетового стекла — фильтр Вуда. В лучах Вуда здоровые зубы флюоресцируют снежно-белым оттенком, а пораженные участки и искусственные зубы выглядят более темными с четкими контурами. Язык здорового человека флюоресцирует в оттенках от апельсинового до красного. У одних людей это отмечается по всему языку, у других — только в передней его части. Неполное свечение языка наблюдают при гиповитаминозе В,. Свечение языка ярко-голубым цветом свидетельствует о появлении лейкоплакии. Очаги поражения при типичной форме красного плоского лишая дают беловато-желтое свечение, участки гиперкератоза при красной волчанке, даже плохо различимые визуально, — белоснежно-голубоватое. Очаги застойной гиперемии на красной кайме губ приобретают темно-фиолетовый цвет, гиперкератические чешуйки выглядят беловато-голубыми. Эрозии и язвы вследствие примеси крови имеют темно-коричневое окрашивание, серозно-кровянистые корки — желтовато-коричневое. Исследование с помощью лучей Вуда проводят в затемненном помещении после адаптации глаз к темноте. Исследуемую поверхность освещают на расстоянии 20—30 см. Помимо визуальной оценки изменения очагов поражения в лучах Вуда, применяются люминесцентно-гистологи-ческие методы диагностики с использованием флюорохро-ма и люминесцентного микроскопа. Функциональные пробы Волдырная проба применяется для определения гидро-фильности тканей и скрытого отечного состояния слизистой оболочки рта. Методика основывается на различиях скорости рассасывания изотонического раствора хлорида натрия, введенного в ткань, при различных ее состояниях. Раствор (0,2 мл) вводят тонкой
|
|||||||||||||||
|
Последнее изменение этой страницы: 2017-02-17; просмотров: 185; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.145.40.234 (0.02 с.) |


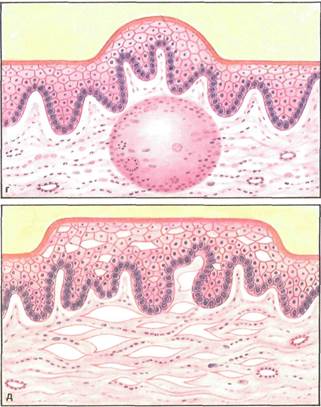
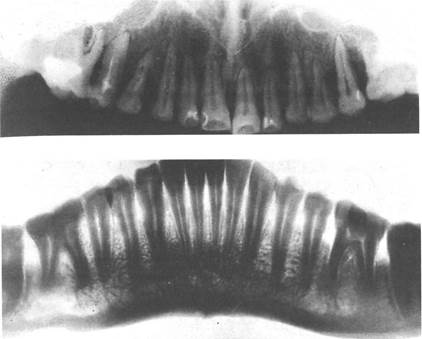
 Рис. 4.5. Полостные элементы поражения.
Рис. 4.5. Полостные элементы поражения.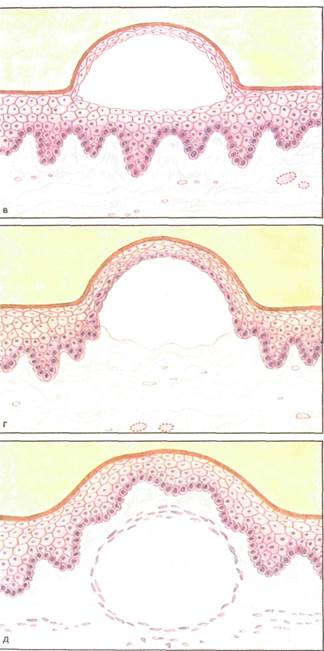
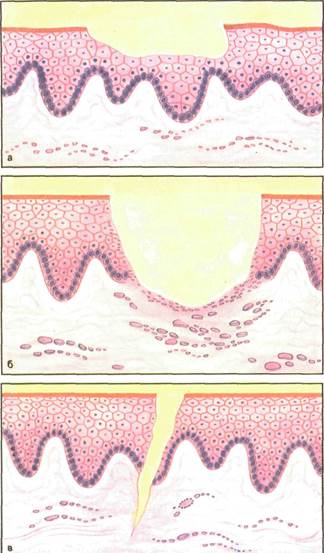
 Рис. 4.6. Вторичные элементы поражения с нарушением целости
Рис. 4.6. Вторичные элементы поражения с нарушением целости



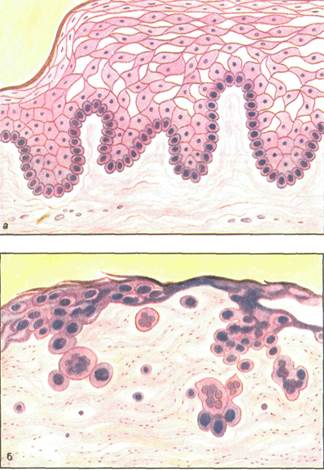



 Рис. 4.10. Неполное ороговение поверхностных клеток шиповатого
Рис. 4.10. Неполное ороговение поверхностных клеток шиповатого