Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Герпетиформный дерматит Дюринга
Герпетиформный дерматит Дюринга (dermatitis herpe- tiformis Duhring) — довольно редко встречающееся заболевание. По данным Б. М. Пашкова, слизистая оболочка Рта при этом заболевании поражается лишь у 10% больных. Этиология и патогенез. Не выяснены. У больных герпе-тиформным дерматитом Дюринга отмечается повышенная чувствительность к препаратам йода. При даче внутрь 3—5% раствора йодида калия возникают типичные высыпания для этого заболевания. Клиническая картина. Изолированное поражение слизистой оболочки рта не отмечается, но наряду с типичными поражениями кожи возникают изменения в полости рта. Клиническая картина герпетиформного дерматита Дюринга характеризуется полиморфизмом высыпаний. На гипере-мированной и отечной слизистой оболочке рта появляются папулы, пузыри и пузырьки. Иногда образуются только пузыри, располагающиеся на гиперемированном основании группами, субэпителиально, с прозрачным содержимым и толстой покрышкой. Это делает их внешне похожими на герпес, вследствие чего заболевание получило свое название. Через 3—4 дня пузыри вскрываются, образуя ярко-красные эрозии с фестончатыми очертаниями, болезненность слабо выражена. Симптом Никольского отрицательный, акан-толитических клеток нет. Эрозии в полости рта существуют 2—3 нед, после эпителизации рубцов не остается. Заболевание характеризуется циклическим течением. Длительность периодов ремиссии может значительно варьировать. В периферической крови больных герпетиформным дерматитом Дюринга и в содержимом пузырей выявляется эозинофилия. Диагностика. Диагноз дерматита Дюринга ставится на основании типичных клинических проявлений (групповое расположение пузырей на слизистой оболочке рта, отрицательный симптом Никольского, отсутствие акантолити-ческих клеток, циклическое течение заболевания, типичные полиморфные высыпания на коже), а также эозинофилия в периферической крови, содержимом пузырей и повышенная чувствительность к йоду. Дифференциальная диагностика. Заболевание дифференцируют от: А истинной акантолитической пузырчатки; ▲ неакантолитической пузырчатки; ▲ многоформной экссудативной эритемы. Лечение. Для лечения дерматита Дюринга используют сульфоны, особенно димоцифон. В случае тяжелого, упорного характера заболевания эти препараты комбинируют с кортикостероидами в умеренных суточных дозах (20—30 мг преднизолона в течение 10—12 дней с последующим снижением дозы на 2,5—5 мг каждые 5—7 дней). Назначается диета с исключением продуктов из ржи и пшеницы.
Прогноз. Благоприятный.
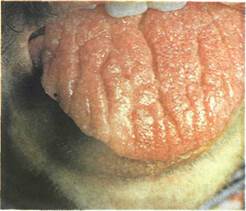
Рис. 11.49. Складчатый язык. На фоне хорошо выраженных сосочков языка видны продольные складки-борозды. 11.9. АНОМАЛИИ И САМОСТОЯТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЯЗЫКА В данном разделе изложены сведения об аномалиях и заболеваниях языка, которые принято называть самостоятельными глосситами — развивающимися только на языке, не поражая другие отделы слизистой оболочки рта. К ним относятся десквамативный глоссит, черный (волосатый) язык, ромбовидный глоссит, складчатый язык. Складчатый язык Это врожденная аномалия формы и размеров языка. Складчатый язык (lingua plicata) одинаково часто встречается у детей и у взрослых, но у детей меньше глубина складок. Для складчатого языка характерно наличие глубоких борозд (складок) на его поверхности, которые располагаются в основном симметрично в продольном и поперечном направлении. Наиболее глубокая продольная борозда обычно идет по средней линии языка. Она берет свое начало от кончика языка и часто достигает уровня расположения желобоватых сосочков. Поперечные складки менее глубокие и обычно направлены к основной и более глубокой продольной складке, которая объединяет их в единую систему и создает картину деления языка на множество Долек. Дно и боковые поверхности складок покрыты сосочками, характерными для нормальной слизистой оболочки языка. Сосочки хорошо выражены, иногда гипертрофированы (рис. 11.49). Складчатость хорошо видна при выдвижении языка. В большинстве случаев она сопровождается Умеренным увеличением размеров языка — макроглоссия, причем нередко отмечается и его утолщение. Складчатость и увеличение языка как аномалия развития может захватывать только переднюю треть языка. Складчатый язык может быть одним из симптомов синдрома Мелькерсона—Розенталя. Кроме того, складчатый язык в 30—50% случаев сочетается с десквамативным глосситом. Увеличение и складчатость языка в сочетании со складчатостью щек сопутствуют акромегалии. У людей пожилого возраста вследствие уменьшения тургора слизистой оболочки может возникнуть легкая складчатость языка и щек, что не следует отождествлять с врожденным складчатым языком.
При складчатом языке жалобы, как правило, отсутствуют, но, обнаружив однажды необычный вид языка и приняв складки за трещины, пациенты обращаются к врачу. При плохом уходе за полостью рта, снижении саливации в складках скапливаются остатки пищи, клетки слущенно-го эпителия, микрофлора, что может привести к воспалению и жалобам на жжение и боль. Наличие глубоких складок благоприятствует вегетации грибковой флоры, особенно у лиц со сниженной реактивностью организма. Лечение. Местное лечение складчатого языка не требуется. Необходимы соблюдение гигиены полости рта и своевременная санация. Черный («волосатый») язык • Черный («волосатый») язык (lingua villosa nigra) — заболевание, характеризующееся ороговением и гиперплазией нитевидных сосочков языка различной степени выраженности. Довольно редкое заболевание, встречается преимущественно у мужчин, чаще в среднем и пожилом возрасте. Этиология. Неизвестна. Довольно часто это заболевание встречается у лиц, злоупотребляющих курением, приемом алкоголя. Клиническая картина. Жалоб может не быть. Чаще больных беспокоят необычный вид языка, иногда ощущение инородного тела на нем, рвотный рефлекс при разговоре, зуд на небе, снижение вкусовой чувствительности. На спинке языка, впереди от желобоватых сосочков нитевидные сосочки удлиняются, утолщаются и приобретают цвет от светло-коричневого до черного (рис. 11.50). Длина нитевидных сосочков иногда достигает 2 см, а диаметр до 2 мм, внешне сосочки напоминают волосы. У основания сосочки более толстые, но менее пигментированы, чем у верхушки. Характерным признаком черного («волосатого») языка яв-
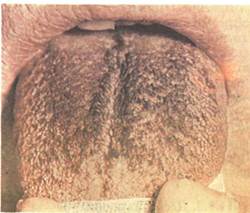
Рис. 11.50. Черный «волосатый» язык. На спинке языка участок треугольной формы с удлиненными нитевидными сосочками черного цвета. ляется его окраска, которая определяется деятельностью хроматогенных бактерий. Чаще гиперплазированные сосочки имеют цвет от слабо-коричневого до черного, но иногда могут быть соломенно-желтыми, бурыми, темно-серыми. Измененный участок обычно имеет овальную или треугольную форму и располагается по средней линии. Передняя часть языка и его боковые поверхности в процесс не вовлекаются и имеют нормальный вид. Этот очаг без лечения может сохраняться неопределенно долго, иногда может спонтанно исчезнуть и через некоторое время вновь рецидивировать. При бактериоскопическом исследовании часто определяют увеличенное количество лептотрихий. Дифференциальная диагностика. Черный язык следует отличать от клинически сходных состояний, так называемого ложного черного языка, представляющего собой выраженную пигментацию сосочков языка и налета. Причиной такой пигментации может быть ухудшение гигиены полости рта, обострение заболеваний желудочно-кишечного тракта, применение лекарственных препаратов (полоскания растворами перманганата калия, хлорамина, хлоргексиди-на, прием внутрь антибиотиков, метронидазола и др.), окрашивание пищевыми продуктами. Дифференциальную диагностику облегчает выяснение анамнеза. В случае окраски лекарственными препаратами или другой экзогенной окраски выраженная гиперплазия нитевидных сосочков отсутствует; кроме того, окрашивается вся спинка языка и после отмены лекарственного или другого средства, послужившего причиной окрашивания, происходит нормализация цвета в течение нескольких дней. Черный язык дифференцируют также от изменений языка при пигментно-папиллярной дистрофии.
Лечение. Проводится санация полости рта (гигиена полости рта, удаление местных травмирующих факторов). Для местного лечения рекомендуется использование кератолити-ческих средств — смазывание спинки языка 3—5% раствором резорцина, 5—10% раствором салицилового спирта (2— 3 раза в день). Используются с этой же целью инъекции под очаг поражения 0,25% раствора кальция хлорида. Вводят 0,5— 1 мл 0,25% кальция хлорида с 0,5 мл 1—2% новокаина под очаг поражения два раза в неделю (на курс 3—5 инъекций). Запрещается курение, злоупотребление раздражающей пищей. При выраженной гиперплазии нитевидные сосочки можно удалить с применением криодеструкции. Десквамативный глоссит Этиология и патогенез. Окончательно не выяснены. Наиболее часто десквамативный глоссит (glossitis desquamativa, географический язык, эксфолиативный, или мигрирующий, глоссит) встречается при заболеваиях желудочно-кишечного тракта, вегетативно-эндокринных нарушениях, ревматических заболеваниях (коллагенозах). Предполагают также, что в возникновении десквамативного глоссита определенную роль играют вирусная инфекция, гиперергическое состояние организма, наследственные факторы. Заболевание встречается одинаково часто в разных возрастных группах. Клиническая картина. Процесс начинается с появления беловато-серого участка помутнения эпителия диаметром в несколько миллиметров. Затем он набухает и в центре его нитевидные сосочки слущиваются, обнажая ярко-розовый или красный участок округлой формы, выделяющийся на фоне окружающей его слегка приподнятой зоны помутнения эпителия (рис. 11.51). Участок десквамации быстро увеличивается, сохраняя ровные круглые очертания, но интенсивность десквамации уменьшается. Зона десквамации эпителия может быть разной формы и величины и представляет собой пятна красноватого цвета. Иногда участки десквамации имеют форму колец или полуколец. В области десквамации хорошо видны грибовидные сосочки, имеющие вид ярко-красных точек. Когда очаг десквамации достигает значительных размеров, границы его расплываются в окружающей слизистой оболочке, а в центре его вслед за десквамацией начинает восстанавливаться нормальное ороговение нитевидных сосочков, в участках же ороговения, наоборот, наступает десквамация. Очаги десквамации могут быть одиночными, но чаще множественные и в результате постоянно сменяющихся процессов ороговения
Рис. 11.51. Дескваматив- ный глоссит. Чередование участков десква-мации эпителия с повышенным ороговением нитевидных сосочков на спинке языка. и десквамации они наслаиваются друг на друга. На фоне старых очагов образуются новые, вследствие чего форма участков десквамации и окраска языка постоянно меняется, что придает поверхности языка вид, напоминающий географическую карту. Это и послужило обоснованием для названий «географический язык», «мигрирующий глоссит». Характерна быстрая смена очертаний очагов десквамации, картина меняется даже при осмотре на следующий день. Очаги десквамации локализуются на спинке и боковых поверхностях языка, не распространяясь обычно на нижнюю поверхность. У большинства больных, особенно у детей, изменения на языке протекают без каких-либо субъективных ощущений и выявляются случайно, во время осмотра полости рта. Лишь некоторые больные жалуются на жжение, покалывание, парестезии, боли от раздражающей пищи. Больных также беспокоит странный вид языка; может развиться канцерофобия. Эмоциональные стрессовые состояния способствуют более тяжелому течению процесса. Дескваматив-ные глосситы, возникающие на фоне патологии желудочно-кишечного тракта и других системных заболеваний, могут периодически обостряться, что обусловлено часто обострением соматических заболеваний. Обострение десква-мативного глоссита сопровождается повышением интенсивности десквамации эпителия слизистой оболочки языка. Десквамативный глоссит примерно в 50% случаев сочетается со складчатым языком. Заболевание длится неопределенно долго, не причиняя беспокойства больным, иногда исчезает на длительный срок, затем вновь появляется на тех же или других местах. Встречаются случаи, когда десквамации возникают преимущественно на одном и том же месте. Диагностика. Распознавание заболевания особых трудностей не представляет, поскольку клиническая симптоматика его весьма характерна. Десквамативный глоссит следует дифференцировать от: А красного плоского лишая; ▲ лейкоплакии; ▲ бляшек при вторичном сифилисе; ▲ гиповитаминозов В2, В6, В|2; Гистологические изменения характеризуются истончением эпителия и уплощением нитевидных сосочков на участке десквамации, паракератозом и умеренным гиперкератозом в эпителии окружающих область поражения участках. В собственно слизистом слое — слабый отек и воспалительный инфильтрат.
Лечение. В случае отсутствия жалоб и неприятных ощущений лечение не проводится. При появлении чувства жжения, болях рекомендуется санация полости рта, устранение различных раздражителей, рациональная гигиена полости рта. Особенно актуальны гигиенические рекомендации в случае сочетания десквамативного глоссита со складчатым языком, при котором анатомические особенности строения создают благоприятные условия для размножения микрофлоры в складках, что может служить причиной воспаления, приносящего болевые ощущения. При наличии чувства жжения, болей целесообразны легкие антисептические полоскания, ирригации и ротовые ванночки с раствором цитраля (25—30 капель 1% раствора цитра-ля на полстакана воды), аппликации 5—10% взвеси анестезина в масляном растворе витамина Е, аппликации ке-ратопластических средств (масляный раствор витамина А, масло шиповника, каротолин и др.). Хорошие результаты дает лечение кальция пантотенатом (по 0,1—0,2 г 3 раза в день внутрь в течение месяца). У некоторых больных положительный эффект отмечается от применения новокаиновых блокад в область язычного нерва (на курс 10 инъекций). При выраженной болезненности целесообразно назначать местные обезболивающие препараты. Обязательно выявление и лечение сопутствующих заболеваний. Указанное лечение является симптоматическим, оно направлено на устранение или уменьшение болезненных ощущений, снижение частоты рецидивов. Однако до сих пор не существует средств полного устранения рецидивов заболевания,
Рис. 11.52. Ромбовидный глоссит. На спинке языка бугристое образование розового цвета, овальной формы, выступающее над поверхностью слизистой оболочки. особенно в пожилом возрасте. Нередко развивается канцерофобия. Профилактикой таких состояний могут быть индивидуальные беседы с больными и правильная деонтоло-гическая тактика. Прогноз заболевания для жизни благоприятный, возможность малигнизации десквамативного глоссита исключается. Ромбовидный глоссит • Ромбовидный (ромбический) глоссит (glossitis mediana rhombica) — хроническое воспалительное заболевание языка характерного вида и локализации. Этиология и патогенез. Полностью не выяснены. В настоящее время большинство исследователей предполагают, что ромбовидный глоссит является врожденным заболеванием и его развитие обусловлено нарушениями процессов эмбриогенеза. Другие авторы считают ромбовидный глоссит хроническим кандидозом, так как гриб рода Candida выявляется почти всегда на поверхности поражения. Заболевание встречается преимущественно у мужчин — курильщиков и злоупотребляющих алкоголем. Клиническая картина. Клинически ромбовидный глоссит проявляется очагом ромбовидной или овальной формы, слегка уплотненным на ощупь, располагающимся строго по средней линии кпереди от желобоватых сосочков. Размеры этого очага поражения у разных больных колеблются от 1,5 До 5 см в длину и от 0,5 до 2,5 см в ширину. По форме это образование напоминает ромб, в связи с чем оно и получило название «ромбовидный глоссит» (рис. 11.52). Очаг поражения единичный, очень редко их 2—3, расположенных вдоль средней линии языка. Поверхность очага лишена сосочков. Ромбовидный глоссит — хроническое заболевание, длящееся годами, обычно оно не прогрессирует. Разнообразие клинического течения ромбовидного глоссита позволило выделить три формы заболевания: плоскую (или гладкую), бугорковую (или бугристую) и папилломатозную (или гиперпластическую). При плоской форме поверхность языка в зоне поражения гладкая,, полированная, не выступает над окружающей слизистой оболочкой, розового или красного цвета, иногда (в основном у пожилых людей) с цианотичным оттенком, сосочки в области поражения отсутствуют. При пальпации можно выявить, что участок поражения слегка уплотнен, безболезнен. Поднижнечелюстные лимфатические узлы при плоской и других формах ромбовидного глоссита не пальпируются. В случае бугорковой формы ромбовидный, круглый или овальный участок поражения состоит из бугорков различных размеров, отделенных друг от друга четко выраженными складками. Такое расположение бугорков напоминает мостовую, выложенную из гранита. Поверхность бугорков и складок красная с цианотичным оттенком, лишена сосочков. Наиболее выраженные изменения наблюдаются при па-пилломатозной форме ромбовидного глоссита. Очаг поражения представляет собой бугристое опухолевидное разрастание, выступающее над поверхностью языка. Очаг нередко достигает 3—5 см в диаметре. При пальпации уплотнение не определяется или оно незначительное. При бугорковой и папилломатозной форме поверхность центра очага может ороговеть, тогда она приобретает молочно-белую окраску. Участок поражения на протяжении всей жизни больного не увеличивается, он постоянно сохраняет свою форму и размеры. Все три клинические формы ромбовидного глоссита могут протекать без всяких субъективных ощущений. Большинство больных, если не обратить их внимание, обычно не знают о существовании у них подобных изменений-Жалобы на жжение, шероховатость спинки языка, а иногда и боль появляются в тех случаях, когда развивается воспаление. Течение ромбовидного глоссита обычно доброкачественное. Клиническая и морфологическая картина остается без изменений на протяжении многих лет. Лишь при не- благоприятных условиях (постоянное хроническое раздражение, снижение защитных сил организма) бугорковая и папилломатозная формы глоссита проявляют наклонность к прогрессированию процесса. Описаны единичные случаи озлокачествления ромбовидного глоссита. Дифференциальная диагностика. Плоскую форму дифференцируют от: А десквамативного глоссита; а авитаминозов; бугорковую и папилломатозную от: а опухолей; А кандидоза. Лечение. Проводят санацию полости рта для исключения местных травмирующих факторов, рекомендуют прекратить курение. При обнаружении гриба рода Candida проводят противокандидозное лечение. Как правило, перечисленных лечебных мероприятий бывает достаточно для ликвидации воспаления при плоской, бугорковой и слабовы-раженной папилломатозной формах. При выявлении склонности к разрастанию бугорковой и папилломатозной форм они подлежат иссечению в пределах очага поражения. Эффективно использование криотерапии. 11.10. ХЕЙЛИТ • Хейлит (cheilitis) — доброкачественное воспалительное заболевание губ. Различают две группы хейлитов: собственно хейлиты и симптоматические хейлиты. Группа собственно хейлитов объединяет самостоятельные заболевания губ различной этиологии. К ним относятся эксфолиативный хейлит, гландулярный хейлит, метеорологический и актинический хейлиты. Во вторую группу — симптоматических хейлитов — входят поражения губ, являющиеся симптомом заболеваний слизистой оболочки рта, кожи, общесоматических заболеваний. Группа симптоматических хейлитов включает атопический хейлит, экзематозный хейлит, контактный хейлит, макрохейлит при синдроме Мелькерсона—Розенталя. Эксфолиативный хейлит Эксфолиативный хейлит (cheilitis exfoliativa) — хроническое заболевание, при котором поражается только красная кайма губ. Впервые это заболевание было описано Stelwagon в 1900 г. под названием «персистирующая деск-
Рис. 11.53. Эксфолиативный хейлит (сухая форма). Прозрачные чешуйки с отстающими краями на сухой и почти неизмененной в цвете красной кайме губ. вамация губ». Позже Miculicz и Кыпте1 предложили название «эксфолиативный хейлит». Эксфолиативный хейлит чаще встречается у женщин в возрасте от 20 до 40 лет. Этиология и патогенез. Окончательно не изучены. Большинство исследователей считают, что в основе заболевания лежат нейрогенные факторы. У больных эксфолиатив-ным хейлитом выявлены различные варианты психоэмоциональных нарушений. Имеются данные о связи заболеваний щитовидной железы с эксфолиативным хейлитом. Отмечается роль генетической предрасположенности в возникновении эксфолиативного хейлита. Получены данные о возможной роли иммунологических факторов в патогенезе заболевания. Клиническая картина. Существуют две клинические формы эксфолиативного хейлита — сухая и экссудативная. Эксфолиативный хейлит имеет весьма характерную локализацию. Патологические изменения локализуются на красной кайме обеих губ или одной из них, причем поражается только часть красной каймы губ от линии Клейна до ее середины. Зона поражения имеет вид ленты протяженностью от одного угла рта до другого. Часть красной каймы губ, прилежащая к коже, а также углы рта остаются непоражен-
Рис. 11.54. Эксфолиативный хейлит (экссудативная форма). Обильное отложение чешуек с отстающими краями на гиперемированной и отечной красной кайме губ. ными. Процесс никогда не переходит на кожу и слизистую оболочку рта. Сухая форма характеризуется появлением застойной гиперемии на поверхности красной каймы губ, на которой в зоне поражения образуются сухие полупрозрачные слю-дообразные чешуйки серого или серовато-коричневого цвета, прикрепленные своим центром к красной кайме и несколько отстающие по краям (рис. 11.53). Губы сухие, постоянно шелушатся. Чешуйки довольно легко снимаются и под ними обнажается застойно-красная поверхность, но без образования эрозий. Через 5—7 дней чешуйки, напоминающие слюду, образуются вновь. Больные отмечают сухость губ и привычку постоянно скусывать чешуйки. Течение заболевания длительное, без склонности к ремиссии или самоизлечению. Сухая форма эксфолиативного хейлита может трансформироваться в экссудативную. Экссудативная форма эксфолиативного хейлита характеризуется выраженной болезненностью, отеком губы, гиперемией. В зоне Клейна образуется обилие чешуек и корок серовато-желтого или желто-коричневого цвета, которые покрывают пластом зону поражения от угла до угла рта (рис. 11.54). Иногда корки достигают значительных разме- ров и свисают с губы в виде фартука, создавая видимость поражения всей красной каймы. Однако полоска красной каймы губ, прилежащая к коже, а также углы рта остаются непораженными. После снятия корок обнажается ярко-гиперемированная поверхность губы без эрозий, что является отличительной чертой эксфолиативного хейлита. Больных с экссудативной формой эксфолиативного хейлита беспокоит чувство жжения, болезненность губ, особенно при смыкании, что затрудняет прием пищи, речь, поэтому рот у этих больных часто приоткрыт. Причиной выраженных экссудативных явлений считают резкое увеличение проницаемости капилляров. Под действием лечения экссудативная форма эксфолиативного хейлита может перейти в сухую. Патогистологически отмечаются акантоз, пара- и гиперкератоз. Характерно наличие большого количества светлых клеток в шиповатом слое эпителия, это клетки со сниженной метаболической активностью, в отличие от остальных клеток, активно функционирующих. Отмечаются разрыхление эпителиального слоя и образование в нем обширных щелей вследствие внутриклеточного лизиса, что способствует увеличению экссудации. Дифференциальная диагностика. Сухую форму эксфолиативного хейлита следует дифференцировать от: А метеорологического хейлита; А атопического хейлита; А контактного аллергического хейлита. При метеорологическом хейлите поражается вся поверхность красной каймы губ с более выраженными явлениями воспаления. Кроме того, при метеорологическом хейлите выявляется прямая зависимость его течения от действия различных метеорологических факторов. При атопическом хейлите поражается часть красной каймы, прилежащей к коже, углы рта. Зона красной каймы губ, примыкающая к слизистой оболочке, не поражается. Для атопического хейлита характерны лихенизация и смена периодов обострений ремиссиями, часто имеющими сезонный характер. Для контактного аллергического хейлита, в отличие от сухой формы эксфолиативного хейлита, характерно наличие эритемы в области контакта с аллергеном, а также быстрая ликвидация воспалительных явлений после устранения аллергена. Экссудативную форму эксфолиативного хейлита нужно дифференцировать от: ▲ экссудативной формы актинического хейлита; ▲ экзематозного хейлита; ▲ эрозивно-язвенной формы красной волчанки. При экссудативной форме актинического хейлита прослеживается связь с временем года; поражение захватывает всю поверхность красной каймы, отмечаются ее отечность и наличие эрозий. При экзематозном хейлите выражен полиморфизм высыпаний (эрозии, корки, пузырьки, трещины) с частой сменой элементов поражения, периодов обострений и ремиссии. Локализация поражения при экзематозном хейлите захватывает всю поверхность красной каймы губ с переходом на кожу лица. Эрозивно-язвенная форма красной волчанки, в отличие от экссудативной формы эксфолиативного хейлита, протекает со значительно выраженной эритемой, гиперкератозом, образованием эрозий и язв, рубцовой атрофией. Лечение. Терапия должна быть комплексной и иметь различия при сухой и экссудативной формах эксфолиативного хейлита. Важное значение в лечении отводится средствам воздействия на психоэмоциональную сферу. С этой целью больным назначают транквилизаторы: феназепам по 0,0005 г 3 раза в день, сибазон (седуксен, реланиум) по 0,005 г 3 раза в день или нейролептики: тиоридазин (меллерил, сонапакс) по 0,01 г 3 раза в день. Учитывая преобладание депрессивных реакций у больных с сухой формой эксфолиативного хейлита, им следует назначить антидепрессанты (амитрип-тилин, мелипрамин по 0,025 г 2 раза в день) и транквилизаторы: триоксазин по 0,03 г 3 раза в день, хлозепид (элениум) по 0,01 г 3 раза в день. Местно больным с сухой формой для смазывания губ рекомендуются индифферентные кремы «Восторг», «Спермацетовый», гигиеническая губная помада. При выявлении тиреотоксикоза необходимо провести лечение у эндокринолога. Для лечения больных с экссудативной формой эксфолиативного хейлита эффективно применение комплексной терапии, включающей воздействие пограничными лучами (излучение Букки), — по 2 Гр 2 раза в неделю, суммарная доза от 16 до 30 Гр. Перед каждым сеансом необходимо удалять корки с красной каймы, предпочтительнее их отмачивать 2% раствором борной кислоты. Указанное лечение хорошо сочетать с приемом препаратов, повышающих реактивность организма, например пирогенал, который вво- дят внутримышечно (начиная с 50 МПД и прибавляя по 100 МПД через день, доводят однократную дозу до 1000— 1500 МПД). Больным с экссудативной формой эксфолиатив-ного хейлита нужно проводить 3—4 курса комплексного лечения с перерывом в 6—8 мес. Для ликвидации отека, болезненности, жжения при экссудативной форме эксфолиативного хейлита успешно применяется метод рефлексотерапии. Следует помнить и о роли психотерапевтических методов, являющихся эффективными в лечении эксфолиативного хейлита. Гландулярный хейлит • Гландулярный хейлит (cheilitis glandularis) — заболевание губы, преимущественно нижней, развивается вследствие гиперплазии, гиперфункции, а иногда гетеротопии слюнных желез в области красной каймы губ и переходной зоне (зона Клейна). Выделяют первичный и вторичный гландулярный хейлит. Развитие первичного гландулярного хейлита связано с врожденной аномалией слюнных желез. Вторичный гландулярный хейлит развивается, как правило, на фоне различных заболеваний с локализацией на губах (красный плоский лишай, лейкоплакия и др.). Этиология. В этиологии первичного гландулярного хейлита ведущая роль отводится наследственным аномалиям нижней губы с гиперплазией, гетеротопией и избыточной секрецией мелких слюнных желез, которые под влиянием неблагоприятных раздражающих факторов (зубной камень, разрушенные зубы, острые края зубов, заболевания паро-донта и др.) начинают интенсивно продуцировать слюну. Вторичный гландулярный хейлит является следствием хронических воспалительных процессов на красной кайме губы. В результате воспалительный инфильтрат при лейкоплакии, красной волчанке и других заболеваниях с локализацией на губах вызывает раздражение, гиперплазию и гиперфункцию железистой ткани. Отмечаются увеличение секреции, мацерация губы и инфицирование. Однако эти явления развиваются лишь у некоторых людей. Клиническая картина. Гландулярный хейлит развивается преимущественно у лиц в возрасте старше 50 лет. У мужчин первичный гландулярный хейлит обнаруживается в 2 раза чаще, чем у женщин. Нижняя губа в два раза чаще поражается, чем верхняя.
Рис. 11.55. Простой гландулярный хейлит. На слегка гиперемированной слизистой оболочке нижней губы видны капельки слюны (симптом «капель росы»), Гландулярный хейлит имеет типичную клиническую картину. В области перехода слизистой оболочки в красную кайму губы, а иногда на красной кайме видны расширенные устья слюнных желез в виде красных точек, из которых выделяются капли слюны — симптом «капель росы» (рис. 11.55). Иногда вокруг устьев слюнных желез развивается лейкоплакия в виде колец, а в некоторых случаях красная кайма губы ороговевает на большом протяжении. Вследствие частого увлажнения губы слюной и испарения последней развивается сухость красной каймы губ, появляются мацерации, трещины и эрозии. В последующем слизистая оболочка и красная кайма могут постепенно орогове-вать. Вначале это происходит вокруг устьев выводных протоков слюнных желез, а затем диффузно. При длительном течении гландулярного хейлита вследствие постоянного раздражения губы с появлением трещин, очагов гиперкератоза возможно неблагоприятное его течение с развитием предраковых поражений. В результате проникновения в расширенные протоки слюнных желез пиогенной инфекции гландулярный хейлит может перейти в гнойную форму. Она характеризуется болезненностью, отечностью губы, которая покрыта толстыми корками желто-зеленого или буро-черного цвета. Из расширенных протоков слюнных желез гнойное выделение, вокруг них локализуются трещины, эрозии. Иногда устья выводных протоков желез могут быть закупорены гнойным экссудатом, что приводит к множественному или одиночному абсцедированию. Диагностика. Клинические проявления гландулярного хейлита настолько характерны, что диагностика, как правило, не вызывает затруднений. При патогистологическом обследовании выявляется гипертрофия слюнных желез с небольшой воспалительной инфильтрацией, в основном вокруг их выводных протоков. У некоторых больных в эпителии наблюдаются акантоз и паракератоз. Лечение. Для лечения первичного гландулярного хейлита используют противовоспалительные мази (преднизолоно-вая, гидрокортизоновая, нафталанная и др.). Применяют электрокоагуляцию или иссечение гипертрофированных слюнных желез. Лечение вторичного гландулярного хейлита предусматривает в первую очередь лечение основного заболевания, его вызвавшего, местно проводится противовоспалительная терапия. Прогноз. При гландулярном хейлите прогноз благоприятный, однако в случае отсутствия своевременного и эффективного лечения на его фоне возможно развитие предраковых заболеваний.
|
||||||||||||
|
Последнее изменение этой страницы: 2017-02-17; просмотров: 179; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.144.12.205 (0.084 с.) |