Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Профессора ноу впо сми «реавиз» А. А. ДевяткинаСодержание книги
Поиск на нашем сайте
Управление и экономика Здравоохранения Учебно-методическое пособие Под редакцией Доктора медицинских наук, Профессора НОУ ВПО СМИ «РеаВиЗ» А.А.Девяткина Самара 2009
УДК 614.(075.8)
Рецензенты: – доцент, кандидат медицинских наук Р.Ф. Бакчеева; – кандидат медицинских наук М.В. Родимова.
Управление и экономика здравоохранения: Учебно-методическое пособие для студентов, обучающихся по специальностям «Лечебное дело», «Стоматология» и «Сестринское дело» очной, очно-заочной и заочной форм обучения / Под редакцией доктора медицинских наук, профессора НОУ ВПО СМИ «РеаВиЗ» А.А.Девяткина. – Самара: НОУ ВПО СМИ «РеаВиЗ», 2009. – 142 с.: 30 ил.
УДК 614.(075.8)
Настоящее учебно-методическое пособие основывается на сведениях фундаментальных учебных изданий, рекомендованных Учебно- методическим объединением по медицинскому и фармацевтическому образованию вузов России («Общественное здоровье и здравоохранение»: учебник (проф. Миняев В.А., проф. Вишняков Н.И., 2006); «Общественное здоровье и здравоохранение»: учебник (акад. Лисицын Ю.П., 2007); «Основы экономики здравоохранения: учебное пособие (проф. Вишняков Н.И., проф. Миняев В.А., 2008).
В пособии также представлены результаты реализации Приоритетного Национального проекта «Здоровье» в ведущих ЛПУ Самарской области.
Ó Колл. авт.-сост. / Под ред. А.А.Девяткина, 2009 Ó НОУ ВПО СМИ «РеаВиЗ», 2009
Коллектив авторов-составителей / Под редакцией профессора А.А. Девяткина: А.А. Супильников – проректор по научной деятельности и организационной работе, кандидат медицинских наук, доцент НОУ ВПО СМИ «РеаВиЗ»; Е.Ю. Сырцова – заведующая учебно-методическим отделом, кандидат медицинских наук, доцент НОУ ВПО СМИ «РеаВиЗ»; А.В. Чигарева – заведующая отделом координации научно-исследовательской работы НОУ ВПО СМИ «РеаВиЗ»; В.Г. Рахматуллина – заместитель директора ГОУ ДПО «Самарский областной центр повышения квалификации специалистов здравоохранения» по организационно-методической, учебной и научной работе, кандидат медицинских наук; Н.А. Петрова – заведующая организационно-методическим и информационным отделением ГОУ ДПО «Самарский областной центр повышения квалификации специалистов здравоохранения»; А.А. Гермизина – методист ГОУ ДПО «Самарский областной центр повышения квалификации специалистов здравоохранения»; М.И. Кантария – главный врач ММУ «Городская стоматологическая поликлиника №4» Департамента здравоохранения администрации г.о. Самара; Т.В. Лузанова – заместитель главного врача по лечебной работе ММУ «Городская стоматологическая поликлиника №4» Департамента здравоохранения администрации г.о. Самара; А.В. Чебыкин – заведующий отделением «Клиники позвоночника» (г.о. Самара), кандидат медицинских наук; Т.Н. Захарушкина – аудитор ООО «Самарский аудит»; О.Ю. Жук – заместитель главного врача по фармацевтической деятельности ММУ «Городская поликлиника №10» Департамента здравоохранения администрации г.о. Самара; И.Ю. Бударина – заместитель главного врача по педиатрии ММУ «Городская поликлиника №10» Департамента здравоохранения администрации г.о. Самара; О.В. Виноградова – руководитель Центра медико-социальной реабилитации инвалидов при ММУ «Городская поликлиника №10» Департамента здравоохранения администрации г.о. Самара; О.В. Обуховская – директор-главный врач Самарского филиала ООО «Медицинская корпорация «МЕДКОРП» (группа «Ренессанс-страхование»); Д.Ю. Шипунов – заместитель главного врача по медицинской части НУЗ «Дорожная стоматологическая поликлиника ОАО «Российские железные дороги» (г.о. Самара); И.А. Немченко – главный врач ММУ «Медико-санитарная часть №14» Департамента здравоохранения администрации г.о. Самара, кандидат медицинских наук; М.В. Трифонова – врач-офтальмолог ММУ «Медико-санитарная часть №14» Департамента здравоохранения администрации г.о. Самара.
Оглавление
Тема №1. Приоритетный Национальный проект «Здоровье». Экономика здравоохранения: основные понятия и категории. Маркетинг здравоохранения – социальный маркетинг Экономика здравоохранения. Основные понятия и категории Экономика здравоохранения − это отраслевая экономическая наука. Экономика здравоохранения изучает условия и факторы, обеспечивающие максимальное удовлетворение потребностей населения в товарах и услугах, необходимых для сохранения, укрепления, восстановления здоровья, при минимальных затратах. Экономисты изучают влияние здоровья населения на экономическое развитие страны, регионов, производство и т. д., а также экономический эффект лечебно- профилактического обслуживания, профилактики, диагностики, лечения, реабилитации, ликвидации заболеваний, снижения нетрудоспособности и смертности, новых методов, технологий, организационных мероприятий, программ и т.д. Различают медицинскую, социальную и экономическую эффективность. Медицинская эффективность — это степень достижения поставленных задач в области профилактики, диагностики, лечения, реабилитации, т.е. основных видов медицинской деятельности. ВОЗ рассматривает медицинскую эффективность как один из аспектов качества медицинского обслуживания наряду с адекватностью, экономичностью и научно-техническим уровнем. Социальная эффективность имеет более широкий смысл, хотя она тесно и непосредственно связана с медицинской эффективностью. Социальная эффективность характеризуется динамикой общественного здоровья. Критериями социальной эффективности являются основные показатели общественного здоровья (рождаемость, смертность, естественный прирост населения и др.). Экономическая эффективность определяется соотношением эффекта (результата) и затрат. Анализ экономической эффективности необходим для управления здравоохранением в условиях ограниченных ресурсов, когда требуется достижение максимального результата при минимальных затратах. В определенных случаях медицинские мероприятия могут быть экономически невыгодны, но их проведение оправдано высоким медицинским и социальным эффектом. Примером таких мер может служить применение аппарата «искусственная почка». Общество, государство вкладывают в здравоохранение, в осуществление профилактики, диагностики, лечения и реабилитации определенные средства. Больших затрат требуют содержание и обслуживание нетрудоспособных граждан, общество несет экономические потери в связи с заболеваемостью, травматизмом, временной нетрудоспособностью по состоянию здоровья, в связи с уходом за больными и карантином, стойкой нетрудоспособностью (инвалидностью), преждевременной смертью. Эти экономические потери можно оценить в денежных единицах. Вкладываются средства в социальные и медицинские мероприятия с целью добиться улучшения здоровья населения, предотвратить экономический ущерб при экономической эффективности здравоохранения. Результат (экономический эффект) проводимых мероприятий отражен в понятии предотвращенный экономический ущерб. Предотвращенный экономический ущерб — это разница между экономическим ущербом до и после проведения мероприятий, направленных на улучшение здоровья населения, снижение заболеваемости, травматизма, нетрудоспособности, предотвращение преждевременной смерти и т.д. Для расчета экономической эффективности в системе здравоохранения используются формулы: Экономическая эффективность = Результат/Затраты Экономическая эффективность = Предотвращенный экономический ущерб (результат, эффект)/Затраты. Затраты — выраженная в денежных единицах стоимость мероприятий по улучшению здоровья населения. Предотвращенный экономический ущерб (результат, эффект)= Экономический ущерб (до проведения мероприятий) — Экономический ущерб (после проведения мероприятий). Так как основа экономики здравоохранения — рациональное использование ограниченных ресурсов, получение максимального результата (эффекта) при минимальных затратах, в центре внимания остается анализ экономической эффективности системы здравоохранения в целом, деятельности отдельных ее отраслей и подотраслей, учреждений, подразделений, специалистов, а также комплексных программ и мероприятий в сфере здравоохранения. В экономике здравоохранения используются общеэкономические понятия цена, прибыль, рентабельность и др. К числу основных категорий экономики относятся также стоимость. Материальные потребности общества, т.е. материальные потребности его составляющих, безграничны, а экономические ресурсы, т.е. средства для производства товаров и услуг, ограничены. В области здравоохранения это означает, что потребности людей в товарах и услугах для сохранения и укрепления здоровья, для профилактики, диагностики, лечения и реабилитации достаточно велики и продолжают расти, а финансовые и материально-технические ресурсы для их удовлетворения недостаточны. В соответствии с развернутым определением рыночная экономика — совокупность хозяйственных отношений в обществе, регулируемых рыночным механизмом. В рыночной экономике координация хозяйственной жизни и управление ею осуществляются через систему рынков, цен, прибылей и убытков в условиях конкуренции. Эта система сама определяет, что производить (спрос), как производить (предложение), для кого производить (для тех, кто располагает большим доходом). В результате достигаются эффективное использование ограниченных ресурсов, оптимальные структурные пропорции и объем производства товаров и услуг, выбирается такой способ производства, который обеспечивает минимизацию издержек и максимальные прибыли. Вмешательство государства в экономическую жизнь, в ее регулирование и контроль либо вообще отсутствует, либо чрезвычайно мало. Однако чистой рыночной экономики, где автоматически достигается эффективное решение основных экономических проблем, в принципе не существует. К этой модели приближается экономика свободной конкуренции и в определенной мере современная либеральная рыночная экономика. В реально существующей рыночной экономике возникает ряд отклонений от абстрактной модели. Кроме того, ряд проблем «чистая» рыночная экономика в принципе решить не может. Это комплекс социальных проблем (образование, культура, здравоохранение, содержание безработных, поддержка малоимущих и т.п.), охрана природы, развитие фундаментальных наук. Для координации хозяйственной жизни и управления ею используются не только механизмы рынка, но и государственное регулирование через налоги и правительственные расходы (расходная часть бюджета), денежно-кредитная политика, регулирование доходов, социальная, антимонопольная и внешнеэкономическая политика. Эти проблемы наиболее эффективно решаются в странах с социальной (социально-ориентированной) рыночной экономикой. Однако вмешательство государства в экономическую жизнь возможно лишь до определенного предела, за которым экономика перестает быть рыночной. Правительство в условиях рыночной экономики устанавливает правила экономического поведения организаций и отдельных людей, но в собственно экономическую их деятельность не вмешивается, не нарушает звенья рыночного механизма, предоставляя ему возможность в основном определять цены и направления использования ресурсов. Кадровое обеспечение Кадровое обеспечение должно соответствовать расчетным нормам планирования числа должностей, которые рассчитываются по численности населения, показателям его здоровья и, в первую очередь, по заболеваемости, а также по числу и мощности учреждений здравоохранения на расчетный год или планируемый период. При планировании развития здравоохранения в СССР на каждый планируемый период утверждался норматив потребности в медицинских кадрах. Так, на 1986-1990 гг. Минздравом СССР были утверждены нормативы обеспеченности на 10 000 населения врачами — 43,9; медсестрами — 152,7; провизорами — 4,7 и фармацевтами — 5,2. Соотношение врачей и медсестер планировалось довести до 1:3,5. В РФ на 10 000 населения в послевоенные годы было 38-45 врачей, 95-100 медсестер. Численность работающих в здравоохранении по отношению ко всем занятым в народном хозяйстве России продолжает увеличиваться и составляет в настоящее время около 6%, так как постоянно растущее обеспечение населения медицинской помощью, повышение качества диагностики и лечения требуют все больших трудовых затрат. Оснащение лечебно-профилактических учреждений современным медицинским оборудованием и аппаратурой требует привлечения специалистов смежных отраслей — инженеров, техников, физиков, химиков, программистов и др. Возрастает потребность и в специалистах экономического профиля — менеджерах, в связи с развитием медицинского страхования и рынка медицинских услуг. По обеспеченности населения врачами наша страна несколько десятилетий опережает развитые зарубежные страны. В два последних десятилетия отмечается тенденция некоторого роста врачей (557,7 тыс. в системе Минздрава в 1985 г., или 12,7 на 10 000 человек населения в 2005 г.). Необходимым условием эффективного функционирования системы здравоохранения и соответствующего качества медицинской помощи является достаточное число квалифицированного сестринского персонала. Аттестация, как правило, проводится по месту нахождения комиссии. Квалификационная категория, присвоенная специалисту, действительна в течение 5 лет со дня издания приказа органа (учреждения) здравоохранения о присвоении квалификационной категории. Введение всеобъемлющей Государственной системы лицензирования и аккредитации медицинских вузов и факультетов является важнейшей задачей на ближайшие годы. Специальность «врач общей практики (семейный врач)» внесена в номенклатуру врачебных специальностей, а соответствующая должность — в номенклатуру врачебных должностей учреждений здравоохранения. До сих пор, однако, подготовка таких врачей идет недостаточно интенсивно. В 2005 г. всего было зарегистрировано 4001 врача ОВП. На 2007 г. Было намечено увеличить их число на 3000 человек. Обилие социальных проблем, влияющих на формирование здоровья населения, особенно незащищенных социальных групп (инвалиды, одинокие престарелые, длительно и часто болеющие, социально дезадаптированные лица и др.), выдвинуло новые задачи перед подготовкой специалистов по социальной работе; создаются условия для подготовки медико-социальных работников. Назрела необходимость в подготовке врачей и медсестер-менеджеров, экономистов, медицинских психологов, программистов и др. В соответствии с решениями Коллегии Минздрава РФ (март 2001 г.), посвященной ходу реализации «Концепции развития здравоохранения и медицинской науки и задачам на 2001-2005 гг. и на период до 2010 г.», в ближайшей перспективе необходим пересмотр номенклатуры (классификатора) специальностей в ЛПУ с целью расширения подготовки специалистов по основным специальностям (врач общего профиля, терапия, педиатрия, акушерство и гинекология, хирургия и пр.) для обеспечения первичного звена здравоохранения и подготовки узких специалистов только после соответствующей подготовки по основным специальностям и в строгом соответствии с запросами практического здравоохранения, гарантирующими их трудоустройство. Готовность средних медицинских работников к внедрению накопительной системы повышения квалификации, как фактор, улучшающий качество организации оказания медико-санитарной помощи населению (на примере Самарской области) Актуальность проблемы Система дополнительного профессионального образования средних медицинских работников является одной из основополагающих систем, обеспечивающих практическое здравоохранение высокопрофессиональными кадрами. В настоящее время подготовка высокопрофессиональных кадров средних медицинских работников приобретает еще большую актуальность в связи с реформой российского здравоохранения в рамках «Концепции развития здравоохранения и социальной защиты населения Самарской области до 2020 года», направленной на совершенствование качества оказания медико-санитарной помощи населению. Однако, действующая система профессионального последипломного образования средних медицинских работников, в соответствии с которой они должны проходить последипломное обучение 1 раз в 5 лет, этим требованиям уже не отвечает. Такая система обучения не успевает за потребностями здравоохранения в грамотных специалистах среднего звена, готовых самостоятельно принимать решения в пределах своей компетенции. Повышение квалификации должно быть ежегодным и непрерывным, что возможно лишь в форме контролируемого непрерывного самообразования (Ястребова Е.А., Ткаченко Е.Г., 2007). Наиболее перспективным направлением реформирования в системе повышения квалификации является внедрение накопительной системы зачета часов. Внедрению накопительной системы в практику образования был посвящен целый ряд статей в профессиональных журналах (Рябчикова Т.В., Сопина З.Е., 2005; Туркина Н.В. и др., 2005; Бахтина И.С., 2006; Бахтина И.С., Самойленко В.В., 2007; Ястребова Е.А., Ткаченко Е.Г., 2007). Накопительная система (НС) — представляет собой систему зачетных баллов для обучающегося по результатам накопления объема знаний и умений, выраженных в часах (до 50% от объема учебных часов), которая повышает и совершенствует теоретические знания и практические умения слушателя в пределах конкретной образовательной программы (Рябчикова Т.В., Сопина З.Е., 2005). В рамках работы российско-канадского проекта РОКСИ были определены виды и формы деятельности медицинских работников, которые могут быть рассмотрены как повышение квалификации (Бахтина И.С., Самойленко В.В., 2007): · подготовка доклада и/или выступление на конференции; · публикации в профессиональном периодическом издании по профессиональным проблемам; · проектная деятельность по совершенствованию сестринской практики; · участие в профессиональных конкурсах; · работа в качестве эксперта по оценке деятельности сестринского персонала; · разработка учебно-методических материалов для использования в сестринской практике; · разработка технологий сестринской деятельности; · участие в работе школ здоровья для пациентов по различным клиническим направлениям. Использование данной образовательной технологии имеет высокую экономическую рентабельность для ЛПУ: · во-первых, специалист не оставляет место работы на длительный срок; · во-вторых, получаемый объем знаний соответствует потребностям конкретного медицинского учреждения. Основные преимущества НС для средних медицинских работников: · возможность свободно управлять своим временем; · выбирать интересующую тематику, форму проведения занятий; · в перспективе — выбирать учебное заведение (преподавателя). НС ориентирована на сформировавшихся специалистов, повышающих уже имеющуюся квалификацию, готовых и способных самостоятельно формировать свою образовательную траекторию и эффективно заниматься самообразованием. Таких специалистов, по данным исследователей, в масштабах страны насчитывается до 539000 (Бахтина И.С., Самойленко В.В., 2007). Стоит отметить, что внедрение НС не предполагает отмены существующей системы последипломного образования средних медицинских работников, а дает им право выбора способа повышения своей профессиональной компетентности. Дизайн исследования Цель исследования: определить готовность средних медицинских работников к внедрению накопительной системы повышения квалификации. База исследования: ГОУ ДПО «Самарский областной центр повышения квалификации специалистов здравоохранения». Совокупная выборка исследования: 546 средних медицинских работников, обучающихся на циклах повышения квалификации. Для проведения статистической обработки полученных результатов использована программа Microsoft Office Excel 2003.
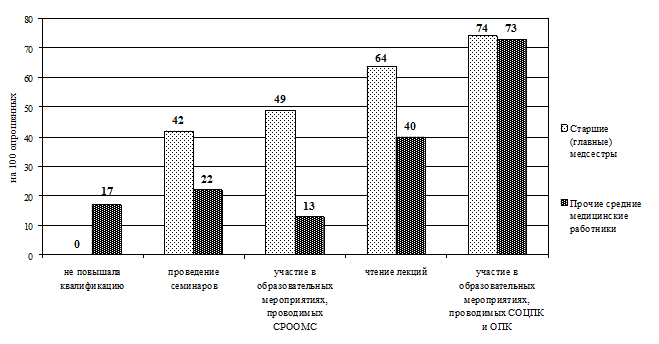
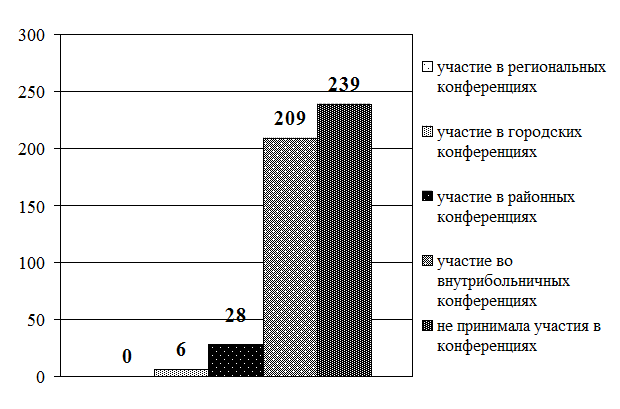
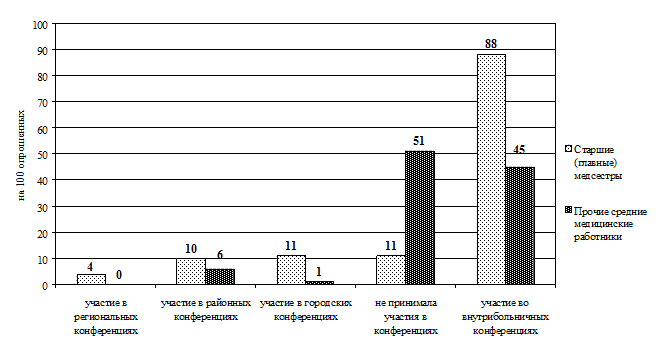
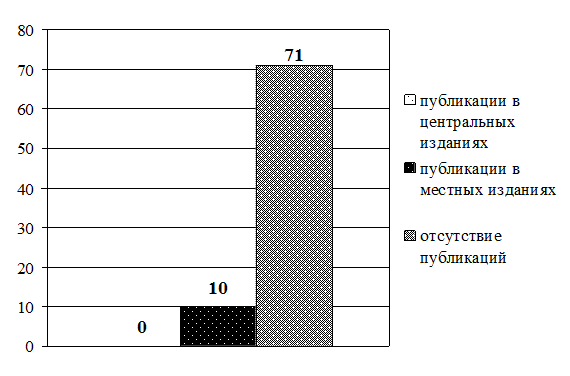
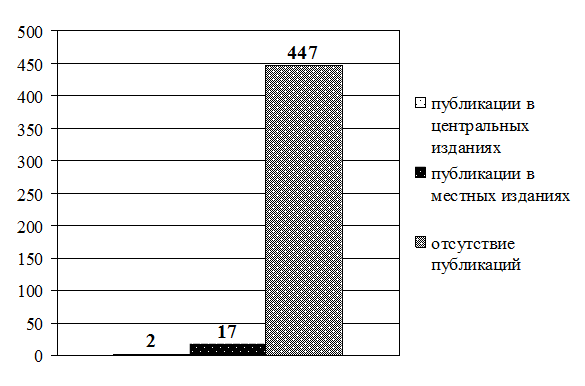
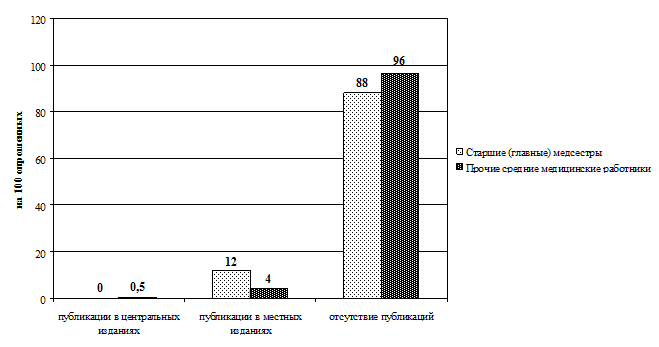
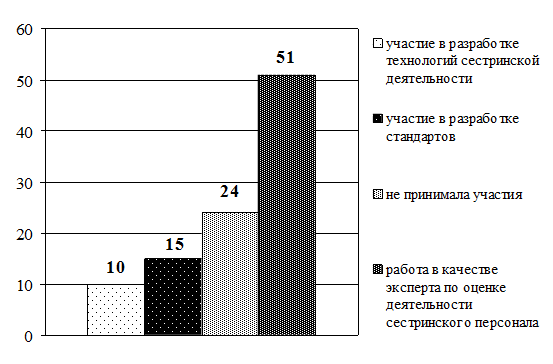
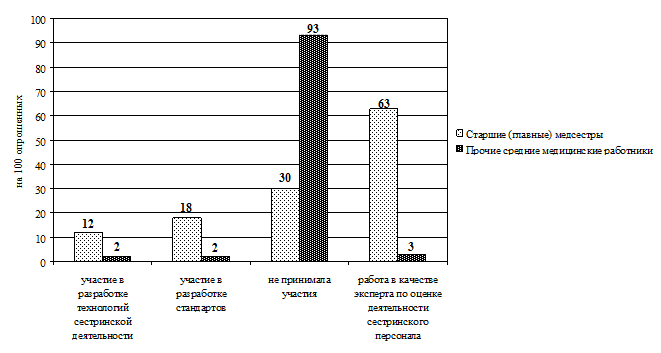
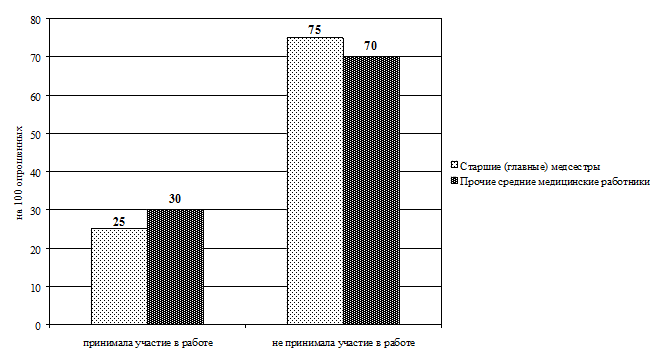
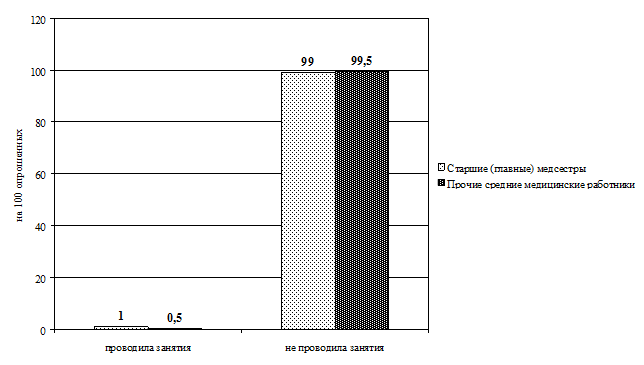
В ходе исследования сбор данных осуществлялся методом анкетирования (прил. 3.1). В содержание анкеты включены 2 блока вопросов. В первом блоке респондентам предложили указать должность, образование, стаж работы (по специальности и должности). Во второй блок включены вопросы о способах повышения профессиональной компетентности за последние 5 лет (мероприятия, которые предлагаются для набора вариативных часов). Выводы Таким образом, проведенный анализ готовности средних медицинских работников к внедрению накопительной системы повышения квалификации показал: 1. Приоритетным способом повышения квалификации по-прежнему остается обучение на циклах специализации и усовершенствования в СОЦПК и ОПК области (в обеих выборках). 2. Из образовательных мероприятий, предложенных разработчиками НС в качестве «источника» набора вариативных часов, на практике чаще (более 40% респондентов) использовались: · старшими (главными) медсестрами — участие во внутрибольничных профессиональных конференциях (88%), чтение лекций (64%), работа в качестве эксперта по оценке деятельности сестринского персонала (63%), участие в образовательных мероприятиях, проводимых СРООМС (49%), проведение семинаров (42%); · прочими средними медицинскими работниками — участие во внутрибольничных профессиональных конференциях (45%), чтение лекций (40%). 3. Основная часть респондентов (более 50%) не принимает участия: · старшие (главные) медсестры — в конкурсах профессионального мастерства (60%), в работе школ здоровья для пациентов (75%), в публикации материалов в профессиональных изданиях (88%), в разработке учебно-методических и нормативных материалов по проблемам сестринской практики (99%), в проведении занятий с сестринским персоналом (99%); · прочие средние медицинские работники — не принимали участия в профессиональных конференциях (51%), в работе школ здоровья для пациентов (70%), конкурсах профессионального мастерства (73%), разработке проектов и программ в сфере медицины (93%), публикации материалов в профессиональных изданиях (96%), разработке учебно-методических и нормативных материалов по проблемам сестринской практики (97%), проведении занятий с сестринским персоналом (99,5%). Практические рекомендации Готовность средних медицинских работников к внедрению накопительной системы повышения квалификации характеризуется на сегодняшний день ниже целевого уровня. Возможно, это связано с отсутствием в настоящее время нормативной базы и организационно-методических подходов к новой форме повышения квалификации средних медицинских работников. Поскольку старшие (главные) медицинские сестры участвуют в большем количестве образовательных мероприятий, предложенных разработчиками НС в качестве «источника» набора вариативных часов, то внедрение нового способа повышения квалификации целесообразно начинать с этой группы средних медицинских работников, что подтверждается результатами экспериментов в Смоленской области (Туркина Н.В. и др. 2005) и Санкт-Петербурге (Бахтина И.С., Самойленко В.В., 2007).
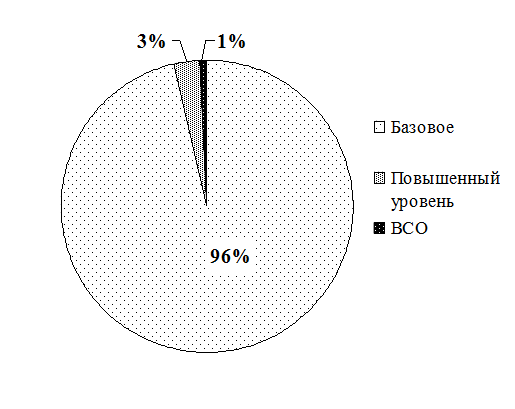
Рис. 3.1. Распределение старших (главных) медицинских сестер по уровню образования (в %)
Рис. 3.2. Распределение прочих средних медицинских работников по уровню образования (в %)
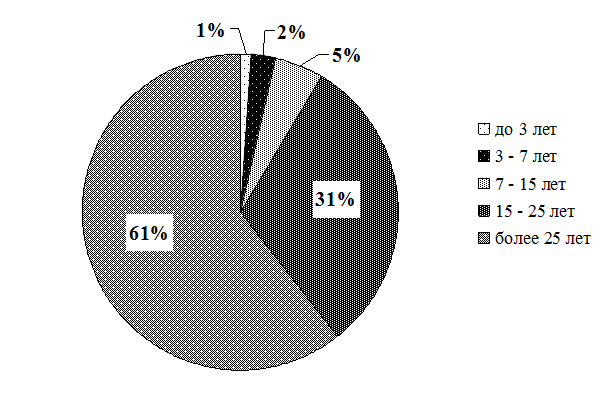
Рис. 3.3. Распределение старших (главных) медицинских сестер по стажу по специальности (в %)
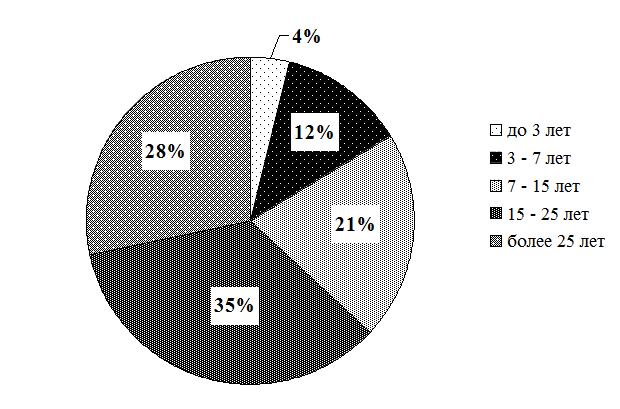
Рис. 3.4. Распределение прочих средних медицинских работников по стажу по специальности (в %)
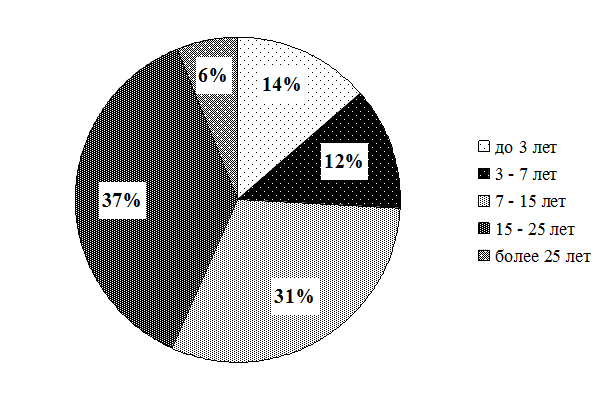
Рис. 3.5. Распределение старших (главных) медицинских сестер по стажу по должности (в %)
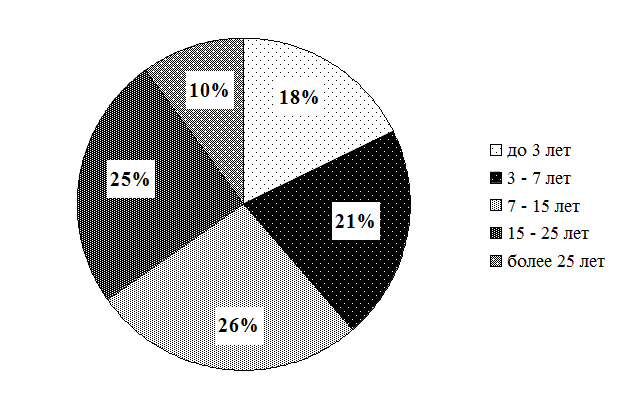
Рис. 3.6. Распределение прочих средних медицинских работников по стажу по должности (в %)
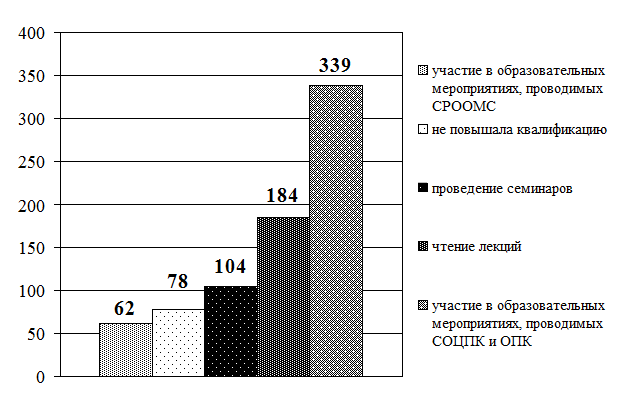
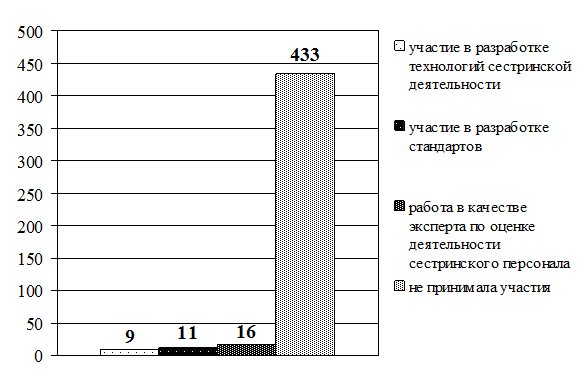
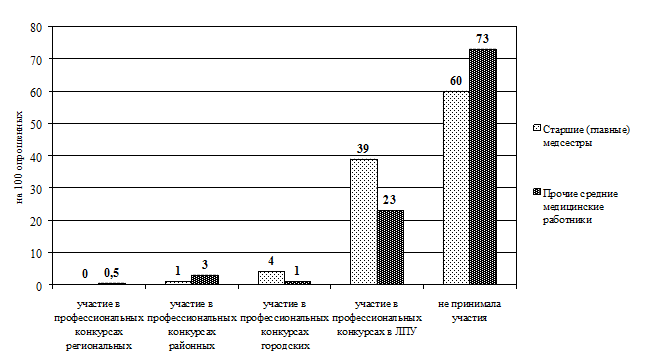
Рис. 3.7. Распределение старших (главных) медицинских сестер по способам повышения квалификации (в абсолютных величинах)
Рис. 3.8. Распределение прочих средних медицинских работников по способам повышения квалификации (в абсолютных величинах)
Рис. 3.9. Сравнительное распределение средних медицинских работников по способам повышения квалификации (в интенсивных показателях)
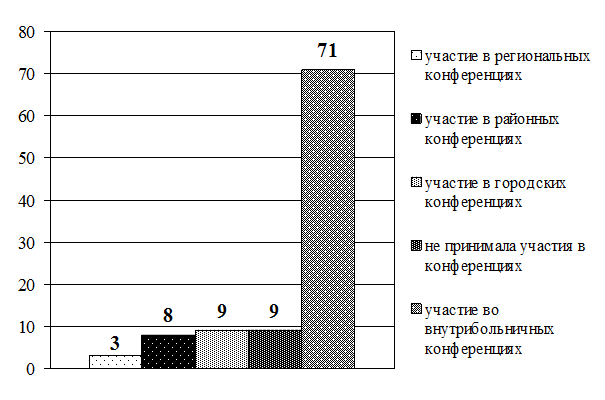
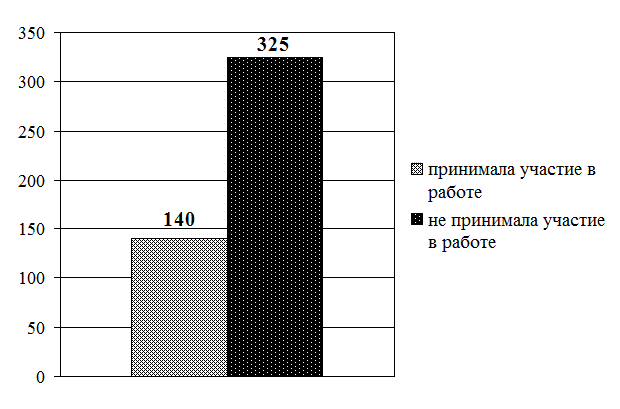
Рис. 3.10. Распределение старших (главных) медицинских сестер по участию в профессиональных конференциях (в абсолютных величинах)
Рис. 3.11. Распределение прочих средних медицинских работников по участию в профессиональных конференциях (в абсолютных величинах)
Рис. 3.12. Сравнительное распределение средних медицинских работников по участию в профессиональных конференциях (в интенсивных показателях)
Рис. 3.13. Распределение старших (главных) медицинских сестер по наличию публикаций в профессиональных изданиях (в абсолютных величинах)
Рис. 3.14. Распределение прочих средних медицинских работников по наличию публикаций в профессиональных изданиях (в абсолютных величинах)
Рис. 3.15. Сравнительное распределение средних медицинских работников по наличию публикаций в профессиональных изданиях (в интенсивных показателях)
Рис. 3.16. Распределение старших (главных) медицинских сестер по участию в разработке проектов и программ в сфере медицины (в абсолютных величинах)
Рис. 3.17. Распределение прочих средних медицинских работников по участию в разработке проектов и программ в сфере медицины (в абсолютных величинах)
Рис. 3.18. Сравнительное распределение средних медицинских работников по участию в разработке проектов и программ в сфере медицины (в интенсивных показателях)
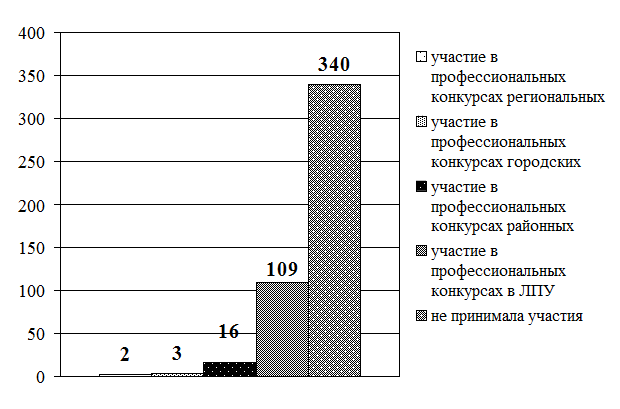
Рис. 3.19. Распределение старших (главных) медицинских сестер по участию в профессиональных конкурсах (в абсолютных величинах)
Рис. 3.20. Распределение прочих средних медицинских работников по участию в профессиональных конкурсах (в абсолютных величинах)
Рис. 3.21. Сравнительное распределение средних медицинских работников по участию в профессиональных конкурсах (в интенсивных показателях)
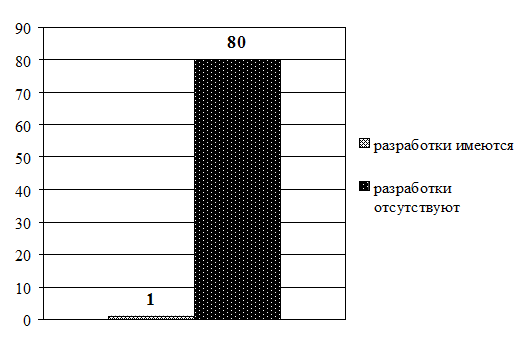
Рис. 3.22. Распределение старших (главных) медицинских сестер по участию в разработке учебно-методических и нормативных материалов по проблемам сестринской практики (в абсолютных величинах)
Рис. 3.23. Распределение прочих средних медицинских работников по участию в разработке учебно-методических и нормативных материалов по проблемам сестринской практики (в абсолютных величинах)
Рис. 3.24. Сравнительное распределение средних медицинских работников по участию в разработке учебно-методических и нормативных материалов по проблемам сестринской практики (в интенсивных показателях)
Рис. 3.25. Распределение старших (главных) медицинских сестер по участию в работе школ здоровья для пациентов (в абсолютных величинах)
Рис. 3.26. Распределение прочих средних медицинских работников по участию в работе школ здоровья для пациентов (в абсолютных величинах)
Рис. 3.27. Сравнительное распределение средних медицинских работников по участию в работе школ здоровья для пациентов (в интенсивных показателях)
Рис. 3.28. Распределение старших (главных) медицинских сестер по проведению занятий с сестринским персоналом (в абсолютных величинах)
Рис. 3.29. Распределение прочих средних медицинских работников по проведению занятий с сестринским персоналом (в абсолютных величинах)
Рис. 3.30. Сравнительное распределение средних медицинских работников по проведению занятий с сестринским персоналом (в интенсивных показателях)
Приложение 3.1 Анкета Таблица 4.1 Сравнительный анализ основных отличительных особенностей обязательного и добровольного медицинского страхования
Следует напомнить, что возрождение системы социального страхования и медицинского страхования как его части, существовавших до 1919 г., началось в связи с новой экономической политикой (НЭП). Появление в период НЭПа различных форм собственности средств производства потребовало новых подходов к социальному страхованию. Постановлениями СНК 1921-1923 гг. были определены страховые взносы работодателей различных форм собственности по отдельным видам социального страхования. Размер страхового взноса по всем, кроме безработицы, видам страхования зависел от опасности и вредности производства. В 1922 г., например, этот взнос составлял от 21 до 28,5% оплаты труда, в которую включались все виды выплат. Целевой взнос на больничное (медицинское) страхование составлял в этот период в зависимости от вредности производства от 5,5 до 7% фонда оплаты труда. Для государственных учреждений взнос был меньше, он составлял на все виды социального страхования 12% фонда оплаты труда, а на медицинское страхование — 3%. Установленные законом взносы на лечебную помощь передавались непосредственно органам здравоохранения: 10% Наркомздраву и 90% непосредственно губернским и местным органам для улучшения медицинской помощи застрахованным. По расчетам страховые взносы могли обеспечить в 1925 г. около 1/4 средств, необходимых для медицинского обслуживания застрахованных, а реально они давали лишь 1/8 средств, так как удавалось получить лишь 35-40% запланированных сумм. Таким образом, в период НЭПа в России обязательное медицинское страхование было реальным дополнительным источником финансирования здравоохранения при сохранении государственного финансирования, как основного. После окончания НЭПа отдельные элементы медицинского страхования продолжали существовать в советской системе социального страхования, за счет страховых средств частично финансировались санаторно-курортное лечение, отдельные виды профилактический и оздоровительной работы на промышленных предприятиях, но система медицинского страхования в том виде, как она была создана после 1991 г., отсутствовала. В настоящее время созданы необходимые правовые основы для введения медицинского страхования в России. Они включают следующие важнейшие документы: · Конституция (основной закон) Российской Федерации; · Основы законодательства Российской Федерации об охране здоровья граждан; · Закон РФ «О медицинском страховании граждан в РФ» от 28.06.91 № 1499-1; · Закон РФ от 02.04.1993 №4741-1 (с изм. от 29.12.2006) «О внесении изменений и дополнений в Закон РСФСР «О медицинском страховании граждан в РСФСР»; · Федеральный закон от 29.05.2002 №57-ФЗ (ред. от 26.11.2008) «О внесении изменений и дополнений в часть вторую Налогового кодекса Российской Федерации и в отдельные законодательные акты Российской Федерации» (принят ГД ФС РФ 24.05.2002); · Федеральный закон от 23.12.2003 №185-ФЗ «О внесении изменений в законодательные акты Российской Федерации в части совершенствования процедур госуда
|
||||||||||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-04-26; просмотров: 313; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.138.179.120 (0.012 с.) |