Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Обзорную рентгеноскопию или рентгенографию брюшной полости.Содержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте Травма живота
Киров 2005 г.
УДК 617.55-001 ББК 54.58 У699 Печатается по решению центрального методического Совета Кировской государственной медицинской академии от «___»___________200_ года (протокол №____). Травма живота: учебное пособие для студентов медицинских вузов / сост. В. А. Бахтин, В. А. Янченко. – Киров: Кировская государственная медицинская академия, 2005.- 64 с.
В учебном пособии представлены общие сведения о травме живота, приведена современная классификация, освещены основные вопросы диагностики и лечения абдоминальной травмы. Рассмотрены специальные методы диагностики травм живота с повреждением органов брюшной полости; выделены особенности клиники, диагностики и тактики лечения повреждений полых и паренхиматозных органов брюшной полости и забрюшинного пространства.
Рецензент: Заведующий кафедрой хирургии ИПО Кировской ГМА чл.-корр. РАМН, профессор В.А.Журавлев
@Бахтин В.А., Янченко В.А. - Киров, 2005 г.
Оглавление 2. КЛАССИФИКАЦИЯ ТРАВМ ЖИВОТА.. 5 3. ОБЩИЕ ВОПРОСЫ ДИАГНОСТИКИ ТРАВМ ЖИВОТА. 6 4. ЛАБОРАТОРНЫЕ МЕТОДЫ ДИАГНОСТИКИ. 12 5. АБДОМИНАЛЬНЫЙ ТРАВМАТИЧЕСКИЙ ШОК. 13 6. ПОВРЕЖДЕНИЯ ПОЛЫХ ОРГАНОВ.. 16 6.1 Повреждения желудка и ДПК. 18 6.2 Повреждения тонкой кишки. 21 6.3 Повреждения толстой кишки. 24 8. ПОВРЕЖДЕНИЯ ПАРЕНХИМАТОЗНЫХ ОРГАНОВ.. 29 8.1 Повреждения печени. 30 8.2 Повреждения селезенки. 35 7.3 Повреждения поджелудочной железы. 39 8. ПОВРЕЖДЕНИЯ БРЫЖЕЙКИ И САЛЬНИКА. 43 9. ЗАБРЮШИННЫЕ КРОВОИЗЛИЯНИЯ. 43 10. ПОВРЕЖДЕНИЯ ДИАФРАГМЫ... 44 11. КОНТРОЛЬНЫЕ ВОПРОСЫ. 46 12. ТЕСТЫ И СИТУАЦИОННЫЕ ЗАДАЧИ.. 47 13. ЛИТЕРАТУРА.. 58 14. ПРИЛОЖЕНИЕ….……………………………………………………59
ПРЕДИСЛОВИЕ Конец 20 века характеризуется возрастанием конфликтов, сопровождающихся большими санитарными потерями от различных видов огнестрельного оружия. По данным ВОЗ травматизм стал третьей по частоте причиной смерти населения (после сердечно-сосудистых и онкологических заболеваний), причем в развитых странах он занимает второе место в возрастной категории 15 – 35 лет. В структуре травмы мирного времени повреждения живота составляют от 3 до 10%, лишь у 15-20% пострадавших повреждения являются изолированными, а у 80-85% они сочетаются с повреждениями других анатомических областей. Бытовая травма живота составляет в мирное время 66,2% всех абдоминальных повреждений, дорожно-транспортная - 15,8%, производственная - 8,6%, спортивная – 4,3%, сельскохозяйственная – 2,9%. Такой травматизм, охватывающий наиболее трудоспособный контингент (до 85% пострадавших - мужчины в возрасте 20-40 лет), сопровождается высокими показателями инвалидизации и летальности. При повреждении паренхиматозных органов она может достигать 81%, тонокй кишки - 25%, забрюшинных органов 65 – 70%. Высокие цифры летальности у пациентов с травмой живота в первые 72 часа обусловлены, в первую очередь, декомпенсированным геморрагическим шоком, а в дальнейшем - инфекционными осложнениями. Неблагоприятные исходы травм живота объясняются возросшей тяжестью повреждения, характерной особенностью которых является множественность поражения, грубыми нарушениями гомеостаза с расстройствами витальных функций организма, ошибками в диагностике и лечении. Следовательно, необходимо углубленное изучение общих вопросов абдоминальной травмы и случаев изолированного либо сочетанного повреждения паренхиматозных и полых органов брюшной полости. Актуальна своевременная диагностика повреждений органов живота, особенно при закрытых травмах. Многообразие методов диагностики требует создания у студентов четкого представления относительно выбора и последовательности их применения (алгоритма). Открытые и закрытые повреждения органов брюшной полости представляют собой раздел неотложной хирургии, где все повреждения в аспекте их диагностики и лечения находятся в компетенции общих хирургов. Таким образом, знание основ абдоминальной травмы необходимо для врача любой специальности и является основанием для углубленного изучения студентами медицинских вузов. МЕТОДИЧЕСКИЕ УКАЗАНИЯ.
Тема «Травма живота» изучается на 5 курсе лечебного факультета. На изучение темы выделено 2 часа лекций и 4,5 часов семинарских занятий. На внеаудиторную самостоятельную работу отведено 4 часа. Вопросы, посвященные различным видам травм живота, изолированным повреждениям органов брюшной полости включены в переводной курсовой экзамен и в государственную аттестацию. Целью занятий является формирование у студентов теоретических основ и практических умений по своевременному распознаванию, составлению алгоритма диагностики с применением инструментальных и лабораторных тестов, определению показаний к хирургическому и консервативному лечению, правильному выбору хирургического вмешательства в зависимости от разновидности травмы и степени повреждения органов брюшной полости. Аудиторная самостоятельная работа студентов заключается, помимо освоения теоретического материала, в решении тестовых заданий расширенного выбора и тестов на соответствие, решении ситуационных задач, ролевой игре с распределением среди студентов обязанностей мед. персонала на различных этапах медицинской эвакуации. Для хорошего усвоения материала студенты должны знать, нормальную анатомию живота, скелетотопию, синтопию, голотопию и строение органов брюшной полости. Из курса топографической анатомии и оперативной хирургии следует знать особенности кровоснабжения органов брюшной полости и технику основных оперативных вмешательств на них. В пособии основное внимание уделено актуальным вопросам своевременной диагностики, составлению алгоритма диагностических мероприятий, особенностями клиники при повреждении различных органов брюшной полости, показаниям к операции и способам хирургического лечения их.
КЛАССИФИКАЦИЯ ТРАВМ ЖИВОТА
В связи с многообразием видов повреждений передней брюшной стенки и органов брюшной полости трудно создать исчерпывающую классификацию повреждений живота. В качестве рабочей классификации повреждений живота, как наиболее полной и удобной в практической работе, используется классификация И.Э. Козлова и соавторов, предложенную в 1988 году. Выделяются следующие классификационные признаки абдоминальных повреждений: Ø Открытая травма – повреждение, сопровождающееся нарушением целостности кожных покровов и наружных слизистых оболочек (колотые, резаные, рубленые, рваные, огнестрельные и т. д.). Различают непроникающие ранения — без проникновения раневого канала в закрытые полости (грудную, брюшную, черепа и т.д.) и проникающие ранения — с проникновением раневого канала в полости организма. В свою очередь проникающие ранения могут быть а) без повреждения и б) с повреждением внутренних органов. Повреждение внутренних органов может носить различный характер: ранение капсулы или серозной оболочки органа; ранение паренхимы или проникающее в просвет органа; размозжение или пересечение органа. Ø Закрытая (тупая) травма – повреждения внутренних органов и тканей без нарушения целостности кожи и слизистых оболочек, к которым относятся ушибы брюшной стенки, повреждения внутренних органов брюшной полости (паренхиматозных, полых органов, сосудов), а также повреждение органов забрюшинного пространства (забрюшинная гематома, повреждение поджелудочной железы, почек, мочеточников, мочевого пузыря). Ø Изолированная травма – это повреждение одного анатомического образования или органа брюшной полости. Ø Множественная травма -относятся повреждения двух и более органов в брюшной полости Ø Сочетанными считаются повреждения внутренних органов двух и более анатомических полостей одним травмирующим агентом (сочетанные торако-абдоминальные ранения), а также сочетание травмы живота и элементов опорно-двигательной системы (переломы конечностей), черепно-мозговой травмы и повреждения тазовых органов. Ø Комбинированными повреждениями считают травму, обусловленную комбинацией повреждающих факторов, например: механическим и термическим, химическим и радиационным фактором и т.д. В приложении 1 представлена полная схематичная классификация повреждений живота. ОБЩИЕ ВОПРОСЫ ДИАГНОСТИКИ ТРАВМ ЖИВОТА.
Тщательное выяснение обстоятельств и механизма травмы во многом определяют план обследования больных. Особо следует отметить, что при травме живота субъективная оценка больным своего состояния в первые часы после происшествия достаточно часто не соответствует тяжести повреждений внутренних органов. В некоторых случаях больные не предъявляют жалобы на боли в области травмы, а акцентируют внимание на зонах болевой иррадиации. Тем не менее, основной жалобой пострадавших являются боли в животе различной локализации и интенсивности. Наряду с этим больные отмечают тошноту, рвоту, затруднение при мочеиспускании. Особенно важно знание методики обследования соответствующих больных. Обследование пострадавших с закрытой абдоминальной травмой следует начинать с анамнеза болезни. Тщательно выясняют время, место и обстоятельства несчастного случая, механизм травмы, характер травмирующего предмета (оружия) и точки приложения его действия, положение тела пострадавшего в момент травмы, время и объем первой помощи на месте происшествия, способ и продолжительность транспортировки. Кроме того, следует выяснить, каково было общее состояние пострадавшего сразу после травмы: потеря сознания, боли, кровотечения, тошнота, рвота, дефекация, мочеиспускание и пр. Если пострадавший плохо ориентирован в происшедшем и не помнит всего с ним случившегося, указанные обстоятельства необходимо попытаться выяснить у сопровождающих его лиц. При сочетанных травмах целесообразно по тяжести выделять доминирующую, конкурентную и сопутствующую травмы. Обследование следует проводить, соблюдая правило «четырех полостей», в следующей последовательности – живот, череп, грудь, забрюшинное пространство. Одна из опасных диагностических ошибок заключается в признании доминирующим одного из наружных повреждений при наличии в действительности внутрибрюшного повреждения. При осмотре живота важным является обнаружение «кожных знаков» — царапин, ссадин, подкожных гематом, имбибиций. Очень часто в результате травмы существенно изменяются, а порой и исчезают дыхательные движения брюшной стенки, появляется вздутие живота и его асимметрия. Характерным при повреждении внутренних органов брюшной полости является вынужденное положение больного, вплоть до появления симптома «ваньки-встаньки». Вздутие живота в первые часы после травмы является частым признаком забрюшинной гематомы, но, в сочетании с защитным мышечным напряжением, представляет собой один из главных симптомов повреждения полого органа. В ряде случаев в первые часы после травмы симптом Щеткина-Блюмберга может отсутствовать или проявляться без признаков мышечного дефанса, что с большой долей вероятности будет указывать на возможное внутрибрюшное кровотечение (симптом Куленкампфа). Наиболее диагностические затруднения возникают при закрытой травме живота. Клиническая картина при этом будет весьма вариабельной и зависит от следующих факторов:
Распознавание поврежденний органов брюшной полости основывается на выявлении признаков последствий абдоминальной травмы, которые, в первую очередь, будут зависеть от вида пораженного органа: 1. Внутрибрюшинное кровотечение в результате ранений паренхиматозных органов и брыжейки толстого либо тонкого кишечника. 2. Острый отграниченный или разлитой перитонит в результате травмы желудка, тонкого либо толстого кишечника. 3. Абдоминальный шок. При пальпации в первую очередь уточняют болевые точки и зоны ригидности мышц, интенсивность тех и других признаков, границы некоторых органов, наличие инфильтратов. Перкуторно можно определить границы отдельных органов, исчезновение печёночной тупости при наличии свободного газа в брюшной полости, при наличии жидкости – притупление в отлогих местах (в подвздошной области, боковых каналах). Аускультативно выявляются перистальтические кишечные шумы, которые при атонии кишечника на фоне перитонита или внутрибрюшинного кровотечения, резко ослабляются или не прослушиваются. Лабораторные тесты при кровотечении в брюшную полость показывают анемию, снижение гематокрита, при перитоните – воспалительную реакцию. В качестве дополнительных обязательных методов используются ректальное и вагинальное исследования. При наличии свежей крови при пальцевом ректальном исследовании можно думать о повреждении сигмовидной кишки или прямой кишки. Выявление пресакральной эмфиземы свидетельствует о забрюшинном разрыве 12-перстной кишки. Наличие тестоватой опухоли по задней стенке – патогномоничный признак забрюшинной гематомы. Нависание передней стенки прямой кишки говорит о наличии жидкости в брюшной полости. К обязательным специальным методам инструментальной диагностики следует отнести: Вульнерографию. Восходящая цистогрфию. Ангиографию. Пункцию брюшной полости. Лапароцентез. Лапароскопию. Обзорную рентгеноскопию и рентгенографию брюшной полости проводят всем пострадавшим с проникающими ранениями живота или тупой травмы живота, а также подозрением на повреждение внутренних органов. Обзорную рентгенографию выполняют по возможности в вертикальном положении больного в двух основных проекциях – боковой и прямой. Если из-за тяжести состояния пострадавшего исследование в вертикальном положении не возможно, рентгенографию проводят в горизонтальном положении или в латеропозиции. При интерпретации рентгенограмм обращают внимание на наличие свободного газа над печенью, жидкости в брюшной полости, на состояние куполов диафрагмы. Появление свободного газа в мягких тканях характерно для повреждения полых органов, полностью или частично расположенных в забрюшинном пространстве. Нечеткость контуров поясничной мышцы свидетельствует о забрюшинной гематоме. Расширение тени почек, селезенки говорит о подкапсульной гематоме или кровотечении в этой зоне. Вульнерография – контрастное исследование раневого канала брюшной стенки, позволяет уточнить его направление, диаметр, длину и дифференцировать проникающее в брюшную полость ранение от непроникающего. Рентгеновские снимки производят в двух основных проекциях (прямой и боковой), при необходимости – по касательной. Попадание контрастного вещества в свободную брюшную полость – признак проникающего ранения. Экстренная урогафия – позволяет выяснить состояние не только поврежденной, но и контрлатеральной почки. Затекание контрастного вещества за пределы мочевыводящей системы почки (лоханки, начальный отдел мочеточников) – абсолютный признак под- или чрескапсульного разрыва органа. Снижение функции поврежденной почки характерно для ушиба, отсутствие её функции указывает на возможную травму сосудистой ножки. Восходящая цистография (рентгенография выполняется в двух проекциях) – является наиболее достоверным методом диагностики разрывов мочевого пузыря. Разрыв стенки мочевого пузыря выявляют по затеканию контраста за пределы его контура; при внебрюшинных – в околопузырном пространстве; при внутрибрюшинных – в брюшную полость с накоплением его в латеральных каналах или пузырно-прямокишечной ямке. Ультразвуковая диагностика повреждений внутренних органов живота является одним из ведущих методов. К очевидным достоинствам ультрасонографии относятся его неинвазивность, полная безвредность для пациентов и медицинских работников, возможность повторных и многократных исследований. Ценность этого метода заключается в том, что с его помощью удается диагностировать подкапсульные и центральные гематомы селезенки, печени и поджелудочной железы до того как они проявятся внутрибрюшным кровотечением. Проведение УЗИ таких зон, как правого подпеченочного пространства, правой подвздошной ямки и полости малого таза, в динамике дает более объективную картину патологии органов брюшной полости, малого таза и забрюшинного пространства. Ангиография (мезентерикография, целиакография, абдоминальная аортография) – один из объективных и информативных методов диагностики повреждений внутрибрюшинных сосудов и паренхиматозных органов. Особую значимость этот метод имеет при дифференциальной диагностике сочетанных повреждений органов брюшной полости и забрюшинного пространства. Пункция брюшной полости выполняется в местах наиболее вероятного скопления патологического экссудата (подвздошные области, боковые каналы) под местной анестезией толстой иглой; полученная жидкость оценивается визуально, при сомнении – лабораторно. Лапароцентез особенно с использованием «шарящего катетера» является одним из наиболее информативных методов, подтверждающих повреждение органов брюшной полости при закрытой травме,. Он выполняется при: Ø нечетко выраженной клинической картине и подозрении на повреждение внутренних органов живота; Ø нечетко выраженных симптомах повреждений органов брюшной полости, обусловленных сочетанной черепно-мозговой травмой; Ø сочетанной травме позвоночника, грудной клетки, переломах костей таза, дающих клиническую картину острого живота; Ø наличии у больных признаков алкогольного опьянения и алкогольной интоксикации с подозрением на повреждения органов брюшной полости; Ø подозрении на повреждения органов брюшной полости у пациентов, которым на различных этапах госпитализации были введены наркотические препараты; Противопоказанием к проведению лапароцентеза служит наличие множественных послеоперационных рубцов на передней брюшной стенке и резкое вздутие живота. После прокола брюшной стенки на 2 см ниже пупка по средней линии через троакар после извлечения стилета вводят «шарящий зонд». В качестве зонда удобнее всего использовать стерильный жесткий мужской мочевой катетер. Концом зонда исследуют попеременно пять точек брюшной полости: правое подреберье, левое подреберье, правую и левую подвздошные области, область малого таза. С помощью 20-граммового шприца производят аспирацию крови или экссудата. По показаниям (если свободная жидкость в брюшной полости отсутствует) с помощью системы для в/в инфузий или шприца вливают внутрибрюшинно 500 мл жидкости (изотонический раствор натрия хлорида или 0,25% раствор новокаина) для диагностического перитонеального лаважа. Затем проводят аспирацию этой жидкости. Чрезвычайно высока диагностическая значимость лапароцентеза у раненых с множественными и сочетанными повреждениями, нарушением сознания, а также при массовом поступлении пострадавших. Лапароскопия является более сложным, но и более информативным методом диагностики повреждений органов брюшной полости. Осмотр брюшной полости выполняется в определенной последовательности. Сначала осматривают печень, а затем продолжают осмотр по ходу часовой стрелки. Для того, чтобы расширить границы обзора брюшной полости, можно использовать лапароскопический манипулятор, который вводят в брюшную полость через манипуляционный троакар. Лапароскопия позволяет выявить не только гемоперитонеум и повреждение полых органов, но и диагностировать подкапсульные гематомы печени, интрамуральные гематомы стенки кишки, забрюшинные гематомы. Противопоказанием к проведению экстренной лапароскопии у больных с травматическими повреждениями органов брюшной полости являются крайне тяжелое состояние больного, обусловленное шоком, черепно-мозговой травмой, травмой груди; разрыв диафрагмы; резкое вздутие живота и ранее перенесенные множественные оперативные вмешательства на органах брюшной полости. Введение в практику лапароцентеза и лапароскопии позволило сократить время дооперационного обследования больных, уменьшить количество диагностических ошибок и значительно уменьшить количество диагностических лапаротомий. Показанием к выполнению диагностической лапаротомии служат следующие обстоятельства: Ø пострадавший с множественными сочетанными повреждениями находится в тяжелом состоянии и проведенное детальное обследование, включая лапароцентез и лапароскопию, не позволяет исключить повреждения внутрибрюшных органов; Ø больной находится в удовлетворительном состоянии, но активное обследование и наблюдение, выполненное в течение двух часов, не разрешает сомнения в характере повреждения внутренних Кроме вышеизложенного, для диагностики внутрибрюшного кровотечения может быть применено радионуклидное исследование. Для этих целей используют раствор радиоактивного золота Аu-198. Принцип метода заключается в том, что коллоидное золото поглощается ретикулоэндотелиальными клетками печени и полное очищение сосудистого русла от коллоидного золота происходит за 15-20 минут после внутривенного введения препарата. Обнаружение при радиометрии накопления радиоактивного изотопа в любой зоне, кроме области печени, является признаком внутрибрюшного кровотечения или забрюшинной гематомы. ПОВРЕЖДЕНИЯ ПОЛЫХ ОРГАНОВ
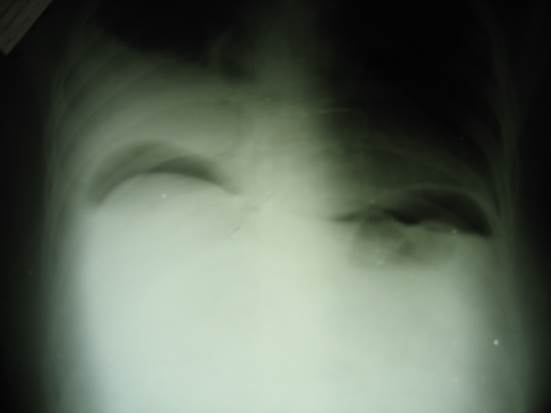
Как при закрытой, так и при открытой травме наиболее часто поврежденной оказывается поперечная ободочная кишка, второе место по частоте повреждений занимает сигмовидная кишка, третье - восходящая и нисходящая. Прямая кишка повреждается относительно редко. Повреждение полых органов приводит к попаданию в брюшную полость их содержимого и развитию сначала первичной болевой реакции, которая зависит от характера излившегося содержимого. По степени агрессивности химического воздействия на брюшину содержимое органов брюшной полости можно распределить в следующем порядке: 1. Панкреатический сок. 2. Содержимое ДПК. 3. Желудочный сок. 4. Содержимое тонкой кишки. 5. Содержимое толстой кишки. 6. Моча. 7. Кровь. Вместе с тем патогенность флоры кишечника в дистальных отделах гораздо больше чем в проксимальных, что обуславливает более тяжелый характер течения перитонита. Повреждение полых органов требует дифференцированной тактики в зависимости от выраженности перитонита. Так, при отсутствии четких признаков перитонита чаще показано наложение кишечного шва, в то время как при разлитом перитоните необходимо выведение кишки наружу. При разрыве полых органов и обильном поступлении в брюшную полость их жидкого содержимого, защитное мышечное напряжение распространяется на всю брюшную стенку и имеет явно выраженную степень «доскообразности». При травматических повреждениях живота, сопровождающихся нарушением целостности полых органов, характерным рентгенологическим признаком является наличие пневмоперитонеума. При исследовании стоя свободный газ выявляется под куполами диафрагмы. (Рисунок 1.) Основными симптомами травматического разрыва полого органа являются: - вынужденное положение на боку с приведенными к животу ногами; - положительный симптом «Ваньки-встаньки»; - уплощение живота (как доска); - умеренная бледность кожных покровов, иногда с землистым оттенком; - заостренные черты лица; боли в животе резкие, вначале локализованные, но вскоре разлитые, - усиливающиеся при малейшем движении больного; - язык густо обложен белым или бурым налетом, сухой; - передняя брюшная стенка в акте дыхания не участвует; - мышцы передней брюшной стенки резко напряжены; - симптом Щеткина резко положительный; - свободная жидкость в брюшной полости редко определяется перкуторно; - в крови четко констатируется прогрессирующий лейкоцитоз.
Рисунок 1. Обзорная рентгенография брюшной полости. Свободный газ в брюшной полости под куполами диафрагмы.
Повреждения желудка и ДПК.
Повреждения желудка относят к редким видам внутрибрюшинных повреждений (1 – 5% от общего числа повреждений брюшной полости). Наиболее часто встречаются сочетанные повреждения желудка, селезенки, печени, кишечника в результате сильного удара в верхний отдел передней брюшной стенки. Наличие содержимого в желудке способствует обширным повреждениям его в результате действия гидродинамического удара. В результате травмы живота открытые и закрытые повреждения желудка могут быть представлены в виде ушибов, разрывов (неполных — с повреждением серозной и мышечной оболочки и полных — с нарушением целостности всей стенки), размозжений и отрывов (от брыжейки или соседнего органа). В первые часы после травмы в клинической картине подобных повреждений превалируют признаки болевого шока той или иной степени выраженности. Больные предъявляют жалобы на резкие боли в верхней половине живота, возникающие как самостоятельно, так и при пальпации. Как правило, боли сопровождаются тошнотой и рвотой, иногда с примесью свежей крови. При полных разрывах клиническая картина складывается из возникновения резких, «кинжальных», болей в верхней половине живота с иррадиацией в надключичные зоны и спину. Состояние больного прогрессивно ухудшается, нарастают явления интоксикации и разлитого перитонита. Брюшная стенка при пальпации доскообразная, при резко положительных симптомах раздражения брюшины (Щеткина-Блюмберга, Воскресенского, Крымова). Перкуторно определяется исчезновение печеночной тупости, за счет наличия в брюшной полости свободного газа. Повреждения 12-перстной кишки не только редки (3%), но и довольно трудно диагностируемы, особенно забрюшинно расположенного отдела кишки. Редкость повреждения органа связана с его сравнительно небольшими размерами, глубоким расположением, защищенностью мышцами и соседними органами спереди и телами позвонков сзади. Симптоматика повреждений 12-перстной кишки зависит от того, какая часть кишки повреждена – забрюшинная или внутрибрюшинная. Клиника внутрибрюшинных повреждений 12-перстной кишки идентична повреждениям тонкого кишечника и уже в первые часы возникает клиника «острого живота». При разрыве забрюшинной части 12-перстной кишки содержимое ее поступает в забрюшинную клетчатку, вызывая в ближайшие после травмы часы неопределенную умеренную боль в надчревной области и правой половине живота. В последствии присоединяется слабость, жажда, тошнота, рвота, нарастает тахикардия, повышается температура тела, лейкоцитоз. Вместе с тем признаков повреждения внутренних органов выявить не удается. Симптомы раздражения брюшины появляются спустя лишь 6 – 10 часов после травмы и выраженность их зависит от величины разрыва, степени развития забрюшинной флегмоны. Жидкое содержимое и газ при забрюшинном разрыве распространяются в забрюшинном пространстве вдоль правой большой поясничной мышцы. Боли, которые при этом появляются, могут симулировать клиническую картину повреждения правой почки. Ренгенологические исследование помогает обнаружить забрюшинную эмфизему и затекание контраста. Фиброгастродуоденоскопия и лапароскопия позволяют также уточнить характер повреждения. Лечение повреждений желудка. Подтвержденное данными обследования повреждение желудка являются показанием к экстренной лапаратомии. Выявленные вовремя ревизии неполные разрывы желудка в гемостазе со стороны слизистой подлежат серо-серозной наружной инвагинации путем наложения одиночных серо-серозных швов атравматичной иглой, рассасывающимся шовным материалом. Субсерозные гематомы перед погружением подлежат опорожнению. При полном разрыве желудка края раны необходимо экономно иссечь, удаляя нежизнеспособные ткани. Требуется тщательный гемостаз сосудов подслизистого слоя, после чего стенку желудка зашивают, накладывая два ряда швов с таким расчетом, чтобы не вызвать сужение просвета желудка. Это особо важно при локализации повреждения в антральном и пилорическом отделе желудка. Значительные размозжения стенок желудка в ряде случаев ставят хирурга перед необходимостью выполнения той или иной по объему резекции желудка, как единственного варианта в оказании адекватного хирургического пособия. При ножевом ранении живота с повреждением желудка, необходимо рассечь желудочно-ободочную связку и осмотреть заднюю стенку желудка и поджелудочную железу, чтобы не пропустить сквозные ранения. При «свежих» (не позднее 6 часов с момента травмы) ранениях двенадцатиперстной кишки в пределах 1/3 ее диаметра допустимо ушивание кишечной стенки двухрядным швом атравматичной иглой в поперечном направлении с целью исключения возможного сужения кишки. В тех случаях, когда ушитое ранение локализуется на задней и заднебоковой стенке двенадцатиперстной кишки, забрюшинное пространство в обязательном порядке дренируется толстым силиконовым дренажем, который выводится наружу через отдельный разрез в поясничной области. В более поздние после ранения сроки и, особенно, при наличии признаков забрюшинной флегмоны, целесообразно выполнить операцию выключения двенадцатиперстной кишки из пассажа путем аппаратного прошивания антрального отдела желудка и наложения анастомоза по Ру с трансназальным проведением тонкого зонда за связку Трейтца на 30 - 40 см для последующего энтерального питания. В рану двенадцатиперстной кишки вводят силиконовый дренаж, и, отграничив зону повреждения 3 - 4 марлевыми тампонами, их вместе с дренажем выводят через отдельную контрапертуру в правой поясничной области. Отдельный дренаж устанавливают в забрюшинном пространстве. Если имеет место обширное повреждение двенадцатиперстной кишки, которое делает невозможным ее ушивание, выполняют отсечение кишки от желудка и, ушив культю двенадцатиперстной кишки, выполняют резекцию дистальной половины желудка, накладывая на длинной петле анастомоз по Ру с низким (50 - 60 см) его расположением. Рана двенадцатиперстной кишки, располагающаяся ниже уровня ушитой культи кишки, дренируется толстой трубкой (дуодностома), которая в окружении 3 - 4 марлевых тампонов выводится наружу через отдельный разрез. Выведенная дренажная трубка подключается к вакуумному отсосу. Обязательным условием выполнения подобных оперативных вмешательств является проведение в просвет двенадцатиперстной кишки (как можно ближе к
травматическому отверстию) трансназального зонда для постоянной, и желательно активной (с малым разряжением), аспирацией содержимого кишки. При получении в ближайшем послеоперационном периоде по обоим каналам (дренаж в травматическом отверстии и трансназальный зонд) более 300 мл дуоденального содержимого, его следует возвратить в тонкую кишку путем медленного капельного введения через зонд, проведенный в ее просвет. Повреждения тонкой кишки. Повреждения тонкой кишки при травме брюшной полости встречаются в 25% случаев, причем открытые и закрытые встречаются одинаково часто. Объясняется это большим объемом и подвижностью кишечника, слабой защищенностью, поверхностным расположением, наличием в просвете жидкого химуса и газа. Открытые повреждения в мирное время связаны обычно с применением холодного оружия, реже огнестрельного для которого характерны множественные, сквозные ранения, так называемые парные, что необходимо помнить при ревизии кишки. При закрытых повреждениях тонкой кишки чаще повреждаются фиксированные отделы, чем подвижнее, например, подвздошная кишка травмируется чаще, чем тощая. Характер повреждения кишечной стенки и брыжейки может быть различным: полный разрыв кишки, раздавливание, частичный разрыв (субсерозная, подслизистая), гематома брыжейки, разрыв брыжейки с нарушением и без нарушения кровообращения петли кишки. Клиническая картина повреждения кишечника отличается разнообразием и зависит от характера, локализации повреждения, времени прошедшего с момента травмы, сочетания и повреждения других органов брюшной полости и области тела. При ушибах и гематомах стенки кишки, без значительного кровотечения, небольших разрывах кишки, иногда прикрываемых окружающими органами, боль и другие симптомы могут проявиться только в момент травмы, в последствии боль стихает, образуется так называемый, светлый промежуток продолжительностью в несколько часов, затем, в зависимости от тяжести повреждения выявляется положительная или отрицательная динамика процесса. В первые часы после разрыва тонкой кишки отмечаются выраженные тупые боли в животе, которые резко усиливаются при дыхательных движениях передней брюшной стенки и изменении положения тела. Наряду с этим отмечается умеренное повышение температуры тела и увеличение лейкоцитов в клиническом анализе крови. В последующем на фоне клинических признаков шока достаточно быстро развивается классическая картина острого перитонита. Отмечаются разлитые резкие боли по всему животу, выраженное напряжение мышц передней брюшной стенки и перкуторное исчезновение печеночной тупости с притуплением звука в отлогих местах брюшной полости. При разрывах терминальных отделов тонкой кишки в каловых массах отмечается примесь крови. В случаях отрыва тонкой кишки от брыжейки имеется явная угроза жизнеспособности кишечной стенки со всеми вытекающими последствиями (развитие перитонита). Однако подобная травма, как правило, на первом этапе проявляется внутрибрюшным кровотечением, источником которого являются сосуды брыжейки. Определяется отсутствие перистальтических шумов и вздутие живота. При ректальном исследовании ампула прямой кишки дилятирована, определяется нависание передней стенки прямой кишки за счет экссудата, скопившегося в полости малого таза. Выявляется резкая болезненность передней стенки кишки, возникающая в результате раздражения тазовой брюшины. Достоверно оценить характер травматического повреждения тонкой кишки возможно лишь при выполнении диагностической лапаротомии, ибо даже лапароскопия в первые часы после травмы не дает возможности полностью оценить степень нарушения кровоснабжения на различных участках тонкой кишки. Единственным методом лечения повреждений кишечника является экстренная операция. Чем раньше предпринять оперативное вмешательство, тем лучше исход. Объем хирургического вмешательства зависит от характера повреждения и тяжести пострадавшего. Объем оперативного вмешательства должен быть по возможности минимальным. Операция включает в себя гемостаз, устранение имеющегося повреждения кишечника и восстановление ее проходимости. При повреждениях тонкого кишечника наиболее приемлимы 2 вида хирургического вмешательства: |
|
| Поделиться: |