Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
ТЕМА 14. Особенности удаления зубов у лиц с сопутствующими заболеваниямиСодержание книги
Похожие статьи вашей тематики
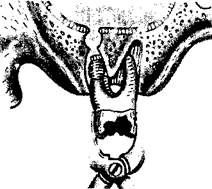
Поиск на нашем сайте Продолжительность: 180 минут. Место проведения занятия: хирургический кабинет стоматологической поликлиники. Цель занятия: Изучить особенности удаления зубов у больных с сопутствующими заболеваниями, которые могут влиять на заживление лунки, либо удаление зуба может усугубить сопутствующую патологию. Краткое изложение темы Ряд заболеваний (болезни крови, сердечно-сосудистые, респираторные, инфекционные, лучевая болезнь, иммунодефицита) могут отрицательно влиять на заживление лунки после удаления зуба. Это нередко является причиной развития воспалительных осложнений. С другой стороны, удаление зуба у пациентов с сопутствующими заболеваниями (инфаркт миокарда, тяжелые поражения головного мозга и др.) может значительно усугубить их состояние и привести к непоправимым последствиям. Поэтому перед удалением зуба у больных надо тщательно собирать анамнез, а также акцентировать внимание на оценке общего статуса. В неясных случаях необходимо прибегать к консультации соответствующих специалистов. Если же показано удаление зуба у лиц с отягощенным анамнезом, то стоматологу-хирургу надо знать особенности предоперационной подготовки таких больных, проведения этой операции, ведения послеоперационной раны. Пациентам с тяжелыми сопутствующими заболеваниями удалять зуб лучше в условиях челюстно-лицевого или соматического стационара. Особую предосторожность следует проявлять в отношении больных с геморрагическими диатезами. Основным признаком подобной патологии является повышенная кровоточивость. Из геморрагических диатезов наиболее опасна гемофилия. Удаление зуба у таких больных проводится в условиях гематологического стационара. Перед операцией изготавливается защитная пластинка из пластмассы (слепки делают эластичными массами). За 30 минут до удаления зуба вводят антигемофильную плазму (30-40 ЕД на 1 кг веса больного), криопреципитат (15-20 ЕД/кг) и аминокапроновую кислоту. Выбирают оптимальный метод обезболивания, эмоционально возбудимым больным показана премедикация. После «щадящего» удаления зуба в лунку вводят гемо-статическую губку, прикрывают тампоном с аминокапроновой кислотой. Манипуляции завершают наложением защитной пластинки. Последняя пре- дохраняет кровяной сгусток от механической травмы и фибринолитического действия слюны, удерживает местные гемостатические средства и создает необходимую компрессию мягких тканей вокруг лунки. В послеоперационном периоде продолжается введение поддерживающих доз гемостатических препаратов.) Нер'ёдко к стоматологу-хирургу обращаются больные сахарным диабетом. Многие из них знают о своем заболевании и сообщают об этом врачу. В таких случаях плановые оперативные вмешательства проводятся при уровне сахара в крови 6-8 ммоль/л. Если он повышен, то проводят корригирующую терапию инсулином. Подготовка больного к удалению зуба осуществляется с участием врача-эндокринолога. При неотложных показаниях к удалению зуба и повышенном содержании сахара в крови операцию желательно проводить в условиях челюстно-лицевого или соматического стационара. Если это осуществить невозможно, то удаление зуба в поликлинике заканчивают наложением швов на рану с целью профилактики воспалительных осложнений. Назначаются таблетиро-панные антибиотики. После оказания стоматологической помощи больной нуждается в консультации и лечении у эндокринолога. У пациентов, страдающих гипертонической болезнью, еще до удаления зуба может возникнуть гипертонический криз в результате психоэмоционального напряжения. Поэтому такие больные нуждаются в тщательной седативной и гипотензивной подготовке. При гипертоническом кризе оперативное вмешательство не проводится. В остальных случаях при повышенном артериальном давлении перед удалением зуба необходимо ввести гипотензивные средства. К операции приступают после улучшения общего состояния больного и снижения артериального давления. Если у больных с гипертонической болезнью оперативное вмешательство проводится в плановом порядке, то перед операцией целесообразно направить больного на консультацию к врачу-терапевту (кардиологу). При инфаркте миокарда в остром периоде удаление зуба не показано. Вопрос об этом можно ставить спустя 2-3 месяца и только лишь после консультации пациента у врача-кардиолога. Удаление зуба у больных с иммунологической недостаточностью закономерно осложняется гнойно-воспалительным процессом. Поэтому операцию необходимо проводить в стационарных условиях. Реактивность у таких пациентов повышают введением иммуноглобулина, антистафилококковой сыворотки, свежей плазмы, препаратов вилочковой железы. Большинство больных со злокачественными опухолями челюстно-лицевой области получают лучевую терапию в комплексе с другими методами либо паллиативное лечение. При воздействии на опухоль близкофокусно-го рентгеновского излучения патологические изменения в окружающих тка- нях минимальны. Поэтому удаление зуба у больных, получающих близкофо-кусную рентгенотерапию, возможно на разных этапах лечения. Неизмеримо большие изменения в тканях челюстно-лицевой области возникают при воздействии гамма-лучей. Изменяется белковый и минеральный обмен в костной ткани и зубах, в полости рта отмечается геморрагический синдром. Лучевое воздействие активирует также микрофлору полости рта. Причем по мере удлинения сроков от начала лечения эти изменения усиливаются. Поэтому удаление зуба у таких больных проводят до начала лучевого лечения. Важно, чтобы хирургическая санация полости рта была закончена за 7—10 дней до назначения гамма-терапии. Контрольные вопросы 1. Подготовка больных с заболеваниями крови (гемофилия, геморра 2. Подготовка больных с иммунодефицитом к удалению зуба. 3. Особенности удаления зубов у больных сахарным диабетом. 4. Удаление зуба у больных с тяжелой сердечно-сосудистой патоло 5. Удаление зуба у онкостоматологических больных, в плане лечения Ситуационные задачи 1. В поликлинику обратился больной с просьбой удалить корень зуба 43, Ваша тактика ведения больного. 2. Больному 15 лет, по срочным показаниям планируется удаление 23. \. Ваши действия? 2. Укажите необходимый объем обследования больного. ТЕМА 15. Осложнения, возникающие во время удаления зубов. Диагностика, лечение, профилактика Продолжительность: 180 мин. Место проведения занятия: учебная комната, хирургический кабинет стоматологической поликлиники. Цель занятия: Изучить виды осложнений во время удаления зуба, клинику осложнений, причины их развития, лечение и меры профилактики; научиться диагностировать, лечить и предупреждать их. Краткое изложение темы Удаление зуба может сопровождаться развитием осложнений, чаще при травматичных манипуляциях и нарушении тактики вмешательства. Осложнение - это ситуация, не входящая в стереотип заболевания. Местные осложнения 1. Перелом коронки или корня зуба может быть обусловлен их значительным разрушением или кариозным процессом, а также анатомо-топогра-фическими особенностями альвеолярного отростка челюсти и корней, их длиной и формой. Определенное значение имеют предшествующие консервативные методы лечения зуба, в частности, использование импрегнацион-ных способов при терапии пульпитов и периодонтитов. В ряде случаев причиной осложнения операции могут быть неправильные действия врача: недостаточно глубокое продвижение щечек щипцов, резкие движения при вывихивании зуба. Наличие рентгенограммы, глубокое обезболивание, спокойное и уверенное выполнение врачом необходимых манипуляций по извлечению сломанного корня, как правило, приводят к благоприятному результату (рис. 54).
Рис. 54, Перелом корня зуба 2. Повреждение соседнего зуба является ятрогенным осложнением. 3. Проталкивание корня зуба в мягкие ткани может произойти, если в
стенки лунки при разрушении ее во время удаления зуба, а также при грубой работе элеватором, когда альвеолярный отросток не фиксируется пальцем левой руки. Удалить корень зуба из мягких тканей через лунку практически невозможно, необходимо рентгенологически и клинически определить его локализацию и через дополнительный разрез слизистой оболочки извлечь корень. 4. Отпом альвеолярного отростка может возникнуть при неправильном наложении щипцов с захватом стенок лунки, при этом происходит отрыв небольшого участка кости. Иногда корни зуба бывают плотно спаяны со стенкой альвеолы, во время удаления такого зуба происходит перелом альвеолярного отростка. Размеры отломанного фрагмента могут быть различны. Удаление такого фрагмента альвеолярного отростка может привести к значительному дефекту челюсти (рис. 55). Для предупреждения такого осложнения важно соблюдать правила удаления зуба, и если при расшатывании зуба обнаруживается подвижность всего зубочелюстного сегмента, необходимо прекратить удаление щипцами и приступить к выпиливанию корней зуба с помощью бормашины.
Рис. 55. Перелом альвеолярного отростка Если не произошло разрывов надкостницы и слизистой оболочки и отломленный фрагмент полностью не отделился, можно рассчитывать на его приживление, то же касается и бугра верхней челюсти. При полном отделении фрагмента от надкостницы его удаляют, острые костные края сглаживают фрезой, рану мягких тканей ушивают наглухо. 5. Вывих нижней челюсти возникает при чрезмерном раскрывании рта 6. Перелом нижней челюсти - осложнение достаточно редкое, но тя сги может быть предрасполагающим моментом для данного осложнения. 11редположить возникновение перелома во время удаления зуба можно по внезапной боли в челюсти, которую отмечает пациент, хрусту челюсти, появлению патологической подвижности этого участка. Рентгенологическое обследование (боковая рентгенограмма тела нижней челюсти, ортопантомо-грамма, обзорная рентгенограмма тканей лицевого скелета) позволяют уточнить диагноз. При отсутствии смещения отломков не всегда удается обнаружить перелом нижней челюсти сразу во время удаления зуба. Через несколько дней у больного нарастает припухлость и боль в челюсти, затрудняется открывание рта, что вынуждает его вновь обратиться к врачу. Однако данные симптомы могут отражать развитие воспалительного процесса мягких тканей после удаления зуба. Рентгенологическое обследование позволяет подтвердить перелом челюсти. При лечении перелома применяются общеизвестные методы репозиции и фиксации отломков назубными шинами или путем остеосинтеза, проводится противовоспалительное и общеукрепляющее лечение. 7. Перелом зуба-антагониста возможен при быстром извлечении уда 8. Повреждение окружающих мягких тканей во время удаления зуба I[ри работе прямым элеватором на нижней челюсти он может соскользнуть и травмировать ткани дна полости рта, корня языка; для профилактики данного осложнения надо всегда левой рукой контролировать положение элеватора. В случае повреждения мягких тканей рану ушивают. 9. Перфорация (прободение) дна верхнечелюстного синуса может воз альвеолярный отросток. Хронический воспалительный процесс (гранулирующий или гранулематозный периодонтит, пародонтит, радикулярная киста и т.п.) ведет к разрушению тонкого костного дна пазухи, и удаление зуба в таком случае непременно сопровождается перфорацией (рис. 56). При грубых, неумелых действиях врача (использование элеватора, травматичные действия щипцами) также возможно возникновение сообщения полости рта с верхнечелюстным синусом. Диагностировать перфорацию удается на основании следующих данных: —при кюретаже лунки инструмент проваливается в глубину; —носовая проба оказывается положительной (больной выдыхает за —при гнойном воспалении в синусе из лунки выделяется соответст
Рис. 56. Перфорация дна верхнечелюстной пазухи Перфорация может преобразоваться в свищевой ход через 3—5 недель (у 70 % больных), или произойдет ее ликвидация по мере заживления лунки (30 %). Возникновение перфорации является предрасполагающим фактором для инфицирования синуса и развития воспаления, поэтому выжидательная тактика врача нежелательна. Необходимо предпринять меры для устранения перфорации верхнечелюстного синуса. Тактика врача в таких случаях зависит от состояния верхнечелюстного синуса. При отсутствии воспалительных явлений в нем (на основании анамнеза и выделений из лунки, а также данных рентгенологического обследования) показано сохранение образовавшегося в лунке кровяного сгустка путем использования йодоформной турунды. Турунду накладывают на устье лунки и фиксируют к соседним зубам лигатурной проволокой или швами к окружающей слизистой оболочке. Нельзя тампонировать лунку на всю глу- бину, так как не будет возможности образования кровяного сгустка, а образовавшийся ранее сгусток может быть разрушен, что может быть причиной формирования свищевого хода. При наличии условий и возможностей, особенно при широкой и короткой лунке, когда есть опасность разрушения кровяного сгустка, можно использовать хирургический метод закрытия перфорации. Он заключается в иыкраивании трапециевидного слизисто-надкостничного лоскута с вестибулярной поверхности альвеолярного отростка через край лунки удаленного зуба. Лоскут отслаивают, сглаживают фрезой острые края лунки, проводят ее ревизию, промывают лунку антисептиками. Далее освежают края лоскута и раны со стороны неба, мобилизуют лоскут, рассекая надкостницу горизонтальным разрезом у основания лоскута (в глубине раны). Растяжимая слизистая оболочка позволяет перекрыть лоскутом лунку. Следующий этап операции - фиксация лоскута швами к окружающей слизистой оболочке. Снаружи больному накладывают фиксирующую повязку на 2-3 суток. Назначают противовоспалительное лечение (сульфаниламиды, десенсибилизирующие препараты, сосудосуживающие капли в нос). Больной нуждается в освобождении от работы, щадящем режиме поведения и питания. Не следует устранять перфорацию путем скусывания костных стенок лунки и сближения краев слизистой оболочки. Как правило, эти меры не дают ожидаемого результата. Бесполезной оказывается попытка устранения перфорации или свища, если корень соседнего зуба обнажен, не имеет межкорневой перегородки (разрушенной во время удаления или в результате воспалительного процесса). Этот корень становится постоянным дренажем и будет поддерживать сообщение полости рта с верхнечелюстным синусом даже в случае удачного приживления лоскута. Такой зуб подлежит удалению. Если во время удаления зуба корень проник в верхнечелюстной синус, не следует пытаться удалить его через лунку. В таком случае больного необходимо безотлагагельно направить в специализированное стоматологическое учреждение, где ему могут провести операцию удаления этого корня. Нахождение инфицированного корня зуба в синусе неминуемо ведет к развитию воспаления - синусита. При наличии у пациента синусита и гнойных выделений из синуса через лунку удаленного зуба возможно промывание синуса через этот дефект антисептическими растворами (перманганат калия, фурацилин, хлоргексидин, эктерицид и т.п.) для освобождения от гнойного экссудата. Дальнейшее тщательное клиническое и рентгенологическое обследование позволяет уточнить диагноз и провести рациональное лечение амбулаторно или в стационаре. Осложнением хирургического метода устранения перфорации может быть расхождение краев раны из-за несостоятельности швов, чрезмерного натяжения лоскута, неправильного поведения больного (чихал, высмаркивался, при- нимал грубую пищу). В таком случае не следует предпринимать попытки наложения вторичных швов. Необходимо выждать 2-3 месяца, во время которых восстановится трофика тканей в послеоперационной области, и только после этого можно надеяться на успешный исход операции пластики свища. Не следует закрывать перфорацию тампоном или лоскутом при проникновении корня в синус, а также при гнойном синусите. 10. Кровотечение. Поскольку удаление зуба сопровождается повреждением дентальных кровеносных сосудов, а также кровеносных сосудов лунки и прилегающих мягких тканей, возможно послеоперационное луночковое кровотечение. Местные причины: повреждения мягких тканей и кости во время операции, послеоперационная обработка лунки при выскабливании гранулемы и скусывании краев лунки и межальвеолярной перегородки. Луночковое кровотечение, возникшее непосредственно после извлечения зуба, останавливают различными способами. Тактика врача при этом осложнении определяется интенсивностью и локализацией кровотечения. При кровотечении из десны накладывают швы, давящие марлевые шарики, тампоны, пропитанные 3 %-м раствором перекиси водорода, производят диа-термокоагуляцию. В случае кровотечения со дна и стенки лунки в нее вводят гемостатическую губку, затем накладывают давящий марлевый шарик. При безуспешности этих мероприятий лунку туго тампонируют йодоформной турундой, пропитанной раствором тромбина или е-аминокапроновой кислотой. Назначают внутрь и внутривенно медикаментозные средства, повышающие свертываемость крови (хлорид кальция 10 % - 5—10 мл в/в на 10 мл физиологического раствора, аскорбиновая § < кислота 5 % — 5-10 мл в/в). При длительных и упорных кровотечениях следует исследовать свертывающую систему крови и проконсультировать больного у нрача-гематолога. Таких больных целесообразно госпитализировать в стационар. Для предотвращения кровотечения при удалении зубов у каждого больного собирается общий анамнез, акцентируя внимание на длительности кровотечения при повреждении мягких тканей, у лиц женского пола выясняется время менструации. При осмотре больного следует обратить внимание на цвет кожных покровов. К числу редких осложнений относится аспирация, заглатывание удаленного зуба или его фрагмента, марлевого шарика. Неотложная помощь может быть оказана ЛОР-специалистом или врачом-эндоскопистом. Общие осложнения Обморок - кратковременная потеря сознания, обусловленная преходящей ишемией головного мозга в результате спазма кровеносных сосудов. На сосудодвигательные центры могут воздействовать рефлекторные психогенные факторы и боль. Лечение направлено на создание необходимых условий для притока крови к головному мозгу. Больного освобождают от стесняющей одежды.
Необходимо откинуть спинку кресла, уложить больного горизонтально и обеспечить приток свежего воздуха. Лицо больного протирают влажной салфеткой и дают ему вдохнуть пары нашатырного спирта. В тяжелых случаях «водят подкожно 1 мл 10—20 %-го раствора кофеина, 1—2 мл кордиамина. Оперативное вмешательство, если оно проводится по неотложным показаниям, можно продолжить после выведения больного из обморочного состояния. Если планировалось удаление зуба по санационным, протетическим показаниям, операцию целесообразно отложить. Коллапс - тяжелая форма сосудистой недостаточности, проявляющаяся снижением артериального давления, расширением венозных сосудов, уменьшением объема циркулирующей крови и скоплением ее в кровяных депо — капиллярах, печени, селезенке. При коллапсе, так же, как и при обмороке, больному придают горизонтальное положение, согревают его грелками, применяют сосудосуживающие препараты и средства, возбуждающие сердечную деятельность. Подкожно вводят раствор кофеина, кордиамина. В тяжелых случаях производят внутривенное вливание 0,5-1 мл 0,05 %-го раствора строфантина в 10—20 мл 40 % раствора глюкозы. Проведение при коллапсе оперативных вмешательств, кроме необходимых по жизненным показаниям (кровотечение), противопоказано. Наиболее грозным и тяжелым осложнением, приводящим к смерти, является внезапная остановка сердца, которая может возникнуть рефлекторно при введении барбитуратов, большой кровопотере, анафилактическом шоке. Диагноз клинической смерти, или терминального состояния, должен быть установлен в течение 15—20 секунд. Такое состояние подтверждается следующими симптомами: отсутствием пульсации сонных артерий, расширением зрачков при отсутствии их реакции на свет, отсутствием тонов сердца и дыхания. При остановке сердца в амбулаторных условиях необходимо осуществить следующие мероприятия: 1) немедленно положить больного на кушетку или на пол лицом вверх; 2) обследовать дыхательные пути, удалить рвотные массы и другие 3) полностью разогнуть шею и откинуть голову назад; 4) вывести вперед язык и выдвинуть челюсть, придерживая ее за углы; 5) начать дыхание «рот в рот» или «рот в нос»; 6) делать закрытый наружный массаж сердца. Массаж сердца производят путем ритмичного сдавливания грудной клетки в переднезаднем направлении, на глубину 3-5 см в области мечевидного отростка фудины двумя руками, положенными одна на другую. На каждый вдох должно производиться 4 массажных движения (рис. 57). При наличии любого дыхательного аппарата для газового наркоза проводят также активную вентиляцию легких кислородом или кислородно-воздушными смесями. В случаях безуспешности реа-
Рис. 57. Искусственное дыхание и закрытый массаж сердца Для проведения реанимационных мероприятий хирургическое отделение (кабинет) стоматологической поликлиники должно быть оснащено наркозным или дыхательным аппаратом, баллонами с кислородом, соответствующим инструментарием и медикаментами. Контрольные вопросы 1. Местные осложнения, возникающие во время удаления зуба. 2. Причины осложнений, возникающих во время удаления зуба. 3. Тактика врача при переломе удаляемого зуба или его корня; пере 4. Лечение вывиха нижней челюсти. 5. Клиника и тактика врача при переломе нижней челюсти и отрыве 6. Клиника и диагностика перфорации верхнечелюстной пазухи. 7. Тактика врача при перфорации и проталкивании корня в верхнече 8. Методика остановки кровотечения из лунки при удалении зуба: воз 9. Профилактика и оказание помощи при общих осложнениях: обмо Ситуационные задачи 1. Больному М. травматично удален 17. Корни зуба крошились, удалились мелкими кусочками. При осмотре лунки врач не смог определить, закончено ли удаление зуба. 1. Что должен сделать врач? 2. Как поступить, если: а) обнаружены верхушки обоих корней? б) лунки пусты? 2. Во время удаления 16 появилось подозрение на перфорацию гайморовой пазухи. 1. Как уточнить диагноз? 2. Ваши действия в случае обнаружения перфорации? ТЕМА 16. Осложнения, возникающие после удаления зуба. Причины, диагностика, профилактика Продолжительность: 180 минут. Место проведения занятия: учебная комната, хирургический кабинет стоматологической поликлиники. Цели занятия: 1. Изучить осложнения после операции удаления зуба, клинику, при 2. Научиться диагностировать, лечить и предупреждать осложнения операции удаления зуба. Краткое изложение темы Наиболее часто встречающимися осложнениями после удаления зуба являются поздние кровотечения, альвеолит, луночковые боли, неврит нижнего луночкового нерва. Вторичные кровотечения возникают через некоторое время после хирургического вмешательства. Причиной поздних кровотечений нередко является применение адреналина при обезболивании. В момент введения обезболивающего раствора с адреналином происходит значительное сужение сосудов, через некоторое время (1-3 часа) происходит их расширение, приводящее к кровотечению (адреналиновое кровотечение). Иногда у больных при присоединении воспалительного 1троцесса в лунке происходит гнойное расплавление тромба, закрывающего просвет сосуда, с последующим кровотечением. У больных с нестабильным кровяным давлением в случае его резкого повышения также могут наблюдаться поздние луночковые кровотечения. Одним из наиболее частых осложнений операции удаления зуба является воспаление лунки — альвеолит. По международной классификации болезней (МКБ ВОЗ, Женева, 1995), в понятие «альвеолит» включены сухая лунка и альвеолярный остеит. Прежние термины, которые использовались для обозначения этого процесса, — луночковые боли, альвеолоневрит, - в МКБ не приводятся, поэтому, следуя современной номенклатуре болезней, мы также будем использовать лишь современные термины. Термин «сухая лунка» используется в случае, когда после удаления зуба в лунке не образовался кровяной сгусток. При этом повторный кюретаж не всегда способствует появлению полноценного сгустка. В таких случаях необходимо предупредить попадание в пустую лунку слюны и содержимого полости рта. С этой целью устье лунки прикрывают йодоформной турундой. Причина вышеуказанного часто связана с проявлением местного действия вазоконстриктора, поэтому после окончания действия препарата в лунке образуется кровяной сгусток и заживление происходит путем его организации непосредственно под турундой. Удалять туру иду не следует (чтобы не разрушить сгусток) до тех пор, пока она сама не отторгнется. Альвеолит - воспаление в лунке, возникает вследствие инфицирования и распада в лунке кровяного сгустка. Клинические признаки проявляются через 1-2 дня после удаления зуба: больные отмечают боль в лунке, неприятный запах изо рта, коллатеральный отек слизистой оболочки и окружающих мягких тканей, температура тела может повыситься до субфебриль-ной. При осмотре в лунке можно обнаружить серый распавшийся сгусток, окружающая десна отечна, гиперемирована, пальпация этой области болезненна, может быть реакция со стороны регионарных лимфатических узлов.
При альвеолите возможно воспаление окружающей костной ткани (стенок лунки) по типу альвеолярного остеита как реакция кости на воспаление в лунке. При этом процесс не распространяется на костный мозг и не ведет к секвестрации. Остеит проходит вместе с явлениями альвеолита.
Рис. 58. Альвеолит и его лечение Лечение альвеолита комплексное. На первом этапе под местной анестезией проводят эвакуацию распада из лунки, для этого кюретажной ложкой осторожно удаляют содержимое лунки и промывают ее раствором антисептика (перманганат калия, хлоргексидин, фурацилин и т.п.). Иногда врачи проводят активный кюретаж лунки, намереваясь вызвать образование кровяного сгустка, что является ошибочным и ведет к распространению инфекции в кость и развитию луночкового остеомиелита. После антисептической обработки можно провести ультрафиолетовое или лазерное облучение, далее в лунке оставляют лекарственное средство, прикрытое йодоформной турундой (анестезин, трихопол, левомеколь, диоксиколь и т.п.). Наиболее эффективным зарекомендовал себя альвеожил, обладающий выраженным противовоспалительным действием, стимулирующим процессы регенерации, ускоряя время заживления лунки (рис. 58). В зависимости от состояния организма больному назначают противовоспалительное лечение, включающее антибио- тики, или ограничиваются сульфаниламидными препаратами. Местные воздействия на лунку проводят ежедневно или через день. Обычно явления альвеолита купируются через 7-10 дней, через 2 недели лунка заполняется грануляционной тканью, начинается ее эпителизация. Если боль и воспалительные явления не прекращаются в указанные сроки, то это свидетельствует о развитии более тяжелого воспаления - ограниченного остеомиелита лунки зуба. Ограниченный остеомиелит лунки зуба характеризует более выраженные признаки воспаления, чем при альвеолите, к ним присоединяется воспалительная реакция тканей не только с вестибулярной поверхности альвеолярного отростка, но и с язычной. Острый период длится до 10 дней, затем острые боли стихают, через 12-15 дней в лунке зуба можно обнаружить рыхлые грануляции, из-под которых выделяется гной. На рентгенограмме контуры внутренней компактной пластинки альвеолы нечеткие, размытые, выражены остеопороз и деструкция кости у альвеолярного края. Через 2-Л недели от начала острого воспаления можно обнаружить секвестры. Лечение назначают в зависимости от стадии заболевания. В остром периоде удаляют из лунки разложившийся сгусток, активный кюретаж противопоказан, проводят антисептическую обработку. При выраженных перио-стальных явлениях показано рассечение слизистой оболочки и надкостницы на уровне лунки до кости. Назначают антибиотики (остеотропные - линко-мицин или широкого спектра действия, сульфаниламидные, антигистамин-ные и общеукрепляющие препараты). В хронической стадии проводят ревизию лунки, при этом удаляют грануляции и свободно лежащие секвестры, в сочетании с медикаментозным и физиотерапевтическим лечением. Неврит (невропатия) нижнелуночкового нерва возникает в результате сложного, травматичного удаления зубов на нижней челюсти (чаще при удалении третьего моляра при его ретенции и дистопии). Больные жалуются на сильную боль, иррадиирующую по ходу ветвей тройничного нерва, усиливающуюся в ночное время, снижение (гипостезия) или полное выпадение (анестезия) чувствительности слизистой оболочки десны нижней челюсти, нижней губы и подбородка на стороне поражения. Лечение комплексное: нестероидные противовоспалительные препараты (ин-дометацин, метиндол и т.п.), ненаркотические анальгетики в сочетании с се-дативными препаратами, витамины группы В; физиотерапевтические процедуры (переменные токи, электрофорез с лидазой); эффективной является рефлексотерапия. Возможно проведение блокад по типу проводниковой или инфильтрационной анестезии местными анестетиками низкой концентрации. Значительно реже возникает неврит как осложнение удаления зубов на верхней челюсти. При этом чаще возникает более отдаленное осложнение - дентальная пчек-салгия. Соотношение по частоте -2:1 (что, вероятно, обусловлено отсутствием у 50 % людей нижнего зубного сплетения). Болевой синдром с переходом на противоположную сторону нередко носит неинтенсивный характер, сопровождается ощущением жжения в зубах и деснах. У некоторых больных огмечается уменьшение боли во время приема пищи и усиление под влиянием эмоций, неблагоприятных метеорологических факторов и переохлаждения. Боли могут сопровождаться вегетативными нарушениями. Рентгенологически выявить какой-либо костной патологии в зоне локализации боли не удается, течение проводится по схеме лечения неврита (невропатии). Острые края, которые образуются после травматичного удаления, а альвеолы могут вызывать болевые ощущения после удаления зуба, также удаления одиночно стоящего зуба, при выраженной атрофии альвеолярного тростка Костные выступы травмируют слизистую оболочку, причиняя боль, которая усиливается во время жевания и при дотрагивании до десны, при этом воспалительные явления в лунке отсутствуют. Лечение заключается в проведении операции - альвеолэктомии. Под местной анестезией выкраивают трапециевидный слизисто-ладкосгничный лоскут через альвеолярный гребень, после отслаивания которого обнажают острые края лунки и сглаживают их фрезой. Лоскут укладывают на прежнее место и фиксируют кетгутовыми швами. Обнажение участка альвеолярного отростка возникает в результате травмы слизистой оболочки во время удаления зуба, сопровождается самопроизвольной болью, а также болью во время приема пищи. Лечение заключается в сглаживании этого участка фрезой и, если позволяют условия, закрытием слизисто-надкостничным лоскутом. При отсутствии такой возможности можно рекомендовать больному масляные аппликации (ретинол, масло шиповника, облепихи), дентальный солкосерил для ускорения эпителизации. Операция удаления зуба может повлечь за собой и более грозные осложнения: воспаление мягких тканей - абсцессы и флегмоны клет
|
||||||
|
Последнее изменение этой страницы: 2016-08-14; просмотров: 9731; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.214 (0.022 с.) |