
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Стандарт «Схема сбора анамнеза у беременной»Содержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
ПРОФЕССИОНАЛЬНЫЕ СТАНДАРЫ ПО ДИСЦИПЛИНЕ «АКУШЕРСТВО И ГИНЕКОЛОГИЯ»
Стандарт «Схема сбора анамнеза у беременной»
1. Паспортные данные. 2. Заболевания, перенесенные в детстве, зрелом возрасте, их течение, лечение. 3. Наследственность. 4. Условия труда и быта. 5. Эпидемиологический анамнез. 6. Аллергологический анамнез. 7. Акушереко-гинекологический анамнез: Менструальная функция (менархе и особенности установления менструального цикла, длительность, болезненность и регулярность менструаций, количество теряемой при менструации крови, дата последней менструации); половая жизнь (с какого возраста, состоит ли в браке); гинекологические заболевания (какие, когда, длительность и характер их течения, проведенная терапия, результаты лечения); генеративная функция - число предыдущих беремеіпюсть с подробным выяснением их течения и исхода (искусственных и самопроизвольных абортов, родов); течение настоящей беременности (первой и второй половины беременности, перенесенные заболевания и на каком сроке, лечение амбулаторное, стационарное).
Стандарт «Взвешивание беременной» Цель: Определение веса беременной. Ресурсы: 1. напольные весы, 2. индивидуальная карта беременной, 3. резиновый коврик, 4. дез. раствор, 5. ветошь.
1. Ознакомьте беременную с ходом процедуры; 2. Постелите ей под ноги резиновый коврик, попросите беременную встать на весы; 3. Отметьте показания весов по шкале; 4. Занесите результаты в индивидуальную карту беременной; 5. Обработайте весы ветошью смоченной в дезинфицирующем растворе; 6. Вымойте руки с мылом; Примечание: взвешивание проводится при взятии на учет; взвешивают каждую явку только при ожирении и дифиците веса. Стандарт «Измерение роста» Цель: Измерения роста беременной для определения ИМТ (индекса массы тела).
1. ростомер, 2. индивидуальная карта беременной, 3. ветошь, 4. дез раствор. Алгоритм: 1. Объясните женщине цель и ход выполнения процедуры. 2. Встаньте сбоку от ростомера и поднимите планку его выше уровня предполагаемого роста женщины. 3. Поставьте беременную на площадку ростомера правильно: пятки, ягодицы и лопатки должны прикасаться к стойке ростомера, а голова находиться в таком положении, чтобы козелок уха и наружный угол глаза располагались на одной горизонтальной линии. 4. Опустите планку ростомера на темя беременной и определите по шкале количество сантиметров от нулевого уровня глаза. 5. Занесите полученные данные в индивидуальную карту беременной. 6. Обработайте ростомер ветошью, смоченной в дез.растворе. 7. Вымойте руки с мылом.
Стандарт «Осмотр наружных половых органов» Цель: оценка состояния наружных половых органов. Ресурсы: гинекологическое кресло, одноразовые перчатки, индивидуальная пелёнка. Алгоритм действия. 1. Объясните женщине необходимость данного исследования. 2. Уложите беременную на гинекологическое кресло (положение на спине с ногами, согнутыми в коленных и тазобедренных суставах, ноги разведены), на индивидуальную пеленку.
4. Осмотрите наружные половые органы: лобок, тип роста волосяного покрова на лобке, прикрывают ли большие и малые губы половую щель. 5. Первым и вторым пальцем левой руки разведите большие половые губы и последовательно осмотрите: клитор, уретру, преддверие влагалища, протоки бартолиниевых и парауретральных желез, заднюю спайку и промежность. 6. Первым и вторым пальцем правой руки в нижней трети больших половых губ сначала с одной стороны, а затем с друтй про пальпируйте бартолиниевые железы. 7. Попросите женщину встать. 8. Снимите одноразовые перчатки, выбросите их, согласно правилам профилактики инфекций. 9. Вымойте руки с мылом.
5. Стандарт «Осмотр на зеркалах» Цель исследования: визуальная оценка состояния влагалища и влагалищной части шейки матки.
Алгоритм действия. 1. Обьясните женщине необходимость данного исследования. 2. Уложите женщину на гинекологическое кресло (положение на спине с ногами, согнутыми в коленных и тазобедренных суставах, ноги разведены), на индивидуальную пеленку. 3. Обеспечьте освещение для хорошего обзора влагалища и шейки матки. 4. Наденьте одноразовые перчатки.
Двухстворчатое зеркало введите боком в сомкнутом состоянии в прямой размер таза, предварительно левой рукой разведя малые половые губы. Постепенно зеркало продвиньте вглубь влагалища, разверните его, установив в поперечном размере таза, раскройте зеркало и обнажите шейку матки и влагалище.
2. Выведите зеркало из влагалища и поірузитс его в дсз.раствор. 3. Попросите женщину встать. 4. Снимите одноразовые перчатки, выбросите их, согласно правилам профилактики инфекции. 5. Занесите данные в документацию. 6. Вымойте руки с мылом.
6. Стандарт «Бимануальное исследование» Цель исследования: оценка состояния внутренних половых органов. Ресурсы: гинекологическое кресло, индивидуальная пелёнка, одноразовые перчатки. Алгоритм действия. 1.Объясните женщине цель данного исследования. 2.Сообщите о необходимости опорожнения мочевого пузыря. 3.Уложите женщину на гинекологическое кресло (положение на спине с ногами, согнутыми в коленных и тазобедренных суставах, ноги разведены), на индивидуальную пелёнку. 4.Объясните, что во время исследования дыхание должно быть свободным. 5.Наденьте одноразовые перчатки. 6. 1 и 2 пальцами левой руки разведите большие и малые половые губы.
8. Введенными во влагалище пальцами правой руки исследуйте состояние влагалища, влагалищных сводов. 9. Затем, подведя пальцы внутренней руки под шейку матки, исследуйте матку с помощью надавливания пальцами наружной руки на дно матки, погружая их в переднюю брюшную стенку над лоном (пальцы левой и правой руки должны быть обращены друг к другу). 10. Таким образом, пальпируя матку, определите ее расположение, величину, консистенцию, подвижность, болезненность. 11. Пальцы наружной и внутренней рук переведите от углов матки к боковым поверхностям таза. Исследуйте яичники и маточные трубы, определите их величину, форму, болезненность, подвижность. 12. Про пальпируйте с помощью правой (внутренней) руки внутреннюю поверхность таза (седалищные ости, крестцовую впадину, мыс), определите наличие экзостозов. 13. Извлекая правую руку из влагалища, внимательно ее осмотрите на наличие имеющихся выделений и их характер. 14. Снимите перчатки, выбросите их согласно правилам профилактики инфекции. 15. Занесите данные в документацию. 16. Вымойте руки с мылом.
Алгоритм действия. 1. Предупредите беременную о предстоящем исследовании. 2. Усадите беременную на стул. 3. Измерьте стерильной сантиметровой лентой окружность лучезапястного сустава на руке беременной.
5. Вымойте руки. 6. Запишите результат измерения в медицинскую документацию. Примечание. Определение истинной конъюгаты по индексу Соловьева: - при индексе Соловьева менее 14 см (кости тонкие) от значения наружной конъюгаты отнимите 8 см, от значения диагональной конъюгаты отнимите 1,5 см; -при индексе Соловьёва 14-15 см (кости средней толщины) от значения наружной конъюгаты отнимите 9 см, от значения диагональной конъюгаты отнимите 1,5 см; -при индексе Соловьева более 15 см (кости толстые) от значения наружной конъюгаты отнимите 10 см, от значения диагональной конъюгаты отнимите 2 см.
Алгоритм-действия 1. Предупредите беременную о предстоящем исследовании. 2. Попросите беременную раздеться. 3. Сядьте на стул со стороны спины беременной. 4. Произведите измерения вертикальной и горизонтальной диагоналей стерильной сантиметровой лентой: вертикальная диагональ - расстояние от верхнего угла ромба Михаэлиса (надкрестцовая ямка) до нижнего угла (верхушка крестца), в норме равно 11 см. горизонтальная диагональ - расстояние между боковыми углами ромба Михаэлиса (верхнезадние ости подвздошных костей), в норме равно 10-11 см. 5. Отметьте полученные результаты. 6. Вымойте руки. 7. Запишите результаты измерения в медицинскую документацию.
Алгоритм действия. 1. Предупредите беременную о предстоящем исследовании, о необходимости опорожнить мочевой пузырь перед исследованием. 2. Уложиге беременную на ітшекологическое кресло на спину, на индивидуальную пелёнку. 3. Наденьте стерильные перчатки. 4. Первым и вторым пальцами левой руки разведите большие половые губы, а средний и указательный пальцы правой руки последовательно введите по влагалище. 5. Средним пальцем правой руки попытайтесь достичь мыс, а указательный палец левой руки подведите под нижний край симфиза и отметьте правой рукой то место, которое непосредственно соприкасается с нижним краем лонной дуги. 6. Выведите из влагалища пальцы, сохраняя отметку. 7. При помощи ассистента измерьте на руке отмеченное расстояние сантиметровой лентой или тазомером. В норме это расстояние равно 13 см и более. Для получения истинной конъюгаты (Conjugata vera) нужно от полученного результата отнять 2 см (в норме величина исгинной конъюгаты равна 11 см). 8. Обработайте кушетку ветошью с дезраствором. 9.Снимите одноразовые перчатки, выбросите их, согласно правилам профилактики инфекции. 10. Обработайте тазомер или сантиметровую ленту дез.раствором. 11. Вымойте руки с мылом. 12. Сделайте запись в медицинской документации беременной.
Алгоритм действия. 1. Объясните беременной (роженице) цель данного исследования. 2. Уложите беременную на кушетку на спину с выпрямленными ногами. 3. Сядьте справа на кушетку лицом к беременной.
7. Проведите четвертый прием для определения отношения предлежащей части ко входу в малый таз. Для выполнения данного приема повернитесь лицом к ногам беременной. Кисти рук расположите по обеим сторонам нижнего отдела матки таким образом, чтобы пальцы обеих рук как бы сходились друг с другом над плоскостью входа в малый таз, пропалъпируйте предлежащую часть, определяя отношение предлежащей части ко входу в малый таз. 8. Результаты запишите в медицинскую документацию.
Алгоритм действия. 1. Предупредите беременную о предстоящем исследовании, о необходимости опорожнить мочевой пузырь перед исследованием. 2. Уложите беременную на кушетку на спину с выпрямленными ногами. 3. Расположите сантимстровую лсіпу вокруг живота спереди на уровне пупка, сзади - на уровне поясничной области. 4. Отметьте полученный результат. 5. Разместите сантиметровую ленту вдоль средней линии живота и измерьте расстояние между верхним краем симфиза (начало сантиметровой ленты) и наиболее выступающей (верхней) точкой дна матки. 6. Отметьте полученный результат. 7. Помогите беременной встать с кушетки (повернувшись на бок. 8.Протрите кушетку ветошью смоченной в дезрастворе. 9. Вымойте руки. 10. Запишите результат измерения в медицинскую документацию.
Стандарт: Гравидограмма Цель исследования: Определение соответсвия ВСДМ сроку беременности. Ведение гравидограммы обязательно при каждом посещении во втором и третьем триместре.. Важно не нахождение измеренной высоты дна матки между линиями, а параллельность им. Ресурсы: сантиметровая лента, кушетка. Алгоритм действия. 1. Объясняет беременной цель исследования. Стелит пеленку на кушетку 2. Моет руки. 3. Беременную укладывает на кушетку. 4. Производит осмотр живота. 5. Измеряет высоту стояния дна матки, для этого конец сантиметровой ленты устанавливает на середину верхнего края лонного сочленения, натягивая ее до дна матки, отмечает размер 6. Данные измерения переносит на Гравидограмму, анализируя соответствие ВСДМ сроку беременности. 7. Данные заносит в документацию. 8. Помогает беременной встать. 9. Протирает ветошью кушетку 10. Моет руки.
Алгоритм дейсгвии. 1. С помощью календаря посчитайте количество недель от первого дня последней менструации до дня исследования. 2. С помощью календаря сосчитайте количество недель от даты первого шевеления плода и к полученной цифре добавьте 20 недель у первородящей и 18 недель у повторнородящей. 3. Добавьте к сроку беременности, обнаруженному при первой ранней явке (до 12 недель) с помощью бимануального исследования количество недель прошедших со дня исследования* 4. Обследуйте беременную на УЗИ. 5. В поздних сроках определите срок беременности по высоте стояния дна матки: 16 недель - 12 см (на середине расстояния между пупком и маткой); 20 недель - 16 см (на 2 поперечных пальца ниже пупка); 24 недели - 20 см (на уровне пупка); 32 недели - 28 см (на середине между пупком и мечевидным отростком); 36 недель -34-36 см (на уровне реберной дуги); 40 недель - 28-32 см (на середине между пупком и мечевидным отростком). 6. Запишите полученные результаты в медицинскую документацию.
Алгоритм действия. 1. Объясните роженице необходимость данного исследования. 2. Сядьте на стул справа от роженицы и лицом к ней. 3. Положите тёплую руку на живот роженице. 4. По секундной стрелке засеките продолжительность схватки (время нахождения матки в тонусе), оцените силу напряжения мьппц матки и реакцию роженицы, зафиксируйте окончание схватки. 5. Определите время между паузами. 6. Для характеристики схваток по продолжительности, частоте, силе, болезненности необходимо дать оценку 3-4 схваткам, следующим друг за другом. Запишите частоту сокращений матки за 10 минут. 7. Результат зафиксируйте в истории родов графически на партограмме. Примечание: Для характеристики схваток по продолжительности, частоте, силе, болезненности необходимо дать оценку 3-4 схваткам, следующим друг за другом.
Стандарт «Партограмма» (Приложение 2 к клиническому протоколу «Физиологические роды из Приложения к приказу Министра здравоохранения РК от 07.04.2010 г.». Является единственным документом наблюдения за течением нормальных (физиологических) родов. Партограмма ведется при поступлении в стационар пациентки с установленным диагнозом: «Роды». Правила заполнении Информация о пациентке: 1. Ф.И.О. 2. Количество беременностей и родов, 3. Номер истории родов, 4. Дата и время поступления в родовой блок, 5. Время из лития околоплодных вод. Частота сердечных сокращений плода: фиксируется каждые полчаса (выслушивается каждые 15 мин) - отмечается точкой -. Околоплодные воды: цвет амниотической жидкости отмечается при каждом вагинальном обследовании: I - плодный пузырь цел; С - околоплодные воды светлые, чистые; М - воды с меконием (любая интенсивность окраски); В - примесь крови в водах; А - отсугствие вод/выделений. Конфигурация головки: 0 - конфигурации нет; + - швы легко разъединяются; ++ - швы находят друг на друга, но разъединяются при надавливании; -+++ - швы находят друг на друга и не разделяются. Раскрытие шейки матки: оценивается при каждом влагалищном исследовании и отмечается крестиком (х). Линия бдительности: линия должна начинаться от точки раскрытия шейки на 3 см и продолжаться до точки полнот раскрытия с шагом 1 см в час. Линия действия: проходит параллельно линии бдительности, отступя на 4 часа вправо. Опускание головки: оценку прохождения головки следует проводить путем сначала абдоминального обследования и лишь затем вагинального: 5/5 - головка на 5 пальцев выше лона - над входом в малый таз; 4/5 - на 4 пальца выше лона - прижата ко входу в малый таз; 3/5 - на 3 пальца выше лона - прощупывается большая часть головки над лоном; 2/5 - на 2 пальца выше лона - над лоном прощупывается меньшая часть головки 1/5 - головка в полости малого таза. Время: отмечается слева от линии. Для удобства заполнения лучше записывать числом кратным 30 мин. Например, 13.00 или 13.30. Сокращения матки: наряду с раскрытием шейки матки и продвижением головки плода сокращения матки (схватки) служат четким показателем родовой деятельности. Периодичность схваток откладывается по оси времени. Каждая клеточка означает одно сокращение. Различная интенсивность штриховки отражает интенсивность схваток. Окситоцин: при назначении записывается его количество/концентрация и вводимая доза в минуту (в каплях или ЕД) каждые 30 минут. Назначения лекарств: фиксируется любые дополнительные назначения лекарств. Пульс: каждые 30 минут отмечается точкой -. Артериальное давление: фиксируется каждые 4 часа и отмечается линией посередине соответствующей клеточки. Температура тела: фиксируется каждые 4 часа. Протеин (белок), ацетон и количество мочи: записывается при каждом мочеиспускании.
Алгоритм действия. 1. Объясните беременной необходимость исследования. 2. Уложите женщину на гинекологическое кресло на индивидуальную пелёнку. 3. Обработайте наружные половые органы одним из дезинфицирующих растворов (1% раствор иодоната или 2% раствор йода).
5. Левой рукой, первым и вторым пальцами разведите большие половые губы, а второй и третий пальцы правой руки введите во влагалище. 6. Пальпируя шейку матки, определите ее консистенцию, длину, положение по отношению к проводной оси таза, проходимость цервикального канала. 7. Дайте оценку степени «зрелости» шейки матки. Шейка считается зрелой, если она укорочена до 2см. и менее, размягчена, цервикапьный канал пропускает 1 палец и более, ось шейки матки совпадает с проводной осью таза. 8. Снимите одноразовые перчатки, выбросите их, согласно правилам профилактики инфекции. 9. Вымойте руки водой с мылом. 10. Сделайте запись в медицинской документации. 27. Стандарт «Амниотомия» Показания: родовозбуждение, родостимуляция, плоский плодный пузырь, многоводие, неполное преддежшше плаценты, артериальная гипертензия.
Алгоритм действия: 1. Произведите влагалищное исследование, уточните степень раскрытия маточного зева, предлежащую часть, нахождение предлежащей часта по отношению к плоскостям таза. 2. Брашну пулевых щипцов введите во влагалище (под контролем руки) между средним и указательными пальцами. 3. На высоте схватки при максимальном напряжении плодного пузыря произведите его прокол. 4. В образовавшееся отверстие в плодном пузыре введите указательный, а затем и средний палец, отверстие постепенно расширьте. Околоплодные воды должны вытекать медленно под контролем руки (профилактика выпадения пуповины и мелких частей). 5. Оцените количество и качество околоплодных вод. Стандарт «Подготовка акушерки к приему родов» Цель: профилактика осложнений, соблюдение асептики и антисептики. Ресурсы: 2-3 теплые пеленки, чепчик, носочки, одноразовые стерильные пакеты для принятия родов, стерильные перчатки, жидкое мыло с дозатором, одноразовое полотенце, 1% эритромициновая мазь глазная, 10 ЕД окситоцина в шприце. Первичный набор для новорожденного: 2 зажима, 1 ножницы, 10 маревых шариков. Вторичный набор для новорожденного: ножницы, сантиметровая лента, зажим для пупочного остатка (скоба). Набор для осмотра шейки матки (применять по показаниям): влагалищные одностворчатые зеркала, иглодержатель, 2 корнцанга, пинцег, марлевые шарики. Алгоритм действия. 1. Наденьте обработанный фартук (двукратно протертый ветошью, смоченной 1% раствором хлорамина). 2. Обработайте руки механическим способом. 3. Обсушите руки стерильным полотенцем. 4. Наденьте стерильный одноразовый халат и перчатки. 5. На роженицу наденьте одноразовую стерильную рубашку и бахилы. 6. Из вскрытого стерильного пакета для принятия родов извлеките необходимые пеленки и салфетки. 7. Выложите стерильные зажимы для пуповины и ножницы для ее пересечения. Все готово к принятию родов.
Алгоритм действия. 1. Определите признак Шредера. После отделения плаценты матка уплощается, дно её поднимается выше пупка и отклоняется вправо. Нередко над лоном возникает выпячивание (опустившаяся плацента). Матка приобретает форму песочных часов. 2. Определите признак Кюстнера-Чукалова. При надавливании краем ладони над лобком пуповина, свисающая из половой щели, при неотделившейся плаценте втягивается во влагалище. Если плацента отделилась от стенки матки, пуповина остаётся неподвижной. 3. Определите признак Альфельда. Лигатура, наложенная на пуповину у половой щели, при отделившейся плаценте опускается на 8-10 см и более. 4. Определите признак Штрассмана. Поколотите по дну матки ребром ладони. При неотделившейся плаценте поколачивание по дну матки передаётся наполненной кровью пупочной вене. Эту волну можно ощутить пальцами руки, расположенными на пуповине выше места зажима. Если плацента отделилась от стенки матки, этот симптом отсутствует. 5. Определите признак Довженко. Предложите роженице глубоко дышать. Если при вдохе пуповина не втягивается во влагалище, то плацента отделилась от етенки матки. 6. Определите признак Клейна. Предложите роженице потужиться. Если плацента отделилась от стенки матки, после прекращения потуги пуповина остаётся на месте. Если плацента не отделилась, то она втягивается во влагалище. 7. Определите признак Микулича-Радецкого. После отслойки плаценты послед может опуститься во влагалище и роженица ощущает позыв на потугу. Примечание. Об отделении плаценты судят по совокупности 2-3 признаков. Наиболее достоверными считают признаки Шредера, Альфельда, Кюстнера-Чукалова.
Цель исследования: оценка состояния последа. Ресурсы: поднос, функциональный столик, салфетка, весы, сантиметровая лента, одноразовые перчатки. Алгоритм действия. 1. Послед уложите на гладкую поверхность (поднос) материнской стороной вверх, осушите салфеткой и приступите к осмотру: с материнской стороны должны быть целы все дольки, поверхность должна быть гладкой, блестящей, серо - синего цвета; обратите внимание на края плаценты, на изменения ткани: наличие обызвествления, жировые перерождения, старые сгустки крови. 2. Поднимите послед за пуповину, расправьте оболочки, убедитесь в целостности оболочек, уточните место их разрыва и размеры разрыва.
4. Плаценту после осмотра измерьте и взвесьте. 5. Данные осмотра занесите в историю родов. Алгоритм действия. 1. Объясните родильнице необходимость данного исследования. 2. Обработайте наружные половые органы антисептиком. 3. Подстелите под ягодицы родильницы стерильную пеленку. 4. Из пакета для родов возьмите широкие послеродовые зеркала. 5. Последовательно введите во влагалище зеркала, обнажив шейку матки. 6. Передайте рукоятей зеркал ассистенту. С помощью двух окончатьтх зажимов, начав с 12 часов, по часовой стрелке, перекладывая зажимы, осмотрите края шейки матки для обнаружения разрывов, внимательно осмотрите длину и начало разрыва. 7. Выводя зеркала, осмотрите стенки влагалища. При обнаружении разрыва установите его степень. 8. С помощью ватных тампонов последовательно осмотрите наружные половые органы, заднюю спайку, промежность. 9. При обнаружении разрыва шейки матки, влагалища и промежности необходимо произведите их ушивание с соблюдением правил асептики и антисептики на фоне обезболивания (смотрите соответствующие стандарты).
35. Стандарт «Измерение кровопотери в родах» Цель: определение объема кровоиотери. Ресурсы: градуированный сосуд, лоток, весы, пеленки, перчатки. Алгоритм действия. 1. В третьем периоде родов под тазовый конец роженицы подложите лоток и в него опустите конец пуповины (лоток подкладывается для собирания в него крови). 2. Кровь из лотка перелейте в градуированный сосуд, определите объем кровопотери. 3. Взвесьте пеленки, пропитанные кровью, отнимите массу сухих пеленок. 4. Определите суммарный объем кровопотери, исходя из того, что 100 мл крови весит 125 грамм. 5. Определите процент потерянной крови от массы тела роженицы перед роддми. Физиологической считается кровопотеря 0,5% от массы тела. 6. Суммарный объем кровопотери в родах запишите в историю родов.
Алгоритм действия. 1.Объясните беременной необходимость данного исследования. 2.Попросите беременную собрать мочу в стерильную баночку. 3.В пробирку налейте 4-5 мл исследуемой мочи. 4.Проведите пробу с сульфосалициловой кислотой: добавьте в пробирку с мочой 6-10 капель 30% раствора сульфосалициловой кислоты. При наличии белка в моче образуется осадок или муть. 5.Проведите пробу с уксусной кислотой: в пробирку налейте 6- 10мл мочи и прокипятите на спиртовой горелке - моча, содержащая белок, помутнеет. К помутневшей моче прибавьте несколько капель 3-5% раствора уксусной кислоты. Если муть исчезла - проба отрицательная.
37. Оказание экстренной помощи при тяжелой преэклампсии Цель: оказание экстренной помощи при тяжелой преэклампсии Показания – тяжелая преэклампсия Противопоказания – во времяприступа судорог Возможные осложнения – приступ судорог, эклампсическая кома. Ресурсы – муляж женщины, 25 % раствор сульфата магнезии, шприц 20 мл, физиологический раствор 500 мл, система для внутривенного вливания, спирт, вата, жгут Алгоритм действия: 1. Поставьте диагноз: «Тяжелая преэклампсия» при наличии одного из этих симптомов: головной боли, боли в эпигастральной области, нарушения зрения, мелькания мушек перед глазами, тошноты, рвоты, на фоне артериальной гипертензии (140/90 мм рт. ст. и выше) и протеинурии. 2. Вызовите не отходя от пациентки весь свободный персонал и реанимационную бригаду. 3. Одновременно проведите следующие мероприятия: · уложите беременную на ровную поверхность, избегая повреждений и поверните голову пациентки набок. · внутривенно введите стартовую дозу магнезии сульфата – 25%-20 мл в течение 10-15 минут. 4. Начните внутривенную инфузию 320 мл физиологического раствора с 80 мл – 25% раствором сульфата магнезии. 5. При АД равно и выше 160/100 мм.рт.ст. регулируйте артериальное давление назначением 10 мг нифедипина сублингвально, повторно через 30 минут 10 мг под контролем АД (поддерживать АД на уровне 130/90-140/95 мм.рт.ст.). 6. Под контролем артериального давления и продолжающейся магнезиальной терапии переложите пациентку на носилки и транспортируйте в реанимационное отделение ближайшего родильного дома.
Примечание: При появлении признаков передозировки сульфата магнезии ввести 10 мл 10% раствора глюконата Са внутривенно в течение 10 минут.
Алгоритм действия. 1. Проведите мобилизацию свободного персонала (вызов): акушера-гинеколога; анестезиолога; лаборанта. 2. Оцените состояние женщины: артериальное давление; пульс; температуру, кожные покровы; частоту дыхания; оцените кровопотерю. 3. Произведите катетеризацию мочевого пузыря. 4. Произведите катетеризация двух периферических вен (размер катетера № 16,18) Проведите внутривенное струйное введение физиологического раствора в соотношении 3:1 к объему кровопотери (скорость переливания 1000,0 мл за 15 мин). 5. Во вторую вену проведите внутривенное введение окситоцина 20 ЕД на 500,0 мл физиологического раствора со скоростью введения 60 капель в минуту в течение 25-30 минут. 6. Согрейте женщину, уберите мокрые пеленки, укройте теплымодеялом, измерьте температуру тела. 7. Определите причину по принципу «Четырех «Т»: Травма - ушейте разрывы промежности, влагалища, шейки матки; Тромбин - если нет лаборанта, то проведите прикроватный тест (наберите в пробирку кровь, медленно покачивая, дождитесь образования сгустка, норма до 5 мин); Ткань - при дефекте последа, остатках оболочек проведите ручное обследование полости матки; Тонус - при гипотония, атонии матки: -проведите наружный массаж матки. Максимальная доза введения окситоцина - 60 ЕД, с учетом 10 ЕД в/м введения для профилактики кровотечения в течение 1 минуты после родов. Проведите бимануальную компрессию матки: наденьте стерильные перчатки и войдите рукой во влагалище, сожмите руку в кулак; расположите кулак в переднем своде и надавите им на переднюю стенку матки; другой рукой через переднюю брюшную стенку надавите на заднюю стенку матки по направлению к руке, введённой во влагалище; продолжайте сдавливание, пока кровотечение не остановится и пока матка не начнёт сокращаться. 8. Примените сдавление брюшной аорты ниже пупка слева. В таком виде транспортируйте в операционную. 9. Передайте информацию в перинатальный центр, главному акушеру- гинекологу (круглосуточно).
Алгоритм действия. Объясните женщине необходимость данной манипуляции и, её ход.
2. Расположите кулак в переднем своде и надавите им на переднюю стенку матки. 3. Другой рукой через переднюю брюшную стенку надавите на заднюю стенку матки по направлению к руке, введенной во влагалище. 4. Продолжайте сдавливание, пока кровотечение не остановится, и матка не начнет сокращаться. 5. По окончании манипуляции снимите иерчатки и поместите их в КБУ. 6. Руки помойте с мылом и обработайте антисептиком. Алгоритм действия. 1. Выведите мочу катетером. 2. Получите информированное согласие пациентки на операцию. 3. Проведите обработку наружных половых органов роженицы антисептическим раствором (1% раствор иодоната или 2% раствор йода). 4.Обработайте руки хирургическим способом, наденьте стерильные перчатки. 4. Проведите общее обезболивание роженицы. 5. Указательным и большим пальцами левой руки разведите малые и большие половые губы.
7. Внутренней рукой, передвигаясь по пуповине, дойдите до центра плаценты, затем, передвигаясь в сторону, отыщите край плаценты. Ребром ладони «пилообразными» движениями отделите плаценту от стенки матки и, захватив плаценту, подведите её к внутреннему зеву. 8. Левой рукой, потягивая за пуповину, извлеките плаценту из родовых путей и передайте для осмотра ассистенту. 9. Правую руку оставьте в матке и проведите контрольное обследование полости матки и удаление оставшихся сгустков крови. 10. Руку выведите из полости матки. 11. Снимите перчатки, выбросите их, согласно правилам профилактики инфекции. 12. Вымойте руки с мылом. 13. Внутривенно введите сокращающие матку препараты, положите холод на переднюю брюшную стенку. Алгоритм действия. 1. Выведите мочу катетером. 2. Получите инфор миро ваш юе согласие пациентки на операцию. 3. Проведите обработку наружных половых органов роженицы антисептическим раствором (1% раствор иодоната или 2% раствор йода). 4. Обработайте руки хирургическим способом, наденьте стерильные перчатки. 5. Проведите общее обезболивание роженицы. 6. Указательным и большим пальцами левой руки разведите малые и большие половые губы. 7. Правую руку, сложенную в «конус» введите во влагалище в прямом размере таза, а затем поверните её тыльной стороной к крестцу. Как только внутренн
|
||||
|
Последнее изменение этой страницы: 2016-07-16; просмотров: 4974; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.117.11.13 (0.021 с.) |

 Алгоритм действий:
Алгоритм действий: Ресурсы:
Ресурсы: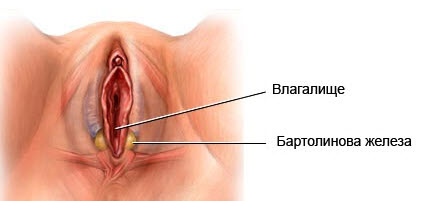 3. Наденьте одноразовые перчатки.
3. Наденьте одноразовые перчатки. Ресурсы: гинекологическое кресло, гинекологические зеркала, одноразовые перчатки, индивидуальная пеленка.
Ресурсы: гинекологическое кресло, гинекологические зеркала, одноразовые перчатки, индивидуальная пеленка. 5. Со стерильного столика возьмите гинекологическое зеркало. Ложкообразное зеркало возьмите в правую руку, левой рукой (1-2 пальцами) разведите большие половые губы и введите зеркало в прямом размере малого таза по задней стенке влагалища до заднего свода, разверните его в поперечный размер. Надавите зеркалом на заднюю стенку влагалища (освободив место для подьбмника) и переложите рукоятку зеркала в левую руку. Правой рукой введите подъемник во влагалище в прямом размере таза по передней стенке, затем разверните его в поперечный размер и обнажите шейку матки и влагалище.
5. Со стерильного столика возьмите гинекологическое зеркало. Ложкообразное зеркало возьмите в правую руку, левой рукой (1-2 пальцами) разведите большие половые губы и введите зеркало в прямом размере малого таза по задней стенке влагалища до заднего свода, разверните его в поперечный размер. Надавите зеркалом на заднюю стенку влагалища (освободив место для подьбмника) и переложите рукоятку зеркала в левую руку. Правой рукой введите подъемник во влагалище в прямом размере таза по передней стенке, затем разверните его в поперечный размер и обнажите шейку матки и влагалище. 1. При осмотре обратите внимание на: цвет слизистой влагалища, характер выделений, наличие патологических процессов, цвет слизистой шейки матки, наличие патологических процессов на шейке матки, форму шейки матки, форму наружного зева.
1. При осмотре обратите внимание на: цвет слизистой влагалища, характер выделений, наличие патологических процессов, цвет слизистой шейки матки, наличие патологических процессов на шейке матки, форму шейки матки, форму наружного зева.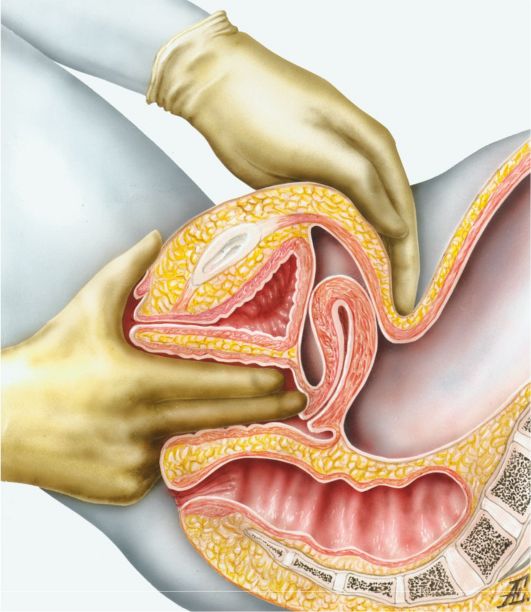 7. Правой рукой средним, а затем указательным пальцем войдите во влагалище (большой палец должен быть обращен к лонному сочленению).
7. Правой рукой средним, а затем указательным пальцем войдите во влагалище (большой палец должен быть обращен к лонному сочленению). 4. Отметьте полученный результат.
4. Отметьте полученный результат. 4. Проведите первый приём для определения высоты стояния дна матки и части плода, расположенной в дне матки. Для этого ладони обеих рук расположите на дне матки, при этом концы пальцев должны быть направлены друг к другу, но не должны соприкасаться. Определите высоту стояния дна матки по отношению к мечевидному отростку или пупку и часть плода, находя щуюся в дне матки.
4. Проведите первый приём для определения высоты стояния дна матки и части плода, расположенной в дне матки. Для этого ладони обеих рук расположите на дне матки, при этом концы пальцев должны быть направлены друг к другу, но не должны соприкасаться. Определите высоту стояния дна матки по отношению к мечевидному отростку или пупку и часть плода, находя щуюся в дне матки. 5. Проведите второй прием для определения положения, позиции и вида плода в полости матки. Для этого кисти рук переместите на боковые поверхности матки и ладонными поверхностями кистей произведите пальпацию боковых отделов матки. Определите расположение спинки (гладкая, ровная, без выступов поверхность), мелких частей плода (ручки, ножки) и сделайте заключение. Спинка влево - 1 позиция, спинка вправо - 2 позиция, спинка кпереди - передний вид, спинка кзади - задний вид.
5. Проведите второй прием для определения положения, позиции и вида плода в полости матки. Для этого кисти рук переместите на боковые поверхности матки и ладонными поверхностями кистей произведите пальпацию боковых отделов матки. Определите расположение спинки (гладкая, ровная, без выступов поверхность), мелких частей плода (ручки, ножки) и сделайте заключение. Спинка влево - 1 позиция, спинка вправо - 2 позиция, спинка кпереди - передний вид, спинка кзади - задний вид. 6. Проведите третий прием для определения предлежащей части плода. Для этого правую руку расположите на предлежащей части, при этом большой палец максимально отведите от остальных четырех. Предлежащую часть захватите между большим и средним пальцами над плоскостью входа в малый таз и определите, головка это или тазовый конец (головка плотная, округлая, баллотирует).
6. Проведите третий прием для определения предлежащей части плода. Для этого правую руку расположите на предлежащей части, при этом большой палец максимально отведите от остальных четырех. Предлежащую часть захватите между большим и средним пальцами над плоскостью входа в малый таз и определите, головка это или тазовый конец (головка плотная, округлая, баллотирует).
 4. Наденьте стерильные перчатки.
4. Наденьте стерильные перчатки. Ресурсы: бранша пулевых щипцов, одноразовые перчатки.
Ресурсы: бранша пулевых щипцов, одноразовые перчатки. 33. Стандарт «Осмотр последа на целостность»
33. Стандарт «Осмотр последа на целостность» 3. Последовательно осмотрите пуповину, плодовую поверхность плаценты, ход сосудов, не переходят ли они на оболочки и нет ли добавочных долек.
3. Последовательно осмотрите пуповину, плодовую поверхность плаценты, ход сосудов, не переходят ли они на оболочки и нет ли добавочных долек.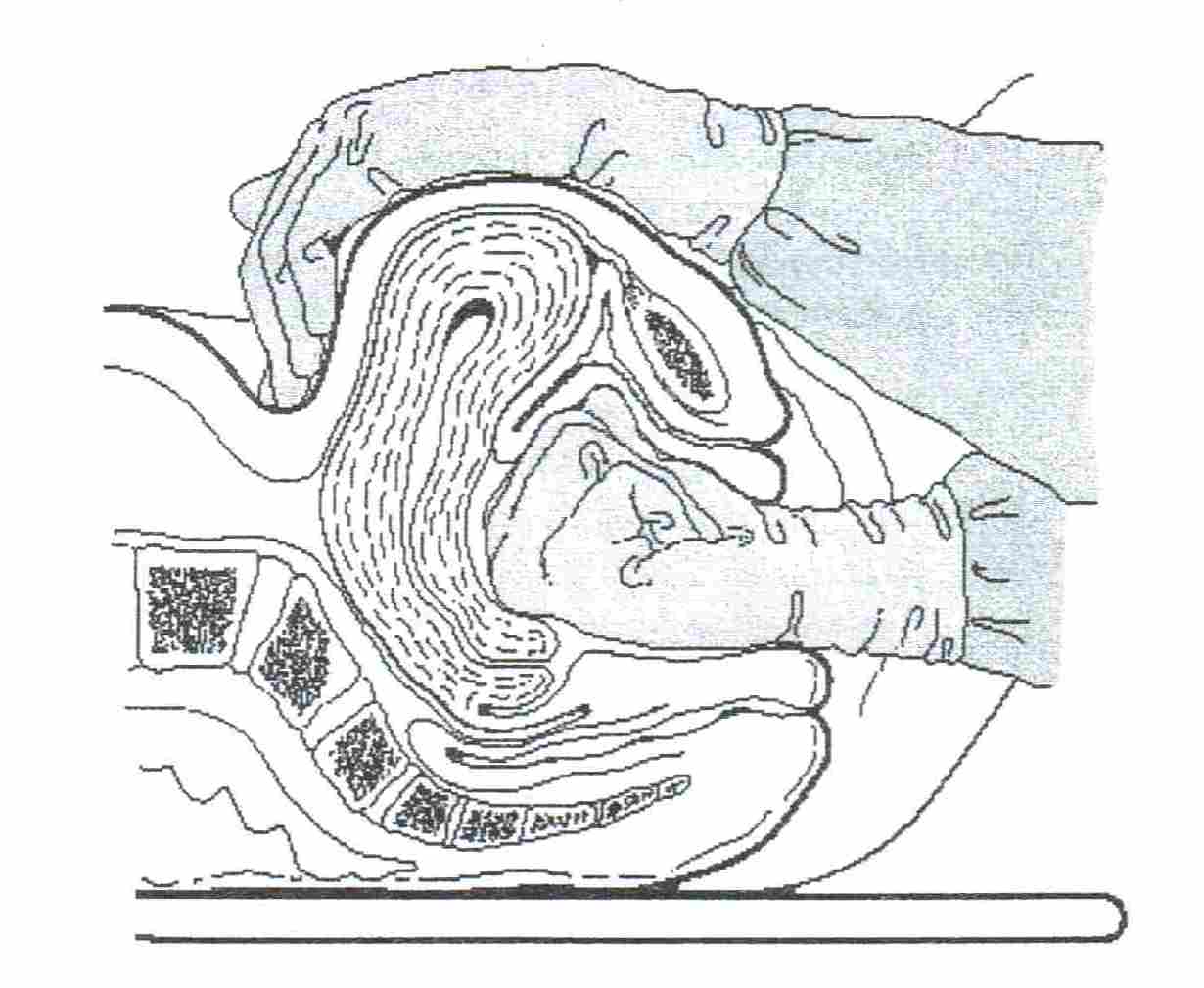 1. Помойте руки с мылом, обработайте их антисептиком, надев стерильные перчатки, войдите рукой во влагалище и сожмите руку в кулак.
1. Помойте руки с мылом, обработайте их антисептиком, надев стерильные перчатки, войдите рукой во влагалище и сожмите руку в кулак. 6. Правую руку, сложенную в «конус» введите во влагалище в прямом размере таза, а затем поверните её тыльной стороной к крестцу. Как только внутренняя рука зашла за внутренний зев, ладонь левой уложите на дно матки и зафиксируете его.
6. Правую руку, сложенную в «конус» введите во влагалище в прямом размере таза, а затем поверните её тыльной стороной к крестцу. Как только внутренняя рука зашла за внутренний зев, ладонь левой уложите на дно матки и зафиксируете его.


