Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Наджелудочковая пароксизмальная тахикардия (НПТ)Содержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
Что это такое?
Формирование наджелудочковой пароксизмальной тахикардии. Какие бывают? Насколько опасно? Для справки. Желудочковые пароксизмальные тахикардии встречаются, к счастью, реже, но протекают крайне тяжело, с резким падением АД и без экстренной помощи нередко заканчиваются смертью больного. Желудочковая ПТ свидетельствует о тяжелом поражении сердца и у здоровых не встречается.
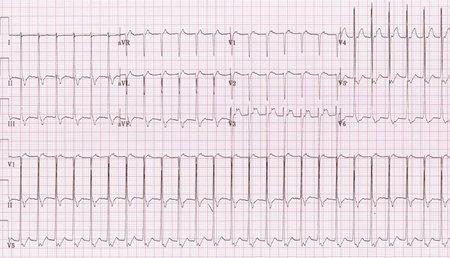
Желудочковая тахикардия. Признаки пароксизмальной наджелудочковой тахикардии на ЭКГ: 1. Внезапное начало и внезапное окончание пароксизма. 2. ЧСС от 140 ударов в минуту. 3. Правильный (регулярный) ритм. 4. Обычно комплексы QRS нормальные. 5. Зубцы P могут иметь разный вид. При предсердной ПТ они находятся перед комплексами QRS, но снижены или деформированы. При ПТ из AV-узла зубцы P находятся после комплексов QRS или наслаиваются на них.
Пример пароксизмальной наджелудочковой тахикардии на ЭКГ. Как лечится? При наджелудочковой пароксизмальной тахикардии используются следующие вагусные пробы: · проба Вальсальвы: резкое натуживание после глубокого вдоха, · погружение лица в ледяную воду, · искусственное вызывание рвоты путем надавливания 2 пальцами на корень языка. Массаж каротидного синуса и надавливание на глазные яблоки сейчас не рекомендуются. Именно из-за возможности купировать (снять) пароксизм НПТ самим пациентом число вызовов скорой помощи не так уж велико по сравнению с распространенностью этой аритмии (0.1-0.3%). Вызывают те, у кого снять приступ самостоятельно не получилось. На этапе скорой помощи обычно вводится верапамил. При неэффективности потом добавляют новокаинамид или кордарон. Общие закономерности Особенности лечения и диагностики аритмий: 1. впервые возникшую (пароксизмальную) аритмию дома не купируют, а в целях безопасности отвозят в больницу. Невозможно предугадать реакцию конкретного больного на конкретный антиаритмический препарат, поэтому в случае развития осложнений больше шансов выжить в стационаре. 2. если аритмия уже возникала ранее и была успешно купирована, пациент должен помнить название препарата, который ему помог. Если же он не помнит, и нет его медицинской документации (например, выписки из больницы), безопаснее отвезти его в стационар снова. Вывод: название препарата нужно выучить. Не можете выучить — напишите на несколько бумажек, которые держите дома на видной месте и носите с собой. 3. крайне желательно иметь под рукой несколько последних ЭКГ, снятые как во время нарушения ритма, так и в нормальном состоянии. Врачу будет легче сориентироваться. Это в интересах пациента, ведь причиной любой аритмии может быть патологический процесс в сердце (напр., инфаркт миокарда). 4. все антиаритмические препараты способны сами изредка вызывать разные виды аритмий, поэтому любое медикаментозное восстановление ритма — это “фармакологический эксперимент”, который периодически заканчивается плохо. Это печально, но как кому повезет. В некоторых случаях больного удается спасти. 5. в условиях дефицита времени аритмии следует дифференцировать ровно настолько, насколько отличается лечение при них. 6. насколько мне известно, в США пароксизмы мерцательной аритмии в домашних условиях не купируют, а доставляют пациента в стационар (на скорой там в основном парамедики). Поскольку медпомощь дорогая, после нескольких таких приступов пациента просто переводят на постоянную форму мерцательной аритмии. У нас же к таким пациентам ездят годами, иногда по 2 раза в день, купируя пароксизм дома. Вместо заключения Приведенная здесь информация — только самая общая характеристика 2 видов аритмий. В реальности все сложнее. Например, обычную наджелудочковую пароксизмальную тахикардию нужно отличать от такой же при синдроме WPW (Вольффа-Паркинсона-Уайта), поскольку отличается лечение. ЭКГ с наджелудочковой ПТ и полной блокадой ножки пучка Гиса очень напоминает желудочковую ПТ. Для скорой помощи есть небольшое, но толковое руководство для врачей В. В. Руксина “Неотложная кардиологическая помощь в амбулаторной практике”. Книга не для студентов, и для полного понимания текста необходимо иметь базовые знания по кардиологии. Экстрасистолы (ударение на и) — это преждевременные (внеочередные) возбуждения и сокращения всего сердца или его отдельных участков, импульс для которых обычно исходит из различных участков проводящей системы сердца. По месту возникновения экстрасистолы бывают 3 видов: · предсердные: измененный зубец P, нормальный желудочковый комплекс QRS; · атривентрикулярные (из AV-соединения): комплекс QRS не изменен, зубец P отсутствует или изменен и регистрируется после комплекса QRS; · желудочковые: комплекс QRS расширен и изменен, зубец P обычно не виден.
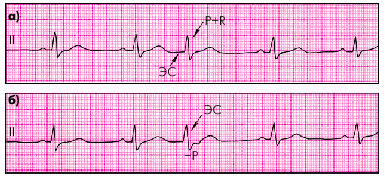
Предсердная экстрасистола.
Варианты экстрасистол из AV-узла.
Желудочковая экстрасистола. Что следует из вышеуказанного определения? 1) На ЭКГ мы видим только электрическое возбуждение, а было ли соответствующее сокращение миокарда - определяется другими методами (аускультация, исследование пульса и т. д.). Правда, почти всегда возбуждению соответствует сокращение миокарда. 2) О преждевременных возбуждениях и сокращениях уместно говорить при правильном (ритмичном) сердечном ритме, когда мы можем предположить, в какие интервалы времени должны возникнуть следующие возбуждения. Например, при мерцательной аритмии мышечные волокна предсердий возбуждаются и сокращаются хаотически, поэтому разговор о предсердных экстрасистолах в этом контексте выглядит нелепо. В то же время при неосложненной мерцательной аритмии желудочковый комплекс QRS не изменяется, поэтому при наличии единичных расширенных и измененных комплексов QRS можно говорить о желудочковой экстрасистолии. Экстрасистолы бывают как у больных, так и у здоровых людей. При обычной записи ЭКГ они регистрируются у 5% людей, а при длительном (суточном, или холтеровском) мониторировании выявляются у 35-50% людей (данные из пособия Орлова “Руководство по электрокардиографии”). Экстрасистолию могут вызывать стрессы, перетомление, экстремальные температуры, изменение положения тела, кофе, чай, курение, инфекции и т. д. На инфекциях остановлюсь особо. На 6-м курсе зимой меня стало беспокоить ощущение перебоев в сердце, похожее на экстрасистолию. Перебои были только в покое и через 1-2 недели прошли самостоятельно. На обычной ЭКГ ничего страшного не оказалось (экстрасистолы на пленку не попали), но поначалу мне было страшно (”вдруг умру?”). Обдумывая впоследствии причину своих перебоев, я пришел к выводу, что, скорее всего, они были единственным симптомом вирусного миокардита после перенесенной незадолго до этого ОРВИ. Для справки: Вирусный миокардит могут вызывать вирусы Коксаки А и В, ЕСНО-вирусы, гриппа А и В, цитомегаловирус, вирусы полиомиелита, Эпштейна—Барр. Миокардит развивается либо во время, либо после инфекционного заболевания в сроки от нескольких дней до 4 недель. Чаще всего вирусный миокардит проходит самостоятельно и лишь в редких случаях, как считается, может привести к дилатационной кардиомиопатии (dilatatio - лат. расширение; сердце расширяется, а его мышечная стенка утончается и становится как тряпочка).
Слева - сердце в норме, справа - дилатационная кардиомиопатия
|
||||
|
Последнее изменение этой страницы: 2016-07-11; просмотров: 506; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.140.185.194 (0.01 с.) |

 ). И так же резко приступ обрывается, причем пациент четко ощущает начало и окончание пароксизма. При этом ЧСС во время приступа имеет постоянное значение и не изменяется от физической нагрузки, фаз дыхания или после введения атропина.
). И так же резко приступ обрывается, причем пациент четко ощущает начало и окончание пароксизма. При этом ЧСС во время приступа имеет постоянное значение и не изменяется от физической нагрузки, фаз дыхания или после введения атропина.