Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Организация проведения вневедомственной экспертизы качества медицинской помощиСодержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
Технология вневедомственной экспертизы имеет свои особенности и, в отличие от внутриведомственной экспертизы КМП, не носит сплошного характера. Отбор страховых случаев для экспертизы начинается на уровне Расчетно-экспертного центра (РЭЦ) филиала фонда ОМС (СМО) с первичного анализа реестров (счетов) за оказанные услуги. Деятельность РЭЦ регламентируется временным положением и специальной инструкцией. Этой инструкцией предусмотрены три уровня анализа реестров. 1. На первом уровне осуществляется технический контроль анализа реестров, в основном он касается полноты и правильности заполнения граф реестра, анализа маркировки номера и серии страхового полиса и выявления реестров пациентов, застрахованных в других территориях России и иностранных граждан. Не прошедшие первого уровня контроля по той или иной причине реестры не возвращаются в ЛПУ для доработки, реестры граждан России, застрахованных по ОМС в других территориях, передаются в отдел межтерриториальных расчетов Хабаровского краевого фонда ОМС для дальнейшего анализа. Все реестры маркируются по направлениям потоков их дальнейшего движения. 2. На втором уровне осуществляется анализ и сортировка реестров по классификатору отклонений, включающему несколько параметров:
В результате анализа длительности лечения отбираются реестры с короткими сроками пребывания, и их оплата осуществляется за фактически проведенные койко-дни; отделяются также реестры с длительными сроками пребывания, и часть из них отбирается для медико-экономической экспертизы первичных документов, а возможно, и очного осмотра пациента врачом-экспертом. Оплата реестров с длительными сроками пребывания осуществляется, как правило, по среднепрофильному тарифу. Отклонения от стандартов стоимости наблюдается весьма редко, чаще всего это страховые случаи редких заболеваний и состояний, нуждающихся в мобилизации сил и средств ЛПУ; оплата этих случаев рассматривается индивидуально. Отклонения от стандартов исхода заболевания рассматриваются в основном с позиции наличия летального исхода и ухудшения состояния пациента в том или ином страховом случае. Эти реестры в своем большинстве также подвергаются медико-экономической экспертизе. Основная же часть реестров после анализа второго уровня идет на оплату по среднепрофильным тарифам, утвержденным на текущий отрезок времени Краевым тарифным комитетом программы ОМС Хабаровского края. 3. На третьем уровне осуществляется анализ реестров, не прошедших второго уровня и отобранных по тем или иным причинам для возможного проведения медико-экономической экспертизы. На этом уровне решается вопрос о цели, задачах и направлениях проведения экспертизы по конкретным реестрам, отбираются реестры для проведения комиссионных экспертиз с участием трех и более специалистов разного профиля, включая экономистов, ревизоров, бухгалтеров и т. п. После анализа реестров третьего уровня часть из них оплачивается, а вторая (большая) часть передается в отдел организации медицинской помощи застрахованным Филиала фонда ОМС, в составе которого работают специалисты по организации и реализации вневедомственной экспертизы КМП. Все они профессионалы, получившие подготовку по экспертизе качества и безопасности медицинской помощи, и имеют большой практический опыт работы в этом направлении. В отделах работают как врачи, так и специалисты других профилей, в частности, экономисты. Специалистами отдела уточняются цели, задачи, направления и осуществляется планирование сроков предполагаемых экспертиз, формируются экспертные группы, каждой из которых дается индивидуальное экспертное задание с четко сформулированными целями, задачами, направлениями и сроками проведения экспертизы. Наиболее частым поводом для проведения экспертизы служат следующие варианты отклонений:
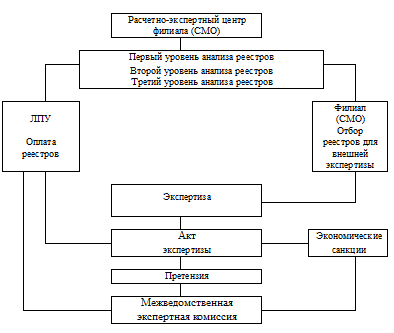
Необходимо указать, что перечисленные варианты оснований для проведения экспертизы КМП следует рассматривать как основные, т. к. существующий опыт экспертной работы показывает, что оснований для проведения экспертизы КМП на самом деле значительно больше, и решение по ее проведению принимает, как правило, начальник отдела организации медицинской помощи застрахованным (начальник отдела вневедомственной экспертизы КМП). В обязанности сотрудников этого отдела входит согласование сроков и объема проведения экспертизы с администрацией ЛПУ и/или управлений органов здравоохранения, согласование условий работы экспертных групп в ЛПУ и за его пределами. На каждый страховой случай, подвергаемый экспертизе, эксперт обязан представить «Акт экспертной оценки качества лечения больного в системе ОМС», где указываются виды экспертизы, экспертная выборка, паспортные данные пациента, клинический и другие виды диагнозов, даты начала и окончания лечения, анализ выполнения стандартов диагностики, лечения, результатов, УКЛ лечащего врача, УКЛ эксперта, подробное экспертное заключение, предлагаемые меры воздействия. Руководитель экспертной группы готовит общее (обобщающее) заключение по экспертному заданию в целом и все материалы экспертизы представляет начальнику отдела организации медицинской помощи застрахованным Филиала фонда ОМС, которым эти материалы утверждаются, а затем планируются сроки проведения совещания с администрацией и врачами ЛПУ, где проводилась экспертиза. В проведении совещания принимают участие руководитель группы экспертов, при необходимости отдельные эксперты по направлениям экспертизы и, естественно, представители ЛПУ. Участники совещания знакомятся с результатами экспертизы, выслушивают взаимные предложения и замечания. При отсутствии соглашения по тем или иным Актам экспертной оценки администрация ЛПУ готовит «Претензию», в которой обосновывает свое несогласие с выводами экспертной группы. «Претензия» направляется в Межведомственную экспертную комиссию, где и принимается окончательное решение. Практика экспертной работы показывает, что число «претензий» невелико, от 1 до 2 на каждые 100 случаев Актов экспертной оценки. Таким образом, схему проведения вневедомственной экспертизы можно представить следующим образом (рис. 6).
Рис. 6. Схема проведения межведомственной экспертизы КМП По итогам вневедомственной экспертизы могут быть назначены т. н. экономические санкции к ЛПУ, которые учитываются при ежемесячных взаиморасчетах по условиям договорных обязательств заказчика и исполнителя на оказание медицинской помощи застрахованным по программе ОМС в Хабаровском крае. Таким образом, экономические санкции являются формой ответственности за несоблюдение договорных обязательств о предоставлении застрахованным гражданам медицинских услуг должного объема и качества. Размеры экономических санкций к ЛПУ разрабатываются и утверждаются Тарифным комитетом территориальной программы ОМС. Нерешенным на сегодня остается вопрос, из каких фондов выплачиваются экономические санкции, предъявленные к ЛПУ. Практика последних двух лет показала, что в условиях дефицита финансовых ресурсов руководители ЛПУ при предъявлении им экономических санкций по результатам экспертиз стараются решать проблемы за счет пациентов, уменьшая установленные Тарифным комитетом территориальной программы ОМС и без того низкие нормативы на питание и медикаменты, но ни в коем случае не за счет фонда оплаты труда. В 90-х годах здравоохранение столкнулось с растущим дефицитом средств. Несмотря на все усилия органов управления здравоохранением, территориальных фондов ОМС, медицинских учреждений по пополнению ресурсной базы здравоохранения, дефицит средств нарастает, продолжается резкое ограничение ресурсов на оказание медицинских услуг. Именно поэтому руководители здравоохранения различного уровня должны сосредоточить свое внимание на выработке стратегии сохранения стабильного функционирования ЛПУ в условиях жесткого ограничения ресурсов. В этих условиях определенные надежды должны быть связаны с генеральными направлениями вневедомственной экспертизы, которая поможет выявить места неэффективного использования ресурсов здравоохранения и предоставить возможности разработки и внедрения ресурсосберегающих технологий в ЛПУ, работающих в системе ОМС в договорных отношениях. Вневедомственная экспертиза КМП в Хабаровском крае проходит этапы становления, совершенствования и развития одновременно, поэтому в течение календарного года появляются нововведения, разрабатываются новые подходы, документы, меняются планы проведения экспертиз в тех или иных ЛПУ. Требует изменения и структура подразделений, осуществляющих экспертизу КМП застрахованных граждан. Наиболее целесообразной нам представляется построение следующей схемы службы вневедомственной экспертизы КМП:
На уровне исполнительной дирекции территориального фонда ОМС должны решаться три основные проблемы:
Что касается филиала фонда ОМС (СМО), то на этом уровне должны решаться проблемы, вытекающие из цели Отдела вневедомственной экспертизы КМП и критериев эффективности его функционирования:
В 1994 году в Хабаровском крае проведено 9566 вневедомственных экспертиз, а в 1995 году - 14400 экспертиз. Более 2/3 вневедомственных экспертиз составляют случаи оказания медицинской помощи в стационарных медицинских учреждениях, в то время как более 2/3 населения получают медицинскую помощь в ЛПУ амбулаторного профиля. В чем же дело? А дело в том, что если в стационарах налажен учет пролеченных больных, то в амбулаторно-поликлинических ЛПУ сегодня по сути дела нет полицевого учета застрахованных и нет индивидуального учета оказанных медицинских услуг. Сформировалась парадоксальная среда для того, чтобы максимально затруднить вневедомственный контроль за оказанием медицинской помощи пациентам амбулаторного профиля не только по качественным показателям, но и в большей мере по количественным (объемам оказанных услуг). Почти трехлетний опыт работы здравоохранения Хабаровского края в условиях реализации Закона «О медицинском страховании граждан в РФ» показывает, что эффективный вневедомственный контроль КМП застрахованным жителям Хабаровского края может быть осуществлен при скрупулезно налаженном индивидуальном учете застрахованных как страховщиками, так и территориальными поликлиниками, а также индивидуальном учете оказанных медицинских услуг. Такая система учета возможна только в автоматизированном режиме с применением автоматизированных рабочих мест в ЛПУ амбулаторного профиля. Итоговые данные вневедомственной экспертизы КМП указывают на то, что система здравоохранения края финансируется по остаточному принципу, но функционирует по затратному. Для иллюстрации вышесказанного следует привести несколько примеров структурной диспропорции в здравоохранении края:
В то же время, несмотря на очевидные структурные диспропорции в системе здравоохранения края, продолжают оставаться приоритетными два вопроса: 1. Как и где найти дополнительные источники финансирования отрасли здравоохранения Хабаровского края? И в этой ситуации многие руководители ЛПУ вновь и вновь обращают внимание на тощие кошельки жителей края, пытаясь поправить свои дела за счет оказания платных медицинских услуг. 2. Кто и как будет контролировать расходы ЛПУ? И в этой ситуации появляется масса специалистов вновь и вновь проводить ревизионные проверки в ЛПУ, Территориальном фонде ОМС, контролировать бюджетный источник финансирования здравоохранения и т. п. В то же время проблема преодоления структурных диспропорций в отрасли здравоохранения края остается на втором плане. Продолжаются «вялые» обсуждения структурных диспропорций, но не принимаются никакие реальные решения, хотя совершенно очевидно, что какого-либо существенного поступления средств в отрасль в ближайшее время ждать не приходится. Единственный выход из сложившегося положения - изменение структуры отрасли здравоохранения края с целью поисков источников экономии внутри системы, внедрение ресурсосберегающих организационных технологий, сохраняя при этом достойный уровень социальных гарантий населению края. В качестве примера структурных диспропорций следует привести материалы внешней экспертизы КМП в Николаевском районе, где в 1994 году отношение расходов на стационарные виды помощи к амбулаторным составляло 89% к 11%, где в городских поликлиниках уже почти нет постоянных участковых врачей, работают совместители, в то же время стационарная служба укомплектована не в пример амбулаторной. В качестве другого примера можно привести здравоохранение района им. Лазо, где в течение девяти месяцев в связи с аварией котельной не работает центральная районная больница, персоналу выплачивается заработная плата, а уровень профилактической работы в районе остается таким же низким, как и в предыдущие годы, роды принимаются в учреждениях г. Хабаровска, куда пациентки доставляются автотранспортом за 80-100 км. Внешняя экспертиза КМП показала и то, что ретроспективный метод оплаты стационарной помощи за законченный случай госпитализации заставил стационары работать более интенсивно, но сразу увеличилась и доля госпитализированных пациентов амбулаторного профиля. По разным оценкам, эта доля составляет от 30 до 40% больных стационаров. Материалы экспертной проверки присутствия в стационарных отделениях ЛПУ края пациентов в воскресенье 22.05.95 показали, что в ЦРБ Буреинского района в отделениях находилось всего 76% пациентов от списочного состава, остальные были отпущены домой, в ЦРБ Ульчского района - 71,4%, в ЦРБ Хабаровского района - 69,5%, в Краевой клинической больнице № 1 г. Хабаровска, в сосудистом отделении - 72%, в 10-й городской клинической больнице г. Хабаровска, в пульмонологическом отделении - 56%. Аналогично выглядели многие другие ЛПУ стационарного профиля края. Эти материалы подтверждают то, в чем руководители ЛПУ не хотят признаться даже самим себе, т. е. что доля пациентов амбулаторного профиля в стационарах действительно составляет около 30-40%. В результате доля дорогостоящей стационарной помощи растет, а ПМСП, на уровне которой должно заканчиваться подавляющее число случаев лечения, финансируется рутинным методом, который дискредитировал себя много лет назад. Выход из создавшегося положения - в финансировании ПМСП по дифференцированному подушевому нормативу и повышении внимания структуре расходов и потерь средств системы здравоохранения, связанных с несбалансированностью уровней оказания медицинской помощи. Анализ платежных документов (реестров) в 1995 году, проведенный на втором уровне анализа РЭЦ филиалов фонда ОМС, показал, что 72,3% пролеченных больных находились на стационарном лечении меньше, чем указано в стандартах КСГ. Таким образом, фактический материал указывает на то, что стандарты КСГ сегодня необходимо пересмотреть, поскольку уже в прошлом году средняя длительность стационарного лечения была занижена. По результатам внешней экспертизы реестров с занижением сроков госпитализации ниже 50% от стандарта КСГ, ЛПУ края в 1995 году предъявлены акты возвратных счетов на общую сумму 2,2 млрд. рублей. Кроме того, за низкое качество медицинской помощи в 2667 страховых случаях в 1995 году ЛПУ края предъявлено экономических санкций на сумму 267,739 млн. рублей. Как должны быть использованы средства, не поступившие в ЛПУ в связи с низким качеством оказания медицинской помощи? В соответствии с Методическими рекомендациями по установлению территориальными фондами ОМС нормативов финансовых резервов и расходов на ведение дела СМО, осуществляющих обязательное медицинское страхование, утвержденными Федеральным фондом ОМС 13.01.95 № 142, средства, полученные от экономических санкций, т. е. средства, остающиеся в СМО в виде неоплаченных счетов за некачественно оказанную медицинскую помощь застрахованным в системе ОМС, рекомендуется использовать: для устранения причин неудовлетворительного качества медицинской помощи в ЛПУ (повышение квалификации персонала, приобретение оборудования, внедрение новых технологий и пр.); эти средства не разрешается использовать на оплату труда персонала ЛПУ;
К сожалению, существующие в Хабаровском крае СМО не работают по обязательному медицинскому страхованию, и, следовательно, на них не распространяются нормативы указанной выше инструкции. В то же время филиалы Территориального фонда ОМС на территории Хабаровского края выполняют функции СМО, но на них также не распространяются нормативы указанной выше инструкции. Таким образом, изымаемые средства за некачественную работу ЛПУ в обезличенном порядке поступают на оплату медицинской помощи. Парадоксальность ситуации и в том, что в течение последних двух лет резко снизились ассигнования из бюджета на подготовку и переподготовку врачей и медицинских сестер, что не прибавит стабильности достигнутому уровню КМП в крае, не говоря о его росте. Что касается нарушения стандартов КСГ по обследованию, лечению и правильности постановки диагноза, то уровень отклонений от стандартов, по данным внешней экспертизы, составил соответственно 43,2, 33,2 и 23,6%. Осложнения, где четко установлена причинно-следственная связь с медицинским вмешательством, составляют 2% от всех проведенных экспертиз, что значительно меньше, чем в предыдущем году.
|
||||||||||
|
Последнее изменение этой страницы: 2016-06-26; просмотров: 687; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.136.236.178 (0.013 с.) |