Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Гидронефроз и дилятация верхних мочевых путейСодержание книги
Поиск на нашем сайте
ГИДРОНЕФРОЗ Гидронефроз является частым заболеванием, в силу чего о нем надлежит помнить при проведении дифференциального диагноза, когда в брюшной полости, подреберье и поясничной области обнаруживают опухолевидное образование. Наиболее частой причиной гидронефроза являются различные виды обструкции лоханочно-мочеточникового сегмента. Они могут вызывать интермиттирующую или постоянную дилятацию чашечно-лоханочной системы, приводить к пиелоэктазии и гидронефрозу. Различные виды внешней и внутренней обструкции лоханочно-мочеточникового сегмента — периуретеральные сращения, сдавление добавочным сосудом и внутренний стеноз — могут наблюдаться в отдельности, но чаще всего в различных комбинациях и разнообразной степени. Обструкция лоханочно-мочеточникового сегмента, вызванная этими процессами, усиливается еще в большей степени, если лоханка дилятируется за счет увеличивающегося диуреза. При такой ситуации часть мочеточника, фиксированная к лоханке, подвергается еще большему сдавлению, что в итоге приведет к прекращению пассажа мочи. Помимо причин органического характера, приводящих к обструкции верхних мочевых путей, имеются причины чисто функциональные, динамические. Целью рентгенологического исследования является определение места обструкции, вызывающей гидронефроз, установление причины его и осложнений (камнеобразование, инфекционные процессы и др.). Обзорная урография При небольшой дилятации чашечно-лоханочной системы тень почки на обзорном снимке становится несколько увеличенной, почечные ворота делаются шире, чем обычно. При значительной дилятации тень почки большая и может оказаться смещенной в латеральную сторону, а нижняя ее половина — ротированной кнаружи. Дилятация чашечек может проявляться в виде шарообразных выступов по поверхности почки. Если дилятация чашечно-лоханочной системы резко выражена, то нежная тень почки становится массивной и более или менее четко отграниченной. Она может занимать половину живота и даже заходить за срединную линию его. В таких случаях отмечается смещение желудка и кишечника. Ретроградная пиелография и экскреторная урография Поскольку в диагностике гидронефроза экскреторная урография позволяет получить гораздо больше данных, чем ретроградная пиелография, последняя производится тогда, когда урография не устанавливает функционального состояния почки и, следовательно, не раскрывает сущности почечного заболевания. Наиболее ценные сведения при помощи пиелографии удается получить о состоянии лоханочно-мочеточникового сегмента, где чаще всего возникают различные виды обструкции. Однако с накоплением опыта, становится все более ясным, что наилучшие диагностические результаты дает почечная ангиография, одновременно выявляющая экскреторную функцию почек и мочевых путей. Ретроградная пиелография. Для определения этиологического фактора гидронефроза (периуретерит, фиксированный перегиб лоханочно-мочеточникового сегмента, добавочный сосуд и др.) прибегают к пиелографии в различных положениях больного — вертикальном, горизонтальном и др. Если больной обследуется в положении на спине, при наполнении лоханки контрастным веществом заполняются главным образом чашечки, находящиеся кзади, т. е. дорсальные, наиболее низко расположенные, а таковыми являются чашечки верхней половины почки. Чтобы получить ясное представление о нижних чашечках, т. е. расположенных более вентрально, а также о лоханочно-мочеточниковом сегменте, следует произвести пиелографию в положении больного на животе. Ретроградную пиелографию целесообразно производить больным и в вертикальном положении. При этом удается гораздо яснее выявить причину обструкции, например сдавление добавочным сосудом лоханки, что убедительнее представляется при исследовании в стоячем, нежели в лежачем, положении больного. Для пиелографии, помимо жидких контрастных веществ, иногда применяют газообразные (кислород, углекислый газ). Однако при пневмопиелографии наблюдаются менее четкие изображения контуров чашечно-лоханочной системы и особенно мочеточника. При гидронефрозе лоханка приобретает самые разнообразные формы и очертания (рис. 129): от умеренного расширения без изменения тонуса чашечек до большой шаровидной или овальной полости (рис. 130). Наряду с этим наблюдаются случаи, когда одновременно оказываются расширенными и лоханка, и ее чашечки (рис. 131). По мере все усиливающейся гидронефротической трансформации почечная лоханка в зоне, граничащей с почечной паренхимой, делается шире, что сказывается в увеличении размеров почечного синуса, уплощении сосочков, которые становятся как бы раздутыми; лоханка вследствие этого опорожняется медленнее, чем в норме.
Рис. 129. Ретроградная пиелограмма. Больной 31 года. Гидронефроз на почве камня нижней трети мочеточника.
Исследование с интервалом 1 час от момента начала пиелографии (так называемая поздняя пиелография) позволяет судить об эвакуаторной функции лоханки и лоханочно-мочеточникового сегмента. Если обструкция верхних мочевых путей интермиттирующая, то изображение на пиелограмме чашечно-лоханочной системы может быть в отдельные периоды болезни нормальным, хотя устанавливаемое при этом сужение лоханочно-мочеточникового сегмента может навести на мысль о возможной временами обструкции. В зависимости от варианта лоханки, дилятация ее при гидронефрозе проявляется по-разному. Если при внутрипочечной лоханке гидронефротический эффект дилятации сказывается весьма резко и оказывается более тяжелым, проявляясь значительным сдавлением почечного синуса, то при внепочечной лоханке даже большой гидронефроз может протекать без заметного ухудшения почечной функции. В случае значительного расширения лоханки лоханочно-мочеточниковый сегмент претерпевает значительные топографические отклонения. Это выражается в том, что самая верхняя часть мочеточника, располагающаяся в непосредственной близости к дилятированной лоханке, смещается краниально в вентральную сторону и круто изгибается под углом в каудальном направлении. Рентгенографически это выявляется в небольшом поперечном дефекте наполнения лоханочно-мочеточникового сегмента. При этом не следует смешивать транзиторное сокращение лоханочно-мочеточникового сегмента при мобильной почке со стриктурой мочеточника или сдавлением его извне. Необходимо также указать на другой возможный источник диагностической ошибки. Так, в случае короткого, но значительно выраженного стеноза, располагающегося вблизи лоханочно-мочеточникового сегмента, при введении по нему контрастного вещества, притом под большим давлением, вещество это будет проходить узкой и длинной струей. Вначале контрастное вещество пройдёт по стенозированной зоне, а затем по неизмененному мочеточниково-лоханочному сегменту и лоханке, но также узкой струей, наподобие того, как выбрасывается моча из мочеточникового устья в мочевой пузырь. На рентгенограмме это может выявиться узкой длинной тенью и, следовательно, может быть ошибочно принято за стеноз на большом протяжении. Иногда гидронефроз обусловлен наличием клапана в лоханочно-мочеточниковом сегменте, и такой клапанный гидронефроз может быть распознан по наличии на ретроградной пиелограмме симптома Лихтенберга (рис. 132). Этот симптом заключается в том, что при хорошо наполненной контрастным веществом лоханке мочеточник совершенно не содержит контрастного вещества, а по всему его протяжению видна лишь тонкая тень катетера: симптом пустого мочеточника. Клапанный симптом Лихтенберга выявляется на пиелограмме лишь тогда, когда мочеточниковый катетер введен в лоханку, т. е. его верхний конец находится выше лоханочно-мочеточникового сегмента. Необходимо указать, что симптом Лихтенберга иногда может наблюдаться и при стриктуре, и даже спазме лоханочно-мочеточникового сегмента.
Рис. 132. Ретроградная пиелограмма. Мужчина 19 лет. Правосторонний инфицированный гидронефроз на почве клапана в лоханочно-мочеточниковом сегменте. Симптом Лихтенберга. Краевой псоас-симптом. Нефрэктомия. Расширенная при гидронефрозе лоханка и ее чашечки выстланы гладкой слизистой и на пиелограмме или урограмме имеют гладкие, резко очерченные, круглые контуры (рис. 133). Наоборот, при воспалительных процессах и пионефрозе лоханка уменьшена, имеет маленькие размеры, края ее неровные, изъеденные, а в почечной паренхиме имеются полости с такими же неровными, изъеденными контурами.
Рис. 133. Экскреторная урограмма (выполненная с двухатомным контрастным препаратом). Гидронефроз правой половины подковообразной почки. Пиелографические признаки в большинстве случаев гидронефроза столь характерны, что редко дают повод к смешению их с другими заболеваниями. Однако диагностика значительно усложняется при так Называемых выключенных гидронефрозах, когда контрастное вещество не проникает в лоханку из-за препятствия в мочеточнике. В таких случаях приходится прибегать к антеградной пиелографии (рис. 134).
Рис. 134. Антеградная пиелограмма. Мужчина 47 лет. Левосторонний гидронефроз. Облитерация мочеточника. Нефрэктомия. Несмотря на высокую четкость результатов ретроградной пиелографии в диагностике гидронефроза, этот метод не лишен некоторых осложнений и недостатков. Пиелографию при гидронефрозе следует производить с большой осторожностью вследствие риска инфицирования гидронефротического мешка, опорожнение которого резко нарушено. Внесение инфекции приводит к острому пиелонефриту и нередко требует срочного оперативного пособия. А. Я. Абрамян (1956) прав, подчеркивая необходимость введения в гидронефротическую лоханку для пиелографии малых количеств контрастного раствора, не более 10 мл. Это количество, разбавляясь с содержимым гидронефротического мешка, вполне обеспечивает ясное изображение гидронефроза на рентгенограмме. Если в лоханку почему-либо было введено большое количество контрастного вещества, то следует не извлекать мочеточниковый катетер, а в течение 1/2—1 часа оставить его in situ. Это будет содействовать опорожнению лоханочного содержимого и тем самым явится профилактикой постпиелографических осложнений. Экскреторная урография. Если пассаж мочи из верхних мочевых путей нарушен незначительно, то экскреторная урография, произведенная через 15—20 минут, отчетливо устанавливает дилятацию чашечно-лоханочной системы и столь же хорошо информирует о функциональной способности почки. При интермиттирующем гидронефрозе в периоде ремиссии экскреторная урография может показать лишь незначительное отклонение от нормы, тогда как исследование во время обострения болей, обусловленного острым нарушением оттока мочи, может показать значительное расширение лоханки и ухудшение экскреции контрастного вещества. Объясняется это острым внезапным повышением внутрилоханочного давления. Если больной отмечает, что у него возникают боли при приеме большого количества жидкости, что может быть следствием усиления в этот момент секреторно-экскреторной функции почки, то в случае, когда необходимо произвести урографию, целесообразно перед этим исследованием дать ему выпить побольше жидкости. Такой прием увеличивает экскреторную функцию почки и, следовательно, усиленную секрецию с мочой контрастного вещества, что обеспечивает появление на урограмме теней достаточной плотности. Этот метод исследования Olsson (1962) назвал “водно-нагрузочной урографией”. Известны случаи, когда прием больными 1000л—1500 мл воды перед урографией позволял установить на урограмме значительно выраженный гидронефроз, тогда как ранее обычная урография не выявляла этого. Olsson с успехом применял метод “водно-нагрузочной урографии” в начальных стадиях гидронефроза для оценки состояния лоханочно-мочеточникового сегмента. Хорошие контрастные снимки у больных гидронефрозом удается получить при нарушенной динамике опорожнения лоханки и мочеточника, но при наличии хорошей почечной функции. В таких случаях по мере накопления контрастного вещества интенсивность тени лоханки и мочеточника постепенно нарастает, и через 1—1% часа изображения становятся более резкими, нежели на предшествующих снимках. Изменения в лоханочно-мочеточниковом сегменте весьма демонстративно могут быть выявлены при помощи рентгенокинематографии. В начальных стадиях гидронефроза узкое лоханочно-мочеточниковое соединение периодически с неправильным ритмом расширяется до обычного нормального просвета, но только на весьма короткое время. Этим убедительно демонстрируется в таких случаях особая роль функционального фактора в генезе гидронефротической дилятации. С. И. Финкельштейн (1958), используя метод урокимографии, показал, что при гидронефротической трансформации и гидроуретере может иметь место нормальная или даже усиленная сократительная способность лоханки и мочеточника и в тех случаях, когда поперечник последнего расширен до 15 мм и более. Следовательно, в определенных стадиях гидроуретера и гидронефроза наблюдается не атония мочевых путей, не пассивное миогенное их расширение, а активная, тоногенная их дилятация. Сужение лоханочно-мочеточникового сегмента, устанавливаемое пиелографией или урографией, часто является двусторонним. При этом сужение оказывается не одинаковым с обеих сторон. Оно может быть значительным на одной стороне и легким на другой. При оценке состояния функции почечной паренхимы должны учитываться следующие условия. Если экскреция контрастной мочи хорошая, то это указывает на вполне удовлетворительную, хотя и не обязательно нормальную почечную функцию. Если экскреция плохая или совсем не обнаруживается, то это может быть обусловлено временно наступившим высоким внутрилоханочным давлением, снижающим секрецию мочи. Как только внутрилоханочное давление приходит к норме, секреторная и экскреторная функция почки восстанавливается. Однако нарушение секреторной и экскреторной функции почки может быть обусловлено глубоким поражением почечной паренхимы, либо являться следствием длительного весьма высокого внутрилоханочного давления, или, наконец, результатом инфекционно-воспалительного процесса в самой почке. В таких случаях урография не дает достаточных признаков для диагностических суждений. Об этом следует помнить при сравнении результатов функционального состояния почки в предоперационном периоде и спустя некоторое время после операции. Экскреторная урография не в состоянии установить, является ли потеря функции почки временной или постоянной. А. Я. Абрамян (1956) считает, что если в начальной стадии гидронефроза экскреторная урография предоставляет исчерпывающие данные для функциональней и морфологической диагностики, то в отношении этиологической диагностики она значительно уступает ретроградной пиелографии. Иногда на экскреторных урограммах и ретроградных пиелограммах приходится наблюдать так называемый краевой псоас-симптом. Это — сравнительно ранний признак дилятации лоханки и верхней трети мочеточника, обусловленный снижением их нервно-мышечного тонуса. Постольку этот симптом имеет большое диагностическое значение, остановимся на нем более подробно. Краевой псоас-симптом (Rand psoas-symptom). При этом симптоме тень лоханки по наполнении ее контрастной жидкостью оказывается резко ограниченной с медиальной стороны латеральным краем поясничной мышцы. Это ограничение имеет строго прямую линию, идущую параллельно m. psoas, слегка в косом направлении (рис. 135, 136, 137, 138).
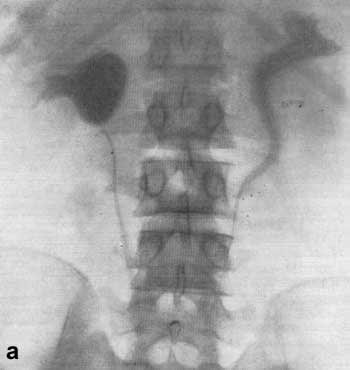
Рис. 135. Экскреторная урограмма. Мужчина 34 лет. 6 лет назад произведена правосторонняя нефрэктомия по поводу инфицированного гидронефроза. Краевой псоас-симптом слева.
Рис. 136. Ретроградная пиелограмма. Краевой псоас-симптом.
Рис. 137. Экскреторная урограмма. Правосторонняя пиелоэктазия. Краевой псоас-симптом.
Рис. 138. Ретроградная пиелограмма. Женщина 39 лет. Остаточные явления хронического воспаления ретроперитонеальной клетчатки после перенесенного сакроилеита. Периуретерит. Пиелоэктазия. Краевой псоас-симптом. Хронический пиелонефрит. Для гипотонии верхней части мочеточника также характерен этот симптом. В таких случаях на рентгенограмме видна тень мочеточника, которая соответственно латеральному краю поясничной мышцы прерывается в виде косой ровной линии, точно обрезанной ножницами. Ниже этой линии тень мочеточника не видна или она очень слаба, так как контрастное вещество успело выделиться в пузырь. Эта пиелографическая картина была известна давно, но лишь Hutter в 1930 г. дал объяснение указанному признаку, отображающему гипотоническое состояние верхних мочевых путей. Медиальная стенка лоханки, как известно, граничит с латеральным краем m. psoas. При потере лоханкой эластичности она, прилегая внутренней своей поверхностью непосредственно к краю поясничной мышцы, не ложится на нее своим выпуклым краем, как это свойственно почечной лоханке, обладающей нормальным тонусом. При краевом псоас-симптоме (в положении больного на спине) поясничная мышца образует своего рода препятствие для гипотонической лоханки, сдавливая ее. Наличие краевого псоас-симптома характерно для гипотонии лоханки и мочеточника; этот признак указывает на снижение тонуса, ослабление эластичности верхних мочевых путей. Атония характеризуется полным угасанием или потерей тонуса мочевых путей, поэтому при ней и не наблюдается указанного симптома. Совершенно доказуемым этот симптом считается тогда, когда он выявляется на нескольких экскреторных урограммах. Он отмечается и тогда, когда большее количество мочи, содержащей контрастное вещество, уже оттекло в мочевой пузырь. Краевой псоас-симптом может быть выявлен и при ретроградной пиелографии, но при условии, чтобы лоханка не оказалась сильно растянутой контрастной жидкостью. Наши наблюдения показывают, что вполне достаточным при обычных пиелографических исследованиях является введение в лоханку 6 мл высококонцентрироваиного контрастного раствора. При таком введении небольшого количества контрастной жидкости в лоханку гипотония последней легко может быть выявлена наличием краевого псоас-симптома. Некоторые авторы (Hutter, 1934; Stimpfl, 1938, и др.), обнаруживая на экскреторных урограммах больных краевой псоас-симптом, не могли выявить его, производя этим же больным ретроградную пиелографию непосредственно или вскоре после экскреторной урографии. Знакомясь детально с их работами, легко убедиться, что при ретроградной пиелографии лоханка оказывалась слишком сильно наполненной контрастной жидкостью, т. е. имело место переполнение верхних мочевых путей. Это обстоятельство позволит нам уяснить, почему приведенные авторы без достаточных оснований отказались от использования ретроградной пиелографии для выявления краевого псоас-симптома. Краевой псоас-симптом часто приходится наблюдать непосредственно или вскоре после устранения закупорки камнем верхних мочевых путей. Существовавшая в результате такой закупорки дилятация лоханки и мочеточника сопровождается обычно значительным ослаблением их тонуса. Восстановление нервно-мышечного тонуса верхних мочевых путей в одних случаях наступает быстро, в других — медленно, требуя порой значительного времени. Наши наблюдения показывают, что краевой псоас-симптом наблюдается преимущественно справа, притом у женщин чаще, чем у мужчин. В каких случаях и при каких заболеваниях имеет место гипотония верхних мочевых путей, выявляющаяся краевым псоас-симптомом? Наши наблюдения показывают, что чаще всего это наблюдается:
Можно в этом отношении провести некоторую аналогию с воспалительными процессами прямой кишки или органов малого таза, при которых имеет место рефлекторное ослабление тонуса анального сфинктера. Нам неоднократно приходилось наблюдать краевой псоас-симптом и на здоровой стороне при тяжелых поражениях противоположной почки (далеко зашедшие стадии гидронефроза, пионефроз, односторонняя сморщенная пиелонефротическая почка и др.). На основании тщательного исследования этих больных мы склонны объяснить указанный феномен рефлекторными влияниями со стороны больной почки. Затем этот симптом с правой стороны нам приходилось наблюдать у больных язвенной болезнью желудка и двенадцатиперстной кишки в фазе обострения, а также при хроническом панкреатите. Интересно, что после резекции желудка, предпринятой у 3 больных по поводу язвенной болезни желудка, этот краевой псоас-симптом исчез. Иногда у больных наблюдается двусторонний краевой псоас-симптом, при этом обычно с какой-либо одной стороны он бывает выражен интенсивнее, чем с другой. При сниженном тонусе чашечно-лоханочной системы иногда приходится наблюдать другой признак — симптом горизонтального уровня жидкости (Fey, Truchot, 1944; Narath, 1951). Он выявляется в вертикальном положении больных на экскреторной урограмме или ретроградной пиелограмме в виде теней с горизонтальным уровнем контрастного вещества, которое, имея высокий удельный вес и не будучи хорошо растворено в лоханочной моче, опускается на дно дилятированных чашечек и лоханки. В нормальных условиях при сохраненном тонусе лоханки и чашечек как симптома “горизонтального уровня жидкости”, так и “краевого псоас-симптома” не бывает, поскольку сокращения чашечек и лоханки приводят к смешению высококонцентрированной контрастной жидкости с мочой, находящейся в лоханке. Поэтому не прав Ribbing (1936), когда он отвергает диагностическое значение этих признаков на том основании, что контрастному веществу, имеющему больший удельный вес, чем моча, присуще погружаться в наиболее глубокие отделы полостей почки, не смешиваясь с мочой. Ribbing (1934) считает недостаточное смешивание контрастного вещоства с мочой причиной краевого псоас-симптома и видит в этом признаке только физический процесс, считая, что это явление присуще вообще нормальным мочевым путям. Однако достаточно известно, что нормальные мочевые пути обладают сократительной функцией, обеспечивающей сравнительно быстрое смешение двух жидкостей, находящихся в них, в чем мы повседневно убеждаемся при выполнении урографических исследований. Вот почему с мнением Ribbing (1934) согласиться нельзя. Краевой псоас-симптом есть признак патологический. Динамическое наблюдение за краевым псоас-симптомом, являющимся анатомическим выражением сниженного тонуса верхних мочевых путей, в каждом отдельном случав имеет не только диагностическое, но и прогностическое значение. Интерпретируя данные рентгенологического исследования, врач должен учитывать и то влияние, которое оказывают различные степени повышенного секреторного и внутрилоханочного давления и его продолжительность на результаты экскреторной урографии. Имея это в виду, Olsson (1962) справедливо подчеркивает, что в тех трудных диагностических случаях, когда необходимо точно установить количество функционирующей паренхимы, знать ее резервные возможности, следует прибегать к почечной ангиографии. Почечная ангиография При гидронефрозе в артериальной фазе ангиографии внутрипочечные артерии оказываются растянутыми и смещенными к периферии вокруг расширенной почечной лоханки. Как сама почечная артерия, так и аорта могут быть оттеснены в сторону значительно расширенной лоханкой. Интерлобарные артерии смещаются в виде широких арок над сохранившимися ветвями больших чашечек. Сужение почечной артерии и ее основных ветвей обусловлено не только их растяжением, но и атрофией. Атрофия почечной паренхимы при гидронефрозе может оказаться сильно выраженной (рис. 139, 140).
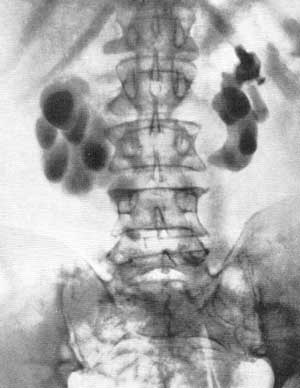
Рис. 139. Транслюмбальная почечная ангиограмма. Мужчина 38 лет. Левосторонний гидронефроз в терминальной стадии. Нефрэктомия.
Рис. 140. Левосторонний гидронефроз, обусловленный периуретеритом и добавочным сосудом. а — экскреторная урограмма; б — транслюмбальная почечная ангиограмма; истончение сосудов левой почки. Большая аркадная сосудистая тень вокруг расширенной лоханки. Сдавление лоханочно-мочеточникового сегмента нижней ветвью почечной артерии. Пластическая операция на лоханочно-мочеточниковом сегменте по Герцену-Альбаррану с резекцией добавочного сосуда. Выздоровление. Помимо определения калибра почечной артерии и ее внутрипаренхимных ветвей, необходимо установить количество сохранившейся почечной паренхимы, что возможно по результатам нефрограммы. Знание степени ширины внутрипочечных артериальных ветвей является весьма существенным, поскольку атрофия при гидронефрозе начинается с почечной паренхимы и, следовательно, в первую очередь поражаются внутриорганные сосуды. Количество функционирующей почечной паренхимы легко определяется по данным нефрограммы. В зависимости от стадии и вида гидронефротической трансформации, наблюдается либо очаговая атрофия паренхимы и соответствующее расширение почечного синуса, либо атрофия диффузная. Неравномерное по отдельным зонам почки уменьшение тени контрастного вещества или неравномерная васкуляризация, а также наличие втяжений или западений на поверхности почки могут быть расценены как признаки пиелонефрита. В венозной фазе ангиографии тень почечной вены может оказаться смещенной таким же образом, как и почечная артерия. Почечная ангиография применяется главным образом тогда, когда необходимо бывает решить вопросы оперативной тактики, выбора органосохраняющей пластической операции или нефрэктомии. Почечная ангиография позволяет весьма точно обнаружить добавочные почечные сосуды, их число и локализацию, место отхождения их от аорты, а также зоны почечной паренхимы, питаемые ими. По данным Olsson (1962), почти у половины больных гидронефрозом, которым была произведена почечная ангиография, имелись множественные артерии. Указанная частота совпадает с данными других исследователей (Anderson, 1953; Edsman, 1954) и нашими наблюдениями. Значение добавочной артерии в каждом случае гидронефроза варьирует. Нередко течение гидронефроза таково, что добавочные сосуды, как причина его, могут быть исключены. В других случаях сосуд может проходить близко к месту сужения лоханочно-мочеточникового сегмента. В таких случаях, как правило, сосуд располагается вблизи почечной артерии, проходит по периферии дилятированной лоханки и перекрещивает лоханочно-мочеточниковый сегмент. Сосуд обычно узок, натянут и может вызывать поперечный дефект наполнения, обнаруживаемый на пиелограмме. Решение этой задачи может быть облегчено результатами ангиографии с одновременной урографией, производимых у больного в одной и той же позиции. Окончательное суждение о связи между добавочной артерией и почечной лоханкой удается получить при интерпретации артериограммы, наложенной на урограмму. При этом удается установить, является ли добавочный сосуд причиной гидронефроза. Иногда плотность тени на нефрограмме может быть уменьшена в той части паренхимы, которая питается натянутой добавочной артерией. Даже если артерия проходит вдоль края расширенной почечной лоханки, не обязательно считать, что этот сосуд является причиной гидронефроза либо что он частично повинен в его развитии. Иногда натянутая добавочная артерия может вовсе не нарушать пассаж мочи из лоханки. Много чаще такой сосуд является дополнительным фактором, а не основной причиной гидронефроза, вызванного сращениями между лоханкой и мочеточником, а также значительными изменениями в стенках мочеточника. Иногда невозможно бывает решить даже во время операции, в какой степени добавочная артерия ответственна за обструкцию лоханочно-мочеточникового сегмента. По данным Boijsen (1959) и Olsson (1962), более чем у половины больных добавочные сосуды не вызывали гидронефроза. У больных, у которых добавочный сосуд вызывал гидронефротическую трансформацию, он располагался вентральнее лоханки. У этих больных добавочная артерия всегда отходила на расстоянии 40 мм от места отхождения от аорты основной почечной артерии. Критерии, говорящие о роли добавочных сосудов в этиологии гидронефроза, следующие: добавочная артерия направляется в каудально-латеральном направлении к нижнему полюсу почки; артерия отходит в 40 мм от главной почечной артерии; при отсутствии деформации лоханочно-мочеточникового сегмента с противоположной стороны добавочный сосуд может являться причиной обструкции, тогда как в противном случае обструкция добавочным сосудом является лишь вторичной, либо добавочный сосуд не имеет отношения к стенозу. Добавочные вены, сопровождающие артерии, могут принимать участие в обструкции лоханочно-мочеточникового сегмента, в то время как добавочная артерия может не иметь в этом отношении доминирующего значения. Если операция показывает, что добавочная артерия вызывает обструкцию лоханочно-мочеточникового сегмента, то артерию следует не пересекать, а переместить таким образом, чтобы она не вызывала нарушения пассажа мочи. Исправленный ход добавочного сосуда может быть проверен после операции ангиографией. Если операция успешна, то нефрограмма покажет, что почечная паренхима, питаемая добавочным сосудом и имевшая до операции пониженную плотность тени, теперь имеет нормальную картину. Проводимая после пластических, реконструктивных операций по поводу гидронефроза контрольная рентгенография показывает, что лучшие отдаленные результаты отмечаются у тех больных, у которых обструкция была обусловлена целиком или главным образом добавочным сосудом. Исчезновение или значительное уменьшение дилятации чашечно-лоханочной системы в таких случаях — явление частое. Напротив, у больных со стенозом лоханочно-мочеточникового сегмента другого происхождения, у которых была выполнена пластическая операция, регрессия дилятации менее выражена. Итак, экскреторная урография и почечная ангиография в их комбинации позволяют иметь наилучшие представления о распространенном, обструктивном процессе в лоханочно-мочеточниковом сегменте. Наоборот, при очаговом стенозе этого сегмента лучшие диагностические данные наблюдаются при ретроградной пиелографии.
|
||||||||
|
Последнее изменение этой страницы: 2017-01-19; просмотров: 316; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.222.67.8 (0.014 с.) |