Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Демонстрация преподавателем современных методик обследования и лечения больных с воспалительными заболеваниями челюстно-лицевой области .Содержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте
Самостоятельная курация больных обучающимися, выявление типичных ошибок. Исходный контроль знаний Тестирование, индивидуальный устный или письменный опрос, фронтальный опрос, типовые задачи. Вопросы исходного уровня знаний, исходные тесты по теме занятия. 4.3. Самостоятельная работа по теме: Самостоятельная курация больных обучающимися, выявление типичных ошибок, разбор тематических больных. Заслушивание рефератов по теме занятия. 4.4. Итоговый контроль знаний: Тестирование, индивидуальный устный или письменный опрос, фронтальный опрос, типовые задачи. Вопросы закрепляющего уровня знаний, тесты 2 -го уровня контроля по теме занятия, с оглашением оценки каждого обучающегося за теоретические знания и практические навыки по изученной теме занятия. 5. Основные понятия и положения темы: ОДОНТОГЕННЫЙ ОСТЕОМИЕЛИТ ЧЕЛЮСТИ Одонтогенный остеомиелит челюсти - это инфекционный гнойно-некротический воспалительный процесс в костной ткани челюстей. По классификации В. В. Паникаровского и А. С. Григорьяна (1975), острый остеомиелит является подвидом «остита». Ю. И. Вернадский (1985), А. Г. Шаргородский (1985) считают более правильным термином этого заболевания «паностит». Мы считаем целесообразным пользоваться общепризнанным термином «остемиелит», согласно классификации А. И. Евдокимова и Г. А. Васильева. Большинство авторов отмечают преимущественное заболевание одонтогенным остеомиелитом челюсти лиц в возрасте от 20 до 40 лет, чаще мужчин. Нижняя челюсть поражается значительно чаще, чем верхняя. Этиология. Острый гнойный остеомиелит развивается в результате внедрения одонтогенной инфекции. Среди микрофлоры остеомиелитических гнойных очагов чаще встречаются золотистые и белые стафилококки, стрептококки и другие кокки, ряд палочковидных форм, нередко в сочетании с гнилостными бактериями. При тяжелых формах остеомиелита челюсти часто обнаруживаются анаэробные стрептококки и патогенные штаммы стафилококков. В 70-е годы ведущая роль придавалась стафилококкам, особенно устойчивым к антибиотикам штаммам. Они вызвали наиболее тяжелые формы, а также длительные и плохо поддающиеся лечению остеомиелитические процессы в челюстях. Большая роль в этиологии этого заболевания придается анаэробной инфекции и среди них аспорогенным анаэробам. Установлено, что при остеомиелите среди микробных возбудителей присутствуют 3-4 вида анаэробной флоры в виде фузобактерий. бактероидов, пептострептококков, 70 % которых резистентны к большинству антибиотиков. Патогенез. Главным источником инфекции для развития остеомиелита челюсти является микрофлора околоверхушечных, реже - маргинальных зубных очагов. Иногда этот патологический процесс развивается при нагноении околокорневой кисты, других опухолеподобных поражений, а также стоматогенных входных ворот инфекции. Частота остеомиелита челюсти в известной степени связана с частотой воспалительного процесса в периодонте отдельных групп зубов. Из нижней челюсти первое место по частоте занимает первый нижний большой коренной зуб, второе место принадлежит нижнему зубу мудрости, в окружности которого возникают не только околоверхушечные, но часто и маргинальные воспалительные процессы; на третьем месте находится нижний второй большой коренной зуб и т. д. Возникновение одонтогенного остеомиелита верхней челюсти чаще всего бывает связано с предшествующим воспалительным процессом, исходящим от первого верхнего большого коренного зуба.. Из литературы известно значительное число теорий патогенеза остеомиелита челюсти. Среди них следует выделить два направления. Первое - это инфекционно-эмболическая теория происхождения гематогенного остеомиелита (Бобров A. A., Лексер). В основе этой теории лежит мнение, что воспаление в кости возникает в результате эмболического переноса инфекции и оседания в концевых капиллярах, тромбирования их. Возникшее нарушение кровообращения и питания кости ведет к некрозу ее, присоединение инфекции - к гнойному воспалению. Анатомические, морфологические исследования строения кости опровергли локалистические и анатомические положения авторов инфекционно-эмболической теории. Сторонники другой теории основывались на изменениях реактивности организма под влиянием различных раздражителей и отражении их на развитии местного воспалительного процесса в кости (М. Артюс, Г. П. Сахаров, С. М. Дерижанов), воспроизводя модель остеомиелита нижней челюсти (Г. А. Васильев, Я. М. Снежко). Среди факторов, предопределяющих возникновение воспалительного процесса, авторы отметили сенсибилизацию. Это нашло подтверждение в клинике: у большинства больных остеомиелит челюсти развивается на фоне повторных обострений хронического периодонтита. Г. И. Семенченко ведущую роль в развитии остеомиелита челюсти отводит нервно-рефлекторным нарушениям (нейротрофическая теория). Современные достижения микробиологии, биохимии, иммунологии, патофизиологии позволяют выделить основные механизмы патогенеза остеомиелита челюсти. Решающее значение в развитии гнойно-некротического процесса в кости, его протяженности имеет реактивность организма. При развитии остеомиелита челюсти могут быть снижены неспецифические защитные механизмы организма. Это может быть связано с переохлаждением, переутомлением, стрессовыми ситуациями, перенесенными острыми респираторными, аденовирусными или другими инфекциями, сопутствующими заболеваниями, а также проводимой лекарственной терапией. Важную роль в развитии гнойно-некротического процесса в костной ткани играет иммунитет. Иммунологическая реактивность организма определяет возможность распознавания и специфического реагирования (блокады, нейтрализации, разрушения и др.) на антигенные раздражители - микробы. Хронические одонтогенные очаги, их обострения ведут к нарушению иммунных реакций. Их дисбаланс лежит в основе развития остеомиелита челюсти. Неоднократное воздействие микробов и продуктов их распада - эндотоксинов создает повышенную чувствительность к ним - сенсибилизацию. Высокая степень сенсибилизации создает большую вероятность гиперергического течения воспаления при остром остеомиелите челюсти. С повышением степени сенсибилизации увеличивается дисбаланс иммунитета и невозможность организма обеспечить адекватную защитную реакцию - развивается гнойно-некротический процесс костной ткани. Для развития остеомиелита челюсти определенное значение имеют врожденные и приобретенные нарушения иммунитета у людей (первичные или вторичные иммунопатологические заболевания и состояния) с диабетом, заболеваниями крови, психическими заболеваниями; нередко остеомиелит челюсти развивается у больных при ревматизме, полиартритах, заболеваниях печени и почек и др. У отдельных больных это определяет вялое течение остеомиелита челюсти с гипергической воспалительной реакцией. В развитии остеомиелита челюсти важную роль играет состояние местного иммунитета. Хронический одонтогенный очаг, его обострения, иногда неоднократные, постепенно нарушают баланс местных клеточных и гуморальных реакций: неспецифических и специфических. Постоянное воздействие микробов и продуктов их распада на костный мозг нарушает его структуру, клеточную потенцию и активность защитных реакций. Ротовая жидкость, ткани периодонта, а затем костный мозг как важные органы местного иммунитета не могут обеспечить противодействие инфекции, которая в таких случаях беспрепятственно проникает в костную ткань. Распространению гнойного процесса из периодонта в толщу кости альвеолярного отростка и челюсти благоприятствуют анатомические особенности: наличие в стенках альвеол значительного количества мелких отверстий, через которые проходят кровеносные и лимфатические сосуды, а также нервные стволики. При острых и обострениях хронического периодонтита возникают значительная резорбция и перестройка костной ткани в окруж ности верхушки корня зуба, расширение естественных отверстий в стенках его альвеолы и образование на некоторых участках широкого сообщения между периодонтом и прилежащими костномозговыми пространствами. В результате этого создаются благоприятные условия для распространения гнойного экссудата из воспаленного периодонта в толщу кости альвеолярного отростка и тела челюсти. Развивается гнойно-некротический процесс костной ткани - остеомиелит челюсти. Важное значение в развитии остеомиелита имеет кровообращение. Проникновение в кость воспалительного экссудата ведет к нарушению микроциркуляции костного мозга. В основе микроциркуляторных расстройств лежат феномены аллергии: 1) сосудистые реакции, обусловленные соединениями антигена с антителами, в которые вовлекаются базофилы или тучные клетки; 2) цитотоксические реакции как взаимодействие антиген - антитело на мембранах клеток и тканей; 3) реакция антиген - антитело с участием комплемента; 4) реакция замедленной гиперчувствительности. Эти механизмы определяют проницаемость сосудистой стенки микроциркуляторного русла красного костного мозга, нарушение свертывающей и фибринолитической систем. Как конечный результат развивается тромбоз сосудов костного мозга и гнойное расплавление тромбов. Скопление гноя в кости ведет к внутрикостной гипертензии и вовлечению в процесс экстраоссальных сосудов. Местное нарушение гемодинамики при остром остеомиелите челюсти ведет к изменениям общих показателей свертывающей, фибринолитических и других систем крови. Таким образом, остеомиелит челюсти развивается при снижении и нарушении общей противоинфекционной неспецифической и специфической защиты организма, нередко на фоне первичной или вторичной иммунологической недостаточности как проявлений органной патологии. Общая иммунологическая реактивность влияет на местные защитные реакции и непосредственно на различные компоненты ротовой жидкости и тканевые, сосудистые структуры костного мозга. Патогенетическим фактором, создающим почву для развития остеомиелита, является высокая и иногда чрезмерная степень сенсибилизации. Различные феномены аллергии создают нарушения гемодинамики и свертывающей системы крови, что определяет развитие гнойно-некротического процесса в кости. Патологическая анатомия. Одним из важных механизмов в патогенезе остеомиелита, возникновении некроза кости является нарушение кровообращения. В. М. Уваров на основании сопоставления зон васкуляризации нижней челюсти пришел к выводу о том, что нарушение кровообращения той или иной артерии приводит к деструкции соответствующего участка челюсти (рис. 64).
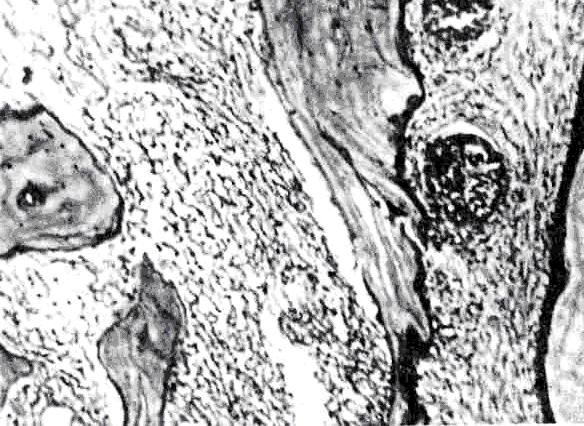
Рис. 64. Схема зон кровоснабжения нижней челюсти по В. М. Уварову 1 - челюстная артерия; 2 - артерия крыловидного канала; 3 - поперечная артерия лица; 4 - жевательная артерия; 5 - нижняя альвеолярная артерия; 6 - челюстно-подъязычная ветвь; 7 - лицевая артерия; 8- язычная артерия. Скопление в кости воспалительного экссудата ведет к повышению внутрикостного давления, нарушению микроциркуляции. Этому содействуют также ухудшение реологических свойств крови и замедление скорости объемного кровотока, что может быть причиной внутрисосудистого свертывания крови. Эти два фактора и являются основной причиной некроза кости с освобождением медиаторов воспаления. Микроскопически в начальных стадиях острого гнойного остеомиелита отдельные участки костного мозга отличаются своей темно-красной окраской. В дальнейшем при наступившем гнойном расплавлении костного мозга среди этих темно-красных участков появляются желтоватые очажки, постепенно сливающиеся друг с другом и распространяющиеся на другие прилежащие отделы кости. Микроскопически в костном мозге обнаруживаются множественные, различных размеров очаги гнойной инфильтрации и гнойного расплавления тканей, содержащие значительное число микроорганизмов. Постепенно гнойные очаги сливаются между собой. В участках пораженной кости обнаруживаются значительные изменения сосудов: расширение, стаз, тромбоз и гнойное расплавление тромбов. В окружности пораженного участка кости наблюдаются расширение сосудов, многочисленные кровоизлияния. Костный мозг находится в стадии инфильтрации серозным экссудатом. Воспалительные изменения из костного мозга переходят на содержимое питательных каналов кости, где также наблюдаются расширение сосудов, их стаз и тромбоз с последующим гнойным их расплавлением. В окружности сосудов ткани пропитываются серозным, а затем гнойным экссудатом. Содержимое питательных каналов подвергается гнойному расплавлению и затем гибнет вместе со стенками сосудов. Усиливающаяся инфильтрация лейкоцитами костного мозга, костных балочек создает обширные гнойные очаги. Находящаяся внутри их костная ткань гибнет (рис. 65).
Рис. 65. Острый остеомиелит челюсти. Омертвевшие участки кости, гнойная инфильтрация костного мозга, инъекционный тромбоз сосудов. Микрофотография. В зависимости от характера микрофлоры и иммунобиологического состояния организма, а также местных особенностей при развитии заболевания процесс может распространяться на небольшой участок кости - развивается ограниченный остеомиелит челюсти. При прогрессирующем распространении воспалительных явлений в кости поражаются все новые участки ее, возникает картина диффузного остеомиелита челюсти. При ограниченном и диффузном остеомиелите челюсти возникают воспалительные изменения в окружающих кость тканях: надкостнице, околочелюстных мягких тканях, лимфатических узлах. Появляется коллатеральный отек как проявление реактивного воспаления. При поражении надкостницы соответственно пораженному участку кости наблюдаются ее отек, гиперемия, она утолщается, разволокняется. Серозный экссудат, пропитываясь нейтрофильными лейкоцитами, переходит в гнойный, расслаивается и отслаивает надкостницу по обе стороны кости, возникают поднадкостничные гнойники. При выходе гнойного экссудата от тела верхней, нижней челюсти, ее ветви происходит распространение инфекции на околочелюстные мягкие ткани, где образуются абсцессы и флегмоны. Иногда гной прорывается в мягкие ткани через поднадкостничный очаг. Развитие абсцессов и флегмон утяжеляет течение острого остеомиелита челюсти. Усугубляются сосудистые изменения. Кроме интраоссальных и периоссальных нарушений гемодинамики и свертывающей системы крови, возникают изменения сосудов надкостницы и околочелюстных мягких тканей. Это ведет к нарушению питания больших участков кости и увеличению объема омертвения костной ткани. Нарушение кровоснабжения кости в центре гнойно-некротического процесса и других участках влияет на характер секвестрации. Могут образовываться центральные или поверхностные секвестры, значительные полости или мелкие очаги в кости. После некроза кости, выхода гнойного экссудата из нее острые воспалительные явления стихают, процесс переходит в подострую стадию. Она характеризуется разрастанием богатой сосудами грануляционной ткани в окружности омертвевших участков кости. Последние подвергаются частичному рассасыванию. Все это создает постепенное отеление омертвевших участков кости от неповрежденных ее отделов. Начинается секвестрация. Одновременно со стороны надкостницы и частично от кости образуется новая костная ткань. При переходе процесса в хроническую стадию происходит дальнейшее отграничение воспалительных очагов, отторжение секвестров. Продолжается новообразование костной ткани, постепенно утолщающейся и по мере кальцификации приобретающей значительную плотность. Единственно уменьшаются и ограничиваются воспалительные изменения окружающих тканей. Отделившиеся секвестры становятся подвижными. Новообразованная костная ткань в окружности остеомиелитического очага представляет собой секвестральную коробку, у молодых здоровых людей происходит избыточное образование кости. Самопроизвольно отторгшийся или удаленный оперативным путем секвестр имеет грязно-серую окраску и неровные края: На месте бывшего секвестра полость в кости постепенно заполняется разрастающейся грануляционной и остеоидной тканью, превращающейся в дальнейшем в кость. В отдельных участках челюсти могут остаться воспалительные очаги, выполненные грануляционной тканью, а иногда содержащие небольшие или точечные секвестры. Эти очаги нередко являются причиной обострения воспалительного процесса и могут длительно его поддерживать. Мелкие и особенно точечные секвестры в них могут полностью рассасываться. Полость, заполненная грануляциями и содержащая микробы, создает хронический очаг, который отрицательно влияет как на общие защитные, так и на местные факторы. Клеточная реакция в очаге, будучи проявлением аллергии и непосредственно отражая повышенную чувствительность замедленного типа, одновременно создает в организме аутоиммунный процесс. Все это способствует длительному течению хронического остеомиелита, поражению новых участков кости, бессек-вестральному течению процесса. ВЕРХНЯЯ ЧЕЛЮСТЬ содержит небольшое количество губчатого вещества, костные балки тонкие, широкие костномозговые пространства. Компактная пластинка тонкая, имеется большое количество отверстий. Верхняя челюсть обильно кровоснабжается внутрикостными и периостальными анастомозирующими между собой сосудами. Отсутствуют толстые мышечнофасциальные слои, непосредственно прилегающие к кости. Это способствует тому, что гнойный экссудат быстро находит себе путь из кости под надкостницу. Ослабевает напряжение кости, уменьшаются боли, улучшается питание тканей кости, процесс ограничивается. На верхней челюсти чаще встречаются ограниченные формы воспаления, и большая часть больных проходит лечение в условиях поликлиники. Наличие верхнечелюстной пазухи, связь задних отделов верхней челюсти сподвисочной, крылонёбной ямками и глазницей способствует тому, что остеомиелит задних отделов верхней челюсти, а также распространенные формы остеомиелита, протекают крайне тяжело и могут сопровождаться эмпиемой гайморовой пазухи, флегмоной подвисочно-височного пространства, крылонёбной ямки, глазницы. Возможны внутричерепные осложнения: абсцессы мозга, менингиты, тромбоз вен глазницы, кавернозного синуса. НИЖНЯЯ ЧЕЛЮСТЬ имеет плотные компактные пластинки, большое количество губчатого вещества, более узкие костномозговые пространства. Имеется канал нижнелуночкового нерва и плотные мышечнофасциальные образования, прикрепляющиеся к нижней челюсти. Это способствует тому, что гной длительное время находится в кости и распространяется на значительные участки челюсти. Кровоснабжение нижней челюсти осуществляется за счёт 8 ветвей наружной артерии, однако в общем нижняя челюсть кровоснабжается значительно беднее верхней челюсти. Воспалительные процессы нижней челюсти также чаще протекают по типу ограниченны, однако разлитые формы и формы, требующие стационарного лечения, наблюдаются на нижней челюсти значительно чаще, чем на верхней. Остеомиелиты нижней челюсти в большинстве случаев сопровождаются абсцессами и флегмонами лица и шеи. Поэтому в стоматологических отделениях преобладают больные с остеомиелитом нижней челюсти и флегмонами, развившимися от зубов нижней челюсти (от 60% до 80%). КЛАССИФИКАЦИЯ ОСТЕОМИЕЛИТА Подчеркнуть, что наиболее широко распространенным является деление клинического течения остеомиелита по трем фазам: острая, простая, хроническая (В.М. Уваров). В то же время имеется классификация ВМОЛА им. Кирова, в которой выделяются две стадии: острая и хроническая. Классификация одонтогенных остеомиелитов
В зависимости от протяженности процесса остеомиелит может быть ограниченным, очаговым и разлитым (диффузным). При ограниченном остеомиелите процесс локализован в пределах пародонта двух-трех зубов. При очаговом остеомиелите наряду с поражением альвеолярного отростка в указанных границах инфекционно-воспалительный процесс распространяется на часть челюсти - тело и ветвь. Диффузный остеомиелит характеризуется признаками тотального поражения половины или всей челюсти. В последние годы клиницисты часто наблюдают атипично протекающие остеомиелиты, для которых характерны вялое клиническое течение без лихорадки и образования свищей, незначительная деструкция костной ткани. Такие формы остеомиелита протекают по типу первично-хронического заболевания. Клиническая картина одонтогенных остеомиелитов определяется рядом причин: вирулентностью микробов, вызвавших заболевание, состоянием иммунологической реактивности и неспецифических факторов защиты, возрастом больного, видом пораженной челюсти. В каждой фазе одонтогенного остеомиелита распространенность патологического процесса характеризуется соответствующими проявлениями клинической картины. В острой фазе заболевания больные обычно жалуются на боль в области одного зуба, явившегося источником инфекции. Однако скоро к этому присоединяются признаки воспаления периодонта и других, рядом расположенных зубов. Боль усиливается, становится рвущей, иррадиирующей по разветвлениям тройничного нерва в глазницу, височную область, ухо. Одной из характерных жалоб при остеомиелите нижней челюсти является нарушение поверхностной чувствительности красной каймы нижней губы, слизистой оболочки преддверия рта, подбородка соответствующей стороны (онемение, чувство ползания мурашек). В случаях развития гнойно-некротического процесса в мягких тканях боль как бы перемещается за пределы челюсти, появляются жалобы, характерные для околочелюстной флегмоны (припухание, сведение челюстей, боль при глотании, жевании). Почти всегда наблюдаются головная боль, общая слабость, повышение температуры тела, нарушение аппетита и сна. При опросе больного удается выяснить, что одонтогенному остеомиелиту предшествовал острый апикальный, маргинальный периодонтит или обострение хронического периодонтита. Нередко заболевание возникает после консервативного лечения осложнений кариеса зубов, удаление зубов по поводу обострения хронического периодонтита, зубного протезирования, приведшего к травме круговой связки зуба и периодонта. В ряде случаев больные связывают возникновение одонтогенного остеомиелита с переохлаждением, острыми инфекционными заболеваниями (ОРЗ). Общее состояние чаще средней тяжести, иногда удовлетвор ительное и у отдельных больных тяжелое. Обычно больной бледен, вял, черты лица заострены. Сознание сохранено, но при выраженной интоксикации иногда бывает бред. Тоны сердца глуховатые или глухие. Пульс учащен, даже в покое, часто аритмичен. При движении больной бледнеет, покрывается липким потом, появляются головокружение, общая слабость. Можно отметить нарушения деятельности других органов и систем, в том числе кишечника (обычно бывает запор, реже - понос). При ограниченных остеомиелитах челюсти температура тела может быть субфебрильной, но часто в течение 1-3 дней повышается до 39-40 °С. Могут быть ознобы, профузные поты в течение нескольких дней или только ночью. Интоксикация бывает умеренной. При диффузном остеомиелите челюсти температура тела может быть высокая - до 39,5-40 °С, тип температурной кривой лихорадочный. Колебания температуры достигают 2-3 °С. Интоксикация бывает различной степени выраженности. Озноб и пот являются ее характерными симптомами. При обследовании тканей челюстно-лицевой, области в ранний период заболевания изменений может не быть. Только при пальпации определяется болезненность по наружной поверхности челюсти в области воспалительного очага. На протяжении 2-3 дней появляется коллатеральный отек околочелюстных мягких тканей. В последующие дни, особенно при распространении воспалительного процесса на тело челюстей, увеличивается болезненность при ощупывании соответствующих отделов кости, наблюдается значительное утолщение челюсти, что связано с нарастающими воспалительными изменениями надкостницы. При диффузном остеомиелите челюстей инфекция из кости распространяется в прилежащие мягкие ткани, возникают гнойные воспалительные процессы - абсцессы и флегмоны, утяжеляющие его течение. Поднижнечелюстные, подбородочные, иногда передние шейные лимфатические узлы значительно увеличены, болезненны при пальпации. У отдельных больных развивается гнойный лимфаденит. У больных с острым остеомиелитом челюсти при осмотре полости рта язык обложен, слюна густая и тягучая, изо рта - неприятный, иногда гнилостный запах. Прием пищи, глотание нередко затруднены. Участок слизистой оболочки альвеолярного отростка обычно на протяжении нескольких зубов гиперемирован и отечен как со стороны преддверия полости рта, так и с язычной или небной стороны. Пальпация этих участков десны болезненна, имеется некоторая сглаженность контуров костной ткани. Перкуссия зубов в очаге воспаления болезненна, отмечается нарастающая их патологическая подвижность. Зуб, являющийся источником инфекции, бывает подвижен больше других, а болезненность при перкуссии выражена меньше. Десна в его окружности на 3-4-й день становится отечной, цианотичной, отслаивается от альвеолярного отростка и при надавливании из нее выделяется гной. При ограниченных остеомиелитах вовлекается в воспалительный процесс надкостница альвеолярного отростка, иногда и тела челюсти, с обеих сторон кости с вестибулярной и язычной поверхности образуются поднадкостничные гнойники. При диффузных остеомиелитах эти изменения выражены на значительном протяжении кости и по обе стороны челюсти образуется несколько поднадкостничных очагов. В клинической картине острого остеомиелита верхней и нижней челюстей имеется ряд особенностей. Острый остеомиелит верхней челюсти протекает более легко по сравнению с острым остеомиелитом нижней челюсти. От альвеолярного отростка гной нередко распространяется в верхнечелюстную пазуху. Это сопровождается усилением болей, появлением гнойного отделяемого из носа. При остеомиелите верхней челюсти в области бугра редко образуются поднадкостничные гнойники, а гнойный экссудат распространяется в подвисочную ямку и далее в височную область. Вовлечение в процесс латеральной и медиальной крыловидных мышц ведет к развитию их воспалительной контрактуры. Острый остеомиелит альвеолярного отростка в области больших коренных зубов и второго малого коренного зуба и тела нижней челюсти характеризуется вовлечением в процесс сосудисто-нервного пучка в нижнечелюстном канале и нарушением чувствительности тканей, иннервируемых нижним альвеолярным и подбородочным нервами (симптом Венсана). При остром остеомиелите тела, ветви нижней челюсти гнойный процесс распространяется на жевательную и медиальную крыловидную мышцу, возникает ограничение открывания рта - воспалительная контрактура жевательных мышц. Острый остеомиелит челюсти сопровождается изменениями крови и мочи. Они зависят от индивидуальных особенностей организма, состояния неспецифических и специфических защитных факторов и соответственно типа воспалительной реакции. Нормергическое течение ограниченных и диффузных поражений кости в остром периоде характеризуется увеличением числа лейкоцитов от 10- 10х9/л до 15-10х9/л с увеличением числа нейтрофилов (до 70-80%), в том числе палочкоядерных (до 15-20%). СОЭ имеет тенденцию к постепенному увеличению от 15 до 40 мм в час. Различные показатели неспецифических тестов иммунитета изменены, но отражают защитный характер реакций. В моче обнаруживаются белок от следов до 0,033 г/л, лейкоциты до 20-25 в поле зрения. В острой стадии диффузного остеомиелита челюсти, характеризующейся гиперергической воспалительной реакцией, отмечается снижение содержания гемоглобина (иногда значительное) и уменьшение числа эритроцитов. Количество лейкоцитов повышается до 18,0-20,0- 109 /л со значительным сдвигом влево и появлением молодых форм нейтрофильных лейкоцитов, в том числе миелоцитов; одновременно наблюдается лимфопения. СОЭ повышается до 50-60 мм в час. Показатели различных защитных реакций (лейкоцитарный индекс интоксикации, белки, ферменты, тесты розеткообразования иммунокомпетентных клеток и антителообразование) изменены и отражают субкомпенсированный и иногда декомпенсированный характер изменений. В моче определяются белок (от 0,033 до 3 г/л), гематурия, целиндрурия. При гипергическом течении острого остеомиелита челюсти в крови исходно снижено содержание гемоглобина и число эритроцитов, количество лейкоцитов может быть нормальным и иметь тенденцию к снижению. У отдельных больных лейкопения может достигать 4,0- 109/л. Одновременно СОЭ может быть в пределах нормы, у некоторых больных, особенно старшей возрастной группы, она снижена. Изменения в моче могут быть различными и зависеть от возраста больного, других его заболеваний. У больных с первичным или вторичным иммунодефицитом, стариков наблюдаются различные изменения - от незначительной альбуминурии до высокого содержания белка, гематурии, цилиндрурии. Характер различных компенсаторных реакций снижен, наблюдается дисбаланс отдельных показателей иммунитетов и ареактивность у стариков, ослабленных больных. В начале острого остеомиелита челюсти на рентгенограммах пораженных участков кости изменений не обнаруживается. Наблюдаются только патологические изменения в периодонте отдельных зубов или их корней, характерные для хронического периодонтита. Только на 10-14-й день от начала острого процесса удается установить первые признаки деструктивных изменений костной ткани, а также утолщение надкостницы. У отдельных больных обнаруживаются лишь периостальное утолщение и некоторая нечеткость костного рисунка. Острая стадия остеомиелита верхней челюсти характеризуется более легким течением, укорочением продолжительности заболевания, отсутствием обширной деструкции костной ткани. Остеомиелит верхней челюсти редко осложняется флегмонами. Такое своеобразие клинического течения остеомиелита верхней челюсти объясняется ее анатомо-топографическими особенностями - хорошей васкуляризацией, состоит почти на 80 % из компактного вещества (в котором большое количество отверстий). Губчатое вещество располагается в альвеолярных отростках между тонкими и пронизанными множеством мелких отверстий кортикальными пластинками, что способствует быстрой эвакуации гнойного экссудата под надкостницу или слизистую оболочку. К верхней челюсти не прилегают массивные мышечные слои, значительные клетчаточные пространства, поэтому распространенные флегмоны, гнойные затеки при остеомиелите этой кости возникают редко. Вместе с тем при локализации поражения костной ткани в области бугра верхней челюсти гной может распространиться в крыло видно-небную ямку, а затем через нижнеглазничную щель на клетчатку глазницы. В таких случаях вначале возникает отечность век в подглазничной области, затем их инфильтрация. Гной может проникнуть в подвисочную ямку и крыло видно-челюстное пространство, обусловив тяжелое клиническое течение заболевания. При одонтогенном остеомиелите верхней челюсти в ряде случаев в воспалительный процесс вовлекается верхнечелюстной синус. Диагностика острой стадии одонтогенного остеомиелита челюсти нередко затруднена. По нашим данным, только у 54% больных, поступивших в стационар, диагноз был правильным. В поликлиниках нередко устанавливается ошибочный диагноз, чаще периостита челюсти (17,5%). При таком диагнозе больных лечат в амбулаторных условиях. Лишь при безуспешности терапии решается вопрос об их направлении в стационар. В первые 3 дня от начала заболевания в стационарное отделение нашей клиники поступило лишь 14,4% больных с одонтогенным остеомиелитом, в период до 7 дней - 24%, до 14 дней - 21,3%, после 14 дней - 40,3%. Поздняя госпитализация больных приводит к ухудшению течения болезни и удлинению хронической стадии, большей деструкции костной ткани. Установление диагноза одонтогенного остеомиелита челюстей нередко затруднено ввиду отсутствия в стоматологических поликлиниках возможностей для лабораторного исследования, в том числе получение гемограммы. Острую стадию одонтогенного остеомиелита необходимо дифференцировать от следующих заболеваний: 1)острого (или обострившегося хронического) периодонтита; 2) гнойного острого периостита; 3) воспалительного процесса мягких тканей лица (абсцесс, флегмона); 4) нагноившихся кист челюстно-лицевой области (одонтогенный, дермоидные, эпидермоидные). Отсутствие признаков поражения периостита челюсти и прилегающих мягких тканей отличает острый гнойный периодонтит от остеомиелита. Очаг воспаление при периодонтите ограничен главным образом лункой одного зуба. Десна и слизистая оболочка переходной складки могут быть отечны, болезненны при пальпации. Перкуссия и давление на пораженный зуб вызывает боль; зуб становится подвижным. Общее состояние больного существенно не ухудшается. При своевременном лечении наступает выздоровление или воспалительный процесс принимает хроническое течение. Острый гнойный периостит сопровождается нарушением общего состояния больного, субфебрильной температурой, умеренными изменениями со стороны крови. Очаг воспаления при периостите локализован на поверхности альвеолярного отростка. В процесс вовлечены надкостница и мягкие ткани, что, как правило, приводит к коллатеральному отеку и формированию поднадкостничного гнойника. При своевременном оперативном вмешательстве (удаление зуба, вскрытие гнойника) и рациональной медикаментозной и физической терапии воспалительный процесс купируется в течение 3-5 дней. У больных острым одонтогенным остеомиелитом более отчетливо, чем у больных периоститом, выражена общая реакция организма, включая и изменения со стороны крови. Челюсть утолщена, имеют место подвижность нескольких зубов, неврологические расстройства мягких тканей и нарушение электровозбудимости зубов. Абсцессы и флегмоны лица и шеи неодонтогенного происхождения, а так же возникшие в результате нагноения регионарных лимфатических узлов отличаются от остеофлегмоны характерным началом. Так, аденофлегмонам предшествует воспалительный процесс в лимфатических узлах. Неодонтогенные флегмоны развиваются при нагноении гематом, в случае осложнение слюннокаменной болезни, «злокачественного» течения фурункулов и карбункулов. Для так называемых изолированных флегмон не характерна выраженная воспалительная реакция периоста. Кисты челюстно - лицевой области по мере роста вызывают деформацию мягких тканей и челюстей. Нагноение с характерными признаками острого гнойного процесса возникает вторично.
|
||||||||||||
|
Последнее изменение этой страницы: 2016-09-17; просмотров: 592; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.191.200.114 (0.013 с.) |