Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Первинна профілактика раптової серцевої смерті у пацієнтів з “істинно електричними” захворюваннями серцяСодержание книги
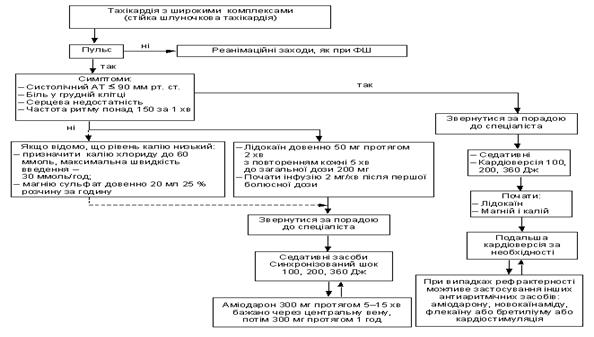
Поиск на нашем сайте У пацiєнтiв з “iстинно електричними” феноменами, при яких збільшується ймовірність РСС, доцiльнiсть первинної профiлактики нерідко викликає значно менше сумнiвiв та дискусiй, ніж у пацієнтів з ІХС, ускладненою шлуночковими аритміями. Синдром подовженого iнтервалу QT Особливою формою небезпечних для життя порушень серцевого ритму є полiморфнi ШТ, якi виникають у пацiєнтiв з вродженим чи набутим синдромом подовженого iнтервалу QT (“QT -синдромом”). Як правило, особи з вродженим QT -синдромом не мають жодних проблем у дитинствi. Але у пiдлiтковому чи молодому вiцi у них з’являються передсинкопальнi стани, зумовленi епiзодами полiморфної ШТ, – “пiрует-тахiкардiї”. Якщо не здiйснюється вiдповiдне лiкування, один з цих епiзодiв може закiнчитися РСС. Перше повiдомлення про вроджений QT -синдром зробили A. Jervell i F. Lange–Nielsen у 1957 роцi. У кiлькох членiв однiєї сiм’ї вони помiтили поєднання глухонiмоти, подовження iнтервалу QT i раптової смертi у молодому вiцi. У 1963 роцi Романо, a в 1964 роцi Ворд повiдомили про аутосомно-домiнантний характер успадковування подовження QT i РСС, на вiдмiну вiд аутосомно-рецесивного типу синдрому Jervell–Lange–Nielsen. Хоча випадкiв вродженого T-синдрому описано не так багато (у мiжнародному реєстрi на 1994 рiк було менше 500 сiмей у всьому свiтi), його iстинна поширенiсть, iмовiрно, значно бiльша, а iстотне клiнiчне значення зумовлене появою синкопальних станiв, життєво небезпечних аритмiй i РСС. Близько 21 % симптомних пацiєнтiв, якi не отримують лiкування, помирають протягом року пiсля першого синкопального епiзоду, а протягом 10 рокiв смертнiсть становить 50 %. Втiм здiйснення первинної профiлактики РСС пов’язане з низкою труднощiв, зумовлених як рiзноманiтнiстю механiзмiв, так i гетерогеннiстю зовнiшнiх проявiв (фенотипу) у пацiєнтiв з генетичними порушеннями, типовими для QT -синдрому. Зокрема, 5–10 % носiїв генетичних дефектiв взагалi не мають подовження iнтервалу QT, а приблизно у 5 % членiв сiмей пацiєнтiв з типовим QT -синдромом пароксизми життєво небезпечних полiморфних ШТ або епiзоди синкопе виникають на фонi нормального iнтервалу QT. Значно частiше в клiнiчнiй практицi зустрiчаються пацiєнти з набутим QT -синдромом, виникненню якого сприяє застосування антиаритмічних засобів IА і III класів, високих доз антидепресантів, деяких антибактеріальних і антигістамінних препаратів. Неiнвазивними провiсниками високого ризику “пiрует-тахiкардiї” внаслідок аритмогенної дії препаратів є тривалiсть QT понад 600 мс, подовження iнтервалу TU, наявнiсть T-alternans (коливання конфiгурацiї та амплiтуди зубця T), змiни конфiгурацiї TU у постекстрасистолiчному комплексi, а також наявнiсть “маленьких пiруетiв” (torsadelets). Існує низка методів запобiгання пiрует-тахiкардiї. Це, зокрема, корекцiя електролітних розладів, особливо гiпокалiємiї і гіпомагніємії, профілактика вираженої брадикардiї на фонi антиаритмiчної терапiї (в тому числi шляхом постiйної кардiостимуляцiї), уникнення застосування препаратiв IА i III класiв (крім аміодарону) у хворих з низькою ФВ ЛШ, зменшення дози антиаритмiчних засобiв при тривалостi коригованого iнтервалу QT понад 480 мс або дисперсiї QT понад 60 мс, тривале монiторне спостереження за пацiєнтами з груп високого ризику на початку застосування антиаритмiчних засобів, початок лікування в стацiонарних умовах. Рекомендації з профілактики РСС у хворих з синдромом подовженого інтервалу QT наведені в табл. 25. Таблиця 25 Профілактика РСС у хворих із синдромом подовженого інтервалу QT Тактика припинення пароксизму полiморфної тахiкардiї, асоцiйованої з набутим подовженням iнтервалу QT (“пiрует-тахiкардiя”), має певнi особливостi порiвняно з лiкуванням звичайного нападу ШТ. Обов’язковим першим кроком є вiдмiна провокуючого препарату, далi здiйснюють корекцiю рiвня електролiтiв, внутрiшньовенно вводять магнiй, призначають препарати або кардiостимуляцiю для збiльшення частоти ритму серця. Антиаритмiчнi препарати у цьому випадку не лише неефективнi, а й можуть протидіяти припиненню пароксизму внаслiдок ще більшого зростання тривалостi реполяризацiї. Натомiсть при нормальнiй тривалостi iнтервалу QT послiдовно внутрiшньовенно вводять b-адреноблокатори, лiдокаїн i амiодарон (схема 1).
Iдiопатична фiбриляцiя шлуночкiв До цiєї категорiї належать пацiєнти, якi пережили зупинку серця внаслiдок ФШ, але в яких не виявили змін структурно-функцiонального стану міокарда. Перспектива досліджень патогенезу ідіопатичної ФШ пов’язана з виявленням генетичних маркерів РСС, а також структурних порушень на молекулярному рівні. У країнах Західної Європи і США з цією метою створено низку реєстрiв для узагальнення даних тривалого спостереження за пацiєнтами, реанiмованими пiсля iдiопатичної ФШ та яким iмплантували ІКД. Можна сподіватися, що цi дослiдження дозволять точніше встановити механізми РСС та краще оцiнювати прогноз виживання цих пацiєнтiв. Алгоритми диференцiйованого ведення хворих із шлуночковими порушеннями ритму Ведення хворих з ШПР обов’язково передбачає корекцiю способу життя, дiєтичні заходи, лiкування основного захворювання, а також спроби усунення всiх можливих факторів, що сприяють аритмії, в тому числі препаратів, які в певних умовах можуть призводити до виникнення та посилення аритмій (табл. 27). Лише при неефективності цих заходів починають антиаритмiчну терапiю (табл. 28). Таблиця 27 Предиктори виникнення аритмогенної дії антиаритмічних препаратів Таблиця 28 Засоби першого вибору у лікуванні ШПР залежно від їх клініко-гемодинамічного і прогностичного значення У хворих з доброякiсними ШПР єдиною метою лiкування ШПР є усунення симптомiв, якi негативно впливають на якiсть життя хворих; відтак, коли немає скарг, антиаритмiчну терапiю призначати недоцiльно. В протилежному випадку препаратами вибору передусім є седативнi засоби і b-адреноблокатори (пропранолол 60–80 мг на добу, або метопролол 50–100 мг на добу), лiкування якими пов’язане з найменшим ризиком серцевих побічних ефектів. Критерiєм подальшого вибору при їх неефективностi, з огляду на відносно незначний ризик аритмогенних проявів у цієї категорії хворих, є ризик екстракардiальних побiчних ефектiв. Відтак доцiльно застосовувати пропафенон (450–600 мг на добу), який поєднує властивостi класу IС i b-адреноблокаторів, або етмозин (400–800 мг на добу). Ці препарати ефективні i менш токсичні, нiж препарати класiв IA i IB.
У розвинених країнах широко застосовують радикальнi, немедикаментознi методи лiкування злоякісних ШПР: радiочастотну абляцiю ектопiчних вогнищ та iмплантацiю ІКД.
|
||
|
Последнее изменение этой страницы: 2016-09-20; просмотров: 207; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.138.192.96 (0.01 с.) |