Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Переднебоковая стенка животаСодержание книги Похожие статьи вашей тематики
Поиск на нашем сайте
Глава I. ЖИВОТ (ABDOMEN) Общая характеристика В животе выделяют стенки (paries abdominis) и полость живота (cavitas abdominis). Полость живота делится на брюшную полость (cavitas peritonealis), ограниченную листками париетальной брюшины, и забрюшинное пространство (spatium retroperitonealis), расположенное между париетальной брюшиной и внутрибрюшной (пристеночной) фасцией (fascia endoabdominalis). Полость живота ограничена – спереди и с боков переднебоковой стенкой живота, сзади поясничной областью, сверху диафрагмой, снизу пограничной линией (linea terminalis), изнутри полость живота выстлана внутрибрюшной фасцией (fascia endoabdominalis).
Переднебоковая стенка живота Границы: сверху – мечевидный отростков (processus xiphoideus), реберная дуга (arcus costalis), нижние точки X ребер; снизу – лобковый симфиз (symphysis pubica), паховые складки (plicae. inguinales) и подвздошный гребень (crista iliaca); с боков – вертикальная линия, соединяющая конец XI ребра с гребнем подвздошной кости, являющаяся продолжением средней подмышечной линии (linea axillaris media). Эта линия, соответствует месту перехода брюшины с переднебоковой стенки живота на задние отделы. Внешние границы переднебоковой стенки живота не совпадают с границами брюшной полости, так как сверху купол диафрагмы выпячивается в грудную полость, а снизу брюшина провисает в полость малого таза. Для удобства описания топографии органов (голотопия), залегающих в брюшной полости, переднебоковая стенка живота условными линиями делится на 9 областей: 3 парные и 3 непарные (рис.1.1). Двумя горизонтальными линиями – верхней, соединяющей нижние точки десятых ребер (linea bicostarum) и нижней, соединяющей верхние передние ости подвздошных костей (linea bispinarum) переднебоковую стенку живота делят – на надчревье (epigastrium), чревье (mesogastrium) и подчревье (hypogastrium). Каждый из этих отделов двумя вертикальными линиями, проведенными по латеральным краям прямых мышц от реберных дуг к лонным бугоркам, делится на три области: надчревье – на надчревную (reg. epigastrica), правую и левую подреберную (reg. hypochondrica dextra et sinistra), чревье – на пупочную (reg. umbilicalis) и две боковые (regg. lateralis dextra et sinistra), подчревье – на две паховые области (regg. inguinales dextra et sinistra) и лобковую (reg. pubica) области.
В переднебоков Положение органов живота у разных людей различно и зависит от многих конституциональных, половых и других факторов. Тем не менее необходимо знать голотопию (проекцию органов на области живота) хотя бы примерную (рис.1.2). Надчревье. В надчревную область проецируются: левая доля печени, желчный пузырь, желудок и малый сальник, верхняя половина двенадцациперстной кишки, поджелудочная железа. В правую подреберную область проецируются: правая доля печени, верхняя часть двенадцациперстной кишки и правый изгиб ободочной кишок, верхний полюс правой почки. В левую подреберную область проецируются: свод и кардиальный отдел желудка, селезенка и селезеночный изгиб толстой кишки, хвост поджелудочной железы и верхний полюс левой почки. Чревье. В пупочную область проецируются: петли тонкой кишки, большая кривизна желудка, поперечная ободочная кишка, большой сальник, поджелудочная железа. В правую боковую область проецируются: восходящая ободочная кишка, часть петель тонкой кишки и правая почка с мочеточником. В левую боковую область проецируются: нисходящая ободочная кишка, часть петель тонкой кишки, левая почка с мочеточником. Подчревье. В лобковую область проецируются петли тонкой кишки, мочевой пузырь при его наполнении, увеличенная матка. В правую паховую область проецируются: слепая кишка с червеобразным отростком и в левую паховую область – сигмовидная ободочная кишка.
Мышцы Наружная косая мышца живота (m. obliquus externus abdominis) начинается зубцами от боковой поверхности нижних 6-7 ребер, от пояснично-грудной фасции (fascia thoracolumbalis) и направляется сверху вниз, сзади наперед, прикрепляется к наружным 2/3 гребня подвздошной кости и переходит на переднюю стенку живота. Переход мышечных волокон в апоневроз в верхней половине живота происходит на 1,5-2,0 см кнаружи от прямой мышцы живота, а внизу – по линии, соединяющей пупок с верхнепередней остью подвздошной кости. Апоневротический листок по срединной линии живота встречается с одноименным листком противоположной стороны, причем его волокна, переплетаясь, принимают участие в образовании белой линии. Внизу апоневроз наружной косой мышцы живота, перекидываясь с передневерхней подвздошной ости к лонному бугорку, подворачиваясь, утолщается, образуя паховую связку. Внутренняя косая мышца живота (m. obliquus internus abdominis) начинается от пояснично-грудной фасции, подвздошного гребня и наружных 2/3 паховой связки. Мышечные волокна направляются веерообразно снизу и снаружи, вверх и внутрь, за исключением нижних, направляющихся книзу и кнутри, переходят в апоневроз и по средней линии живота переплетаются с волокнами апоневроза противоположной стороны, участвуя в образовании белой линии живота. Поперечная мышца живота (m. transversus abdominis) начинается от внутренней поверхности нижних шести, семи ребер, глубокого листка пояснично-грудной фасции, подвздошного гребня и от наружных 2/3 паховой связки (lig. inguinale). Мышечные волокна имеют поперечное направление. На месте перехода мышечных волокон в апоневроз образуется полулунная линия (linea semilunaris s. Spigelii). По средней линии живота волокна апоневроза, переплетаясь с волокнами апоневроза противоположной стороны, также принимают участие в образовании белой линии живота. Прямая мышца живота (m. rectus abdominis) представляет собой тяж шириной 8-10 см, разделенный на секции сухожильными перемычками (intersectiones tendineае). Таких перемычек обычно бывает от двух до четырех: две выше пупка, одна на уровне пупка и одна ниже его. Вдоль сухожильных перемычек проходят сосуды и нервы, являющиеся ветвями межреберных сосудов и нервов. Прямая мышца живота заключена во влагалище, образованное апоневрозами всех трех широких мышц живота (рис.1.6, 1.7). Передняя стенка влагалища образована апоневрозом наружной косой мышцы живота и поверхностным листком апоневроза внутренней косой мышцы живота, задняя стенка – глубоким листком апоневроза внутренней косой мышцы и апоневрозом поперечной мышцы живота. Таковое строение влагалище прямой мышцы живота имеет от мечевидного отростка до середины расстояния между пупком и лоном. Начиная от этого уровня все три листка апоневрозов переходят на переднюю поверхность, а задняя стенка влагалища образованна поперечной фасцией.
Место перехода полутора листков апоневроза с задней стенки влагалища на переднюю образует дугообразную линию (linea arcuata s.Douglasi)(рис.1.8).
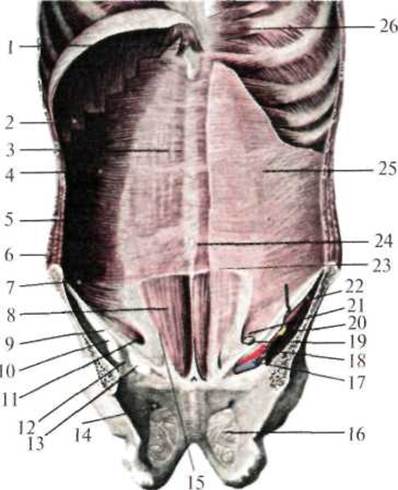
Рис. 1.8. Передняя стенка живота сзади (по Синельникову, с изменениями). 1 — diaphragma (pars sternalis); 2 — diaphragma (pars costalis); 3 — vagina m. recti abdominis; 4 — m. transversus abdominis; 5 — m. obliquus intern us abdominis; 6 — m. obliquus externus abdominis; 7 — m. transversus abdominis; 8 — m. rectus abdominis; 9 - lig. inguinale; 10 — lacuna musculorum; 11 — m. cremaster; 12 — arcus iliopectineus; 13 — lacuna vasorum; 14 — canalis obturatorius; 15 — linea Spigelii; 16 — membrana obturatoria; 17 — v. iliaca externa; 18 — a. iliaca externa; 19 — funiculus spermaticus; 20 — n. femoralis; 21 — anulus inguinalis abdominis (profundus); 22 — m. iliopsoas; 23 — linea Douglasi; 24 — fascia umbilicalis; 25 — fascia transversalis; 26 — m. transversus thoracis
Передняя стенка влагалища прямой мышцы живота сращена с сухожильными перемычками, вследствие чего воспалительные процессы, гематомы бывают ограничены в пределах двух смежных перемычек. Задняя стенка влагалища с перемычками не спаяна, поэтому нагноительные процессы свободно распространяются по ходу сосудов вдоль всей мышцы. По задней поверхности прямой мышцы живота проходят крупные сосуды: в верхних отделах – верхняя надчревная артерия (a. epigastrica superior), являющаяся конечной ветвью внутренней грудной артерии (a. thoracica interna), в нижних – нижняя надчревная артерия (a. epigastrica inferior) – ветвь наружной подвздошной артерии (a. iliaca externa). За счет этих артерий осуществляется анастомоз между подключичной и наружной подвздошной артериями, имеющий практическое значение при перевязке последней. Вены соответствуют ходу одноименных артерий и участвуют в образовании кава-кавального анастомоза. За поперечной мышцей живота располагается внутрибрюшная фасция (fascia endoabdominalis). Она представляет собой листок, выстилающий изнутри стенки живота, и по месту ее предлежания носит одноименное название. Так, участок фасции, покрывающий изнутри поперечную мышцу живота, называется поперечной фасцией (fascia transversalis), квадратную мышцу – квадратной фасцией (fascia quadrata), диафрагму – диафрагмальной фасцией (fascia diaphragmatica) и т.д. Поперечная фасция в нижних отделах соединяется с паховой связкой, а по передней срединной линии прикрепляется к симфизу. За поперечной фасцией живота располагается слой рыхлой клетчатки, содержащей жир (tela subserosa), отделяющей брюшину от поперечной фасции. Предбрюшинный жировой слой лучше выражен в нижних отделах живота, с боков он переходит в забрюшинную клетчатку (textus cellulosus retroperitonealis). В предбрюшинной клетчатке, т.е. между поперечной фасцией и брюшной, проходят два сосуда: нижняя надчревная артерия (a. epigastrica inferior), отходящая от наружной подвздошной артерии (a. iliaca externa). Она подходит к наружному краю прямой мышцы живота, прободает поперечную фасцию и тянется по задней поверхности прямой мышцы до пупка, где анастомозирует с верхней надчревной артерией (a. epigastrica superior). Кроме того, нижняя надчревная артерия анастомозирует с конечными ветвями межреберных и поясничных артерий, принимая участие в кровоснабжении мышц передней стенки живота и кожи. В начальной части от нижней надчревной артерии отходит кремастерная артерия (a. cremasterica), проникающая в паховый канал и питающая у мужчин мышцу, поднимающую яичко (m. cremaster), оболочки семенного канатика, в том числе кожу мошонки, у женщин – круглую связку матки и кожу больших губ. Белая линия живота представляет собой переплетение волокон всех трех апоневрозов. Однако строение ее не везде одинаково. В надчревном отделе, начинаясь у мечевидного отростка узкой полоской, по направлению к пупочной области, она расширяется – у женщин от 2 до 5 см, у мужчин от 1,5 до 2,5 см, одновременно истончаясь до 2 мм. Апоневроз белой линии в надчревной и пупочной областях не только широк и тонок, но к тому же еще имеет щелевидные промежутки. В отдельных случаях в эти промежутки может выпячиваться и ущемляться предбрюшинный жир. Иногда образуются грыжи белой линии. В подчревье контуры белой линии резко суживаются и значительно утолщаются в сагиттальной плоскости. Пупок(umbilicus), представляет собой втянутый рубец кожи,располагается по срединной линии, приблизительно на середине расстояния между мечевидным отростком и лонным сочленением на месте пупочного кольца. Он имеет различную форму: втянутую, плоскую и выступающую. Кожа в области пупка тонкая, плотно спаяна по краям с пупочным кольцом (annulus umbilicalis). Пупочное кольцо (annulus umbilicalis) - отверстие в белой линии живота. Подкожная клетчатка и поверхностная фасция в области пупка отсутствуют. Внутренняя фасция несколько утолщена и носит название пупочной (umbilicalis). Она плотно сращена с париетальным листком брюшины, т.к. предбрюшинная клетчатка отсутствует. Через пупочное кольцо в период внутриутробного развития проходят две пупочные артерии и мочевой проток (urachus), расположенные по нижней полуокружности кольца, на верхней его полуокружности справа проходит пупочная вена. В дальнейшем все эти образования облитерируются. Пупочное кольцо является наиболее слабым местом передней стенки живота и при истончении слоев, а также при увеличении размеров пупочного кольца, могут образоваться пупочные грыжи, чаще у женщин. Лимфатические сосуды кожных покровов образуют две сети: поверхностную и глубокую, расположенные в соединительнотканном слое кожи. Поверхностные сосуды в основном впадают в подмышечные и паховые лимфатические узлы, причем сосуды одной половины переднебоковой стенки живота широко анастомозируют с сосудами противоположной стороны, а сосуды верхних областей – с нижними. Глубокие лимфатические сосуды, как самостоятельно, так и по ходу кровеносных сосудов, проникают в глубжележащие слои переднебоковой стенки живота, прободая фасциальные листки, внедряясь в толщу мышц живота. От глубжележащих слоев передней стенки живота лимфа оттекает не только в подмышечные и паховые лимфатические узлы, но и в узлы, расположенные в брюшинной полости и забрюшинном пространстве. Таким образом, лимфатическая система области переднебоковой стенки живота имеет обширные анастомозы как между лимфатическими сосудами всех слоев этой стенки живота, начиная с кожных покровов и кончая брюшиной, так и между сосудами переднебоковой стенки живота с сосудами соседних областей и органов.
Печень (hepar) Большей своей частью располагается в правой части вернего этажа брюшной полости и частично слева. Голотопия: большей частью правое подреберье, надчревная область и левое подреберье. Скелетотопия: Относительно постоянна лишь верхняя граница печени. Верхняя и нижняя границы печени представлены ниже и на рис. 1.24.
Граница нижнего края печени может сильно меняться, особенно при патологических состояниях органа. В норме нижний край печени справа по средней подмышечной линии соответствует десятому межреберью, затем проходит по краю реберной дуги, у правой среднеключичнои линии выходит из-под нее и идет косо влево и вверх, проецируясь по срединной линии тела на середине расстояния между пупком и основанием мечевидного отростка. Левую часть реберной дуги нижний край печени пересекает примерно на уровне хряща VI ребра. Границы печени зависят от ее размеров, формы и положения. Кроме описанных границ, встречаются крайние формы изменчивости в ее положении: дорзопетальное – когда печень наклонена кзади, в таких случаях хорошо видна ее нижняя поверхность и легко доступен желчный пузырь; вентропетальное – печень наклонена кпереди, в таких случаях доступ к нижней ее поверхности весьма затруднен. Встречаются также фронтальные смещения печени. При смещении вправо (dextropositio) край печени может достигать гребня подзвдошной кости, при смещении влево (sinistropositio) – может смещаться кнаружи от левой среднеключичной линии. В печени различают диафрагмальную и висцеральную поверхности. На верхней части диафрагмальной поверхности в сагиттальном направлении проходит серповидная связка. В задней части печень лишена брюшинного покрова, сращена с диафрагмой. Здесь имеется борозда нижней полой вены (sulcus v. cavae inferior). На висцеральной поверхности печени располагаются справа в передней части – ямка желчного пузыря (fossa vesicae felleae), слева – щель круглой связки (lig. teres hepatis), а сзади – облитерированный венозный проток (ductus venosus – Arantii). Между ямкой желчного пузыря и щелью круглой связки находятся ворота печени (portae hepatis) – место входа в печень крупных сосудов и выхода печеночных желчных протоков.
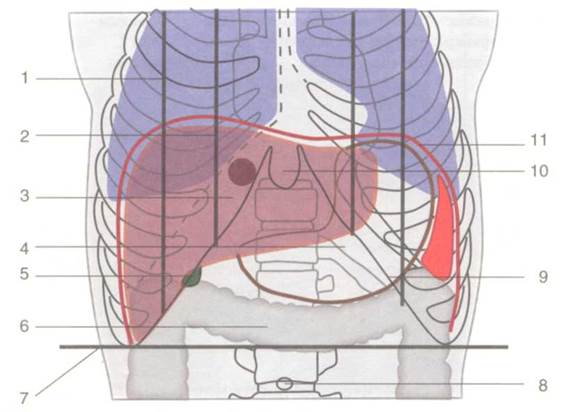
Рис.1.24. Голотопия печени. 1 — linea medioclavicularis; 2 — linea parasternalis; 3 — hepar; 4 — gaster; 5 — vesica biliaris; 6 — colon transversum; 7 — linea bicostarum; 8 — umbilicus; 9 — arcus costalis; 10 — processus xiphoideus; 11 — diaphragma.
В печени различают две доли (правая и левая), пять секторов и 8 сегментов. Границей между правой и левой долями является плоскость, проведенная через ямку желчного пузыря. Учитывая архитектонику внутрипеченочных сосудов и желчных протоков, каждая доля в свою очередь делится на 4 сегмента: левая доля состоит из левого парамедиального сектора (III и IV сегменты), левого латерального сектора (II сегмент) и левого дорзального сектора (I сегмент). Правая доля включает правый парамедиальный сектор (V и VIII сегменты) и правый латеральный сектор (VI и VII сегменты) (рис.1.25). Печень покрыта брюшиной с трех сторон, за исключением внебрюшинного поля диафрагмальной поверхности. Париетальная брюшина, переходя с передней стенки живота на диафрагму, а затем на печень, образует серповидную связку (lig. falciforme hepatis).
Рис.1.25. Сегменты печени
В задней части диафрагмальной поверхности печени серповидная связка, веерообразно разделившись, переходит в венечную (lig. coronarium), расположенную во фронтальной плоскости. Справа и слева венечная связка переходит в треугольную (lig. triangulare dextra et sinistra)(рис.1.26). При переходе висцеральной брюшины с печени на соседние органы образуются печеночно-желудочная и печеночно-дуоденальная связки, а также печеночно-почечная связка (lig. hepatorenale), расположенная между нижней поверхностью печени и правой почкой.
Рис.1.26.Ложе печени (по Неттеру, с изменениями). 1 — lig. coronarium; 2 — area nuda; 3 — v. cava inferior; 4 — gl. suprarenalis; 5 — lig. triangulare dextrum; 6 — ren; 7 — duodenum; 8 — colon transversum; 9 — recessus superior; 10 — bursa omentalis; 11 — gaster; 12 — diaphragma; 13 — lig. triangulare sinistrum.
В толще печеночно-дуоденальной связки проходят: собственная печеночная артерия (слева), общий желчный проток (справа) и воротная вена между ними и сзади. Печень фиксируется благодаря сращению верхнезадней ее поверхности с диафрагмой, связками, сращением с нижней полой веной и внутрибрюшным давлением. Кровоснабжение печень получает из двух источников: собственно печеночной артерии и воротной вены. Собственная печеночная артерия (a. hepatica propria) отходит от общей печеночной артерии, являющейся одной из ветвей чревного ствола (рис.1.27). Собственно печеночная артерия вначале идет слева, затем спереди воротной вены и у ворот печени делится на правую и левую печеночные ветви, идущие к соответствующим ее долям. От правой печеночной ветви отходит желчнопузырная артерия (a. cystica), от собственно печеночной – привратниковая артерия (a. pylorica).
Рис. 1.27.Сосуды печени (по Неттеру, с изменениями). 1 — ramus dexter a. hepaticae propriae; 2 — a. cystica; 3 — ductus hepaticus communis; 4 — trigonum Callot; 5 — ductus cysticus; 6 — ductus choledochus; 7 — v. portae; 8 — a. hepatica propria et a. gastrica dextra; 9 — a. supraduodenalis; 10 — a. gastroduodenalis; 11 — a. pancreaticoduodenalis inferior; 12 — caput pancreatis; 13 — a. pancreaticoduodenalis inferior (ramus anterior); 14 — v. mesenterica superior; 15 — a. mesenterica superior; 16 — a. colica media; 17 — a. pancreatica dorsalis; 18 — pancreas; 19 — a. splenica; 20 — a. hepatica communis; 21 — truncus coeliacus; 22 — splen; 23 — a. gastrica sinistra; 24 — gaster.
Воротная вена (v. portae) представляет собой коллектор вен, отходящих от непарных органов брюшной полости и несущих кровь, богатую продуктами распада и токсическими веществами. Воротная вена образуется позади головки поджелудочной железы за счет слияния селезеночной и верхней брыжеечной вен (рис.1.28). В место слияния этих вен, реже в селезеночную, впадает венечная вена желудка (v. coronaria ventriculi), ее образуют правая и левая желудочные вены. Кроме того, в верхнюю брыжеечную или селезеночную впадает нижняя брыжеечная вена (v. mesenterica inferior). Обезвреженная кровь из печени по печеночным венам (vv. hepaticae) оттекает в нижнюю полую вену. Лимфатические сосуды печени состоят из поверхностных и глубоких. Поверхностные лимфатические сосуды, выходя из диафрагмальной поверхности печени, впадают в сосуды и узлы, расположенные возле места прохождения нижней полой вены и брюшной части пищевода через диафрагму. Лимфатические сосуды, выходящие из диафрагмальной поверхности левой доли печени, впадают в сосуды кольца кардии (annulus lymphaticus cardiae) у нижней поверхности диафрагмы. Глубокие лимфатические сосуды располагаются по ходу кровеносных сосудов, впадая в сосуды и узлы в области ворот печени, также возле чревного ствола. Т.к. лимфатические узлы, расположенные в воротах печени, интимно прилегают к кровеносным сосудам и общему желчному протоку, то в случае их увеличения возможны расстройства желчевыделения и печеночного кровообращения. Иннервация печени осуществляется симпатическими, парасимпатическими и чувствительными волокнами печеночного сплетения, производного чревного сплетения. Нервы к воротам печени проходят вдоль печеночной артерии, воротной вены и общего желчного протока. Желчный пузырь (vesica fellea) Представляет собой полый орган вместимостью 40-70 мл, служит резервуаром для желчи. Длина его 8-12 см. Обычно имеет грушевидную или веретенообразную форму и расположен на висцеральной поверхности печени, в ямке желчного пузыря. Анатомически желчный пузырь делится на дно (fundus vesicae felleae), тело (corpus vesicae fellea), воронкообразную суживающуюся часть (infundibulus) и выходную часть – шейку (collum vesicae felleae). В желчном пузыре различают две стенки: верхнюю, прилегающую к паренхиме печени, и нижнюю, свободную, покрытую висцеральным листком брюшины. Стенка желчного пузыря состоит из серозной оболочки, подсерозной основы, тонкой мышечной и слизистой оболочек. Своей верхнепередней поверхностью желчный пузырь посредством клетчатки и кровеносных сосудов рыхло связан с тканью печени. Нижнебоковые и задняя поверхности пузыря покрыты висцеральной брюшиной (мезоперитонеально). Взаимное расположение брюшины и желчного пузыря встречается наиболее часто.
Весь желчный пузырь покрыт брюшиной только снизу (экстраперитонеально). В таких случаях пузырь большей своей частью глубоко залегает в паренхиме печени, что значительно затрудняет его удаление. В некоторых случаях брюшина покрывает желчный пузырь со всех сторон (интраперитонеально) с образованием брыжейки или без нее. При таком варианте желчный пузырь весьма подвижен и возможен его заворот.
Рис. 1.28. Формирование воротной вены (по Шпальтехолъцу, с изменениями). 1 — hepar; 2 — a. gastroduodenalis; 3 — v. portae; 4 — v. hepatica; 5 — v. cava inferior; 6 — v. pylorica; 7 — truncus coeliacus; 8 — a. splenica; 9 — v. splenica; 10 — v. gastrica brevis; 11 — splen; 12 — v. gastroomentalis sinistra; 13 — pancreas; 14 — colon descendens; 15 — v. colica sinistra; 16 — v. mesenterica inferior; 17 — a. mesenterica superior; 18 — v. mesenterica superior; 19 — v. gastroomentalis dextra; 20 — v. pancreaticoduodenalis; 21 — duodenum.
Дно пузыря расположено у переднего края печени и проецируется на передней стенке живота в углу, образованном правой реберной дугой и наружным краем прямой мышцы живота. Шейка пузыря переходит в пузырный проток (ductus cysticus). Последний в области ворот печени соединяется с общим печеночным протоком (ductus hepaticus communis), образуя общий желчный проток (ductus choledochus). Общий печеночный проток образуется за счет слияния правого и левого печеночных протоков, соответствующих правой и левой долям печени. Общий желчный проток можно разделить на четыре части: наддвенадцатиперстная (pars supraduodenalis), протяженностью от начала протока до верхнего края 12-перстной кишки – наиболее длинная, доступная для исследования и оперативного вмешательства; позадидвенадцатиперстная (pars retroduodenalis), расположенная позади верхнего горизонтального отдела 12-перстной кишки; панкреатическая (pars pancreatica), проходящая в толще поджелудочной железы; внутристеночная (pars intramuralis), лежащая в толще стенки 12-перстной кишки и открывающаяся в просвет ее на вершине большого сосочка (papilla duodeni major, p. Fateri BNA) самостоятельно или сливаясь с протоком поджелудочной железы. Перед впадением общего желчного протока в двенадцатиперстную кишку образуется расширение печёночно-поджелудочная ампула (ampula hepato-pancreatica), замыкающееся мышечным жомом, который регулирует поступление желчи в кишку. Кровоснабжение желчный пузырь получает от желчнопузырной артерии (a. cystica), отходящей от правой ветви собственной печеночной артерии. У шейки пузыря желчнопузырная артерия делится на две ветки: одна проходит по верхней поверхности пузыря, другая, наиболее крупная, по нижней поверхности, покрытой брюшиной. При удалении желчного пузыря (cholecystectomia), как правило, перевязывается желчнопузырная артерия. Для ее обнаружения пользуются опознавательным треугольником Калло (Calot), двумя сторонами которого являются: справа пузырный и слева общий печеночный проток и сверху образущая основание треугольника желчепузырная артерия (рис.1.29). Вены пузыря образуют широкую сеть анастомозов с внутрипеченочными ветвями воротной вены. Венозный отток осуществляется в правую ветвь воротной вены через желчнопузырную вену. Лимфатические сосуды желчного пкзыря впадаюют в лимфатические узлы, расположенные возле его шейки. Часть лимфатических сосудов, минуя эти узлы, впадает в печеночные лимфатические узлы в области печеночно-дуоденальной связки. Некоторые лимфатические протоки впадают в панкреатодуоденальные лимфатические узлы. Иннервируют желчный пузырь блуждающий, симпатический, внутренностный, а также диафрагмальный нервы.
Рис.1.29. Печеночно-дуоденальная связка и треугольник Кало (по Неттеру, с изменениями). 1 — lobus dexter hepatis; 2 — a. cystica; 3 — trigonum Callot; 4 — ductus cysticus; 5 — foramen omentale; 6 — ren dexter (ретроперитонеально); 7 — duodenum; 8 — fiexura coli dextra; 9 — omentum majus; 10 — flexura coli sinistra; 11 — lig. gastrocolicum; 12 — gaster; 13 — splen; 14 — omentum minus; 15 — v. portae; 16 — ductus choledochus; 17 — a. hepatica propria; 18 — ductus hepaticus; 19 — lobus sinister hepatis; 20 — lig. teres hepatis; 21 — lobus quadratus hepatis; 22 — vesica biliaris.
Поджелудочная железа (pancreas) Располагается забрюшинно, на уровне I-II поясничных позвонков, почти поперек задней стенки брюшной полости, простираясь от 12-перстной кишки до ворот селезенки. В поджелудочной железе различают три отдела: головку, тело и хвост. Головка поджелудочной железы (caput pancreatis) располагается в дуге 12-перстной кишки, тесно соединяясь с ее нисходящей частью. На середине нисходящего отдела 12-перстной кишки, в области ее медиальной стенки впадает проток поджелудочной железы (ductus pancreaticus s. Wirsungianus), в большинстве случаев предварительно соединившись с общим желчным протоком. Между головкой поджелудочной железы и нижней горизонтальной частью 12-перстной кишки образуется щель, через которую проникает верхняя брыжеечная артерия. Позади головки поджелудочной железы располагаются нижняя полая, правая почечная вены, начальная часть воротной вены. Тело поджелудочной железы (corpus pancreatis) имеет форму трехгранной призмы, вследствие чего в ней различают три поверхности. Передняя обращена к задней поверхности желудка. Задняя поверхность соприкасается с забрюшинной клетчаткой, верхним концом левой почки и надпочечником, а также с телами I и II поясничных позвонков. Между позвоночником и поджелудочной железой лежат брюшная аорта и чревное сплетение. Нижняя поверхность довольно узкая, соприкасается с нижней горизонтальной частью 12-перстной кишки. Хвост поджелудочной железы (cauda pancreatis), обычно узкий, достигает ворот селезенки. Позади него располагаются селезеночные вены и артерия, а также передняя поверхность левой почки. Кровоснабжение. Питает поджелудочную железу верхняя панкреатодуоденальная артерия (ветвь гастродуоденальной артерии из системы чревного ствола), нижняя панкреатодуоденальная артерия из верхней брыжеечной артерии и ветви, отходящие от селезеночной артерии (рис.1.30, 1.31). Вены поджелудочной железы впадают в селезеночную и верхнюю брыжеечную вены. Лимфатические сосуды поджелудочной железы впадают в верхние и нижние панкреатические, верхние и нижние панкреатодуоденальные лимфатические сосуды и узлы. Лимфатическая система железы тесно связана с лимфатической системой 12-перстной кишки, желчного пузыря и желчных ходов. В иннервации поджелудочной железы принимают участие блуждающие и симпатические нервы. Поджелудочная железа получает ветви от чревного, печеночного, селезеночного, почечного и верхнего брыжеечного сплетений. Селезенка (lien, греч. splen) По форме напоминает кофейное зерно. На ней имеются две поверхности: диафрагмальная (facies diaphragmatica) и висцеральная (facies visceralis), на которой в свою очередь различают поверхности: почечную (facies renalis), желудочную (facies gastrica), ободочную (facies colica). Селезенка имеет передний и задний концы, верхний и нижний края. Расположена она в левом подреберье между IX-XI ребрами. Снаружи и сзади селезенка соприкасается с диафрагмой, спереди и изнутри прилежит к желудку и поджелудочной железе, сзади – к левой почке и надпочечнику. Снизу она соприкасается с поперечно-ободочной кишкой и диафрагмально-селезеночной связкой. Брюшина покрывает селезенку со всех сторон за исключением ворот. Переходя с селезенки на желудок, брюшина образует желудочно-селезеночную связку, в которой проходят короткие желудочные артерии и вены (aa. et vv. gastricae breves) и залегают лимфатические узлы дна желудка. От ворот селезенки и частично от ее верхнего края к диафрагме натянута диафрагмально-селезеночная связка, а в толще ее проходят селезеночные артерия и вены, нервы, лимфатические сосуды и узлы селезенки. Кроме перечисленных связок, в фиксации селезенки большое значение имеют внутрибрюшное давление и диафрагмально-ободочная связка, расположенная между левым изгибом ободочной кишки и диафрагмой. Последняя образует как бы карман, в котором располагается селезенка.
Рис. 1.30. Поджелудочная железа (брюшина частично удалена, выделен проток поджелудочной железы, двенадцатиперстная кишка вскрыта). 1 — gl. suprarenalis dextra; 2 — ren dexter; 3 — a. et v. pancreaticoduodenalis superior; 4 — duodenum; 5 — papilla duodeni minor; 6 — ductus pancreaticus accessorius; 7 — ductus choledochus; 8 — papilla duodeni major; 9 — a. et v. pancreaticoduodenalis inferior; 10 — v. mesenterica superior; 11 — a. mesenterica superior et plexus mesentericus superior; 12 — ductus pancreaticus; 13 — ren sinister; 14 — ramus pancreaticus (a. splenica); 15 —splen; 16 —nodi lymphoideipancreaticosplenicum; 17— gl. suprarenalis sinistra; 18 — a. splenica et plexus splenicus; 19 — nodi lymphoidei coeliaci; 20 — truncus coeliacus; 21 — plexus coeliacus; 22 — a. gastroduodenalis; 23 — a. hepatica propria; 24 — v. portae; 25 — ductus choledochus.
К сосудам селезенки относятся селезеночная артерия и вена, проходящие в толще диафрагмально-селезеночной связки(рис.1.31) Лимфатические сосуды проходят селезеночные лимфатические узлы (nodi lymphatici lienalis), расположенные в области ворот селезенки, откуда лимфа оттекает через чревные лимфатические узлы (nodi lymphatici coeliaci) в грудной проток. Иннервация селезенки осуществляется из селезеночного сплетения (plexus lienalis), расположенного по ходу одноименных сосудов. Слепая кишка (caecum) Располагается в правой подвздошной области. Представляет собой слепой мешок, образованный вследствие того, что подзвдошная кишка впадает в толстую несколько выше нижнего отдела толстой кишки. Длина слепой кишки 5-7 см, ширина 7-7,5 см. Передней поверхностью слепая кишка прилежит к передней стенке живота, сзади от слепой кишки лежит подздошно-поясничная мышца (m. iliopsoas). На передней поверхности слепой кишки проходит продольная лента, переходящая на червеобразный отросток и служащая ориентиром при нахождении его во время операции. Слепая кишка в большинстве случаев покрыта брюшиной со всех сторон, чем и объясняется сравнительно хорошая ее подвижность, позволяющая при операциях извлечь кишку из брюшной полости в операционную рану. Иногда кишка имеет хорошо выраженную брыжейку (mesocaecum), благодаря чему она становится более подвижной (caecum mobile). Однако наблюдаются случаи, когда задняя поверхность слепой кишки вообще лишена брюшинного покрова и непосредственно связана с задней брюшной стенкой рыхлой клетчатков. Положение слепой кишки бывает неодинаковым. Различают высокое положение, когда слепая кишка находится под печенью, и низкое, когда она спускается в таз. Но чаще она располагается в правой подвздошной области. У места впадения тонкой кишки в восходящую ободочную кишку образуется илеоцекальный клапан (valva ileocaecalis), вокруг которого залегает мышечное кольцо, охватывающее в виде жома конец подзвдошной кишки. Указанный клапан свободно пропускает содержимое из тонкой кишки в толстую и служит препятствием для его обратного поступления в момент сокращения и сужения толстой кишки. Червеобразный отросток (appendix vermiformis, s. processus vermicularis) – это придаток слепой кишки, отходящий от ее медиально-задней поверхности в том месте, где сходятся все три тяжа. Основание отростка располагается на 0,5-5 см ниже впадения тонкой кишки. Однако могут быть и отклонения. Длина и положение червеобразного отростка весьма разнообразны (от 2,5 до 25 см). Положение его в большинстве случаев зависит от топографии слепой кишки. Наиболее типичным считается положение, при котором отросток своим нижним концом свободно свисает вниз (нисходящее положение). Возможны и другие варианты, например латеральное положение, когда червеобразный отросток направляется вбок и кверху. В таких случаях отросток располагается между переднебоковой стенкой живота спереди, паховой связкой и гребнем подвздошной кости снаружи, слепой кишкой изнутри и подзвдошной мышцей (m. iliacus) с ее фасцией и брюшиной – сзади. При медиальном положении червеобразный отросток направляется влево, т.е. кнутри от слепой кишки, и помещается среди петель тонкой кишки. Встречаются случаи, когда отросток располагается позади слепой кишки (ретроцекально), причем свободным концом может подняться кверху, вплоть до печени (восходящее положение). Червеобразный отросток покрыт брюшиной со всех сторон и имеет хорошо выраженную брыжейку (mesoappendix). Строение стенки червеобразного отростка мало чем отличается от строения стенки кишки. Слизистая оболочка, в особенности подслизистый слой, богата лимфоидной тканью: групповые лимфатические фоллликулы червеобразного отростка (аппендиксы)(folliculi lymphatici aggregati appendicis vermiformis). По мнению некоторых автором, лимфоидная ткань задерживает и уничтожает патогенные микроорганизмы, чем и объясняется ча
|
||||||||||||||||||||||||||||||||||
|
Последнее изменение этой страницы: 2016-08-26; просмотров: 652; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.14.255.58 (0.012 с.) |