
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
I. Приобретенные пороки сердца (ППС)Содержание книги Похожие статьи вашей тематики
Поиск на нашем сайте
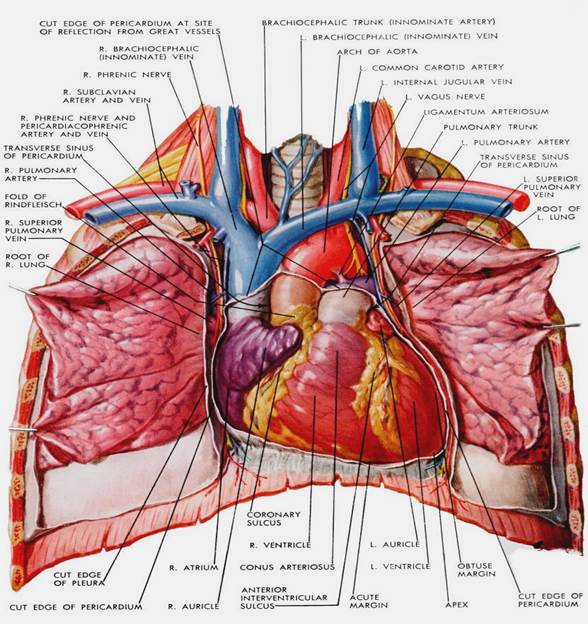
Основные понятия, положения темы. I. Приобретенные пороки сердца (ППС) Анатомические ориентиры (
Этиология приобретенных пороков сердца Ревматизм – основная причина ППС; Атеросклеротическое поражение клапанного аппарата сердца: ü дегенерация створок клапанов; ü постинфарктная митральная недостаточность; • Синдром дисплазии соединительной ткани сердца: ü двустворчатый аортальный клапан; ü пролапс створок клапанов; ü синдром Марфана, Элерса-Данло; • Инфекционный эндокардит: ü первичный ИЭ; ü вторичный ИЭ; • Прочие: ü аневризма аорты; ü кардиомиопатии; ü коллагенозы; ü механическая травма; ü опухоли сердца. Критерии диагностики ППС
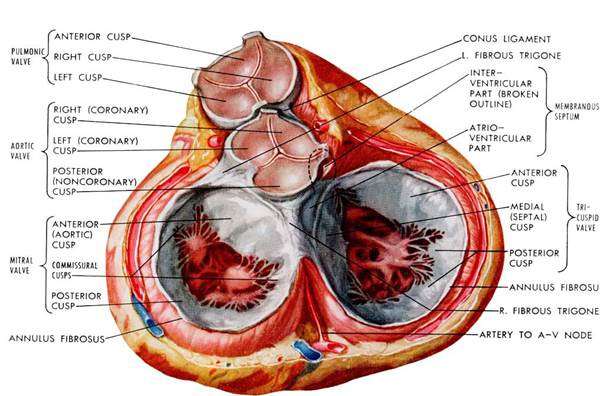
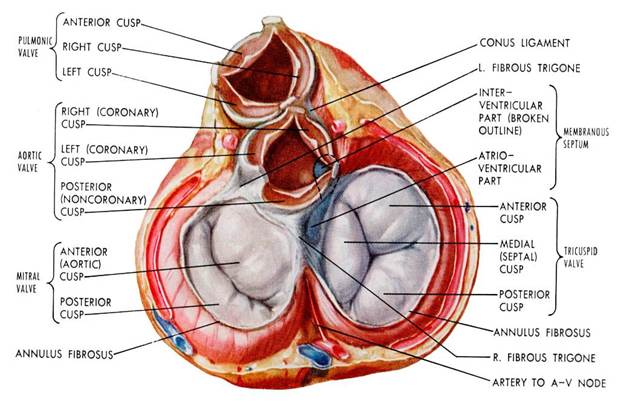
Гемодинамические нарушения на уровне клапанов
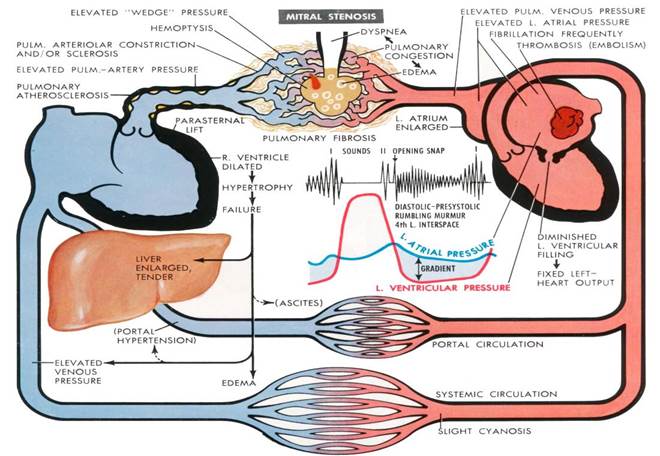
Классификация митрального стеноза Ст. I – аускультативная картина порока. Отсутствуют жалобы, признаки компенсаторных изменений; Ст. II – незначительные жалобы при нагрузке, начальные признаки компенсаторных изменений; Ст. III – развёрнутая клиническая картина порока, выраженные признаки компенсаторных изменений; Ст. IY – признаки недостаточности кровообращения по обоим кругам, суправентрикулярные аритмии; Ст. Y – терминальная, полиорганная недостаточность. Классификация степени выраженности пороков сердца по АНА: ü Незначительная; ü Умеренная; ü Выраженная
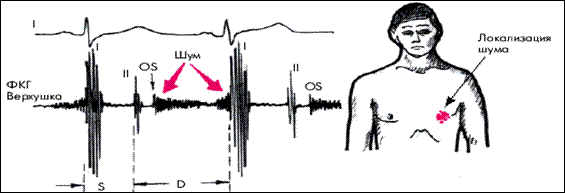
Стадии ХСН по Василенко-Стражеско (1935 г.) Ст. I – начальная, только при физической нагрузке. Гемодинамика не нарушена; Ст. II – выраженная, длительная. Нарушения гемодинамики (застой в МКК и БКК) выражены в покое: А – умеренно, лишь в одном из кругов кровообращения; Б – вовлечены оба круга кровообращения; Ст. III – конечная, дистрофическая. Тяжёлые нарушения гемодинамики. Необратимые изменения в структуре органов и тканей. Митральный стеноз 1) Гемодинамический синдром: «шлюз» на уровне митрального клапана; 2) Аускультативные данные: хлопающий I тон на верхушке раздвоение II тона на легочной артерии (ритм перепела) акцент II тона на легочной артерии щелчок открытия митрального клапана диастолический шум с пресистолическим усилением с эпицентром на верхушке 3) ЭКГ признаки: признаки гипертрофии левого предсердия признаки гипертрофии правого желудочка 4) Rg-признаки: митральная конфигурация сердца увеличение левого предсердия увеличение правого желудочка легочная гипертензия (венозная и артериальная) левый желудочек нормальных размеров или уменьшен
ЭхоКГ признаки: ü утолщение створок митрального клапана, их кальциноз, укорочение хорд, ü снижение скорости раннего диастолического прикрытия ПСМК (N - 60 мм/сек) ü однонаправленное движение створок в диастолу, ü снижение амплитуды диастолического открытия ПСМК (N - 18,4 мм), ü уменьшение величины расхождения створок МК в диастолу (N - 26,9 мм), ü увеличение полости левого предсердия (N – 4,0х4,5 см), ü гипертрофия правого желудочка, ü смещение митрального клапана к межжелудочковой перегородке, ü уменьшение площади (N – 4,0-6,0 см2) и диаметра фиброзного кольца (N > 3,5 см) митрального клапана, ü увеличение скорости диастолического потока (N - 60-130 см/сек) и градиента давления на митральном клапане (N не более 5 мм рт. ст.) при доплеровском исследовании.
Степени выраженности митрального стеноза: Незначительный МС – Sмо до 2,5 см2 Умеренный МС – Sмо 1,5-2,0 см2 Выраженный МС - Sмо менее 1,0 см2 Осложнения митрального стеноза: 1) Отёк лёгкого; 2) Фибрилляция предсердий; 3) Тромбоз ЛП, системные тромбоэмболии Митральная недостаточность 1) Гемодинамический синдром: «сброс» на уровне митрального клапана; 2) Аускультативные признаки: систолический шум на верхушке, убывающий или нарастающий ко II тону, ослабление I тона на верхушке, трехчленная мелодия работы сердца на верхушке (III тон) 3) ЭКГ признаки: гипертрофия левого желудочка гипертрофия левого предсердия, часто – фибрилляция предсердий 4) Rg-признаки: митральная конфигурация сердца увеличение левого предсердия увеличение левого желудочка
ЭхоКГ признаки: ü нарушение структуры клапана (утолщение створок, отрыв хорд, кальциноз, вегетации, пролапс митрального клапана), ü систолическая сепарация створок; ü избыточная амплитуда диастолического движения створок, ü дилатация левых отделов сердца (N кдоЛЖ 58-154 мл, кдрЛЖ 3,7-5,6 см);
ü избыточная экскурсия межжелудочковой перегородки; ü струя регургитации в полости левого предсердия при доплеровском исследовании (степень+объём);
Аортальный стеноз 1) Гемодинамический синдром: «шлюз» на уровне аортального клапана; 2) Аускультативные признаки: грубый систолический шум над аортой с иррадиацией на сонные артерии, в межлопаточную область и яремную ямку ослабление или исчезновение II тона над аортой 3) ЭКГ-признаки: признаки гипертрофии с систолической перегрузкой левого желудочка 4) Rg-признаки: аортальная конфигурация сердца увеличение левого желудочка увеличение дуги аорты
ЭхоКГ признаки: ü изменение клапана (утолщение створок, фиброз, кальциноз), ü ограничение раскрытия створок в систолу (N - 1,5-2,6 см). ü увеличение времени систолического открытия створок,
ü уменьшение площади отверстия (N - 2,5-3,5 см), ü гипертрофия стенок левого желудочка (N – 0,6-1,1 см), ü увеличение скорости систолического потока (N - 100-170 см/сек) и градиента давления на аортальном клапане
Аортальная недостаточность 1) Гемодинамический синдром: «сброс» на уровне аортального клапана; 2) Аускультативные признаки: диастолический шум во II межреберье справа от грудины и в точке Боткина ослабление II тона над аортой 3) Сосудистые признаки: пульсация артерий (сонных, подключичных и т.д.), капиллярный пульс; выслушивание на периферических артериях двойного тона Траубе, двойного шума Виноградова-Дюрозье.
4) ЭКГ-признаки: гипертрофия левого желудочка гипертрофия левого предсердия 5) Rg-признаки: аортальная конфигурация сердца увеличение левого желудочка расширение восходящей дуги аорты
ЭхоКГ-признаки: ü изменения аортального клапана (пролапс створок, утолщение створок, кальциноз), ü несмыкание створок клапана в диастоле, ü мелкоамплитудное трепетание передней створки митрального клапана в диастоле, ü инцизура в движении межжелудочковой перегородки, ü увеличение полости левого предсердия и желудочка, ü расширение корня аорты (восх. отд. Ао – N – 3,0-3,5 см), ü
струя регургитации на аортальном клапане при доплеровском исследовании
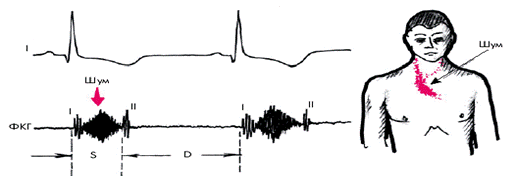
Трикуспидальные пороки Трикуспидальная недостаточность 1) Гемодинамический синдром: «сброс» на уровне трикуспидального клапана; 2) Аускультативные признаки: убывающий систолический шум с эпицентром у основания мечевидного отростка (иногда смещается влево к верхушке сердца), усиливающийся в конце вдоха 3) ЭКГ признаки:
гипертрофия правого желудочка 4) Rg-признаки: расширение верхней полой вены увеличение правого предсердия увеличение правого желудочка Трикуспидальный стеноз 1) Гемодинамический синдром: «шлюз» на уровне трикуспидального клапана; 2) Аускультативные признаки: диастолический шум с эпицентром у основания мечевидного отростка, усиливающийся в конце вдоха
гипертрофия правого предсердия
4) Rg-признаки: расширение верхней полой вены, увеличение правого предсердия
Эмбриональное развитие Предсердная перегородка образуется из сложных эмбриональных структур. Толстая мышечная верхняя сторона (septum secundum) формируется из инвагинированного свода эмбрионального предсердия. Ее нижняя граница проходит по лимбу, представляющему собой овальной формы свободный край вторичной перегородки (septum secundum). Нижняя граница предсердной перегородки образуется тонкой подвижной перегородкой из первичной ткани, которая во время своего эмбрионального развития произрастает из ткани эндокардиальной подушечки.
Свободный край первичной перегородки (septum primum) простирается вверх и кзади, перекрывая свободный край лимба на стороне левого предсердия, образуя границы овального окна. В течение всей фетальной жизни правопредсердное давление немного выше левопредсердного, поэтому первичная перегородка выпячивается в левое предсердие, образуя путь для прохождения довольно большого объема крови (большая часть которого является высоко оксигенированной пупочной кровью) из нижней полой вены в левое предсердие. Это сообщение закрывается после рождения, когда левопредсердное давление становится выше правопредсердного, давая возможность подвижной первичной перегородке упираться в лимб. Морфологические особенности Анатомические маркеры правого предсердия имеют важное значение, поскольку доступ к предсердным септальным дефектам почти всегда осуществляется через правопредсердный разрез.
Дефект ostium secundum располагается в приделах овальной ямки. Если лимб нормальный и первичная перегородка не кажется дефективной, то такой порок называется открытым овальным окном. Отсутствие septum primum является наиболее частой причиной истинного предсердного септального дефекта - ostium secundum. В этих случаях неопытный наблюдатель может ошибочно принимать евстахиев клапан нижней полой вены за нижний край дефекта. Хирургическое вмешательство при таком неправильном восприятии будет приводить к дренированию нижней полой вены в левое предсердие. Дефект ostium secundum может также возникать при наличии нормальной первичной перегородки и недостатке ткани лимба; в таком случае дефект в перегородке будет располагаться довольно высоко. Из них Дефект ostium secundum составляет 7 -10% всех сердечных аномалий, и более 80% всех предсердных дефектов.
Классификация Общее предсердие Дефект коронарного синуса Открытое овальное окно (у 20% клинически здоровых людей) Межпредсердный дефект первичного типа Межпредсердный дефект вторичного типа
Клиническая картина Порок может протекать бессимптомно. У некоторых пациентов может возникать повышенная утомляемость. Особое внимание следует уделять симптомам сердечной недостаточности.
Диагностика Систолический шум вдоль левого края грудины обусловленный относительным легочным стенозом. Средне-диастолический шум в области верхушки сердца обусловленный увеличенным потоком через трикуспидальный клапан. Удвоение второго тона Так же используют ЭКГ, рентгенографию, ЭХО-кардиоскопию. Хирургическое лечение Благодаря своей анатомической простоте, предсердные септальные дефекты стали объектом самых ранних попыток хирургических коррекций внутрисердечных пороков. В конце 40-х и начале 50-х годов для устранения межпредсердных дефектов применялось несколько зарытых оригинальных методик, таких как атриосептопексия по Bailey и техника закрытого ушивания по Sondergaard. Открытая коррекция с использования предсердной техники была выполнена в 1952 году Gross и сотрудниками в Бостонском детском госпитале, а коррекция в условиях прямой видимости с использованием умеренной гипотермии и приточной окклюзии выполнена в 1953 году Lewis и Taufic. В 1954 Gibbons для закрытия предсердного септального дефекта применил искусственное кровообращение. Практически, в ту эпоху, искусственное кровообращение использовалось только для хирургического закрытия межпредсердных дефектов. Оперативная коррекция у младенцев был впервые выполнена Hastreiter и другими в 1962 году. Впоследствии было опубликовано множество сообщений о подобных операциях у пациентов той же возрастной группы.
Классификация по Андерсону Перимембранозный Приточный Отточный Трабекулярный Мышечный Приточный Отточный Трабекулярный Коммитированный, околоартериальный
Конусные септальные дефекты Конусные септальные дефекты (называемые также субпульмональными, надгребневыми или выпускными ДМЖП) возникают вследствие дефекта конусной перегородки (септального тяжа или инфундибулярной перегородки). Характерно, что эти дефекты ограничиваются вышерасположенным легочным клапаном и другими окружающими мышцами конусной перегородки. Эта классификация ДМЖП была предложена Van Praagh и другими, полезна для ясного взаимопонимания между хирургами, эхокардиографистами, ангиографистами и рентгенологами. Патофизиология Размеры ДМЖП определяют первичную патофизиологию заболевания. «Большие» ДМЖП, такие же или больше по размеру, чем отверстие аортального клапана. Они оказывают небольшое сопротивление потоку, или не оказывают его вообще, и, таким образом, часто называются нерестриктивными. Следовательно, правожелудочковое систолическое давление равняется левожелудочковому давлению, а соотношение легочного и системного потоков (QP/QS) обратно пропорционально соотношению легочного и системного сосудистого сопротивления. Маленькие» ДМЖП оказывают сопротивление прохождению потока через дефект, и, поэтому, правожелудочковое давление или нормальное, или только минимально повышено, QS/QP редко превышает 1,5. Такое ДМЖП может быть названо рестриктивным. «Умеренные» ДМЖП находятся между этими двумя группами; правожелудочковое систолическое давление обычно повышено, но не более, чем на половину от левожелудочкового давления, а QP/QS находится в приделах между 2,5 и 3. Когда имеются множественные ДМЖП, величину шунта и разницу давлений на перегородке определяет сумма площадей поперечных сечений всех дефектов. В течение первых нескольких недель жизни редко возникает необходимость закрытия изолированного ДМЖП. Однако, как только легочно-сосудистое сопротивление снижается, лево-правый шунт увеличивается, и может привести к застойной сердечной недостаточности, требующей лечения. В некоторых случаях это включает закрытие ДМЖП.
Симптомы Приблизительно 30% младенцев с тяжелыми симптомами ДМЖП, вследствие упорной застойной сердечной недостаточности или, что чаще, отставания в развитие, требуют выполнения операции в течение первого года жизни. Поскольку большая часть мембранозных и мышечных ДМЖП имеет тенденцию к спонтанному закрытию, хирургическое закрытие в начале жизни показано, только если младенцам недостаточно лечения дигиталисом и диуретиками. Спонтанное закрытие не встречается у младенцев с большим ДМЖП по типу AV канала или со смещенным коновентрикулярным дефектом, поэтому, закрытие дефекта рекомендуется вскоре после его обнаружения, независимо от возраста и веса (2). Старшие младенцы (< 1года) с ДМЖП и расчетным соотношением легочного и системного сосудистого сопротивлений более 0,7, также считаются кандидатами для операции вследствие вероятности того, что высокое легочно-сосудистое сопротивление крайне плохо отражает необратимые легочно-сосудистые изменения в течение первого года жизни. Однако после окончания периода младенчества, соотношение легочного и системного сосудистого сопротивлений более 0,7 требует обнаружения ряда других критериев подтверждающих необходимость закрытия ДМЖП. Асимптоматичных младенцев со стойким ДМЖП следует подвергать сердечной катетеризации к концу первого года жизни. Если легочно-артериальное давление превышает половину системного давления, то для предупреждения необратимой легочно-сосудистой патологии, ДМЖП следует закрывать в туже госпитализацию. Ранее закрытие ДМЖП по существу устраняет трагическое развитие необратимой легочно-сосудистой обструктивной патологии. Основные понятия, положения темы. I. Приобретенные пороки сердца (ППС) Анатомические ориентиры (
|
|||||||
|
Последнее изменение этой страницы: 2016-08-16; просмотров: 805; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 18.191.192.250 (0.009 с.) |













 гипертрофия правого предсердия
гипертрофия правого предсердия 3) ЭКГ признаки:
3) ЭКГ признаки:




