
Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
Заболевания вен нижних конечностей (Варикозная болезнь, хроническая венозная недостаточность, тромбофлебит и флеботромбоз).Содержание книги
Похожие статьи вашей тематики
Поиск на нашем сайте КАФЕДРА ФАКУЛЬТЕТСКОЙ ХИРУРГИИ С КУРСОМ УРОЛОГИИ
Заболевания вен нижних конечностей (Варикозная болезнь, хроническая венозная недостаточность, тромбофлебит и флеботромбоз).
Модуль 3. Заболевания сосудов Методическое пособие для подготовки к экзамену по факультетской хирургии и Итоговой государственной аттестации студентов лечебного и педиатрического факультета Составил: ДМН, проф. Н. А. Бородин Тюмень – 2014 г. Экзаменационные вопросы. 1. Анатомо-физиологические сведения о венах нижних конечностей. Венозная недостаточность, определение понятия, причины развития, клиническая картина. Методы диагностики и лечения. 2. Варикозная болезнь вен нижних конечностей. Этиология, патогенез. Клиническая картина. Методы профилактики и лечения. 3. Классификация варикозной болезни вен нижних конечностей. Определение функционального состояния глубоких и поверхностных вен. Показания к оперативному лечению и методы выполнения операции. 4. Специальные методы исследования заболеваний вен нижних конечностей и их диагностическое значения. Пробы Троянова-Тренделенбурга, Дельбе -Пертеса, Пратта. Методы инструментальной диагностики. 5. Осложнения варикозной болезни: тромбофлебит подкожных вен, кровотечение, трофические язвы. Клиническая картина. Диагностика. Лечение. 6. Тромбофлебит и флеботромбоз нижних конечностей, определение понятия, их дифференциальная диагностика, лечение, профилактика. 7. Тромбофлебит подкожных вен нижних конечностей. Причины развития. Клиническая картина. Методы оперативного и консервативного лечения. Профилактика тромбэмболии. 8. Флеботромбоз глубоких вен нижних конечностей. Причины развития. Клиническая картина. Методы инструментальной диагностики. Лечение. 9. Илеофеморальный тромбоз. Этиология, патогенез, клиническая картина, Современные методы диагностики и лечения.
Список сокращений. ТЭЛА – тромбоэмболия в легочную артерию ХВН – хроническая венозная недостаточность
В настоящее время заболевания вен относятся к группе наиболее распространенной патологии среди населения. Десятки, если не сотни миллионов людей во всем мире страдают варикозной болезнью и ее осложнениями. Эти осложнения могут стать причиной инвалидности больного (венозная недостаточность, трофические язвы), а также приводить к его смерти (ТЭЛА-тромбоэмболия из вен в легочную артерию). Лечением заболеваний вен занимаются общие хирурги и хирурги-флебологи, но тромбозы вен нижних конечностей могут осложнить течение многих заболеваний в других областях медицины. Флеботромбоз и тромбофлебит возникают, как осложнения операций, выполненных различными специалистами, например гинекологами, нейрохирургами, стоматологами и кем угодно. А такое осложнение, как отрыв венозного тромба и попадание его в легочную артерию (ТЭЛА) может служить причиной мгновенной смерти любого пациента и до настоящего времени является кошмаром в работе любого врача, несмотря на все возможные меры профилактики. Все это выводит проблему заболевания вен нижних конечностей далеко за рамки работы хирургов-флебологов и делает ее важной для всех медицинских специалистов. Между тем вопросы, связанные с заболеванием вен, остаются одними из самых трудных в изучении студентами и традиционно плохо излагаются ими на экзамене (мягко сказано). Трудностей добавляет то, что в разных учебниках эта тема излагается по-разному, используется разная терминология, разные классификации. Как и в случае с артериями многие подходы к диагностике и лечению заболеванию вен устарели и на практике не используются. Данное пособие содержит всю информацию, которую студент лечебного и педиатрического факультета должен усвоить на нашей кафедре и отвечает всем требованиям, которые мы предъявляем студентам на экзамене. Остается только взять и все это выучить. Чтобы разобраться во всех этих венозных заболеваниях, необходимо сначала понять, как устроена венозная система нижних конечностей и как это все работает. 60% студентов на экзамене «срезаются» уже на этом простом вопросе. На самом деле это несложно.
Подкожные вены представлены двумя основными стволами v. saphena parva ( Малой подкожной веной), которая собирает кровь на голени и впадает в подколенную вену. А также v.saphena magna (Большой подкожной веной), которая собирает кровь с кожи всей конечности и впадает в бедренную вену. Кроме крупных магистральных стволов имеются более мелкие стволы и большая сеть подкожных вен, которые названия не имеют. В подкожных венах находиться только 10-20% всей венозной крови конечности, потому что она постоянно сбрасывается в глубокие вены. Глубокие вены содержат 90-80% всей венозной крови, именно по ним осуществляется основная функция венозной системы – отток крови с нижней конечности к сердцу. Название их тоже легко запомнить они повторяют названия идущих рядом артерий: на бедре это общая бедренная (или просто бедренная) вена, в подколенной ямке это подколенная вена (v. poplitea). На голени на каждую артерию приходится по две одноименных вены-спутницы: две передние большеберцовые вены (vv. tibiales anteriores), две задние большеберцовые вены (vv. tibiales posteriores) и малоберцовые, (vv. peroneae). Выше паховой складки бедренная вена превращается в наружную подвздошную вену, после ее слияния с внутренней подвздошной веной образуется общая подвздошная вена. Правая и левая общие подвздошные вены сливаются, образуя нижнюю полую вену, которая впадает в правое предсердие. С учетом анатомии можно представить механизм возникновения ТЭЛА. Тромб, оторвавшись в одной из вен голени, вместе с током крови стремительно проходит описанный выше путь до правого предсердия, затем перемещается в правый желудочек и оттуда в фазу систолы выбрасывается в легочный ствол (легочную артерию), развития этого осложнения в большинстве случаев заканчивается мгновенной смертью больного. Перфорантные вены (перфоранты, коммуниканты) – вены которые соединят между собой глубокие и поверхностные вены. Перфорантные вены получили свое название потому, что они пронизывают (перфорируют) на своем пути все анатомические перегородки: мышцы, фасции. Сами вены представляют собой сосуды до 2 мм в диаметре и длиной от нескольких до 10-15 см. Перфорантные вены благодаря своим клапанам обеспечивают ток крови только в одном направлении – из поверхностныхвен в глубокие и ни как иначе. Если возникает несостоятельность клапанов перфорантных вен и кровь из глубоких вен (где находиться до 90% всей масса крови конечности) начинает сбрасываться в подкожные вены это может стать одной из причин варикозного расширения подкожных вен. Больше всего перфорант на голени, на бедре их количество уменьшается. Бывают прямые и непрямые перфоранты. Основное значение имеют прямые перфоранты, их меньше, они более крупные и расположены дистально (голень). Так, например, на медиальной поверхности нижней трети голени расположены перфоранты Коккета, значение их так велико, что когда возникает их несостоятельность именно в этом месте и формируется трофическая язва. В этом смысле трофическая язва «висит» на несостоятельной перфоранте, именно в этой точке сбрасывается и скапливается «плохая» венозная кровь. Именно поэтому лечение трофической язвы и заключается либо в наложении компрессионной повязки, которая «выдавливает» венозную кровь, либо хирургической перевязкой вен которые подходят к этой язве изнутри (операция Линтона). Существуют и другие группы наиболее постоянных и значимых перфорантных вен: Шермана, Бойда,:Додда, Гюнтера. Непрямых перфорант много; они обычно мелкие и расположены в основном в области мышечных массивов, они менее значимы. Все перфоранты, как прямые, так и непрямые, сообщаются чаще всего не с основным стволом подкожной вены, а с каким-либо из его притоков. Общее количество перфорантных вен у человека превышает 100. Мы узнаем о наличии перфорант при их несостоятельности, когда перестают работать их клапаны и кровь из глубоких вен сбрасывается в подкожные. Эта несостоятельность может носить врожденный характер, но чаще возникает как осложнение прогрессирующей варикозной болезни или как следствие перенесенного венозного тромбоза.
Работа вен – основное предназначение вен это обеспечить отток крови бедной кислородом и насыщенной вредными отходами деятельности мышечных клеток с нижних конечностей к сердцу и легким. Отсюда появился термин венозная недостаточность, т. е. - когда вены не могут обеспечить отток венозной крови и она застаивается в нижних конечностях. Застой «плохой» крови вызывает отеки конечностей, нарушает обмен веществ в тканях, что проявляются болями и судорогами в ногах, а если явления венозной недостаточности нарастают, возникает атрофия мышц и кожи, затем трофические язвы. Вены являются тонкостенными сосудами с мало выраженным мышечным слоем, поэтому они сами по себе не могут обеспечить движение крови вверх - против силы притяжения земли. Это движения обеспечивают другие механизмы, их три.
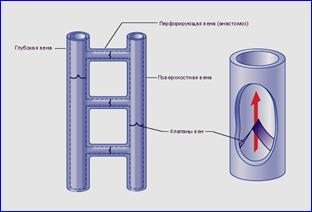 Клапаны есть в подкожных и глубоких венах, в обязательном порядке они есть в перфорантных венах, где они обеспечивают движение крови в одном направлении – от поверхностных вен к глубоким. Их больше всего на голени, а на бедре их количество уменьшается. Одним из основных клапанов является остиальный клапан, который находиться на границе общей бедренной вены и большой подкожной вены, т. н. сафенофеморальное соустье. Значение его чрезвычайно велико, при поражении этого клапана происходит сброс крови из глубоких вен в подкожные и возникновению обратному току по венам. Клапаны есть в подкожных и глубоких венах, в обязательном порядке они есть в перфорантных венах, где они обеспечивают движение крови в одном направлении – от поверхностных вен к глубоким. Их больше всего на голени, а на бедре их количество уменьшается. Одним из основных клапанов является остиальный клапан, который находиться на границе общей бедренной вены и большой подкожной вены, т. н. сафенофеморальное соустье. Значение его чрезвычайно велико, при поражении этого клапана происходит сброс крови из глубоких вен в подкожные и возникновению обратному току по венам.
Венозный клапан обычно состоит из двух створок, образующих со стенкой вены два кармана – синусы клапана. Под воздействием ретроградного кровотокаклапан закрывается, что способствует центростремительному току крови и защищают венулы и каппиляры от резкого павышения давления во время деятельности мышечного насоса. Створки полноценных клапанов прочны и выдерживают давление до 3 атмосфер. Количество клапанов строго индивидуально, если у одного человека на определенном участке вены можно насчитать 25 клапанов, то у другого их число может оказаться в 2 раза меньше – 11-12, естественно, что и шансов заболеть варикозной болезнью у него на много больше. Если на бедре клапанов становиться все меньше, то в подвздошных венах их нет совсем, это происходит, потому что, они там не нужны – вены расположены непосредственно под брюшиной и больше не окружены мышцами. Движение крови на уровне брюшной полости осуществляется за счет присасывающего действия диафрагмы (2). Во время выдоха диафрагма смещается вверх в сторону грудной клетки, при этом в брюшной полости создается отрицательное давление, которое передается на крупные вены в первую очередь на нижнюю полую вену, что приводит к «засасыванию» в нее крови из ниже лежащих отделов. Понимание этого механизма важно для понимания одного из путей возникновения варикозного расширения вен. Любое натуживание, а это – подъем тяжестей, запоры, длительный надсадный кашель и пр., приводит к повышению внутрибрюшного давления, а это в свою очередь приводит к нарушению венозного оттока и автоматически повышает давление в венах нижних конечностей. Так например подсчитано, что подъем 5 кг. груза на вытянутой руке (это всегда вызывает напряжение мышц брюшного пресса и рост внутрибрюшного давления) автоматически увеличивает давление в венах нижних конечностей на 30 см водного столба. Присасывающее действие правого предсердия (3). Это последний механизм. Правое предсердие не обладает большой мощностью, поэтому оно способно «засасывать» кровь только из близлежащих отделов нижней полой вены, т.е. оттуда, куда кровь доставила непрерывно работающая диафрагма. Заболевания вен. Варикозное расширение вен или просто «варикоз» (varix - узел) – это синдром, характеризующийся увеличением диаметра вен, образованием мешковидных или цилиндрических расширений (эктазов), истончением и дистрофических поражений стенки вены., а также развитием хронического нарушения оттока венозной крови (венозной недостаточности). В первую очередь варикоз поражает подкожные вены, хотя в тяжелых случаях может распространиться и на глубокие. Хроническая венозная недостаточность (ХВН) – синдром, возникающий при нарушении венозного возврата из нижних конечностей, связанного с поражением клапанного аппарата. Причины его в 90% обусловлены прогрессирующим развитием варикозного расширения вен, в 10%. Заболевание развивается после 20 лет, значительно чаще у женщин. Считают, что варикозная болезнь генетически детерминирована. Распространенность варикозной боелнзни достигает 20%.
Клиническая картина. Варикозное расширение вен появляется значительно раньше, чем усталость, боли и другие признаки болезни. Отсутствует строгий параллелизм между степенью варикозного расширения вен, жалобами и анатомическими изменениями конечности. Начало болезни большинство больных связывают с тяжелой физической работой, продолжительной ходьбой, ездой на велосипеде, беременностью и другими факторами. Около 78% больных указывают на варикозную болезнь у близких родственников. Нередко у больных с варикозом обнаруживаются грыжа, геморрой или плоскостопие. Все это свидетельствует о врожденной слабости соединительной ткани. 60—80% больных варикозной болезнью ни на что не жалуются и расширение вен считают лишь косметическим дефектом. Недомогания непостоянного характера появляются только при нарушениях кровообращения. Отмечаются тяжесть, усталость, парестезии и тупые распирающие боли в пораженной конечности. Жалобы сильнее выражены при стоянии, уменьшаются при ходьбе и исчезают в горизонтальном положении больного. Некоторые больные жалуются на ночные судороги в икрах, особенно если они спят, тепло укрывшись. При прогрессировании расширения вен эти судороги исчезают. Больные хуже чувствуют себя при жаркой погоде. Ноги больше утомляются при работе в положении стоя, в жарких цехах, при длительной ходьбе, когда создаются условия для перенаполнения вен и отека ног. У многих больных ноги отекают во время беременности, перед менструацией и во время нее, а варикозные вены наполняются и увеличиваются, вызывая чувство усталости, боли. Во время беременности нередко развивается густая сеть мелких вен на стопах, в области лодыжек, расширяются надлобковые, паховые вены и вены наружных половых органов. После родов эти явления исчезают; остается и прогрессирует варикозное расширение вен конечности, которое уси' ливается с каждой беременностью. Боли в ногах никогда не бывают интенсивными, мучительными. При отдыхе все неприятные ощущения исчезают. При осмотре видны извилистые, просвечивающие через кожу или даже выступающие наружу стволы и конгломераты варикозных вен. Из-за густой сети мелких расширенных вен область лодыжек и стопа утолщаются и приобретают синюшный цвет. В горизонтальном положении синюшность исчезает. Необходимо осмотреть конечности со всех сторон, установить, нет ли плоскостопия, обратить внимание на грыжи, варикозное расширение вен семенного канатика, геморрой. С помощью сантиметровой ленты выясняют, насколько на различных уровнях больная конечность толще здоровой. При отеке больной конечности к вечеру разница в объеме может достигать 2—3 см. После отдыха отек спадает и объем конечности на 1—2 см уменьшается. Отек конечности свидетельствует о декомпенсации болезни и резком нарушении ее флебогемодинамики. Сначала отек появляется в области лодыжек, тыла стопы, а затем распространяется на голень. При надавливании на отечной голени остается ямка. При пальпации определяют стволы и узлы варикозных вен, их наполнение. Обычно удается прощупать в подкожной жировой клетчатке или в рубцовой ткани расширенные вены и отверстия несостоятельных перфорантов в апоневрозе голени. Невидимые варикозные стволы в подкожной жировой клетчатке конечности легче обнаружить при пробах, Шварца и Гакенбруха. Изменения кожной температуры выявляются при пальпации, а точнее — электротермометром. Над венами и участками воспаления температура кожи выше, чем в окружающей коже и симметричном участке здоровой конечности. Эта разница увеличивается в вертикальном положении больного. При декомпенсации варикозной болезни боли и отеки конечности нарастают, появляются потливость и зуд, усиливающийся по ночам, что является предвестником трофических осложнений. К декомпенсации и трофическим расстройствам быстрее приводит несостоятельность перфорантных вен. Жалобы и трофические расстройства конечности в основном зависят от флебогипертензии, которую резко усиливают физический труд и другие усилия. При расширении и несостоятельности клапанов большой подкожной вены симптомы менее выражены и прогрессируют медленнее, чем при поражении малой подкожной вены. Наиболее злокачественное течение варикозной болезни, быстро осложняющейся индурацией и язвами, наблюдается при несостоятельности надлодыжечных перфорантных вен. При прогрессировании болезни усиливаются отек, зуд, появляется сухая или влажная экзема, кожа нижней части голени становится темно-коричневой, блестящей, легко ранимой». Повторяющиеся воспаления превращают подкожную жировую клетчатку в рубцовую ткань, в которой замурованы подкожные вены, причем сама кожа становится неподвижной, крепко связанной с подкожными рубцами и венами. Расширенные вены «спрятаны» в клетчатке, становятся менее заметными, а декомпенсация функции вен из-за прогрессирующих склеротических изменений их стенок и клапанов еще больше увеличивается. Замурованные в рубцах вены уже не могут сокращаться, их стенки местами резко истончаются и под действием усилия или даже небольшой травмы разрываются. Кровь изливается в подкожную жировую клетчатку, образуя кровоподтек или ограниченную гематому, которая организуется, увеличивая индурацию и гиперпигментацию. Если рвутся стенка вен и истонченная кожа над ней, то начинается интенсивное венозное кровотечение, ибо склерозированная вена не спадается, а кровотечение поддерживается гипертензией. Кровь из опущенной вниз конечности льется струей. Иногда кровотечение обусловлено узурацией перфорантной или другой вены на дне варикозной язвы. Это кровотечение сильнее и его еще труднее остановить. При поднятии ноги вверх и наложении давящей повязки кровотечение останавливается. В месте разрыва варикозных узлов обычно развивается язва. Экзема и дерматит склонны к рецидивированию. Рецидивы могут быть вызваны переутомлением, промоканием, травмой конечности, медикаментами и т. д. При каждом обострении экземы, дерматита или целлюлита (воспаление подкожной жировой клетчатки) усиливаются индурация голени, дегенеративные изменения и несостоятельность вен. Повторные воспаления и разрастающаяся рубцовая ткань облитерируют лимфатические щели и лимфатические сосуды, что ведет к нарушению оттока лимфы, развитию вторичной лимфедемы и даже слоновости. Флебогипертензия, нарушения микроциркуляции, тромбоз мелких сосудов и воспаление резко нарушают питание и оксигенацию тканей, что ведет к их некробиозу и образованию варикозных язв. Наиболее часто язвы возникают на внутренней поверхности голени выше лодыжки, реже — выше или позади наружной лодыжки. Такую локализацию язв обусловливают наибольшая флебогипертензия в этих участках и отсутствие отсасывающих кровь мышечных массивов. В других местах варикозные язвы образуются редко. Часто язвы быстро увеличиваются, очень болезненны, с обильными гнойными выделениями. Дно язвы нередко достигает апоневроза, а края становятся плотными, гиалинизированными, приподнятыми. Вокруг язвы обычно наблюдается широкая зона индурации и гиперпигментации Язвы часто не заживают месяцами и годами, замещаются грубым рубцом с истонченной кожей над ним, которая склонна повторно изъязвляться. Тяжелая работа, переутомление, травмы или продолжительная ходьба являются причинами частых рецидивов варикозных язв. Хронические язвы могут злокачественно перерождаться. Экзема, дерматит, трещины кожи и особенно язвы являются воротами инфекции. Инфекция и аутосенсибилизация тканей вызывают тромбофлебит варикозных вен, который, однако, чаще бывает асептическим. Тромбированные вены со временем реканализируются, но их функция еще больше нарушается из-за оставшихся организованных пристеночных тромбов и разрушения клапанов. Таким образом, повторные тромбофлебиты усиливают декомпенсацию и ускоряют прогрессирование болезни. Иногда тромбоз из подкожных вен распространяется в глубокие вены. Диагностика. Необходимо всесторонне обследовать больного и установить зависимость жалоб от варикозной болезни или от другого заболевания, например от плоскостопия, воспаления сустава, мышц или нерва и т. д. Для варикозной болезни не характерны сильные боли в конечности. Необходимо собрать подробный анамнез, выяснить условия труда и быта, перенесенные болезни, особенно флеботромбоз, начало и причины болезни, ее течение, осложнения и предыдущее лечение. Исключительно важно диагностировать опухоли брюшной полости и таза, которые могут служить причиной вторичного (компенсаторного) варикозного расширения вен. Женщин необходимо обследовать гинекологически, а мужчин — пальцем через прямую кишку. При диагностике наиболее важны жгутовые пробы. Они позволяют оценить состояние подкожных, перфорантных и отчасти глубоких вен, степень их поражения. 1.Проба Шварца В положении больного стоя одну руку укладывают на бедро у паха, другой произвордят легкие толчки по расширенным венам на голени. При недостаточных клапанах первая рука ощущает толчки. Перемешая эту руку можно проследить ход вены с недостаточными клапанами, которая еще видна при осмотре. 2.Проба Броди-Троянова-Тренделенбурга В полопжении больного лежа на спине приподнимается исследуемая конечность вверх до спадения подкожных вен. Не опуская конечность на бедро накладывается жгут до полного сдавления подкожных вен. После этого больной быстро встает.Жгут быстро снимается. При недостаточности клапанов вены моментально заполняются сверху вниз. При нормальных клапанах вены медленно заполняются кровью снизу вверх. 3.Проба Геккенбруха В положении больного стоя накладывают руку на расширенные вены бедра или голени и просят больного покашлять. При недостаточности клапанов ощущается толчек крови. 4.Проба Пратта В положении больного лежа на область пахового сгиба приподнятой конечности накладывается жгут до сдавления подкожных вен. После того от пальцев стопы вверх до верхней трети бедра накладывается эластичный бинт, сдавливающий подколенные вены. Начиная от паховой складки накладывается второй бинт сверху вниз. Бинты встречаются в верхней трети бедра. Больной встает. В положении стоя снимают один тур нижнего бинта и осматривают всю поверхность между бинтами. Появление варикозного узла (узлов) свидетельствует о недостаточности клапанов перфорантных вен, в этом месте бриллиантовым зеленым хирург наносит метку, затем осмотренный сегмент конечности закрывается верхним бинтом, а нижний бинт снимается снова на один тур и вновь осматривается открывшийся сегмент конечности. И так этап за этапом проверяется вся конечность на всем протяжении. 5.Проба Шейниса (трехжгутовая проба) Жгуты накладываются на поднятую конечность под овальной ямкой, над коленом, и тотчас ниже голени. После этого больной принимает вертикальной положение. Быстрое заполнение подкожных вен после снятия нижнего жгута свидетельствует о клапанной недостаточности в системе малой подкожной вены, заполнение вен после снятии среднего жгута свидетельствует о клапанной недостаточности перфорантных вен в области коленного сустава. Заполнение вен после снятия верхнего жгута свидетельствует о недостаточности остиального клапана большой подкожной вены. 6.Проба Дельбе-Пертеса (маршевая) В положении больного стоя накладывается жгут на верхнюю треть бедра до сдавления подкожных вен. При этом вены напрягаются, отчетливо выбухают. При проходимых глубоких венах после ходьбы в течение 3-5 минут подкожны вены спадаются, становятся мягкими. При непроходимости глубоких вен - поверхностные остаются напряженными и увеличенными. При сомнительных результатах маршевой пробы Пертеса показано проведение флебоманометрии, флебографии и других исследований. Лечение варикозной болезни. Консервативное лечение показано больным: 1. В стадии компенсации с незначительным расширением подкожных вен; 2. Во время беременности; 3. При сочетании варикоза с эндартериитом и облитерирующим атеросклерозом; 4. При тяжелой сопутствующей патологии. Цель консервативного лечения – предупредить прогрессирование заболевания и развитие осложнений, уменьшить отеки, боли, зуд, способствовать уменьшению флебогипертензии и нарушений венозного кровобращения. При варикозном расширении вен надо избегать продолжительного стояния на ногах, тяжелой физической работы, поднятия тяжестей, работы в горячих и влажных помещениях, продолжительной быстрой ходьбы, езды на велосипеде, упорных спортивных тренировок и др., ухудшающих отток крови из^нижних конечностей и увеличивающих венозное давление. Этим больным полезны частые 5—10-минутные перерывы в работе, во время которых ноги поднимают на стул, табурет или диван и их массируют по направлению от стоп к бедрам. По возможности следует проводить перерыв в горизонтальном положении. Ночью ноги также должны находиться в приподнятом положении. Категорически запрещается носить перетягивающие бедра чулки, различные перетяжки на бедрах, обувь на высоких каблуках. Меньше утомляет ноги удобная обувь (на полувысоком каблуке, с жесткой подошвой). Больные, работающие стоя, должны носить специальную обувь с длинными голенищами на шнуровке или надевать эластичные чулки. Необходимо лечить сопутствующие болезни костей, суставов, мышц и нервов, ибо они нарушают нормальную статику, функцию конечности, а тем самым способствуют прогрессированию расширения вен. Назначают общеукрепляющее лечение, регулируют эндокринные нарушения, особенно в половой сфере. Питание должно быть умеренным, полноценным, богатым витаминами и микроэлементами. Необходимо ограничивать прием жидкостей и соли, ибо они способствуют отеку ног. Следует упорно бороться с ожирением, поскольку оно ухудшает работу сердца и кровообращение. При ожирении увеличивается внутрибрюшное давление, жировая ткань давит непосредственно на вены и лимфатические сосуды. Все это «атрудняет флебогемодинамику нижних конечностей, способствует прогрессированию расширения вен и появлению трофических расстройств. При варикозной болезни рекомендуется назначать эскузан, витамин В1, венорутон, гливенол, компламин и другие препараты, тонизирующие вены. Они лучшают микроциркуляцию тканей, укрепляют стенки ен, вследствие чего уменьшаются отек, утомляемость боли в ногах. Эскузан принимают по 10—20 капель с сиропом или молоком 3 раза вдень, Венорутон – по 1 капсуле 2-3 раза в день во время или после еды; курс лечения 3—4 нед. После 1—2-месячного перерыва лечение можно повторить. Компламин назначают в таблетках, капсулах (по 1—2 капсулы или таблетки 2 раза в день после еды) и в растворе (по 1—2 ампулы 1—3 раза в день). Венорутон и компламин снижают свертываемость крови. При наличии отеков, кроме ограничения приема жидкостей и соли, показано применение мочегонных средств (верошпирон, лазикс, новурит, диа-мокс) вместе с небольшими дозами препаратов калия (панангин, оротат калия). По показаниям, кроме мочегонных, назначают сердечные гликозиды или другие сердечные средства. Всегда положительно действуют массаж конечностей и электрофорез лидазы, йодида калия, новокаина, химопсина и т. д. При инфильтратах воспалительного или циркуляторного происхождения применяют противовоспалительные (бутадион, ацетилсалициловая кислота, амидопирин, рео-пирин, пирабутол и др.) и десенсибилизирующие средства (димедрол, супрастин, тавегил) внутрь или в виде инъекций в общепринятой дозировке. Инфильтраты, участки индурации, целлюлита и гиперпигментации уменьшаются и регрессируют под действием соллюкса, УВЧ, диатермии. Наиболее эффективны электрофорез трипсина, химопсина, гепарина, лидазы или гидрокортизона, применение ультразвука с гидрокортизоном. Инфильтраты рассасываются под действием грязелечения, аппликации парафином, озокеритом. Положительно действуют компрессы с гепариновой, гепароидной, бутадионовой или венорутоновой мазью. В случаях гиперпротромбинемии некоторые авторы рекомендуют малые дозы антикоагулянтов: фенилин по 0,015 г 1 раз в день в течение 1—2 мес, никотиновую кислоту по 0,1 г 1—2 раза в день. Экзему, дерматит, язвы и другие кожные осложнения варикозной болезни необходимо лечить совместно с дерматологом. Мокнущую экзему местно следует лечить холодными примочками из слабого раствора перманганата калия, 0,25% раствора нитрата серебра, отвара ромашки или крепкого чая. Противопоказаны все мази, особенно содержащие антибиотики. При подсыхании экземы целесообразно применять уменьшающие инфильтрацию кожи серодегтярные мази и мази, содержащие кортикостероиды («Фторокорт», «Флуцинар», «Лоринден», «Синалар», «Локакортен», «Целестодерм» и др.). Эти мази используют и при лечении сухой экземы. При наличии экземы и дерматита категорически запрещается мыть ноги с мылом, носить синтетические чулки и носки, употреблять раздражающую пищу (горчица, хрен, уксус, шоколад) и алкогольные напитки. Во время ночного отдыха не следует тепло накрывать ноги, чтобы они не потели и не усиливался зуд. Больным экземой назначают антигистаминные препараты (дипразин, димедрол, супрастин или тавегил в таблетках или лучше в виде инъекций), инъекции хлорида кальция (10 мл 10% раствора), тиосульфата натрия 50 мл 30%-раствора), а в не поддающихся лечению случаях — кортикостероиды в таблетках. При лечении микробной экземы допольнительно назначают антибиотики (эритромицин по 200 000 ЕД 4 раза в день или олететрин по 250 000 ЕД 4 раза в день) в таблетках. После санации при экземе, дерматитах и язвах обязательно проводится хирургическое вмешательство на венах. Без хирургической коррекции нарушений флебо-гемодинамики и трофики конечности стойкое излечение этих осложнений невозможно. Тонус вен и других тканей ног повышается при купании в прохладной морской воде, в реках, озерах и искусственных бассейнах. Следует назначать сероводородные и радоновые-ванны, грязелечение. Показано лечение в Цхалтубо, Мацесте, на Одесских лиманах. Рекомендуются радоновые, сероводородные ванны, подводный массаж, душ Шарко и другие водные процедуры в условиях поликлиники. Все это способствует улучшению флебогемодинамики, уменьшению жалоб и ликвидации осложнений. При лечении варикозной болезни и ее осложнений все шире применяется иглоукалывание. В консервативном лечении варикозной болезни важное место занимает ношение эластичных чулок и эластичных (либо фланелевых) бинтов. При ношении эластичных чулок или бинтовании эластичным бинтом венозное кровообращение конечности ускоряется в 5 раз, снижается флебогипертензия, исчезают жалобы. Компрессионная терапия особенно эффективна при наличии отеков и язв. Конечность забинтовывают утром в кровати или после ванны, пока не появился отек. С одинаковым натяжением, избегая морщин и ненужных перегибов, бинт накладывают от пальцев до коленного сустава. Бинты удобны тем, что больной может регулировать степень сжатия конечности. В области язв и инфильтратов можно подложить сдавливающие и способствующие заживлению мягкие поролоновые подушечки. Язву прикрывают стерильной повязкой, а поверх нее накладывают и прибинтовывают мягкую поролоновую подушечку с полого срезанными краями, пропитанную антисептическим раствором (фурацилин, 3% раствор борной кислоты, 1% раствор диоксидина, хлоргексидин и др.). Подушечка должна прикрывать не только язву, но и окружающие участки измененной кожи. Она сдавливает ткани и застойные вены в области язвы, уменьшает застой и флебогипер-тензию, улучшает микроциркуляцию тканей, что способствует быстрому очищению, гранулированию и эпителизации язв. Таким методом язвы можно вылечить без постельного режима, без отрыва от выполняемой работы. Эластичные чулки носить удобнее, но нелегко подобрать их по конфигурации конечности. Врач должен точно измерить объем нижней, средней и верхней частей голени и бедра, а также стопы и указать эти данные на рецепте или направлении для приобретения чулок. Чулки быстро растягиваются и становятся непригодными. Кроме того, под чулками конечность сильно потеет, зудит, поэтому они противопоказаны при наличии экземы и гнойных язв. В связи с этим многие больные под эластичный бинт или чулок должны надевать льняной или хлопчатобумажный чулок либо бинтовать конечность фланелевым или марлевым бинтом. Из-за потения и зуда многие больные не хотят носить эластичные чулки или бинтовать ноги в жаркую погоду, когда это необходимо. На ночь эластичные бинты и чулки снимают. Постоянное ношение эластичных чулок или бинтов надолго приостанавливает прогрессирование болезни и сохраняет трудоспособность. Эластичные бинты и чулки противопоказаны больным эндартериитом и облитерирующим атеросклерозом. В целях компрессионной терапии применяются также цинк-желатиновые повязки типа Унны и гипсовые сапожки, однако последние тяжелы, быстро промокают зловонными выделениями язв, вызывают зуд и поэтому их часто приходится снимать досрочно. Хирургическое лечение. КАФЕДРА ФАКУЛЬТЕТСКОЙ ХИРУРГИИ С КУРСОМ УРОЛОГИИ
Заболевания вен нижних конечностей (Варикозная болезнь, хроническая венозная недостаточность, тромбофлебит и флеботромбоз).
|
||||
|
Последнее изменение этой страницы: 2016-08-14; просмотров: 966; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 216.73.216.62 (0.014 с.) |


 Анатомия и физиология вен нижних конечностей. Венозная система нижних конечностей человека состоит из 3-х систем: поверхностной (подкожной), глубокой и системой перфорантных вен, т.е. вен которые соединят между собой глубокие и поверхностные вены.
Анатомия и физиология вен нижних конечностей. Венозная система нижних конечностей человека состоит из 3-х систем: поверхностной (подкожной), глубокой и системой перфорантных вен, т.е. вен которые соединят между собой глубокие и поверхностные вены.
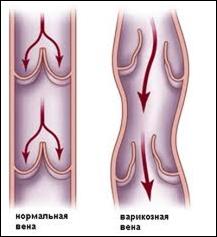 Мышечно-венозная клапанная помпа (1). В отличии от артерий в просвете вен существуют клапаны, они представляют собой мешотчатые створки, которые устроены так, что позволяют крови беспрепятственно двигаться вверх, но решительно препятствуют движению крови вниз. Источником энергии являются мышцы окружающие вену, при их сокращении происходит сдавление вены, но кровь благодаря наличию клапанов может двигаться только в одном направлении – вверх, т. е. от стопы к сердцу. Как работает этот механизм представлено на Рис.3.
Мышечно-венозная клапанная помпа (1). В отличии от артерий в просвете вен существуют клапаны, они представляют собой мешотчатые створки, которые устроены так, что позволяют крови беспрепятственно двигаться вверх, но решительно препятствуют движению крови вниз. Источником энергии являются мышцы окружающие вену, при их сокращении происходит сдавление вены, но кровь благодаря наличию клапанов может двигаться только в одном направлении – вверх, т. е. от стопы к сердцу. Как работает этот механизм представлено на Рис.3.


