Заглавная страница Избранные статьи Случайная статья Познавательные статьи Новые добавления Обратная связь FAQ Написать работу КАТЕГОРИИ: ТОП 10 на сайте Приготовление дезинфицирующих растворов различной концентрацииТехника нижней прямой подачи мяча. Франко-прусская война (причины и последствия) Организация работы процедурного кабинета Смысловое и механическое запоминание, их место и роль в усвоении знаний Коммуникативные барьеры и пути их преодоления Обработка изделий медицинского назначения многократного применения Образцы текста публицистического стиля Четыре типа изменения баланса Задачи с ответами для Всероссийской олимпиады по праву 
Мы поможем в написании ваших работ! ЗНАЕТЕ ЛИ ВЫ?
Влияние общества на человека
Приготовление дезинфицирующих растворов различной концентрации Практические работы по географии для 6 класса Организация работы процедурного кабинета Изменения в неживой природе осенью Уборка процедурного кабинета Сольфеджио. Все правила по сольфеджио Балочные системы. Определение реакций опор и моментов защемления |
У клітинному та гуморальному імунітетахСодержание книги
Поиск на нашем сайте
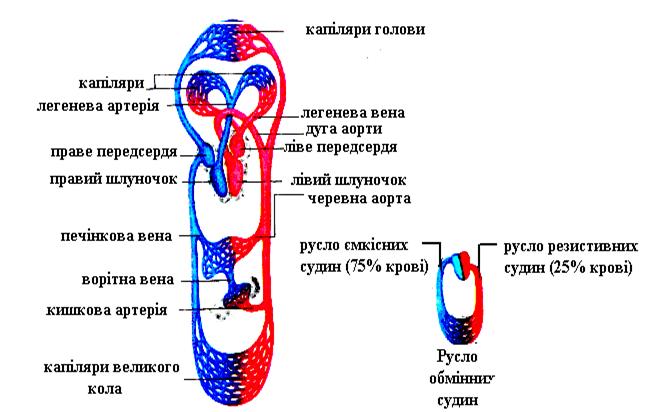
Інша група дочірніх клітин – це так звані Т-клітини імунологічної пам'яті. Ці клітини, що володіють великою тривалістю життя, циркулюють в крові, а після першого контакту з антигеном “запам'ятовують” його на багато років.Після повторного контакту клітини імунологічної пам'яті “впізнають” антиген і виникає вторинна імунна відповідь ― інтенсивна проліферація. Незважаючи на те, що вторинна клітинна імунна відповідь виникає досить швидко, вона досягає максимуму через 48 годин, її називають імунною відповіддю затяжного (повільного) типу. За типом затяжних імунних відповідей розвивається більшість контактних алергічних реакцій (наприклад, контакт поверхні шкіри з прикрасами, до складу яких входить нікель). При специфічному гуморальному імунітеті значення антитіл виконують імуноглобуліни плазми. Імунологічно некомитированні клітини перетворюються в імунокомпетентні клітини не в тимусі, а в інших органах (лімфатичні вузли тонкої кишки, апендикс, горлові мигдалики). У цих органах утворюються В-лімфоцити. Потім вони виходять у кров'яне русло і потрапляють до селезінки, лімфатичних вузлів та інших лімфоїдних утворень. При першому контакті з антигеном чутливі до нього В-лімфоцити проліфірують. Це так звана початкова активація. Частина дочірніх клітин перетворюється на клітини імунологічної пам'яті та залишають центри розмноження. Друга частина клітин осідає у мозковому шарі лімфатичних вузлів і перетворюється на плазматичні клітини. Ці клітини виробляють гуморальні антитіла і виділяють їх у плазму крові. Під час повторного контакту плазматичних клітин із антигеном вміст імуноглобуліну в крові різко зростає. Гуморальні імунні реакції називають імунними реакціями негайного(неповільного) типу, тому що вони розвиваються швидше, ніж клітинні. До цих реакцій відносять багато алергічних станів (сінна лихоманка, алергічна форма бронхіальної астми тощо). Неспецифічний імунітет містить неспецифічний клітинний імунітет і неспецифічний гуморальний імунітет. Неспецифічний клітинний імунітет зумовлений головним чином наявністю в крові лейкоцитів і їх фагоцитарною активністю. Найбільш виражена фагоцитарна активність у моноцитів: ці клітини містять велику кількість лізосомних ферментів, які розщеплюють захоплені часточки. Неспецифічний гуморальний імунітет відбувається за рахунок антитіл, що виникають у результаті контакту організму з облігатною кишковою флорою. Здійснюється цей імунітет завдяки таким речовинам: лізоцим, пропердин, інтерферон. Лізоцим – основний білок, який має властивості ферментативної активності та загноблює ріст і розвиток бактерій і вірусів. Він знаходиться у слизовій оболонці носа, кишечника і сльозній рідині. Пропердин – знаходиться у плазмі здорової людини, має бактерицидні та противірусні властивості. У багатьох клітинах тварин виробляється інтерферон, який має противірусну дію, але механізм його дії вивчений недостатньо. Ці речовини мають бактерицидні та противірусні властивості. У новонародженого фагоцитоз є, але він “неякісний”, тому що у нього відсутній завершальний етап. Рівень “дорослого” стану фагоцитоз досягає після 5 років. Слід відмітити, що у новонародженого лізоцим уже є у слині, слізній рідині, крові, лейкоцитах; причому рівень його активності навіть вищий, ніж у дорослих. Вміст пропердину у новонароджених нижчий, ніж у дорослих, але вже до 7 днів життя він досягає цих значень. Вміст інтерферонів у крові новонароджених такий самий високий, як і у дорослих, проте у наступні дні він падає; більш низький, ніж у дорослих, вміст спостерігається протягом 1 року до 10-11 років; із 12-18 років – він досягає значень, які характерні для дорослих. Гуморальний імунітет був відкритий Паулем Ерліхом. У 1882 р. І.І. Мечніков відкрив явище фагоцитозу і розробив на його основі фагоцитарну теорію імунітету (1883). І.І. Мечніков разом з Паулем Ерліхом були відзначені Нобелевською премією (1908) у галузі фізіології і медицини “за праці з імунітету”. Клітинний імунітет виявив російський учений Мечніков. Алергія (від грец. allos – інший, ergon – дія) – специфічна реакція імунної системи на дію деяких факторів навколишнього середовища (мікроорганізмів і продуктів їх життєдіяльності, продуктів харчування, хімічних речовин тощо). Речовини, які викликають алергічну реакцію називаються алергенами. Алергени спричиняють алергічну реакцію у вигляді сінної лихоманки, астми, висипів на шкірі тощо. Алергени зумовлюють виділення імунокомпетентними клітинами антитіл-імуноглобулінів E (JgE). Молекули JgE прикріплюються до поверхні мастоцитів, локалізованих у шкірі, слизовій оболонці шлунка, верхніх і нижніх дихальних шляхів. У сенсибілізованої особи повторний контакт з алергеном під час ковтання або вдихання спричиняє приєднання його до молекул JgE. Такі реакції відомі як перехресне зв'язування. Перехресне зв'язування спричинює виділення з гранул, що розміщені всередині мастоцитів медіаторів запалення – гистамину та простагландинів, які зумовлюють тип алергічної реакції. Міжклітинна рідина. Тканинна або інтерстиціальна рідина – це рідина, яка знаходиться за межами судин. Об’єм її складає 30-35% загального складу рідини в організмі. Склад міжтканинної рідини залежить від складу плазми, характеру процесів обміну в клітині. Міжтканинна рідина безперервно обмінюється складом плазми через лімфатичну систему. Саме тому її склад більш варіативний, ніж плазми чи лімфи. В інтерстиціальній рідині містяться катіони й аніони. Хоча кількість катіонів і аніонів хлору більше, ніж у плазмі, однак вона містить менше білка і відрізняється більшою різноманітністю. Лімфа – прозора, жовтуватого або опалесціюючого кольору рідина, котра тече від органів у венозну систему. Вона утворюється з міжклітинної рідини в тканинах організму. Коли здійснює рух лімфатичними судинами, то проходить крізь лімфатичні вузли, де її склад суттєво змінюється, в основному за рахунок надходження формених елементів крові – лімфоцитів. Лімфа здійснює такі функції: 1. Підтримка сталості й об’єму інтерстиціальної (міжклітинної) рідини. 2. Повернення білка з тканинного середовища у кров. 3. Забезпечення гуморального зв’язку між тканинами й органами, лімфатичною системою і кров’ю. 4. Всмоктування і транспорт продуктів гідролізу їжі, особливо ліпідів із шлунково-кишкового тракту в кров. 5. Перерозподіл рідини в організмі. 6. Здійснення транспорту антигенів і антитіл, переносу з лімфатичних органів плазматичних клітин, імунних лімфоцитів і макрофагів. Також лімфа бере участь у регуляції обміну речовин шляхом транспорту білків і ферментів, мінеральних речовин, води і метаболітів. Об’єм циркулюючої лімфи складає в середньому 1,5-2 л. Вона складається з лімфоплазми і формених елементів, кількість яких різна: у центральній лімфі значно більша, ніж у периферійній. Питома вага коливається від 1,010 до 1,023; лужна реакція рН знаходиться в межах 8,4 – 0,2. Осмотичний тиск близький до плазми, а онкотичний значно менший. У лімфі міститься Na+ – 524, K+ – 9,8, Ca2+ – 4,5, Mg2+ – 2,71, аніони: Cl- – 438, HCO3- – 48,0, H3PO4 – 1,5. Склад лімфи в різних судинах неоднаковий і залежить від того, звідки вона відтікає, якщо від кишечника – багата на жири, якщо від печінки – насичена білками. Лімфоцитарна формула лімфи має такий склад: лімфоцитів – 90%, моноцитів – 5%, сегментарних нейтрофілів – 1%, еозинофілів – 2%, інших клітин – 2%. Лімфа містить тромбоцити і фібриноген, завдяки чому вона здатна зсідатися й утворювати згусток. Час зсідання 10 – 15 хвилин. Процес лімфотворення залежить і регулюється вегетативною та центральною системами. Так адреналін і норадреналін підвищують тиск у венулах і капілярах, тим самим збільшують фільтрацію рідини з плазми в інтерстиціальний простір, що призводить до збільшення лімфи. Незважаючи на те, що здатність судин пропускати білки маленька, однак за добу в інтерстиціальний простір надходить близько 100 – 200 г білка. Серцево-судинна система. Кровообіг забезпечує основні метаболічні процеси, здійснює транспортування живільних речовин усім органами і тканинами, і видалення з них продуктів метаболізму. Серцево-судинна система людини складається із трьох послідовно з'єднаних відділів: велике, мале та серцеве коло кровообігу. Функції кровообігу різноманітні: 1. Регуляційна функція забезпечує перенесення гормонів і біологічно активних речовин, перерозподіл рідини. 2. Підтримка температурного балансу в організмі. 3. Екскреторна функція сприяє видаленню продуктів клітинного метаболізму через органи виділення. 4. Киснево-транспортна функція полягає у перенесенні кисню. 5. Транспортна функція ― живильних речовин тощо. Загальна схема кровообігу: 1. Велике (системне) коло кровообігу. Насосом цього відділу є ліва половина серця. 2. Мале (легеневе) коло кровообігу. Рух крові у цьому відділі здійснюється правою половиною серця. Мале коло кровообігу було відкрите Мигуелем Серветом у 1540 році. Воно розпочинається легеневим стовбуром, який відходить від правого шлуночка. Ним надходить до системи легеневих капілярів. На рівні капілярів здійснюється газообмін: венозна кров віддає вуглекислий газ і насичується киснем, тобто відбувається процес оксигенації. Таким чином, кров із венозної перетворюється в артеріальну. Потім кров чотирма великими легеневими венами відтікає до лівого передсердя. Велике коло кровообігу було відкрите Вільямом Гарвеєм у 1628 році. Велике коло кровообігу розпочинається із лівого шлуночка, що викидає кров в аорту. Від аорти відходять численні артерії, як наслідок, кровотік розподіляється на декілька рівнобіжних регіональних судинних мереж, кожна з яких постачає кров'ю окремий орган: серце, печінку, нирки, головний мозок, шкіру тощо. Артерії діляться дихотомічно, і по мірі зменшення діаметру окремих судин загальна кількість їх зростає. У результаті розгалуження дрібних артерій (артеріол) утворюється капілярна мережа. Загальна площа поверхні усіх капілярів в організмі складає близько 1000м2. Саме на рівні капілярів забезпечується двосторонній обмін різноманітними речовинами між кров'ю та клітинами. Після злиття капілярів утворюються венули, які збираються у вени, а потім двома, верхньою та нижньою, порожнистими венами впадають у праве передсердя (рис. 41). Опір у судинах малого кола кровообігу менший, ніж у судинах великого кола кровообігу, бо довжина їх менша, ширина дрібних артерій великого кола кровообігу менша від ширини судин малого кола кровообігу. Усе це зумовлює малий кров’яний тиск у малому колі кровообігу. Судини малого кола кровообігу легко розширюються, а тому під час вдиху до легенів приливає більше крові, ніж під час видиху. Між судинами великого і малого кіл кровообігу існує зв’язок через нервову систему, завдяки якій рефлекторно регулюється кровонаповнення і тиск в обох системах кровообігу.
Рис. 41. Схема кровообігу Кровообіг плоду. Із 20-21-го дня внутрішньоутробного розвитку у ембріона починає функціонувати жовтковий кровообіг, під час якого серце виштовхує кров до жовткових судин. Із моменту утворення плаценти, тобто з 8-9-го тижня, і до народження плоду функціонує плацентарний кровообіг. При цьому серце плоду за своєю будовою порівняно з серцем дитини після її народження має наступні відмінності – наявність овального отвору у перегородці між правим та лівим передсердями та боталової протоки, яка з’єднує між собою легеневий стовбур із низхідною (спадною) гілкою аорти. Через овальний отвір і боталову протоку відбувається перехід крові від правої половини серця до лівої в умовах функціонуючого у плоду малого кола кровообігу. Судинні русла плоду та матері контактують між собою через плаценту, де відбувається обмін газами, поживними речовинами та кінцевими продуктами метаболізму плоду. Від плаценти до плоду йде пупкова вена, яка несе у собі артеріальну кров, а від плоду до плаценти венозна кров притікає двома пупковими артеріями. Ці судини об’єднуються у пупковому канатику, що тягнеться від пупкового отвору плоду до плаценти. Пупкова вена під час підходу до печінки плоду розділяється на дві гілки – одна із них впадає у ворітну вену, якою артеріальна кров спрямовується до печінки. Коли вона пройшла через печінку, венозна кров вливається у нижню порожнисту вену. Друга гілка пупкової вени – венозна (аранцева) протока – вливається у нижню порожнисту вену безпосередньо. Таким чином, на рівні нижньої порожнистої вени у плоду відбувається перше змішування артеріальної крові, яка йде від плаценти, з венозною кров’ю, яка йде від нижніх кінцівок і тулуба плоду Після першого змішування кров (артеріально-венозна) нижньою порожнистою веною поступає до правого передсердя, де вона могла бути змішана з безпосередньо венозною кров’ю, яка поступає до правого передсердя верхньою порожнистою веною. Проте, більша частина крові з нижньої порожнистої вени проходить через овальний отвір із правого передсердя у ліве і далі спрямовується звичайним шляхом великого кола кровообігу – до лівого шлуночка та аорти. Висхідною гілкою та дугою аорти кров поступає до судин голови, серця і верхніх кінцівок. Таким чином, головний мозок плоду та верхня частина тіла отримують кров практично після першого її змішування із венозною кров’ю. Кров нижньої порожнистої вени, яка не пройшла через овальний отвір, у правому передсерді та правому шлуночку повністю змішується із венозною кров’ю із верхньої порожнистої вени – це друге змішування крові. Із правого шлуночка кров після другого змішування поступає до легеневого стовбура, із якого боталовою протокою поступає до низхідної частини аорти, де й відбувається третє змішування крові. Низхідною гілкою аорти кров надходить до м’язів і органів тулуба та до нижніх кінцівок (рис. 42). Пройшовши судинами великого кола кровообігу через м’язові структури та через органи тіла, венозна кров пупковими артеріями підходить до плаценти, де й відбувається обмін дихальними газами, поживними субстратами та продуктами обміну між кров’ю плоду і матері. У кінці вагітності частота серцевих скорочень плоду досягає 120-140 уд/хв, хвилинний об’єм кровотоку – 750 мл, причому 65 % об’єму призначено для плацентарного обміну, і тільки 35 % – безпосередньо для плоду. У цей період переважно для серця характерна адренергічна регуляція. У процесі народження за рахунок перев’язки пуповини та початку дихання виникають наступні зміни. Передусім, припиняється плацентарний кровообіг. У судинах великого кола кровообігу опір зростає у 2 рази, у зв’язку з чим тиск у лівому передсерді та лівому шлуночку також підвищується. Із цієї причини у передсерді закривається овальний отвір й одночасно знижується перехід крові із боталової протоки до аорти. У цей період легеневі клітини Кульчицького у великими кількостями утворюють брадикінін. Разом із підвищенням вмісту кисню в альвеолах це викликає розслаблення гладких м’язів кровоносних судин малого кола кровообігу та зниження у ньому й у правому серці тиску. Це призводить до початку функціонування малого кола кровообігу. Закриття артеріальної (боталової) протоки відбувається на 1-8-му добу після народження (за рахунок зростання скорочувальної активності гладких м’язів протоки у відповідь на підвищення вмісту в крові кисню), анатомічне закриття відбувається до 5-7-го місяця. Венозна (аранцева) протока закривається у перші 5 хвилин після народження через спазму гладких м’язів, а заростає до 2 місяців після народження. У новонародженого хвилинний об’єм кровотоку досягає майже 490 мл, частота серцевих скорочень – 140 уд/х.
Рис. 42. Зміни у кровообігу людини при народженні (схеми): А – рух крові по плаценті; В – кровообіг плоду; С – кровообіг після народження;1 - пупкова артерія; 1а – бокові пупкові зв’язки (зарощені артерії); 2 – ворсинки; 3 – артеріола, яка приносить венозну кров; 4 – початкова вена, яка уносить артеріальну кров; 5 – артерії материнського організму, які виливають кров у лакуни (6);7 – вени материнського організму; 8 – пупкова вена;9 – пупкове коло; 10 – венозна протока; 11 – печінка; 12 – нижня пола вена; 13 – овальний отвір; 13а – овальна ямка (зарощений отвір); 14 – легенева артерія; 15 – боталлова протока;15а – боталлова зв’язка (зарощена протока); 16 – легеня плоду; 16а – легеня після народження Судини. Артеріями є собою трубки циліндричної форми. Ними кров транспортується від серця до органів і тканин. Стінка артерій тонка і складається з трьох оболонок: зовнішньої – сполучнотканинної, середньої – гладеньком’язової, внутрішньої – ендотеліальної. За рахунок еластичних мембран, які розташовуються між зовнішньою і середньою оболонками, а також внутрішньої оболонки артерій стінки артерій отримали додаткову міцність і пружність. Капіляри – це мікроскопічні судини, товщина стінки біля 1 мкм, довжина не перевищує 0,2-0,7 мм. У середньому діаметр багатьох капілярів складає 3-5 мкм. Стінка капілярів складається з одношарового ендотелію та базилярної мембрани. Найвища капіляризація характерна для міокарда: 1 мм3 тканини містить 2500-3000 капілярів, а 1 мм3 тканини скелетних м'язів – 300-400 капілярів. У стані спокою частина капілярів закрита. Вени. Стінки вен набагато тонкіші та слабкіші за артеріальні, алескладаються із таких самих трьох оболонок. Через менший вміст гладком'язових та еластичних елементів стінки вен можуть легко спадатися. Кровоносні судини з віком змінюються. У дітей грудного віку спостерігаються переважно розширення кровоносних судин. Судинні реакції досягають рівня дорослих при застосуванні тепла в 3-5 років, а холоду – в 5-7 років. Спочатку збільшується ширина судин і потовщуються їх стінки. До 12 років легенева артерія ширша за аорту, після статевого дозрівання аорта стає ширшою за легеневу артерію: вени вузькі, їх просвіт дорівнює просвіту артерій, тоді як у дорослих він удвоє ширший за просвіт артерій. У дорослої людини ширина артерій деякий час ще збільшується, що пов‘язане із збільшенням навантаження. У старих людей артерії помітно змінюються структурно і функціонально – звужується просвіт судин, потовщуються через відкладення холестерину і солей кальцію, втрачається еластичність, і судини стають крихкими. У артерій помічається звивистість. Стінки вен також потовщуються, а їх міцність зменшується. Будова серця. Серце людини є порожнистим м'язовим органом, що ритмічно скорочується протягом усього життя організму. Серце людини складається з чотирьох відділів: двох шлуночків ― правого та лівого, і двох передсердь ― правого та лівого. Форма серця конусоподібна, основа конуса обернена назад, вправо і догори, а верхівка вперед, вліво і вниз. Серце розташовується у середньому середостінні(рис. 43).
Рис. 43. Розташування серця в грудній клітці Внутрішній шар перикарда складається з двох листків: вісцерального (епікард) і парієтального. Між двома листками серозного перикарда виділяється серозна рідина, яка зменшує тертя між стінками серця і навколишніми тканинами. Вісцеральний листок (епікард) зростається з м'язовим шаром серця - міокардом, а парієтальний листок - з фіброзною тканиною. Нееластичний у цілому характер перикарда перешкоджає зайвому розтягуванню серця і переповненню його кров'ю. Міокард ― середній шар серцевої стінки, найбільш потужний (рис. 44). Утворений він поперечносмугастою серцевою м'язовою тканиною. Міокард шлуночків має три шари м'язів, а міокард передсердь ― два шари. Ендокард ― внутрішній шар серця, є тонкою оболонкою із ендотеліальних клітин, розташованих на сполучнотканинному шарі з еластичними волокнами і гладенькими м’язовими клітинами. Серце складається із двох половин ― правої і лівої, які не сполучаються між собою. У праву половину впадають вени, що приносять венозну кров, тому праву половину називають венозним серцем. У ліву половину серця легеневими венами надходить артеріальна кров, тому праву половину серця називають артеріальним серцем. Кожна половина серця поділяється на дві камери ― передсердя і шлуночок.
Рис. 44. Будова серця: 1 - верхня порожниста вена; 2 - дуга аорти; 3 - легенева артерія; 4 - легенева вена; 5 - правий шлуночок; 6 - лівий шлуночок; 7 - нижня порожниста вена; 8 - стулкові клапани; 9 - ліве передсердя; 10 - праве передсердя; 11 - вінцеві судини
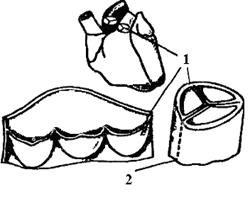
Праве передсердя є порожниною, яка спереду переходить у порожнистий відросток ― праве вушко. У порожнину правого передсердя відкриваються верхня і нижня порожнисті вени. Місце впадіння порожнистих вен називається венозним синусом, який у людини є частиною правого передсердя. У праве передсердя також відкриваються невеликими отворами численні дрібні вени серця. На межі правого передсердя і правого шлуночка знаходиться правий передсердно-шлуночковий отвір. Кров із передсердя надходить до шлуночка через правий передсердно-шлуночковий отвір. По краю цього отвору розташований тристулковий клапан. Кожна його стулка, що складається із волокнистої тканини іпокрита ендотелієм, є складкою внутрішньої оболонки серця (ендокарда). До вільних країв стулок прикріплюються хорди, що своїми протилежними краями приєднані до верхівок сосочкових м'язів. Хорди і сосочкові м'язи не дозволяють вивертатися стулкам клапана у передсердя під час скорочення шлуночка, коли під тиском крові стулковий клапан захлопується. Із правого шлуночка виходить велика судина - легеневий стовбур. В усті легеневого стовбура розташовані три півмісяцевих клапани, що вільно пропускають кров від шлуночка у легеневий стовбур, але перешкоджають зворотному потоку (рис. 45).
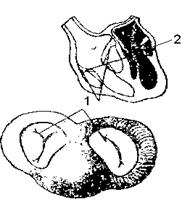
Рис. 45. Схема півмісяцевого клапану: 1 - півмісяцевий клапан; 2 – лінія поздовжнього розрізу судини Ліве передсердя знаходиться позаду і ліворуч біля основи серця. Його вушко виходить на передню поверхню серця. У ліве передсердя впадає чотири легеневі вени.На межі лівого передсердя та лівого шлуночка знаходиться лівий передсердно-шлуночковий отвір. По краю лівого передсердно-шлуночкового отвору розташований двостулковий клапан (мітральний) (рис. 46). До вільних країв стулок прикріплені сухожилкові нитки, що своїм протилежним кінцем приєднані до двох сосочкових м'язів. Від лівого шлуночка починається аорта.
Рис. 46. Стулкові клапани: 1- стулкові клапан; 2 - напівсухожилкові нитки В усті аорти, так само як в усті легеневого стовбура, розташовані три півмісяцевих клапани. На ранніх етапах онтогенезу відбуваються морфологічні зміни серцево-судинної системи. У новонароджених передсердя порівняно із шлуночками мають більший об’єм, ніж у дорослих. Правий і лівий шлуночки приблизно рівні між собою. Із віком наростає маса серця (особливо інтенсивно – у перші роки життя, а також у віці 12-14 та 17-20 років). Із 20-30-го дня після народження починається домінування (за масою) лівого шлуночка над правим. До 2 років життя продовжується диференціювання скорочувальних волокон міокарда, його провідної системи та судин Протягом перших 15 років життя відбувається серія поворотів і переміщень серця всередині грудної клітки. Зокрема, у грудному віці починається поворот серця справа наліво навколо вертикальної осі. У процесі онтогенезу змінюються розміри та будова кровоносних судин і серця (табл. 13). Проте темп росту магістральних судин, повільніший, ніж у серця. Кровоносні судини новонароджених тонкостінні, у них недостатньо розвинені м’язові та еластичні волокна; відношення просвіту вен й артерій – приблизно 1:1. Таблиця 13
|
||||
|
Последнее изменение этой страницы: 2016-04-18; просмотров: 272; Нарушение авторского права страницы; Мы поможем в написании вашей работы! infopedia.su Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Обратная связь - 3.22.68.228 (0.009 с.) |